Общие сведения
С помощью почек у человека происходит круглосуточная фильтрация проходящей сквозь нее жидкости. Когда младенец болеет гидронефрозом, почка неполноценно справляется с возложенной на нее задачей, происходит вывод не всех продуктов обмена, задерживаются токсичные вещества. Если вовремя не лечить гидронефроз у новорожденных, то существует риск ухудшения здоровья, появления почечной недостаточности, проблемы с центральной нервной системой.
Гидронефроз имеет еще другое научное название — гидронефротическая трансформация. Зачастую болезнь сопровождает человека всю жизнь и никак не беспокоит его. Как говорит статистика, диагностируют данный недуг чаще в возрасте 40−50 лет. Важно диагностировать гидронефроз с помощью УЗИ еще в утробе матери для оказания своевременного лечения новорожденному. Но если диагностировали гидронефроз у новорожденного, важно как можно скорее начать терапию, тогда ребеночек скорее пойдет на поправку.
Врожденный гидронефроз, стадии гидронефроза
У взрослого человека гидронефроз классифицируют на врожденный и приобретенный. Но если говорить о новорожденном малыше, тот тут только один вариант — первый. Выделяют гидронефроз левой почки, правой почки, обеих почек. Врожденный гидронефроз у младенцев имеет такие стадии:
Врожденный гидронефроз может поражать одну или обе почки.
- Первая. Медицинское название — пиелоэктазия. Из-за нарушения эвакуации мочи происходит ее скапливание, начинается постепенное сдавливание стенок почки, она продолжает нормально работать, но слегка увеличивается в размерах.
- Вторая. В науке именуется как гидрокаликоз. Происходит через несколько месяцев после пиелоэктазии. Почка еще больше увеличивается, начинает неполноценно функционировать. Происходит как с одной, так и с обеими почками из-за скопления мочи в каналах паренхимы.
- Третья — терминальная. Почка становится огромной, происходит трансформация паренхимы. У грудничка может отказать почка.
Вернуться к оглавлению
Причины гидронефроза почек у новорожденных
Как уже было выше указано, причины гидронефроза у новорожденных только врожденные. Зачастую это заболевание диагностируется еще в утробе матери, так как уже на 4 неделе беременности почка эмбриона практически не отличается от почки новорожденного. Очень пагубно на здоровье плода влияет образ жизни его матери. Главная причина гидронефроза — структурные особенности организма ребенка. К ним относят:
- сужение шейки мочевого пузыря;
- отток мочи происходит наоборот — от мочевого пузыря в мочеточник;
- перебои в прохождении нервных импульсов от почки к мозгу и обратно;
- высокое отхождение мочеточника;
- проблемы с прилоханочным мочеточником.
Вернуться к оглавлению
Симптомы заболевания
В зависимости от стадии болезни выделяют разные симптомы. На первой стадии как таковых проявлений нет. Бывает немного вздутый животик, но не всегда так бывает, да и увеличенный живот у малыша может свидетельствовать о другом заболевании. Гидронефроз провоцирует вялое состояние грудничка, который будет плохо кушать, много спать, будет пассивный к игрушкам.
Если младенец себя чешет или царапает, ведет себя возбужденно, это проявляется такой симптом гидронефроза, как зуд. Появляется он в результате накапливания в организме новорожденного токсичных веществ, которые раздражают кожу. А токсины появляются из-за нарушения оттока мочи. Также диагноз подтверждает наличие кровяных прожилок в мочи малыша.
В случае прогрессирования гидронефроза у новорожденного есть риск развития воспалительных процессов. Тогда появляются более явные симптомы. К ним относятся боли при мочеиспускании, повышенная температура. Путем пальпации доктор обнаруживает опухоль у ребенка. Поэтому следует тщательно следить за состоянием ребеночка.
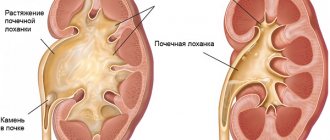
Симптомы гидронефроза
На фото слева здоровая почка, а справа гидронефроз
Часто развитие гидронефроза почек протекает незаметно. Специфических симптомов заболевание не имеет. На ранних стадиях клиническая картина обусловлена причиной, вызвавшей развитие гидронефроза. Например, при мочекаменной болезни могут возникать приступы почечной колики, характеризующиеся сильными острыми болями по ходу мочеточников.
По мере прогрессирования патологии пациент жалуется на следующие проблемы:
- тупую боль в пояснице,
- независящую от времени суток и положения тела;
- болезненные ощущения наиболее ярко проявляются в области пораженной почки: если болит левая часть поясницы, то поражена левая почка и наоборот;
- в некоторых случаях боли появляются в правой части живота;
- зачастую болезненные ощущения сопровождаются тошнотой и рвотой.
Если же гидронефроз почек прогрессирует, а лечения не оказывается, то появляются следующие симптомы гидронефроза:
- ярко выраженная боль со стороны проблемной почки;
- болевой приступ сопровождается тошнотой, в некоторых случаях – рвотой;
- повышается артериальное давление;
- усиливается метеоризм, пациент жалуется на дискомфорт из-за вздутия живота;
- при проникновении инфекции в почку повышается температура тела – самый опасный признак;
- в моче присутствует кровь – это относится к тем больным, у которых диагностирована мочекаменная болезнь.
Гидронефроз левой почки
Гидронефроз левой почки является одним из самых частых осложнений мочекаменной болезни, который также может проявляться и справа. Гидронефроз левой почки повышает внутреннее давление чашечек и лоханки. Стенки этих органов некоторое время «борются» с высоким давлением. Не выдерживая напора, давление постепенно действует на саму почку, что в свою очередь мешает выделяться моче. Такой процесс способен поразить ткани левой почки. Канальцы и клубочки атрофируются и сморщиваются. В результате уменьшается слой органа, в котором происходило образование мочи.
Первыми симптомами застоя мочи являются: острые боли в области боковой части живота, отдающие в ногу на стороне поражения. Если наблюдается гидронефроз левой почки, то боль будет отдавать и в область спины.
Симптомы при гидронефрозе левой почки:
- боль в почках, усиливающаяся к поврежденному месту;
- нервное перевозбуждение, беспокойство;
- симптомы интоксикации организма азотистыми продуктами – потеря аппетита, головокружение, мигрени, рвота и тошнота, бессонница;
- боль в спине, которая отдает в пах и под лопатки;
- боль в области живота (растягивание стенок мочеточника под размерами камня);
- малое количество мочи, выделяемой за сутки.
- Также может появляться небольшое количество слизи и крови при мочеиспускании
При несвоевременной диагностике, а также неквалифицированном лечении ткани левой почки могут быть сильно повреждены. Этот процесс приводит к частичной потери функциональности органа или даже до полной утраты способности выполнять свои функции.
Гидронефроз правой почки
Гидронефроз правой почки необходимо лечить. Если этого не делать, может развиться почечная недостаточность. Остановка работы почки может привести к интоксикации и закончиться смертью больного. Еще одно возможный исход – мочекаменная болезнь, которая может усугубиться от инфекции. Самым распространенным осложнением в этом случае является разрыв чашечки.
В зависимости от того, на каком уровне состоялась длительная закупорка, гидронефроз правой почки протекает с различными симптомами. Наиболее часто причиной является мочекаменная болезнь. Мочевые камни, превышающие по размерам естественные пути выделительной системы, застревают в местах сужения, а потому полностью либо частично нарушают отток мочи.
Симптомы и признаки:
- На начальной стадии болезни человек обычно жалуется на почечные колики; вечером, как правило, возникает тупая боль в области поясницы, которая проходит к ночи.
- Приступы могут быть вызваны физической нагрузкой или общим переутомлением.
- Присутствие крови в моче, наблюдается при повышенном давлении в чашечках, а также при наличии камней в почках.
- Еще один характерный признак – увеличение почки. У людей с астеническим телосложением она может даже прощупываться через переднюю стенку живота.
Диагностика
Диагностировать заболевание можно аппаратом УЗИ еще у плода на 20 недели вынашивания ребенка. Тогда беременную постоянно осматривают, а иногда и госпитализируют для сохранения. Если лоханки увеличились в размере более чем на 7 миллиметров, подозревается наличие гидронефроза. В таких случаях детский уролог наблюдает за плодом и ждет его рождения. Организм крохи настолько непредсказуем, что болезнь способна сама по себе исчезнуть. Но есть риск быстрого ухудшения, когда операция уже может и не понадобиться… Поэтому в течение первого месяца жизни крохе делают УЗИ мочевого пузыря и почек. Дальнейшие исследования проводятся по истечении трех месяцев с помощью сцинтиграфии, экстреторной урографии и цистографии. В дальнейшем повторно делается ультразвук для наблюдения динамики заболевания.
Лечение гидронефроза в Израиле
Пациентов с гидронефрозом примут в одной из крупнейших клиник за рубежом – в медицинском центре Топ Ихилов Клиник, в клинике Тель ха-Шомер.
Операцию ребенку можно делать в Ассуте — там выйдет подороже, можно в детской клинике при Ихилов в Дане. Там заведует отделением известный детский хирург уролог Бен Хаим. В детской клинике лечение обойдется дешевле.
Стоимость лечения во многом зависит от продолжительности операции, которая может длиться от 2 с половиной до 4 с половиной часов.
Полостная операция обойдется дешевле, чем лапароскопия. Лапароскопия продолжительностью 4 часа — самый дорогой вариант оперативного вмешательства обойдется в 17 300 долларов.
Консультация Бен Хаима в Дане обойдется в 350 долларов, в Ихилов — 700, Сцинти с изотопами без наркоза — в 900 долларов, 1400 с наркозом.
Методы лечения
Лечение гидронефроза у новорожденных зачастую сводится к простому систематичному наблюдению. Многие крохи рождаются с помощью кесаревого сечения или раньше положенного срока. Органы у такого ребенка (почки не являются исключением) еще не до конца сформированы, не имеют возможности работать как у деток, которые родились в срок. В этом случае понадобится систематическое тщательное наблюдение у доктора с ежеквартальным проведением УЗИ. При положительной динамике длительность терапии — 3 года.
Также у ребенка еще при внутриутробном развитии можно обнаружить гидронефроз. Но организм новорожденного настолько непредсказуем, что первые месяцы жизни этот недуг имеет шансы просто бесследно испариться. Если все-таки в результате комплексной диагностики гидронефроз был подтвержден, то требуется лечение. Но это не значит, что новорожденного нужно сразу направлять на операцию. В зависимости от стадии болезни используются альтернативные методы терапии.
На первой стадии все меры направлены на ускорение выхода мочи. В этот период организм малыша сильно ослаблен, есть риск подхватить инфекцию. Если такое произошло, врач проводит симптоматическую терапию с помощью противовоспалительных средств. На второй стадии доктор смотрит на динамику. Если она положительная, то терапия не требует никакой корректировки. Если же отрицательная, состояние почки и общее самочувствие маленького пациента ухудшается, назначается хирургическое вмешательство.
Операция и послеоперационный период
Операция, с помощью которой лечат гидронефроз, имеет название пиелопластика. Суть ее заключается в удалении поврежденной ткани мочеточника и дальнейшем формировании нового, большего в размерах, соединения между мочеточником и лоханкой. Самой используемой в медицинской практике пиелопластикой является лапароскопическая пластика. Лапароскопическая пиелопластика — щадящий способ лечения, который даже не оставит шрамов. В основе операции лежит использование лапароскопа — аппарата в форме трубки с расположенной на одном конце камерой. С помощью нее производится прямая трансляция на экран.
Лапароскопия является одной из самых безопасных операций, ведь она даже не предусматривает разрезы, только маленькие проколы. Назначается при разной степени заболевания детям разного возраста. Но для новорожденных есть несколько противопоказаний. Это прежде всего груднички с маленькой массой, недоношенные, детки, которые имеют тяжелые сопутствующие заболевания.
Операция настолько простая, что через неделю новорожденный готов к выписке, а первое послеоперационное время не предусматривает нахождения в реанимации. После этого ребенка каждые 3 месяца должен осматривать уролог, назначается курс медикаментов для восстановления всех функций почки. В 80−90% случаев операция является успешной. Но, к сожалению, не всегда почки у новорожденного будут полностью здоровыми, большинство требует постоянного медикаментозного сопровождения.
Рождение ребенка вызывает у родителей радость и счастье. Оно может быть омрачено различными заболеваниями. Особое волнение вызывает диагноз гидронефроз почек, возникающий у новорожденных. Однако повода для паники нет – современная медицина способна быстро вылечить недуг.
Лечение народными средствами
При наличии такого заболевания, как гидронефроз почек у новорожденных, лечение народными средствами предполагает устранение явных симптомов этой патологии.
Рекомендуемые травяные сборы:
- по 50 г травы адониса, зерна овса, хвоща полевого, толокнянки, листьев крапивы и 150 г листьев березы;
- по 100 г почек березы, травы очитка, хвоща полевого, адониса, зерна овса, подмаренника и шишек хмеля;
- по 250 г толокнянки и почек березы, по 50 г копытня, хвоща и спорыша, по 75 г створок фасоли и рылец кукурузы;
- по 150 г плодов можжевельника, листьев березы и корней одуванчика.
Чтобы приготовить настойку, 100 г любого сбора заливают литром кипятка, кипятят 10 минут, после чего сливают в термос вместе с зеленой массой и оставляют на ночь. Процеживают и выпивают настойку по 100 г до еды. Курс лечения длится 4 месяца, с перерывом в 2 недели, после чего продолжают его.
Для детей готовить настойку необходимо в такой суточной дозе травяного сбора:
- до 1 года – 0,5 ч. л.;
- до 3 лет – 1 ч. л.;
- 3-6 лет – 1 дес. л.;
- 6-10 лет – 1 ст. л.;
- старше 10 лет – 2 ст. л.
Следует помнить, что некоторые травы могут иметь противопоказания.
Что такое гидронефроз
Почка обеспечивает фильтрацию любой жидкости, проходящей через нее. Если у ребенка развивается гидронефроз, орган не справляется со своими функциями, в результате чего в организме задерживают продукты обмена и токсичные вещества. При отсутствии лечения подобное состояние грозит тяжелыми последствиями, среди которых почечная недостаточность и проблемы с нервной системой.
Часто болезнь сопровождает человека в течение всей жизни и никак не проявляется, а диагностируется после сорока лет. Очень важно обнаружить гидронефроз еще в утробе матери, чтобы быстро оказать ребенку необходимую помощь. Если недуг выявлен у новорожденного, следует как можно быстрее начать терапию.
Классификация, виды, степени тяжести
Гидронефроз почек специалисты разделяют на виды по различным признакам. Среди врачей-урологов принята классификация по МКБ 10 (это аббревиатура международного классификатора болезней, который принят и в России и обновляется каждые 10 лет).
Согласно этой классификации, гидронефроз почки в первую очередь подразделяют на недуг врожденный и приобретенный. Так, заболеванию, заложенному еще во внутриутробный период, присваивается по МКБ 10 код Q62.0.
Врожденный гидронефроз может возникнуть как в результате нарушений в развитии плода еще на внутриутробной стадии, так и из-за различных хромосомных сбоев. Впрочем, наследственный фактор может привести к развитию данного недуга в любом возрасте. Приобретенный же гидронефроз развивается также как осложнение после ряда заболеваний и вследствие других патогенных факторов. Замечено, что в возрасте от 20 до 60 лет заболевание чаще поражает женщин, в пожилом возрасте больше болеют, наоборот, мужчины.
И все же такое деление – на первичный и вторичный – нельзя назвать полным. Патология классифицируется и по иным признакам. Так, выделяют как гидронефротическую трансформацию двух почек, так и одной – гидронефроз правой почки или левой. Двусторонний гидронефроз – явление достаточно редкое, он наблюдается не более чем в 9% всех случаев заболевания.
Различают урологи гидронефроз и по степени течения болезни. Оно бывает острым или же хроническим. Если у пациента острый гидронефроз – лечение, начатое вовремя, может привести к восстановлению полноценного функционирования почек. В хронической стадии некоторые функции почек теряются безвозвратно. И все же при должном лечении есть возможность обеспечить больному нормальное качество жизни.
Также гидронефроз классифицируют по типу развития. Если болезнь осложнена присоединившейся инфекцией, то протекает она по инфицированному типу. Если нет, такое заболевание протекает асептически, симптомы в этих двух случаях будут несколько различаться.
Нельзя не отметить, что у гидронефроза различают несколько степеней тяжести:
- Гидронефроз 1 степени. Он может протекать довольно легко. Больной порой не замечает симптомы или же они не очень ярко выражены. Однако почечная лоханка (или лоханки) уже слегка растянута, почка увеличена, хотя и выполняет свое назначение. На данной стадии в ней скапливается чуть более 10 мл жидкости.
- Гидронефроз 2 степени. Характеризуется дальнейшим расширением и почечных чашек, и лоханки. Ткани истончаются под давлением избыточной жидкости, почка атрофируется и гораздо хуже справляется со своими функциями. Однако пока еще можно, вовремя отследив симптомы, исправить ситуацию.
- Гидронефроз 3 степени. Он считается необратимым. В результате столь запущенной патологии неизбежно наступает гибель почки.
Стадии заболевания
У взрослого человека гидронефроз может быть врожденным и приобретенным. В случае с детьми возможен только первый вариант. Болезнь может затрагивать обе почки либо одну из них. Врожденный недуг имеет несколько стадий:
- Пиелоэктазия – в результате скапливания мочи стенки почки сдавливаются, она немного увеличивается в размерах, но при этом работает нормально.
- Гидрокаликоз – орган еще больше увеличивается в размерах и начинает функционировать неполноценно. Причиной является скопление мочи в каналах почечных чашечках.
- Терминальная – почка становится большой и деформируется, в результате чего может отказать.
https://youtube.com/watch?v=QsDmlPcpB18
Причины заболевания
Недуг носит только врожденный характер и, как правило, диагностируется в утробе матери. Основная причина патологии – структурные особенности детского организма:
- сужение шейки мочевого пузыря;
- нарушение оттока мочи;
- сбои в передаче нервных импульсов от почки к мозгу;
- наследственная предрасположенность.
Основной фактор, провоцирующий развитие гидронефроза – сужение лоханки и мочеточника. Чаще всего это связано с наличием добавочной артерии, которая может мешать оттоку мочи. Иногда болезнь возникает из-за аномалии в развитии почечных сосудов, вследствие воздействия негативных факторов на организм будущей матери.
Симптомы недуга
Гидронефроз у грудного ребенка может проявляться не сразу, что усложняет диагностику. Как правило, дети, имеющие патологию, становятся беспокойными, в моче можно заметить небольшие прожилки крови. Если потрогать живот, чувствуется сильное напряжение. Возможно появление зуда, что связано с накапливанием в организме токсичных веществ, которые вызывают раздражение кожи.
Часто болезнь выявляется только при присоединении инфекции, которая проявляется такими признаками, как высокая температура, рвота, вялость, отсутствие аппетита. По мере развития недуга повышает риск развития воспалений. В этом случае появляются явные симптомы: боли при мочеиспускании, высокая температура. При пальпации обнаруживается опухоль. При подозрении на гидронефроз следует как можно быстрее обратиться к специалисту. Он сможет поставить диагноз и при необходимости назначить лечение.
Симптомы
Признаки почечной водянки на начальной стадии развития практически невозможно выявить – они слабо выражены.
Затем, по мере прогрессирования патологии, возникают следующие симптомы:
- Боль в нижней части живота, ломота в поясничном отделе спины, ощущение распирания на уровне талии
- Уменьшение количества мочи (заметное несоответствие объёма выпитой жидкости и выделенной урины)
- Диспепсические явления (тошнота, рвота, сухость во рту, жажда)
- Слабость, снижение работоспособности, головокружение, ощущение оттока крови от лица во время смены положения тела
- Повышение уровня артериального давления (из-за сдавливания почечной артерии)
- Вздутие живота, напряжение передней брюшной стенки
Другие признаки: повышение температуры тела, жар, бледность, вялость, неприятный резкий запах от мочи – проявление начавшейся бактериальной инфекции.
Хроническая форма
Длительный период времени протекает в скрытой форме. Главные признаки состояния:
- Дискомфорт в области поясницы (после приёма пищи, употребления воды, незначительной физической нагрузки, смены положения тела)
- Астеновегетативные расстройства (утомляемость, слабость, снижение работоспособности)
- Появление крови в моче. Наличие эритроцитов в зависимости от степени окрашивания урины может определяться визуально или с помощью микроскопа
При ухудшении клинической картины совокупность признаков вынуждает пациента спать в положении лёжа на спине. Действие способствует снижению внутрибрюшного давления и улучшению за счёт этого оттока мочи.
Внимание! При повышении температуры тела показана госпитализация, поскольку гипертермия – один из признаков пиелонефрита (воспаления чашечно-лоханочной системы). Для подтверждения хронического гидронефроза исключают наличие внематочной беременности, панкреатита, колита, язвенной болезни, заболеваний позвоночника
Для подтверждения хронического гидронефроза исключают наличие внематочной беременности, панкреатита, колита, язвенной болезни, заболеваний позвоночника.
Острая форма
Развивается стремительно, болевой синдром характеризуется приступообразными неприятными ощущениями высокой степени выраженности. Локализация – поясничный отдел спины с переходом на паховую область, промежность. Учащаются позывы к мочеиспусканию, в процессе выделения урины возникает боль. В течение дня наблюдаются диспепсические явления (тошнота, рвота).
Гидронефроз слева
Проявляется рядом симптомов, среди которых боль, ощущение распирания в спине, изменение суточного диуреза (объёма мочи за 24 часа). Дополнительные признаки – часто повторяющееся повышение артериального давления, появление крови в моче. Без аппаратных методов диагностики подтвердить наличие гидронефроза – невозможно. Дифференциацию проводят с заболеваниями кишечника, позвоночника, сердца.
Двусторонний гидронефроз
Возникает только в 5-10% случаев и почти всегда относится к врождённым формам. Наблюдается патологическое расширение одновременно в обеих почках. Клинические проявления – болевой синдром опоясывающего типа, наличие белка в моче, гипертония, тошнота, сокращение суточного диуреза.
Дифференциацию проводят с панкреатитом, заболеваниями позвоночника, пиелонефритом.
Методы терапии
Чаще всего лечение гидронефроза у новорожденных сводится к систематическому наблюдению. Многие детки рождаются путем кесарева сечения или раньше срока. Органы у них до конца не сформированы, поэтому не могут полноценно функционировать. В этом случае требуется постоянное наблюдение у педиатра и проведение ультразвукового исследования каждые три месяца. Если динамика положительная, длительность терапии – три года.
Болезнь может быть обнаружена при внутриутробном развитии. В первые месяцы жизни крохи она может бесследно исчезнуть, но если диагноз будет подтвержден, потребуется лечение. На первой стадии терапевтические мероприятия направлены на нормализации процесса вывода мочи. В этот период организм малыша ослаблен, из-за чего повышается риск подхватить инфекцию. Если этого избежать не удалось, проводится противовоспалительная терапия. На второй стадии оценивается динамика: если она положительная, терапия не меняется. Если же она отрицательная, состояние почки ухудшается, назначается операция.
Для лечения гидронефроза проводится пиелопластика. В ходе операции, проводимой путем лапароскопии, поврежденные ткани мочеточника удаляются и формируется новое соединение между ним и лоханкой. Это наименее травматичный метод лечения, который не оставляет шрамов.
Для операции используется лапароскоп – аппарат, выполненный в форме трубки, на одном конце которой расположена камера – она транслирует изображение на экран. Лапароскопия считается безопасной операцией, так как она не предусматривает разрезы, только небольшие проколы.
Хирургическое вмешательство назначается детям любого возраста, но для новорожденных есть определенные противопоказания. Прежде всего, это младенцы с маленькой массой тела, недоношенные детки, имеющие сопутствующие тяжелые заболевания.
Операция переносится новорожденными легко: первое время не требует нахождения в реанимации, а уже через неделю кроху выписывают. После этого каждые три месяца ребенка должен осматривать уролог, также проводится курс терапии, направленной на восстановление всех функций почки. В 90% случаях операция является успешной, но полное выздоровление возможно не всегда. Многие дети нуждаются в постоянном медикаментозном сопровождении.
Успех лечения во многом зависит от того, как быстро была обнаружена болезнь. Если патология затрагивает обе почки, вероятность осложнений увеличивается. При одностороннем гидронефрозе терапия более эффективна.
Самое распространенное последствие недуга – пиелонефрит, который развивается на фоне присоединившейся инфекции. Также болезнь может сопровождаться интоксикацией организма, что происходит из-за недостаточного выведения токсичных веществ. Самое серьезное осложнение – почечная недостаточность, которая требует пожизненного проведения гемодиализа или пересадки донорской почки.
Гидронефроз – тяжелое заболевание, требующее незамедлительного лечения, при отсутствии которого ребенок может остаться инвалидом.
Поэтому при любых подозрениях на патологию, кроху нужно показать доктору. Профилактикой болезни является своевременное обследование матери при беременности и новорожденного в первые месяцы жизни, здоровый образ жизни для исключения негативных воздействий на плод, а также обращение к врачу при появлении проблем и соблюдение его указаний.
Гидронефроз почек у новорожденных встречается с частотой один процент среди всех появившихся на свет малышей. Однако опасность этого заболевания требует особо внимания к его лечению. Гидронефроз почки у детей представляет собой патологию, которая характеризуется расширением чашечно-лоханочной системы из-за скопления в ней жидкости. У малышей мужского пола она развивается намного чаще, чем у девочек.
Гидронефроз: лечение болезни без операции
Почечная водянка или гидронефроз характеризуются скоплением жидкости в лоханке органа, что приводит к растяжению последней и сдавливанию функциональной ткани почки. Причиной развития такого состояния является нарушенный отток мочи по мочеточнику в мочевой пузырь. Эффективным лечением такой патологии является проведение операции, в ходе которой восстанавливается отток мочи и делается пластика стенок лоханки для уменьшения ее размера. Но многим хочется избежать оперативного вмешательства, поэтому актуальным вопросом является возможность проводить лечение гидронефроза без операции, используя при этом рецепты народной медицины в домашних условиях. Насколько эффективной может оказаться такая терапия при гидронефрозе, и какие конкретно снадобья для этого понадобятся, прочитаете в статье.
Несколько слов о гидронефрозе
Это заболевание хроническое, протекающее длительный период, но при этом постоянно прогрессирующее
Это заболевание хроническое, протекающее длительный период, но при этом постоянно прогрессирующее. В течение развития болезнь проходит несколько этапов, поэтому медики делят развитие гидронефроза на несколько степеней. Первая стадия заболевания протекает бессимптомно, не причиняя больному выраженных неудобств. В этот период стенка лоханки, несмотря на недостаточный отток мочи и ее скопление в почечных полостях, практически не растянута, поэтому ощутимого давления функциональная ткань органа, где происходит образование мочи, не испытывает. Коварство патологии в том, что на первой стадии, когда изменения обратимы, болезнь можно диагностировать только случайно при прохождении УЗИ почек, например.
Обращение к врачу происходит, когда появляются первые проявления болезни:
- единичные почечные колики;
- появление в моче эритроцитов (урина окрашивается в характерный розоватый цвет);
- внезапные повышения артериального давления.
Даже на этом этапе диагностировать водянку почек сложно, так как эти симптомы характерны для многих почечных патологий. Правильный диагноз устанавливается только в ходе дополнительных инструментальных исследований (УЗИ, томография) и анализа функционального состояния органов выделения.
Если же диагноз оказывается неверным и должного лечения больной не получает, патология переходит в следующую стадию, когда лоханка сильно деформирована (увеличена), а функция органа значительно снижена, то есть имеет место почечная недостаточность. Диагностированный на этой стадии гидронефроз требует немедленного лечения, причем оперативного. Лечить почечную водянку третьей степени медикаментозно, тем более народными методами не получится. Такие попытки приведут к усугублению ситуации с угрозой потерять почку, поэтому независимо от желания пациента (или нежелания), на этом этапе развития патологии нужна операция. В ходе оперативного вмешательства делается пластика лоханки (пиелопластика) и устранение препятствия на пути оттока мочи из почки.
Когда эффективны народные средства при почечной водянке
Народные снадобья можно рассматривать как вспомогательные средства в дооперационный период наряду с медикаментами
Народные снадобья можно рассматривать как вспомогательные средства в дооперационный период наряду с медикаментами, использующимися для снятия сопровождающих гидронефроз симптомов. Но особенно полезными рецепты народной медицины бывают в послеоперационный период, когда необходима щадящая реабилитационная программа. На этапе восстановления организма народные средства способствуют заживлению тканей, нормализации обменных процессов после хронической азотемии, умеренный противовоспалительный и антибактериальный эффект.
Фитопрепараты отлично работают при восстановлении после операции по поводу гидронефроза в сочетании с соблюдением диеты, ограничением потребления жидкости. Такой комплекс предупреждает развитие рецидивов болезни, послеоперационных осложнений, в том числе у пациентов раннего детского возраста.
Важно! Даже применение народных средств при почечной водянке требует предварительной консультации лечащего врача, особенно если речь идет о гидронфрозе в детском возрасте. Не все растения являются безобидными, поэтому важно соблюдать правильную дозировку при приготовлении снадобий и их приеме.
Некоторые правила при лечении народными средствами
Снадобья принимаются длительными курсами (несколько месяцев), после чего делают двухнедельную паузу
Есть несколько составов травяных (растительных) сборов, которые применяют при гидронефрозе в домашних условиях. Снадобья принимаются длительными курсами (несколько месяцев), после чего делают двухнедельную паузу. Рекомендуется чередовать состав сборов, принимая после перерыва настои, сделанные по другому рецепту.
Осторожно следует подбирать дозировку при лечении детей. Для ребенка до 3 лет «взрослое» снадобье разводят очищенной водой в 5-6 раз, в период 3-10 лет применяется трехкратное разведение и двукратное для детей старшего возраста.
Детям и взрослым почечные настои на основе растений рекомендуется принимать до приема пищи за полчаса. Кратность приемов зависит от общего состояния больного, степени тяжести патологии, стадии ее развития. Все травы и другие растения, применяемые для народного лечения, обычно известны врачам традиционной медицины. Многие растения входят в состав аптечных почечных сборов, на основе экстрактов трав готовятся некоторые препараты, поэтому консультируйтесь с медиками перед приемом народных снадобий. Не исключено, что некоторые компоненты настоев (отваров) содержатся в приписанных врачом препаратах, а это может привести к передозировке при одновременном приеме аптечных и народных средств.
Готовим травяные сборы
Высушенные в тени растения вначале измельчаются, смешиваются в указанных долях, затем отмеряются обозначенной меркой
Все сборы, состав которых будет предоставлен вниманию ниже, готовятся примерно одинаково. Высушенные в тени растения вначале измельчаются, смешиваются в указанных долях, затем отмеряются обозначенной меркой. Две столовых ложки растительных смесей заливают стаканом кипятка и настаивают в течение суток в теплом месте или термосе. После процеживания настоя взрослые принимают по четверти стакана (50 мл) снадобья, детям средства разводят в указанных выше пропорциях с водой. Кратность приема обычно соответствует количеству употребления пищи (3-4 раза на протяжении суток). Вот составы наиболее эффективных средств при лечении гидронефроза и восстановлении после операции.
- В равных долях смешивают листья березы, корень одуванчика, можжевеловые плоды. Сбор имеет выраженное противовоспалительное и умеренное мочегонное действие, снижает цифры АД при гипертонии почечного происхождения.
- Смородиновые листья (красная смородина), траву спорыша, листья малины, цветы лабазника, корень аира, цветы ромашки, череду смешивают в равных пропорциях. Настой имеет болеутоляющий и спазмолитический эффект (помогает при почечных коликах), способствует выведению азотистых оснований здоровой почкой.
- Корень лопуха, полынь, ромашка (цветы), толокнянка и корень сельдерея плюс плоды шиповника смешивают в пропорции 1:2. Сбор очищает кровь от токсинов, снимает воспаление и оказывает антибактериальное действие в органах мочеполовой системы (работает как уросептик).
- Полевой хвощ, шишки хмеля, адонис, листья березы в равных частях. Сбор эффективно расслабляет спазмированные стенки мочеточников и способствует облегчению прохождения мочи по отводящим каналам. Дополнительно оказывает противовоспалительное действие, снимает боль малой интенсивности.
- В равных объемных долях берутся: трава спорыша (молодое растение), шишки ольхи, трава чистотела, надземная часть володушки, листья перечной мяты (можно заменить мелиссой). Настой оказывает спазмолитическое действие, расслабляя гладкую мускулатуру мочеточников и улучшая тем самым отток мочи из патологически измененной почки. Кроме того, средство способствует выведению токсинов, незначительно увеличивает диурез, снижая при этом артериальное давление.
Кроме настоев из травяных сборов народная медицина рекомендует прием фиточаев на основе одного растения. Для приготовления лечебного напитка используют лепестки василька или соцветия вереска. Эффективен при многих почечных недугах, в том числе при водянке, настой корня петрушки и семян тмина.
Народные лекарства с огорода
При гидронефрозе народные знахари рекомендуют применять снадобья из черешков тыквы и створок фасоли
Иногда эффективные лекарства лежат просто под ногами, остается их подобрать и приготовить. Речь идет о некоторых традиционно выращиваемых на огородах растениях. При гидронефрозе народные знахари рекомендуют применять снадобья из черешков тыквы и створок фасоли.
Тыкву применяют при многих заболеваниях, употребляя ее сок или сырую мякоть. При почечной водянке используется тыквенная плодоножка. Ее сперва измельчают, после чего отмеряют столовую ложку получившейся массы и заливают полулитром очищенной (родниковой) воды. Смесь не кипятят, а постепенно нагревают на водяной бане в течение получаса, после чего накрывают теплосберегающей тканью и настаивают в течение нескольких часов. Приготовленное снадобье после процеживания употребляют теплым четырежды в день по половине двухсотграммового стакана. Настой обладает сильным болеутоляющим действием при почечных патологиях и способствует оттоку мочи по суженному мочеточнику (расслабляет гладкую мускулатуру стенки канала).
Одновременно с вышеописанным снадобьем, рекомендуется принимать настой, приготовленный из фасолевых створок. Это средство принимают при многих заболеваниях, сопровождающихся нарушением обмена и эндоинтоксикацией. Показан настой и при гидронефрозе, сопровождающемся почечной недостаточностью. Для приготовления средства берут 4 больших ложки измельченных фасолевых створок и заливают литром воды. Далее процесс приготовления предполагает двухчасовой нагрев на водяной бане. Остывшее и процеженное снадобье принимают по 100 мл до 6 раз в сутки.
Разновидности гидронефроза
Различают врожденный гидронефроз и приобретенный. Гидронефроз у детей носит обычно врожденный характер.
Также его разделяют на 3 степени по тяжести проявления:
- Первая степень себя не выдает никакими симптомами, функция почек не нарушена, расширена только лоханка, но незначительно.
- Вторая степень характеризуется понижением функции почки приблизительно на 40%, лоханка расширяется значительно, почка растет в объеме.
- При третьей степени работа почк
и нарушена, страдает выделительная функция, может развиться почечная недостаточность, орган приобретает очень большой по сравнению с исходным размер.
Причины гидронефроза у детей
При нормальном функционировании мочевыделительной системы вся моча из почки посредством мочеточника и мочевого пузыря регулярно удаляется из организма. Препятствовать выведению мочи может дополнительный сосуд, который давит на мочеточник. А также нарушения выделения мочи может быть связано с изменением нормальной структуры мочеточника (излишнее сужение), а также его месторасположения. В результате этого жидкость остается в почке и значительно растягивает ее.
Многочисленные исследования показали, что гидронефроз у новорожденных, тесно связан с фактом курения матери, употребления ее алкоголя в период вынашивания малыша.
Бесконтрольное применение лекарств тоже имеет влияние на развития патологии почки. Существует мнение, что к гидронефрозу может приводить также вредное воздействие окружающей среды на женщину.
Особенности питания и лечебная диета
Врачи требуют перейти на сбалансированное и высококалорийное питание, включающее достаточно аминокислот и витаминов.
Как и при других почечных диетах меню подбирают так, чтобы сократить нагрузку на почки.
Только тогда они получат возможность выполнять функции и использовать запасы сил на борьбу с гидронефрозом естественным путем
Важно исключить потребление опасных микроэлементов из рациона
Правильно составить меню может лечащий врач, который учитывает:
- Наличие отечности;
- Артериальное давление;
- Общее состояние;
- Сопутствующие заболевания;
- Анализы мочи;
- Действие принимаемых препаратов.
Нефрологи обращают внимание на 2 важнейших элемента, способных усугубить состояние пациента при гидронефрозе:
Белок. Его переработка требует от почек серьезной работы. Нарушение выделительной функции не позволяет организму избавляться от шлаков, остающихся в результате обменных процессов. Но полное исключение белковой пищи наносит человеку еще больший вред. Восстановление (особенно в пожилом возрасте) длительно и связано со многими проблемами
Врачи сходятся во мнении, что больным следует сконцентрировать внимание на легкоусвояемых белках (нежирном мясе, молочных продуктах) и ограничить их суточную дозу 0,5 гр на каждый килограмм массы тела. Соль. В каждом конкретном случае нормы ее суточного потребления рассчитываются индивидуально.
Пациентам с гидронефрозом необходимо питание, способствующее выведению мочи, поэтому в их рационе должны присутствовать разгрузочные дни с:
- Компотной диетой: компоты из свежих ягод или фруктом готовят, добавляя сахар (пьют каждые 3 часа);
- Фруктовой диетой: каждые 3 часа съедают по 300 гр свежих фруктов (особое предпочтение отдается арбузу);
- Овощной диетой: все 5 приемов пищи в течение дня заменяют порцией салатов в 300 гр.
Список вредных и полезных продуктов
Каждому пациенту, желающему восстановить здоровье, необходимо отказаться от разных бульонов, шоколада, бобовых, жирного мяса и рыбы, консервированных продуктов, газированных напитков и алкоголя.
Для успешного лечения нужно готовить блюда из овощей. Полезны шпинат, тыква и цветная капуста.
Полезно включить в меню рисовую и гречневые каши. Она будут приготовленными на воде или молоке с добавление кусочков тыквы, фруктов.
Нежирное мясо, рыба и птица остаются в рационе только при условии, что будут подаваться на стол в отварном виде. Под запрет не попадает сахар в разумных количествах употребления и молочные продукты.
Рацион с учетом сопутствующего заболевания
Гидронефроз почек сопровождается другими патологиями органа.
Для облегчения состояния больного делаются корректировки в его меню:
- Сочетание с пиелонефритом в период обострения. Увеличивается потребление свежих ягод и фруктов. Количество выпиваемой за сутки жидкости – не меньше 2 литров.
- Сочетание с уремией. Упор делается на потребление печеного картофеля и яиц. Потребление белка и натрия сводят к минимуму. Высокое артериальное давление требует полного исключения соли в период лечения.
- Развитие на фоне камней в почках. Нужно добавить обильное питье.
- При фосфатурии необходимо ограничить потребление фруктов, молочных продуктов из-за высокого содержания кальция и ощелачивающего эффекта. Повешения кислотности мочи добиваются употреблением круп, хлеба с нежирным мясом.
- При уратурии под запрет попадают блюда – источники пуринов. Их самыми яркими представителями считаются кофе, сыр, мясо птицы.
- При оксалурии снижают потребление кальция с аскорбиновой кислотой. Серьезному ограничению подлежат шоколад, молоко, представители бобовых, щавель.
Гидронефроз почки – опасная патология. Соблюдение диеты при гидронефрозе почки позволяет снизить скорость его прогрессирования, сократить наносимый ущерб, помогает организму восстановиться в процессе и после терапии.
Клиническая картина
Симптомы гидронефроза на ранней стадии отсутствуют либо слабо выражены, особенно это касается одностороннего процесса. В этом случае здоровая почка работает за двоих. Если же гидронефроз двусторонний, то признаки могут появиться при первой степени. В первую очередь возникают боли в поясничной области, при внедрении бактерий возможно повышение температуры тела.
В моче могут быть примеси крови. С усугублением процесса в поясничной области можно нащупать увеличенную почку, животик новорожденного становится больше. Во время того, как ребенок мочится, он плачет, кричит. В результате нарушения оттока мочи в организме малыша накапливаются продукты обмена веществ. Что вызывает выраженный зуд кожи.
Водянка почки слева никак не отличается по клинике от правостороннего процесса.
Степени
Различают три степени гидронефроза:
- Гидронефроз в 1 степени. На этой стадии чашечно-лоханочный аппарат почки увеличен, однако это не сопровождается увеличением самого органа. Функция почки сохранена, клиническая картина может проявляться такими симптомами как ноющие боли в поясничной области. Иногда может отмечаться гематурия (кровь в моче). В анализах может быть незначительно повышен белок, при гематурии также будут присутствовать эритроциты.
- Гидронефроз в 2 степени. На второй стадии одновременно с лоханками увеличивается и сама почка. В среднем она увеличивается на 10 – 20 процентов от своего изначального объема. Однако стоит понимать, что увеличение почки происходит не за счет увеличения ее ткани или функции, а за счет растяжения лоханок и накопления в них мочи. Сама же функция почки при этом снижается на 30 – 40 процентов. В моче начинает появляться белок (протеинурия), а в крови растут токсичные продукты обмена – креатинин и мочевина. На этой стадии начинают появляться первые признаки почечной недостаточности – растет артериальное давление, по утрам появляются почечные отеки.
- Гидронефроз в 3 степени. Представляет собой почечную недостаточность. На этой стадии почки увеличиваются почти вдвое, в то время как их функция снижается более чем на 60 – 70 процентов. Паренхима почки (ее ткань) почти полностью атрофируется, а на ее месте формируются большие полости. Почка приобретает вид многокамерной полости, которая, в свою очередь, заполнена остатками мочи. Артериальная гипертензия становится резистентной (плохо поддается) к лечению, давление постоянно повышено. Белок продолжается теряться организмом, на терминальной стадии протеинурия достигает 3 граммов на литр мочи. Такая массивная потеря белка провоцирует большие отеки. Пациенты на этой стадии очень отечны, отеки наблюдается не только в области глаз, но и по всему телу.
Также гидронефроз классифицируют по типу развития. Если болезнь осложнена присоединившейся инфекцией, то протекает она по инфицированному типу. Если нет, такое заболевание протекает асептически, симптомы в этих двух случаях будут несколько различаться.
Диагностика гидронефроза почек у детей
Гидронефроз левой почки у ребенка развивается в большем количестве случаев, чем гидронефроз правой почки. Чтобы поставить точный диагноз необходимо сдать рутинные анализы: крови, мочи и биохимию.
Основным методом диагностики является УЗИ, причем оно дает возможность обнаружения гидронефроза у новорожденных в утробе матери начиная с 15 недели. Главным признаком при этом является увеличение размера почки. Если доктор обнаруживает данный признак, то малыша наблюдают внутриутробно на постоянной основе. В случае наличия признаков водянки почки после рождения малыша, ему назначают специализированное лечение.
Кроме того, для диагностики используют метод экскреторной урографии, чтобы сравнить выделительную способность обеих почек. Существует также диагностическая методика микционной цистоуретрографии. Суть методики во введении контраста, который хорошо поглощает рентгеновские лучи, в мочевой пузырь. Во время того, как ребенок мочится, делают снимки, на основании которых можно судить о строении органов, наличии обратного тока мочи. А при сомнениях применяют компьютерную или магнитно-резонансную томографию.
Как лечить?
Лечение гидронефроза у детей состоит только в оперативном вмешательстве, при помощи которого возвращают обратно нормальный отток мочи. У новорожденных гидронефроз может самостоятельно устраниться до года. Именно поэтому малыша обследуют каждые три месяца. Однако такой метод мониторирования применяется только при первой и второй степенях гидронефроза. При третьей – необходимо срочное лечение. Чаще всего операция при гидронефрозе выполняется эндоскопической методикой. При таком способе делают два небольших разреза, через которые вводится эндоскоп и необходимые приспособления. Эндоскопия менее травматична, чем полостная методика.
Если нарушение проходимости располагается на уровне мочеточника, то делают его пластику. Эффект от такого оперативного вмешательства достаточно высокий. При наличии большого объема жидкости внутри почки ее убирают с помощью катетеризации.
После окончания операции ребенку ставят дренирующую систему, она может быть наружной и внутренней. Если хирург ставит внутреннюю дренажную систему, то выписка малыша из стационара происходит в среднем через неделю. А при наружной системе малыш проводит в больнице около месяца. В период реабилитации после гидронефроза показан прием антибиотиков и уросептиков. Младенец обязательно должен стать на диспансерный учет к урологу. Общий анализ мочи после операции нужно сдавать раз в две недели на протяжении полугода. Даже спустя 6 месяцев, в моче может быть лейкоцитоз, однако, это не повод для беспокойства.
Иногда операция проводится ребенку в утробе матери, но данная методика очень опасна, она может привести к выкидышу.
Бесплатная консультация уролога
Врожденный гидронефроз – расширение почек или чашечно-лоханочной системы плода, диагностируемое во время пренатального (дородовый период) ультразвукового исследования ребенка в утробе. Пренатальное УЗИ плода – метод, диагностирующий различные аномалии плода у 1% беременных женщин, из которых 20-30% аномалии мочеполовой системы, 50% из которых проявляются гидронефрозом. При отсутствии данного метода исследования аномалии мочеполовой системы могут вовремя не диагностироваться, и затем после рождения и в более позднем возрасте манифестируются, как пиелонефрит (воспаление почки), мочекаменная болезнь, гипертоническая болезнь, или даже терминальная стадия почечной недостаточности.
Формирование и степень гидронефроза зависит от стадии беременности и причин, его вызвавших. При ультразвуковом исследовании мочевой пузырь и почки плода можно обнаружить на 15 неделе гестационного срока, более детально рассмотреть почки и их структуру (почечные синусы) на 18-20 неделе гестационного срока. В 20 недель беременности плод больше, и аномалии легче обнаружить. Врожденный гидронефроз получил значимое внимание после появления пренатального УЗИ, основного метода для скрининга, однако, ведение и лечение пациентов остается спорным. Известен тот факт, что ранняя диагностика гидронефроза может привести к значительной тревоге родителей во время последующих беременностей.
Патофизиология (развитие мочеполовой системы у плода)
Мочеточниковый росток развивается из мезонефрического (Вольфова) протока, начиная с пятой недели беременности. Большинство нефронов (функциональные единицы почек) развиваются уже к середине второго триместра, и полная их дифференцировка происходит к 36 неделе гестационного срока.
Эмбриологически, мочеточник начинает развитие в качестве твердого шнура, который затем удлиняется и канализируется. Дистальнее (ниже) мочеточника, урогенитальный синус дифференцируется в развитие мочевого пузыря и мочеиспускательного канала от 10 недели до 12 недели беременности, соответственно. Современные технологии не позволяют визуализировать почечную паренхиму до завершения нефрогенеза (развития почек).
Плацента, не почки плода, функционирует для плода как гемодиализ, поддерживающий гомеостаз (постоянство) соли и воды; однако, между пятой и девятой неделями беременности почки плода начинают производить гипотоническую мочу, увеличивая количество мочи с увеличением срока беременности, достигая 50 мл/час. Недоразвитие практически любого участка мочеполовых путей может способствовать развитию транзиторной (временной) или постоянной частичной или полной обструкции мочевых путей, ведущих к расширению проксимальной (вышележащей) собирательной системы, что, в конечном счете, проявляется антенатальным гидронефрозом.
Данный обструктивный процесс может являться не патологией, а результатом нормального развития. Однако если присутствует значительная и постоянная обструкция мочевых путей, может повреждаться почечная ткань, что проявляется различной степенью кистозной дисплазии почек или нарушением почечной функции.
Большинство аномалий мочевыделительной системы, диагностируемые в пренатальном периоде, представляются гидронефрозом или дилатацией верхних мочевых путей. Как правило, считается, что врожденный гидронефроз является результатом обструкции мочевых путей, однако, расширение чашечно-лоханочной системы почек может быть результатом необструктивного процесса, таких как, мочеточниково-мочепузырный рефлюкс, нонрефлюксный нонобструктивный мегауретер, синдром сливового живота (триада: врожденное недоразвитие или отсутствие мышц брюшной стенки; аномалии мочевого тракта – расширение мочеточников, мегацистис; двусторонний крипторхизм). Обструктивный процесс, особенно двусторонний, наносит большой вред развитию почек, и моча, продуцируемая почками, является основным компонентом амниотической жидкости, необходимой для нормального развития легочной системы плода и жизнедеятельности плода в целом. Таким образом, дифференциация обструктивного или необструктивного поражения почек является чрезвычайно важным в определении исхода для плода. Однако это не всегда возможно до рождения ребенка.
Существует множество причин, которые могут привести к врожденному гидронефрозу. Врожденный гидронефроз без сопутствующей аномалии мочевыводящих путей в подавляющем большинстве случаев (в 79-84%) является изолированным врожденным гидронефрозом. Как полагают исследователи, изолированный врожденный гидронефроз является причиной физиологической дилатации мочеточников на каком-либо этапе развития.
Как было рассмотрено в патофизиологии, мочеточники начинают развитие, представляя собой твердые шнуры, которые затем постепенно канализируются, позволяя моче беспрепятственно оттекать из почек в мочевой пузырь. Производство мочи начинается приблизительно на 8 неделе беременности, еще до завершения канализации мочеточников. Данное обстоятельство приводит к временной обструкции с гидронефрозом. К тому времени, когда происходит полная канализация мочеточников, устраняется обструкция, и гидронефроз должен разрешиться. В данный момент факторы, нарушающий процесс канализации, могут привести к постоянному гидронефрозу.
Поэтому, очень важно дифференцировать доброкачественную физиологическую дилатацию мочеточников от значимой обструктивной болезни или пузырно-мочеточникового рефлюкса.
Распространенность антенатального гидронефроза
Врожденный гидронефроз является наиболее распространенной врожденной аномалией мочевых путей, диагностируемой при пренатальном УЗИ плода в утробе матери, на долю которой приходится 50% всех аномалий мочеполовой системы. Частота встречаемости гидронефроза колеблется и зависит от ряда причин: степени дилатации чашечно-лоханочной системы почек плода и срока беременности, на котором выполняется УЗИ. Как правило, частота значимых уропатий, связанных с гидронефрозом, составляет 0.2%.
Развитие гидронефроза в зависимости от расы, пола, возраста
На настоящее время не существует клинических исследований, доказывающих связь развития врожденного гидронефроза с расовой и половой принадлежностью. Однако относительно возраста, многочисленные исследования показали, что срок беременности, на котором развился гидронефроз, очень важен. Прогноз развития плода напрямую зависит от сроков развития гидронефроза.
Лечение врожденного гидронефроза
Лечение зависит от тяжести врожденного гидронефроза. В тяжелых случаях требуется хирургическое лечение гидронефроза. Тяжелым считается гидронефроз, при котором почечная лоханка расширена до 15 мм и более. Большинству пациентов со среднетяжелым врожденным гидронефрозом требуется повторное обследование в возрасте 18 месяцев для повторной оценки состояния. При врожденном гидронефрозе легкой степени пациент находится под динамическим врачебным наблюдением без какого-либо лечения.
Хирургическое лечение врожденного гидронефроза
Хирургическая тактика лечения при врожденном гидронефрозе является спорной в силу разных причин. Во-первых, трудность точной диагностики, во-вторых, причина врожденного гидронефроза в некоторых случаях остается до конца неуточненной, наконец, оперативное вмешательство не всегда успешно и осложнения оперативного вмешательства могут повлиять на эффективность лечения.
Как и при всех операциях на плоде, существует риск возникновения кровотечений, инфекций или преждевременных родов, и их необходимо обсудить с вашим врачом.
Не у всех детей с тяжелой степенью обструкции происходит улучшение, даже при успешном оперативном вмешательстве. Это потому, что иногда очень трудно определить степень повреждения почек и легких плода перед хирургическим лечением. Таким образом, почти во всех случаях вам потребуется дальнейшее хирургическое лечение после рождения ребенка для восстановления дренирующей функции мочевого пузыря и защиты функционального состояния почек.
После рождения новорожденному с врожденным гидронефрозом рекомендуется выполнение ультразвукового исследования почек каждые 1-4 недели, а также наблюдение неонатолога (врач новорожденных) и детского уролога.
Прогноз врожденного гидронефроза напрямую зависит от причин, вызвавших расширение собирательной системы почек. Многие новорожденные с врожденным гидронефрозом имеют благоприятный прогноз. Однако нужно помнить, что тяжелая степень двустороннего гидронефроза в сочетании с обструкцией мочевых путей и маловодием, диагностируемые на ранних сроках беременности, является предшественником неблагоприятного исхода.
‹ Лечение гидронефроза Вверх Гидронефроз при беременности ›
Исходы гидронефроза новорожденных
На исход заболевания очень влияет своевременность его обнаружения. Если процесс двусторонний, то частота осложнений возрастает. При одностороннем гидронефрозе лечение проходит с большим успехом.
Среди осложнений первое место по частоте занимает пиелонефрит, который возникает на фоне присоединившейся инфекции. Также нередко гидронефроз осложняется интоксикацией организма из-за недостаточного выведения продуктов обмена веществ. Самым серьезным результатом гидронефроза выступает почечная недостаточность. Она требует дальнейшего применения гемодиализа (процедура очистки крови с помощью специальной мембраны) пожизненно или же пересадки донорской почки.