У детей иммунная система развита не настолько, как у взрослого человека, поэтому они подвергаются воздействию инфекционных заболеваний. Организм младенца формируется постепенно, а почки сформировываются к 1,5 годам.
Если вы заметили, что возникли проблемы с мочеиспусканием, повысилась температура тела, возник болевой синдром в спине, это может свидетельствовать о болезни. В первые годы жизни заболевания почек протекают бессимптомно, что приводит к развитию осложнений. Если не начать лечить болезнь, она переходит в хроническую форму, вылечить патологию сложнее. Необходимо знать, как проявляются болезни почек у детей, чтобы ее диагностировать.
Причины возникновения
Воспалительный процесс мочевыделительной системы (нефрит) может развиваться по разнообразным причинам. В группу риска попадают детишки в возрастной категории от 3-х до 7-ми лет. Нефрит может выступать в качестве основного или сопутствующего заболевания. Очень часто он развивается на фоне переохлаждения или как сопутствующий недуг при ОРЗ, ангине, различных инфекциях. Риск развития воспаления увеличивается, если малыш страдает хроническими заболеваниями (сахарным диабетом или тонзиллитом).
Основные причины развития нефрита:
Мнение эксперта:
Можно ли вылечить почки без последствий? Да! В это сложно поверить, но именно ЭТОТ метод помог уже многим людям…
»
- генетическая предрасположенность;
- слабость иммунной системы;
- наличие сопутствующих инфекционных процессов;
- аутоиммунные нарушения;
- переохлаждение;
- аллергия;
- осложнения после перенесенного ОРВИ, ангины и иных заболеваний верхних дыхательных путей;
- перенесенные заболевания кожного покрова;
- перенесенная скарлатина;
- наличие бактериальной инфекции, которая поражает почки через мочевые пути (кокковая инфекция, кишечная палочка и т. п.).
Чаще всего воспаление почек выступает последствием перенесенной инфекции, то есть своеобразной реакцией организма на активность патогенной микрофлоры. По причине данного процесса нарушается функциональность почек, изменяется характер и процесс оттока мочи. Основополагающими факторами к развитию нефрита можно назвать:
- наличие хронических заболеваний;
- снижение нормального кровоснабжения почек;
- физиологические аномалии строения органов мочевыделительной системы;
- несоблюдение правил личной гигиены (особенно у девочек);
- беспорядочное питание.
Разновидности болезней почек
У детей чаще всего встречаются следующие болезни почек и мочевыводящих путей:
- Различные виды нефритов – воспалений разного характера: пиелонефрит (острый и неострый), гломерулонефрит (острый, подострый и хронический), цистит и уретрит.
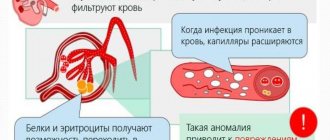
- Нефритический синдром – поражение клубочкового аппарата почек, отвечающего за фильтрацию крови. Как правило, это состояние сопровождает другие заболевания: туберкулез, различные болезни печени, сахарный диабет, аллергические реакции. Нефротический синдром может быть и врожденным, как результат генетических сбоев, а также развиться из запущенного гломерулонефрита или пиелонефрита. По своему характеру нефротический синдром представляет собой воспаление и проявляется схожим образом.
- Почечная недостаточность – почки по тем или иным причинам не могут выполнять свои функции.
- Нефроптоз – смещение почки относительно ее нормального положения, как правило, опущение. Это нарушение также известно под названием «блуждающая почка». Чаще всего нефроптоз – врожденное явление. Оно чревато тем, что почка может, провернувшись вокруг своей оси, растянуть и пережать кровеносные сосуды.
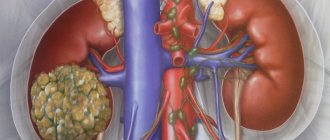
- Иногда в почках встречаются и кисты – особые неклеточные образования. Чаще всего они сами по себе безвредны, но есть немалый риск перерождения кисты в злокачественную опухоль.
- При несбалансированном рационе ребенка в его моче может повыситься содержание солей (оксолатов, уратов или фосфатов). Такие изменения обычно временны, но игнорирование их может привести к серьезным последствиям – образованию в почках песка и камней. По счастью, мочекаменная болезнь у детей – не слишком распространенное явление.
Используемые источники:
- https://bolyatpochki.ru/vospalenie/vospalenie-pochek-u-detej-simptomy-160.html
- https://deteylechenie.ru/mochevydelitelnaya-sistema/bolezni-pochek-u-detej.html
- https://nefrologinfo.ru/deti/vospalenie-pochek-u-rebenka.html
- https://etopochki.ru/nefrit/info/lechenie-nefrita-u-detej.html
- https://fb.ru/article/390034/vospalenie-pochek-u-rebenka-vozmojnyie-prichinyi-simptomyi-provedenie-diagnosticheskih-issledovaniy-diagnoz-lechenie-i-profilaktika
- https://zdorovyemalisha.ru/zdorovye/vospalenie-pochek-u-rebenka.html
- https://urohelp.guru/pochki/obshee/bolezni-u-detej.html
Клиническая картина
Нефритом могут страдать дети любого возраста. Нередко воспалительный процесс протекает бессимптомно, размытость клинической картины и разница в проявляющихся признаках затрудняет диагностику.
Общие симптомы нефрита:
- боли в области поясничного отдела;
- резкое повышение температуры до высоких значений;
- нарушение процесса мочеиспускания.
При развитии воспаления могут проявляться следующие признаки:
- тяжесть в боках и спине;
- изменение характера мочи (помутнение);
- отечность кожных покровов, которая больше проявляется после сна;
- слабость, апатия;
- интоксикация организма;
- бледность и синюшность кожных покровов и слизистых оболочек;
- нарушение сна;
- отсутствие аппетита.
Груднички также подвержены развитию воспалительного заболевания, так как в силу своего возраста они не могут указать на болезненное недомогание. Родителей должны насторожить следующие изменения поведения у грудного ребенка:
- плаксивость;
- отказ сходить в туалет, так как при мочеиспускании малыша мучают боли;
- кряхтение или покраснение во время мочеиспускания;
- частые срыгивания;
- значительное повышение температурных отметок;
- нарушение сна;
- появление в моче пены, сгустков или иных инородных примесей.
Отдельная симптоматика может указывать на наличие определенной формы воспалительного процесса. К примеру, при пиелонефрите детей мучают частые срыгивания, тошнота, нередко и рвота, острые и приступообразные боли. При гломерулонефрите появляется отечность, повышается уровень артериального давления, при лабораторных исследованиях мочи обнаруживается присутствие белка и крови.
Появление у ребенка хотя бы одного из вышеперечисленных признаков является веским поводом для экстренного обращения к доктору. Самолечение или неадекватное лечение воспалительного процесса может привести к проявлению серьезных осложнений.
Основные признаки
Если диагностировано воспаление почек у детей, симптомы этого заболевания будут в себя включать следующие специфические признаки:
- общая слабость;
- заметно снижается количество выделяемой мочи, наблюдается осадок, образовываются хлопья;
- снижение или полное отсутствие аппетита;
- головная боль;
- болезненность при мочеиспускании;
- локализованные боли в поясничном отделе;
- тошнота, возможна рвота;
- скачки давления;
- отечность век;
- изменение запаха и цвета мочи;
- резкий скачок температуры тела;
- повышенное выделение пота;
- бледность кожных покровов, иногда синюшность.
Стоит отметить, что при разных локализациях зоны поражения, присутствуют характерные признаки:
- Пиелонефрит характеризуется:
- тошнотой, возможна частая рвота;
- острые боли, приступообразного характера.
- Гломерулонефрит характеризуется:
- гипертонией;
- отечностью;
- при исследовании мочи выявляют повышенный белок и кровь.
- Интерстициальный нефрит характеризуется практически полным отсутствием специфических признаков.
Симптомы недуга у грудничков
Детки данной возрастной категории не способны рассказать или показать, где и что у них болит, поэтому важно знать, по каким симптомам можно заподозрить воспаление почек:
- капризность, частый плач;
- малыш редко мочится, терпит до последнего из-за боли при мочеиспускании;
- частое срыгивание, возможна рвота;
- ребенок краснеет и кряхти, когда мочится;
- беспокойный сон;
- снижение аппетита;
- гипертермия;
- в моче наблюдается сгустки и пена.
Родители должны понимать, что заболевание у ребенка в таком возрасте может осложниться почечной и сердечной недостаточностью, поэтому не стоит медлить, необходимо экстренно обращаться к врачу при наличии первых же подозрений на воспалительный процесс в почках.
Диагностика
Для подтверждения диагноза используется ряд диагностических методов:
- визуальный осмотр маленького пациента;
- сбор необходимого анамнеза (кровь, моча);
- измерение температурных режимов тела;
- измерение артериального давления;
- пальпация в области почек.
Для более точного установления диагноза проводится:
- УЗИ почек.
- КТ или МРТ.
После получения результатов проведенного исследования доктор определяет методику терапии.
Расширение лоханок почек
Подразумевается именно патологическое состояние, поскольку есть еще физиологическое состояние. В период внутриутробного развития ребенка почки пока еще не способны полноценно функционировать и все задачи берет на себя плацента. Но в лоханке почек все же собирается небольшое количество мочи, и по этой причине еще до момента рождения ребенка они расширяются. Это нормальная физиология ребенка, состояние проходит как раз к 1,5 годам.
Тем не менее, могут быть случаи патологического расширения лоханок почек, у которых самые разные причины. Речь идет о рефлюксах, в соответствии с которыми моча забрасывается обратно в почку из мочеточника. Также стоит учесть и аномальное развитие этих органов. Это тоже является причиной появления заболеваний почек у детей.
Всем маленьким детям без исключения в течение первого месяца жизни крайне рекомендуется провести УЗИ почек. И в том случае, когда будет выявлено физиологическое расширение лоханок, следует держать ситуацию под контролем. Для этого каждые три месяца нужно проходить повторное обследование. Это позволит своевременно обнаружить какие-либо нарушения и принять необходимые меры.
Лечение
В домашних условиях допускается лечение легких форм нефрита, во всех иных вариантах ребенка помещают в стационар. Главная цель терапии — это устранение воспалительного процесса, нормализация функциональности почек, стимуляция регенеративных процессов, а также профилактика возможных осложнений.
Медикаментозная терапия
Лекарственные препараты назначаются доктором в каждом случае индивидуально. В основу терапии входит использование следующих медикаментов:
Истории наших читателей
«Вылечить ПОЧКИ я смогла с помощью простого средства, о котором узнала из статьи ВРАЧА-УРОЛОГА с 24 летним стажем Пушкарь Д.Ю…»
Михайлова Елена г. Крым
Читать подробнее »
- Антибактериальные препараты (Аугментин, Цефтриаксон) — подавление активности бактерий и лечение инфекции, спровоцировавшей воспалительный процесс.
- Мочегонные средства (Фуросемид) — нормализация функциональности почек, вымывание инфекционных агентов. При повышенной отечности мочегонные препараты не рекомендованы.
- Противовоспалительные средства (Ибупрофен, Нурофен) — снятие общих симптомов заболевания — повышенная температура, острая головная боль, озноб и т. п.
- Антигистаминные препараты (Супрастин) — снятие или снижение аллергических проявлений при лечении основными медикаментами.
- Иммуностимулирующие препараты (Виферон) — усиление эффективности назначенной терапии.
Правильное питание
Одним из признаков воспалительного процесса является ухудшение аппетита, а также тошнота и рвота. Чтобы не усугублять болезненную ситуацию, привычный рацион ребенка должен быть изменен.
- Строго ограничить потребление соленых продуктов, жирных и копченых блюд.
- Ограничить потребление консервированных продуктов, пряностей, специй.
- Увеличить объем потребляемой жидкости (чистая вода). Если отсутствуют аллергические реакции, то в рацион можно ввести клюквенный сок. Ягода обладает рядом лечебных свойств — бактерицидные, противовоспалительные, иммуностимулирующие.
Профилактика
Длительность терапии длится более 2-х недель. После перенесенного заболевания необходимо продолжать следовать диете, а также обеспечить щадящий образ жизни ребенку:
- избегать переохлаждения;
- ограничить физическую и эмоциональную нагрузку.
Причины и факторы развития
К причинам появления и развития болезни относятся:
- Бактериальные инфекции. Поражают почки через мочевые пути.
- Осложнения после ОРВИ, болезней органов дыхания. Если простуда была в тяжелой форме, возможно воспаление почек.
- Перенесенная стрептококковая инфекция. Аутоиммунные реакции приводят к поражению почек.
- Переохлаждение. Приводит к снижению нормального кровоснабжения органа, что способствует началу воспаления.
- Несоблюдение правил гигиены. Может приводить к возникновению инфекции, которая скажется негативно на работе мочевыделительной системы, функционировании почек.
- Малое количество потребляемой воды. Если ребенок пьет слишком мало воды, нарушается процесс работы почек.
- К факторам развития врачи относят наследственность.
- Врожденные дефекты мочевыделительной системы также повышают риск появления заболевания.
Если у кого-то из родственников наблюдаются проблемы с почками, болезнь может возникнуть у ребенка с высокой степенью вероятности.
Устали бороться с почечными заболеваниями?
ОТЕКИ лица и ног, БОЛИ в пояснице, ПОСТОЯННАЯ слабость и быстрая утомляемость, болезненное мочеиспускание? Если у вас есть эти симптомы, то вероятность заболевания почек составляет 95%.
Если вам не наплевать на свое здоровье, то прочитайте мнение врача-уролога с 24 летним стажем работы. В своей статье он рассказывает о капсулах РЕНОН ДУО.
Это быстродействующее немецкое средство для восстановления почек, которое много лет применяется во всем мире. Уникальность препарата заключается:
- Ликвидирует причину возникновения болей и приводит почки к первоначальному состоянию.
- Немецкие капсулы устраняют боли уже при первом курсе применения, и помогают полностью вылечить заболевание.
- Отсутствуют побочные эффекты и нет аллергических реакций.
Под нефритом подразумевают группу заболеваний почек, имеющих воспалительный характер. Воспаление почек у ребенка — серьезная патология, она бывает врожденной или приобретенной, протекает в острой или хронической форме. Для оказания необходимой помощи ребенку родители должны знать все характерные особенности данной патологии.
Виды и классификация заболеваний
Болезни почек у детей делятся на два основных вида: врожденные и приобретенные.
В большинстве случаев появление заболеваний мочевыделительной системы связано с врожденными отклонениями.
Например, когда женщина при беременности имела вредные привычки, часто переохлаждалась или заболела инфекционными заболеваниями, то возможно, что ребенок будет страдать от нарушения функционирования почек.
Также эти нарушения передаются по наследству. Приобретенные — в большинстве случаев возникают из-за переохлаждения и ослабленного иммунитета.
К врожденным относятся такие болезни, как гломерулонефрит, почечная недостаточность, онкология, нефролитиез, а также поликистоз почек.
Гломерулонефрит
При данном заболевании происходит воспалительный процесс в клубочках и канальцах почек. Постепенно появляется недостаточность и даже может развиться инвалидность. Дополнительно при гломерулонефрите возникают такие симптомы:
- быстрая утомляемость;
- отечность лица, особенно часто это встречается вокруг глаз;
- проблемы со сном;
- повышенная раздражительность, ребенок часто плачет;
- депрессия.
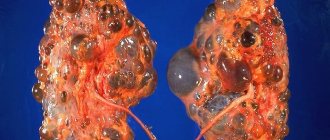
Поликистоз почек
При нарушении кровообращения в этом органе возникают кисты. Это соединение Кальция и жидкости.
Термин «поли» указывает на то, что количество кист стало большим. Это наследственное заболевание.
Проходит оно в большинстве случаев бессимптомно. Но в подростковом возрасте поликистоз перерастет в хроническую недостаточность.
В таком случае существует два решения вопроса: это прочищение органа при помощи диализа или пересадка донорского органа.
С поликистозом можно жить, но нужно вести правильный образ жизни. Уменьшить употребление соленых, острых и копченых продуктов.
Аномалия строения
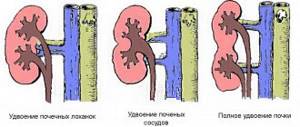
Почки развиваются у ребенка в то время, когда он находится у мамы в животе. Если органы развиваются неправильно, то это станет понятно уже при рождении. Например, это может быть удвоение почек или когда одна из них развита не полностью.
В таких случаях врачи рекомендуют сделать операцию. Выполнить ее желательно в течение первого года.
Почечная недостаточность
При этом заболевании почки работают не в полную силу. Все зависит от того, насколько орган работает. Чем меньше процент функционирования, тем опасней это для ребенка. Происходит накопление мочевой кислоты в крови. В особенно тяжелых случаях это может привести к летальному исходу.
Причинами развития могут быть разные причины. Например, при аномалии самого органа, а также при сахарном диабете или пиелонефрите.
Оно может быть двух форм: острой или хронической. Иногда недостаточность появляется как последствие употребление медикаментов. В любом случае при выявлении данного нарушения необходимо срочно обратиться к врачу.
Общая информация
Нефрит у детей — поражение паренхимы одной или двух почек воспалительным процессом. Чаще всего у детей воспалительный процесс проходит в остром состоянии. Происходит поражение почечных клубочков, канальцев, почечных лоханок или чашечек. На классификацию детского нефрита влияют причины происхождения патологии и произошедшие изменения в строении почечных клубочков.
Вернуться к оглавлению
Основные причины
Различают самостоятельный процесс воспаления почек у детей или возникшее осложнение после заболевания. Ангина, тонзиллит и вирусные инфекции — болезни, которые могут предшествовать развитию воспаления. Слабая иммунная защита, индивидуальное врожденное строение органов мочевыделения также могут провоцировать детский нефрит. Хронические процессы течения заболеваний, протекающие в организме, только усиливают вероятность развития патологии. Кроме того, возраст малыша играет важную роль в возможном развитии патологии.
Чаще всего воспаление почек развивается в возрасте до 5-ти лет.
Самыми частыми причинами, провоцирующими воспалительный процесс являются:
- инфекция;
- аллергия;
- влияние токсинов;
- переохлаждение.
Вернуться к оглавлению
Патогенез
Определенных выводов о патогенезе заболевания до сих пор не сделали, поскольку воспаление почек у детей может развиться даже у грудничка. Чаще всего патология развивается вследствие заражения кишечной палочкой, синегнойной палочки, энтерококков и стафилококков. При развитии любого очага инфекции в организме, переносчик инфекции попадает в почку через кровь. Реже заражение происходит через органы мочевыводящей системы.
Вернуться к оглавлению
Виды и формы болезни
Воспалительный процесс может затронуть как одну почку, так две вместе. По сложности протекания процесса воспаление бывает:
- острым;
- хроническим.
Согласно причине зарождения воспалительного процесса в почках у ребенка и места его сосредоточения, нефрит классифицируется:
- Гломерулонефрит. При данном виде патологий происходит поражение тканей почечных клубочков. Страдают сразу две почки, вследствие чего процесс вывода токсинов из организма нарушается. Чаще всего гломерулонефрит начинает прогрессировать через 14 дней после перенесенной скарлатины или ангины. Важно вовремя установить связь между перенесенной болезнью и возникшим осложнением для назначения специального лечения.
- Интерстициальный нефрит. Это разновидность патологии, при которой поражается почечная соединительная ткань и канальцы. Воспалительный процесс также затрагивает лимфу и кровеносные сосуды. Причины, вызывающие интерстициальное воспаление, до конца не установлены, многие специалисты считают, что у детей данная патология возникает на фоне иммуноаллергических нарушений.
- Пиелонефрит. Острое воспаление почек затрагивает почечную паренхиму, чашечки и лоханку органа. В группе риска находятся дети младше 7-ми лет. Основная причина, провоцирующая развитие процесса, — бактерии. Они попадают в орган через кровь из источника инфекции из любой системы организма или из органов мочеполовой системы.
Вернуться к оглавлению
Основные симптомы
Потеря аппетита — возможный симптом воспаления органа.
На клинические признаки пиелонефрита никогда не влияют причины заболевания и проявляются они при любой форме одинаково. Симптомы воспаления почек в остром периоде у грудничка и у ребенка постарше схожи:
- упадок сил;
- потеря аппетита;
- чувство постоянной жажды;
- повышенная температура;
- боль в области поясницы;
- болит голова;
- нарушается мочеиспускание (уменьшается);
- отечность;
- рвота, понос.
При хроническом пиелонефрите у ребенка наблюдается потливость, особенно в ночное время. Изменяется цвет мочи (темнеет), а при мочеотделении ребенок ощущает неприятные, болезненные ощущения. Организму не хватает калия, хлоридов, поэтому могут появиться признаки парестезии: судороги, затекание конечностей, покалывание кожи. Бывает частая смена обострения и ремиссии. Каждое обострение заканчивается гибелью почечных клубочков, что грозит для малыша развитием почечной недостаточности.
Вернуться к оглавлению
Виды заболеваний
Острое воспаление почек с сильными болями
Воспаление почек у ребенка можно подразделить на несколько разновидностей:
- первичное;
- вторичное;
- острое;
- хроническое;
- одностороннее;
- двухстороннее.
Изменение характера мочеиспускания у больных детей
Среди диагнозов у детей часто встречаются:
- Пиелонефрит – болезнь, затрагивающая чашечно-лоханочную систему почек.
- Гломерулонефрит – заболевание, при котором происходит первичное поражение почечных клубочков.
- Интерстициальный нефрит – происходит поражение интерстициальной ткани и почечных канальцев.
СОВЕТ: воспалительный процесс в почках практически никогда не проходит без выраженных симптомов.
Отдельные признаки
Высокая температура – тревожный признак
В таблице показаны признаки воспаления почек у детей, относящиеся к разным заболеваниям.
- Как распознать воспаление почек: симптомы и комплексное лечение препаратами разных групп
Таблица – Симптоматика почечных диагнозов у детей:
| Заболевание | Симптомы |
| Пиелонефрит | Боли поясничного отдела (тупые или острые), головные боли, повышение температуры тела, изменение цвета мочи. |
| Гломерулонефрит | Повышение АД, появление крови в моче, тошнота и общие признаки интоксикации организма, озноб, изменение количества суточного объема мочи, болевые ощущение в спине и животе. |
| Интерстициальный нефрит | Слабость, отсутствие аппетита, головокружение, бледность кожных покровов, отечность, уменьшается количество вырабатываемой мочи, изменяется ее внешний вид. |
Методы диагностики
Использование инструментальных методов для диагностирования заболевания почек малоинформативно. Поставить верный диагноз, определить причину патологии, назначить лечение и оценить дальнейший прогноз помогает:
- Сбор анамнеза: наследственность, наличие аллергии, перенесенные инфекционные заболевания.
- Лабораторные исследования: общий анализ мочи;
- биохимический и общий анализ крови;
- исследование мочи на наличие эритроцитов, лейкоцитов, цилиндров (по Нечипоренко).
Вернуться к оглавлению
Почечная ангиография
Возможности метода:
- оценка почечного кровотока;
- оценка анатомического состояния почек (гипоплазия, сморщивания, киста, опухоль).
Показания к проведению почечной ангиографии (по В. М. Державину и соавт., 1984; А. Д. Петропавловской, 1985; N. Nogrady, 1988; с изм.):
- отсутствие или резкое снижение функции почки («немая почка»);
- «маленькая почка» — дифференциальная диагностика между гипоплазией и сморщиванием;
- травма почки, когда предполагается повреждение ее ножки.
- опухоль в брюшной полости для выявления причины ее (почки, надпочечники, печень);
- вторичная гипертензия;
- сращенная почка для уточнения картины кровоснабжения перед операцией;
- гидронефроз при подозрении на этиологическую роль добавочного сосуда и решения вопроса о хирургической тактике;
- патологическая подвижность почки (для дифференциальной диагностики с дистонией и решения вопроса о хирургической тактике).
Противопоказания к выполнению почечной ангиографии:
- тяжелые заболевания почек с азотемией;
- повышенная чувствительность к йоду;
- сердечная и легочная недостаточность.
Методика проведения почечной ангиографии описывается в специальной литературе [Державин В. М. и др., 1984].
Лечение воспалений почек у детей
Лечение ребенка в стационаре поможет избежать осложнений.
Терапия нефрита — процесс сложный, требующий контроля. После обнаружения воспаления почек у малыша, его помещают в стационар и индивидуально подбирают комплексное лечение. В основу терапии входит обязательный постельный режим, диета, лечение препаратами, фитопрепараты. Все методы терапии направлены на такие цели:
- контроль над воспалительным процессом (полное его устранение);
- нормализация обмена веществ;
- восстановление полного функционирования почек;
- усиление процесса восстановления;
- предотвращение осложнений.
Вернуться к оглавлению
Терапия препаратами
Разницы между лечением нефрита у взрослых и детей нет. Лечение вирусного воспаления почек начинается с антибактериальной терапии. Антибактериальные препараты побираются с учетом возбудителя, определенного посредством анализов. Чаще всего назначают «Амоксиклав», «Цефамандол», «Амоксициллин». Кроме антибиотиков, в список лекарств входят бактерицидные и бактериостатические медикаменты.
В зависимости от формы болезни назначаются мочегонные, противовоспалительные, способствующие восстановлению активности почечного кровотока, и противоаллергические медикаменты, снимающие симптомы проявления аллергии. После выздоровления ребенку понадобится курс пробиотиков, который восстановит микрофлору кишечника в организме.
Подбор необходимых препаратов осуществляет только врач, лечить ребенка самостоятельно запрещено. Количество необходимое для лечения и длительность приема тоже определяет врач.
Вернуться к оглавлению
Народные методы
Во время острого периода болезни нельзя проводить лечение травами.
Немаловажным методом в лечении воспаления почек является народная терапия. Растения эффективно справляются с воспалением и не оказывают негативного влияния на детский организм. Важно знать, что терапия лекарственными травами назначается только после устранения острого периода заболевания. Травяные сборы — средство № 1 для терапии почек. Как правило, в них входят следующие травы:
- золототысячник обладает обезболивающим, противовоспалительным и антимикробным действием;
- корень любистка оказывает общеукрепляющее, мочегонное, противовоспалительное действие, а также снимает отеки;
- розмарин убирает спазмы, оказывает противовоспалительное действие, снижает артериальное давление.
Кроме того, в травяном сборе рекомендовано использовать петрушку, фенхель, сельдерей. При остром течении заболевания, а также при поражении почечных клубочков применение народных средств не рекомендовано, так как у детей до года подобное лечение может спровоцировать обострения заболевания, почечную или сердечную недостаточность.
Вернуться к оглавлению
Почки, их функция
Функция почек
Почки – парный орган в организме. Поэтому почки разделяют по названию на «правую» и «левую». Основная их функция – экскреторная. Проще говоря – выделительная. Она заключается в способности образовывать и выделять конечный продукт – мочу.
Помимо основной, почки выполняют ряд жизненно необходимых функций:
- Эндокринную (заключается в способности синтеза гормональных веществ);
- Метаболическую (синтезируют некоторые биологические вещества или превращают их из неактивных форм в активные);
- Концентрационную (выражается в способности выделения вместе с мочой растворенных веществ);
- Ионорегулирующую (поддерживают ионный состав в плазме);
- Осморегулирующую (поддерживают в норме осмотическое давление крови);
- Кроветворную (регулируют объём крови в организме);
- Защитную (осуществляют выведение из организма токсинов и ядов).
Функций у почек много, они разнообразны и необходимы для нормальной работы всего организма. Поэтому при возникновении любых расстройств этих органов, нужно сразу обращаться к специалисту.
Профилактика
Здоровый образ жизни — гарантия здоровья малыша. Основным значением в предупреждении нефрита является уход за ребенком. Лучшие лекарства — свежий воздух, подвижные игры, вкусная и питательная пища. Нельзя самостоятельно давать ребенку таблетки без предписания врача. Контроль здоровья, своевременно выявление признаков заболевания, медико-генетические консультации помогут своевременно вылечить малыша без операционного вмешательства.
Воспаление почек у ребенка диагностируется достаточно часто. Заболевание появляется по разным причинам.
Причиняет сильный вред детскому организму и может спровоцировать серьезные осложнения, если вовремя не приступить к лечению.
О причинах и лечении врожденного порока сердца у новорожденных читайте здесь.
Общая информация
Это патологический процесс, который охватывает различные части почек.
Воспалению подвержены клубочки и сосуды, чашечно-лоханочные системы почек с канальцами.
Ткани органа повреждаются, нарушается функционирование почек, что негативно сказывается на работе всего организма.
Чаще всего почки заболевают из-за переохлаждения организма. Самая распространенная, но не единственная болезнь почек — это пиелонефрит. Почки при этом сильно воспаляются. Если не лечить заболевание, может возникнуть почечная недостаточность.
Воспалением почек также могут быть нефрит и гломерулонефрит, при которых происходит значительное разрастание воспаленного очага. Воспаление почек может быть связано с циститом. Все названные заболевания так или иначе связаны с воспалением почек.
Поставить точный диагноз можно только после диагностики, так как их симптомы идентичны.
Практически все болезни почек у детей сводятся к изменению количественного и качественного состава мочи. Только при глубоких исследованиях становится ясно, в какой именно форме представлено воспаление почек.
Воспаление почек чаще встречается у девочек, чем у мальчиков. Это объясняется особенностью строения мочеполовой системы женского организма.
Причины и факторы развития
К причинам появления и развития болезни относятся:
- Бактериальные инфекции. Поражают почки через мочевые пути.
- Осложнения после ОРВИ, болезней органов дыхания. Если простуда была в тяжелой форме, возможно воспаление почек.
- Перенесенная стрептококковая инфекция. Аутоиммунные реакции приводят к поражению почек.
- Переохлаждение. Приводит к снижению нормального кровоснабжения органа, что способствует началу воспаления.
- Несоблюдение правил гигиены. Может приводить к возникновению инфекции, которая скажется негативно на работе мочевыделительной системы, функционировании почек.
- Малое количество потребляемой воды. Если ребенок пьет слишком мало воды, нарушается процесс работы почек.
- К факторам развития врачи относят наследственность.
- Врожденные дефекты мочевыделительной системы также повышают риск появления заболевания.
Совет от редакции
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % детских шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов. Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Mulsan Cosmetic, единственная прошедшая все испытания, успешно получила 10 баллов из 10. Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно. Уверенно рекомендуем официальный интернет-магазин mulsan.ru. Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Симптомы и клиническая картина
Общими признаками болезни являются:
- Болезненность в спине и боках. Возникает тянущая, ноющая боль.
- Изменение цвета мочи. Она становится мутной, темнеет.
- Повышение температуры. Могут возникнуть слабость, утомляемость. Ребенок не играет, а лежит.
- Бледность. Ребенок выглядит нездоровым, пропадает румянец.
- Отсутствие аппетита. Малыш отказывается есть, не испытывает чувства голода.
У малышей до года болезнь проявляется в виде бледности кожных покровов, капризности. Из-за боли в спине и боках ребенок плачет, не может заснуть. Цвет мочи меняется, температура у малыша может внезапно повыситься.
Возможны головокружение, рвота. Состояние ребенка до года в период болезни очень тяжелое, может стать критическим.
Рекомендуется немедленно обращаться в больницу, либо вызывать скорую помощь.
Дети в 2 года и старше переносят болезнь чуть легче, чем ребенок до года. Заболевание проявляется в виде боли в боках и спине.
Внезапно возникает слабость, снижение работоспособности. У ребенка частое и болезненное мочеиспускание, жидкий стул. Обычно появляется нарушение сна. Ребенок с трудом засыпает.
Что такое системная красная волчанка у детей? Узнайте об этом из нашей статьи.
Осложнения и последствия
Если заболевание не лечить, могут возникнуть негативные последствия:
- Хроническая форма нефрита. Болезнь будет время от времени переходить в стадию обострения, проявляясь сильными болями. Ребенку нужно будет придерживаться особых правил в питании, избегать слишком сильных физических нагрузок.
- Почечная и сердечная недостаточность. Сказывается негативно на работе всего организма.
- Повышенная восприимчивость к инфекционным заболеваниям. Высок риск развития бактериальной инфекции.
- Развитие атеросклероза в раннем возрасте. Это скажется негативно на самочувствии ребенка, его развитии.
- Пиелонефрит. Характеризуется нагноением патологического участка органа.
Начав лечение вовремя, осложнений и негативных последствий болезни удастся избежать.
Методы диагностики и анализы
Диагностика заболевания осуществляется в больнице. Для этого применяются:
- Анализ крови. Показывает скорость клубочковой фильтрации, что помогает специалистам оценить работу почек.
- Анализ мочи. Является одним из самых эффективных. Может сказать об инфекциях в организме, бактериях, функционировании почек.
- Биопсия. Врачи берут маленький образец ткани органа для исследования в лаборатории. Применяется, если самочувствие пациента стремительно ухудшается и препараты не помогают. Проводится биопсия в процедурной или операционной комнате.
- УЗИ. Помогает изучить орган и патологический очаг.
- Компьютерная томография. Позволяет рассмотреть почки, ткани этого органа детально.
Как лечить вазомоторный ринит у детей? Ответ узнайте прямо сейчас.
Лечение
Осуществляется лечение различными методами.
Медикаменты
Специалисты назначают пациентам обезболивающие препараты, которые помогут улучшить самочувствие:
- Баралгин;
- Анальгин;
- Кеторолак.
Принимают лекарства по одной таблетке 2-3 раза в день. Дозировка может увеличиться врачом, если пациент испытывает слишком сильную боль.
Врачи рекомендуют принимать медикаменты, которые устраняют воспаление, уничтожают вредоносные бактерии из мочеполовой системы:
- Фитолизин;
- Канефрон;
- Цистон;
- Уролесан.
Они изготавливаются из натуральных компонентов, лекарственных растений, поэтому побочных эффектов не бывает. Однако результата ждать придется дольше. Принимают медикаменты по одной таблетке дважды в день.
Если у ребенка поднялась температура, рекомендуется принимать Парацетамол. Он понижает температуру, снимает жар. Детям достаточно одной таблетки, принимают только при необходимости. В день нельзя употреблять более трех таблеток.
Как выглядят вши у детей? Фото есть на нашем сайте.
Народные средства
- Помогает вылечить почки сок картофеля. Для этого небольшой картофель промывают, очищают и измельчают на терке. Из кашицы добывают сок. Его употребляют утром натощак по 1/3 стакана за час до еды. Средство снимает воспаление, приводит к выздоровлению.
- Борется с воспалением настой толокнянки. Для его приготовления смешивают стакан кипятка и столовую ложку травы. Раствор настаивается не менее часа, затем его процеживают. Употреблять настой надо вместо чая 2-3 раза в день по стакану. Спустя несколько дней применения лекарства боль пройдет, состояние ребенка улучшится.
- Приводит к выздоровлению отвар листьев брусники. Для этого две столовые ложки измельченного растения смешивают со стаканом кипятка. Раствор держат на водяной бане тридцать минут, охлаждают и процеживают. Готовое лекарство пьют по 1/3 стакана утром и вечером. Средство снимает воспаление, боли, нормализует работу почек.
Операция
Если препараты и народные средства не помогают выздороветь, необходимо хирургическое вмешательство.
Цель операции: устранение патологического очага, нормализация работы почек и возобновление проходимости мочевых путей.
В ходе операции специалисты работают с поврежденным участком органа. Длительность операции зависит от степени воспаления, может варьироваться от 30 до 50 минут. В особо тяжелых случаях необходимо 1,5 часа. Операция осуществляется под местной анестезией.
После операции пациента оставляют в стационаре на неделю. За его состоянием следят врачи. Спустя неделю, а в некоторых случаях две пациента выписывают. Период восстановления составляет три недели. В это время пациенту надо посещать врача и выполнять его указания.
Методика реабилитации
Методика реабилитации в санаторно-курортных условиях включает в себя:
- Лечебное питание. Разрабатывается врачом. Блюда не содержит вредных веществ, богаты витаминами. Лечебное питание позволяет пациенту быстрее восстановиться.
- Специальный режим. Пациент соблюдает установленный врачом режим, который помогает вылечиться, восстановиться после операции.
- Прием витаминов. Для укрепления организма пациенту дают витамины в строго установленной дозировке.
- Прием определенных лекарств при необходимости. Врачи контролируют процесс восстановления. Если пациенту нужны препараты, они назначаются. Это поможет быстрее выздороветь.
- Лечебная гимнастика. Когда пациент идет на поправку, ему прописывают лечебную гимнастику, строго рекомендованные упражнения. Они помогают нормализовать работу почек за счет ускорения кровообращения во время занятий. Слишком большая нагрузка запрещена.
Рекомендации педиатров по лечению баланита у мальчика вы найдете на нашем сайте.
Профилактика и правильное питание
Для предотвращения заболевания рекомендуется помнить о профилактических мерах:
- Избегание переохлаждений. Ребенка одевают очень тепло в холодное время.
- Соблюдение правил гигиены. Нужно приучить ребенка регулярно принимать душ.
- Правильное питание. Надо употреблять здоровую пищу, чистую питьевую воду. Жирная, жареная пища под запретом.
- Умеренные физические нагрузки. Надо приучить ребенка к физкультуре, но слишком больших нагрузок нужно избегать.
- Своевременное посещение врача. Позволит предотвратить возникновение заболеваний, поможет не допустить их развития.
- Прием витаминов. Это поможет повысить иммунитет, укрепит детский организм.
Одно из главных правил профилактики болезни — правильное питание. Из рациона ребенка исключаются:
- жирные, жареные блюда;
- специи;
- чипсы, сухарики;
- выпечка;
- майонез, кетчуп;
- сладкие газированные напитки.
В меню нужно обязательно включить:
- овощи;
- фрукты;
- овощные супы;
- нежирные сорта мяса и рыбы;
- каши.
Если ребенок совсем маленький, грудничок, диете надо следовать матери.
Воспаление почек может привести к серьезным осложнениям, если вовремя не начать лечение. Рекомендуется показать ребенка врачу как можно раньше, после диагностики ему назначат оптимальный способ лечения и установят причину воспаления.
Об анализе мочи и особенностях лечения инфекций мочевыводящих путей рассказывает доктор Комаровский:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Какие факторы провоцируют у ребенка воспаление почек, симптомы, сопровождающие развитие пиелонефрита. Воспалением почек называют ряд болезней, которые могут затрагивать почечные клубочки, интерстициальную ткань, почечные чашки и лоханки во время развития очага воспаления. К этим болезням относятся: гломерулонефрит, пиелонефрит, нефрит.
Чаще всего воспаление почек является осложнением вирусных заболеваний (
ангина, грипп), либо ребенок заболевает из-за ослабленной под влиянием каких-либо факторов иммунной системы. Среди пациентов с пиелонефритом, детей младше 6 лет в три раза больше, чем больных, которые пошли в школу. Большинство заболевших — девочки (1 мальчик на 5 девочек). Объясняется это просто: девочки от природы имеют короткий и широкий мочеиспускательный канал, у мальчиков все наоборот. Симптомы воспаления почек у ребенка: повышение температуры, проблемы с мочеиспусканием, болезненные ощущения в области поясницы. Но эти признаки — не гарантия того, что у малыша пиелонефрит. Боли в пояснице у ребенка нередко отдают в правую часть живота (что-то похожее на острый аппендицит), а температура и озноб такие же, как во время обычной простуды. Поэтому лечение воспаления почек необходимо проводить только после всестороннего обследования детским урологом,анализов мочи и крови. Корректную диагностику тяжело провести даже опытному врачу, и если появляются намеки воспалительного процесса в почках, малыша сразу отправляют в стационар, делают обследование, чтобы подтвердить или опровергнуть подозрения.
Если у малыша все-таки обнаружат воспаление почек, для него будет отдельно подобрана методика комплексного лечения. Лечение включает в себя удаление очага воспаления с почечных тканей, восстановление обмена веществ в организме, стабилизацию функционирования почек, усиление процесса регенерации, исключение возникновения патологий. Все делается осторожно, чтоб не нанести вреда здоровью ребенка.
Для лечения воспаления почек у ребенка понадобится антибактериальная терапия, которую часто совмещают с гомеопатией, фитотерапией, уросептиками.
Подбирать медикаменты для больного самостоятельно нельзя, нужно проконсультироваться с урологом и нефрологом. Длительность лечения тоже определяет врач. Бороться с недугом придется пару месяцев, время от времени прерывая терапию. Потом ребенок полностью выздоровеет, однако антибиотики нарушат микрофлору кишечника, врач посоветует подходящие в конкретном случае пробиотики.
Детям ,у которых наблюдаются проблемы с почками,необходимо раз в 6-12 месяцев проходить ультразвук, систематично проверяться у педиатра и уролога. Анализ мочи тоже нужно сдавать регулярно.
Современное развитие медицины и нефрологии в частности позволяет лечить воспаление почек у ребенка достаточно быстро и без последующих осложнений. Важно вовремя обратиться за врачебной помощью,как только у ребенка обнаружили симптомы,которые могут быть вызваны воспалением почек. Лечение пиелонефрита,нефрита и других заболеваний почек неразрывно связано
с правильной диетой и сбалансированным питанием. Антибиотики при воспалении почек у ребенка применяются в том случае,если источник инфекции имеет бактериальную природу. Ниже мы подробно расскажем как предотвратить развитие заболевания,какие симптомы характерны для пиелонефрита и нефрита,какие народные средства помогут быстрее избавиться от недуга.
Теперь вы знаете,какие причины способствуют развитию воспаления почек и какие симптомы характерны для нефрита или пиелонефрита у детей. Ни в коем случае нельзя начинать лечение воспаления почек без предварительного посещения детского нефролога. Важно точно выявить источник заболевания и как можно скорее начать курс лечения недуга.
Следующая статья : Как снять воспаление десны вокруг зуба
вернуться на Главную страницу
ТАКЖЕ УЗНАЙТЕ…
Admin
Полезна ли мастурбация для физического и психического здоровья
Самоудовлетворение — это процесс, который основан на ублажении самого себя. Мастурбация является нормальным явлением, если она проводится не часто, без фанатизма. Занимаются действом как мужчины, так и женщины.
Больше всего придаются ублажению мальчики в подростковом возрасте, когда они начинают созревать в половом плане. В этот период уровень гормонов высок, в связи с этим увеличивается сексуальное влечение.
Вопросы здоровья
Человеческий организм устроен так, что любой мышце требуется тренировка, ткань нуждается в снабжении кровью, каждая система должна использоваться.
Из этого следует, что, находясь в половой зрелости, когда гормональная система работает как часы, воздерживаться от секса неправильно, можно получить нарушения здоровья всего организма и в частности половой системы. Исключением будут те люди, которые осознанно отвергли секс и овладели техниками, позволяющими перенаправить свою энергию в иное русло.
Воздерживаясь от половой жизни, обычный человек рискует заработать застой крови в органах малого таза, выраженные уретритом, простатитом (мужское население), опущением матки, срывом менструального цикла (женский пол), бесплодием, геморроем, недугом почек (у обоих полов).
Несомненно, не только ненадлежащий уровень половой жизни приводит к такому неблагоприятному последствию, но решая полезна ли женская, а также мужская мастурбация, можно говорить, что отсутствие физической активности как таковой, выступает весомым, вредным, провоцирующим фактором.
Когда происходит сексуальная близость, в том числе мастурбация, организм получает следующие преимущества:
- прилив крови к малому тазу и органам, расположенным здесь;
- укрепление мышц и тканей;
- благоприятное воздействие на общее состояние организма.
Если сравнивать секс и мастурбацию, то оба эти процесса полезны. Отличием самостоятельного ублажения будет только то, что это действо не приносит эмоциональное контактирование. Но снабдить ткани кровью, укрепить мышцы и поправить состояние половой системы позволяет.
Как это связано с хорошим сексом
В вопросе полезна ли мастурбация, важно затронуть такой момент, как она сказывается на качестве секса. Мужчинам проще в представленном вопросе, ведь у них нет необходимости в изучении своего организма, чтобы добиться оргазма.
Но женский оргазм устроен иначе. Порой, даже при состоявшемся сексе у дамы может вовсе не быть разрядки. Чтобы научиться испытывать оргазм, необходимо знать свои эрогенные зоны, которые у каждой девушки свои.
Поэтому польза мастурбации заключена в том, что благодаря ней можно узнать себя, впоследствии, в сексе принять потребную позу, направить своего партнера, чтобы максимально задействовать эффективное место. По словам сексологов исследование своих реакций помогает в борьбе с фригидностью. Мужчины могут применять данный метод, только ракурс должен быть видоизменен.
Благодаря онанизму можно научить себя контролировать выделение семени. Для этого стоит освоить техники концентрации, тренировать лобково-копчиковую мышцу, что позволит значительно продлить время полового акта.
Важно предчувствовать приход оргазма и стараться отодвинуть время его прихода. Таким методом в силах овладеть каждый мужчина.
Психологический аспект
Когда речь идет о подростковом онанизме, то важно упомянуть психологическую составляющую, так как акт прямо влияет на то, какие предпочтения будут уже во взрослом возрасте. Причина тому — фиксирование ситуаций и образов, которые наблюдает подросток при ублажении себя.
Например, при мастурбации молодого парня или девушки в туалете, в будущем они могут распознать в себе желание заниматься сексом именно в этом месте. Либо проявление может быть несколько другим, к примеру, возбуждение на запахи уборной. Данный механизм воздействует также на ощущения.
Когда в паре происходит ссора, один из партнеров уходит, второй начинает подозревать неверность. Принимается решение расслабиться путем мастурбации, но во время процесса испытываются сильные ревностные чувства.
Тогда на психологическом уровне может развиться желание наносить и ощущать боль в процессе секса с использованием садомазохистских похотей. В таком случае, полезна ли такого рода мастурбация — скорее нет. Важно, чтобы данный процесс происходил в естественном для секса месте, не часто, зарождалось желание онанировать при достижении зрелого для этого занятия возрасте.
Полезно ли заниматься мастурбацией и какими видами
Урологи в один голос заявляют, что онанизм выступает вредным занятием. Причем данное утверждение поддерживают и женские врачи — гинекологи. Они уверяют, что такого рода деятельность таит скрытую угрозу.
По статистике каждый пятый мужчина, столкнувшийся с простатитом и нарушением половой функции, занимался онанизмом. Полезно ли заниматься мастурбацией, можно понять, исходя из отличий полового акта и онанизма.
Так, онанируя, мужчина получает удовольствие, но он искусственно раздражает свои половые органы, подкрепляет процесс фантазиями, однако после проведения манипуляции все равно испытывает подавленное состояние, разбитость. Когда происходит секс с партнершей, приятные ощущения дополняются видом второй половинки, прикосновениями, поцелуями.
Не менее важно сказать, что после мастурбации мужчина осознает, что он поступил порочно, начинаются переживания, угрызения совести. А это может привести к серьезным психическим нарушениям.
Адаптивная и дезадаптивная мастурбация
Чтобы доставить себе удовольствие используются 2 кардинально разных способа: адаптивный и дезадаптивный. Второй — это использование в целях ублажения струи воды, поглаживания клитора, сжатие бедер. Иными словами, это те действия, которые отучают женщину от естественных реакций организма на секс. Когда регулярно стимулируется клитор, она становится менее чувствительным. Тоже самое со сжатием бедер: производится отучение тела от оргазма при сексе с мужчиной при раздвинутых бедрах.
Ведь именно так чаще всего происходит половой акт. То есть, женщина закладывает некую программу на неудовлетворенность в сексе, изначально используя не те методы ублажения себя. Адаптивная мастурбация — иное дело. Она похожа на связь с мужчиной, так как в процессе происходит стимулирование непосредственно влагалища. Описать действие можно так: при проникновении полового члена внутрь плоти, влагалище, обрамленное складками малых половых губ, сминающихся в процессе, движется и подергивается.
Также малые губы набухают от возбуждённости, «передают» сигнал головке клитора. Такие манипуляции воспринимаются клитором, как приятные стимулы, тогда-то у женщины наступает удовольствие в виде оргазма.
Стимулируется зона не клитора, как при дезадаптивной мастурбации, а влагалище. Ровно такое же воздействие происходит при полноценном сексе. Следовательно, полезно ли для женского организма заниматься мастурбацией?
Да, но делать это требуется правильно, чтобы акт напоминал занятие сексом:
- Стимулирование влагалища путем использования имитатора мужского члена.
- Стимулирование малых половых губ. Для этого используются такие приемы, как массирование, поглаживание, перекатывание пальцев, легкое натягивание. Желательно достичь эффекта их набухания.
- Косвенное ласкание клитора посредством прилегающих к нему областей. То есть не саму головку, а те участки, которые расположены около нее.
Подобные влияния на свое тело помогут получить более глубокий оргазм. И в данном случае ответ на вопрос полезно ли заниматься самоудовлетворением, мастурбацией будет положительным. Тем более, что можно доставить больше удовольствия партнеру, ведь женское влагалище будет в разы чувствительней.
Польза или удовольствие
Главная причина, по которой не стоит сдерживаться — это приятные ощущения от мастурбации. Наш мозг устроен так, что дотрагивание и получение оргазма являются большим удовольствием.
В дополнение к таким приятностям можно получить и эффективный инструмент, позволяющий:
- перебороть стресс, напряжение, бессонницу;
- преодолеть головную боль;
- поправить тонус мышц области таза;
- очистить от токсинов микрофлору;
- свести к минимуму риск заболевания простатитом;
- не подхватить недуг в силу отсутствия половой связи.
Люди, которые понимают, полезно ли в меру заниматься мастурбацией, более раскрепощены, позитивны, не ограничены в желаниях. Но в этом вопросе нельзя переусердствовать, ведь тогда процесс не принесет ни пользы, ни удовлетворения, а вызовет лишь психологическую зависимость, от которой избавиться получается не у всех.
Методика реабилитации
Методика реабилитации в санаторно-курортных условиях включает в себя:
- Лечебное питание. Разрабатывается врачом. Блюда не содержит вредных веществ, богаты витаминами. Лечебное питание позволяет пациенту быстрее восстановиться.
- Специальный режим. Пациент соблюдает установленный врачом режим, который помогает вылечиться, восстановиться после операции.
- Прием витаминов. Для укрепления организма пациенту дают витамины в строго установленной дозировке.
- Прием определенных лекарств при необходимости. Врачи контролируют процесс восстановления. Если пациенту нужны препараты, они назначаются. Это поможет быстрее выздороветь.
- Лечебная гимнастика. Когда пациент идет на поправку, ему прописывают лечебную гимнастику, строго рекомендованные упражнения. Они помогают нормализовать работу почек за счет ускорения кровообращения во время занятий. Слишком большая нагрузка запрещена.
Рекомендации педиатров по лечению баланита у мальчика вы найдете на нашем сайте.