Автор статьи
Артур Виниаминович Артемьев
Уролог, гинеколог, практикующий специалист
Написано статей
64
Связаться с автором
Острый гломерулонефрит – патология почек, которая поражается структурные части нефронов. Недуг чаще всего развивается у детей с 2 до 10 лет, при этом мальчики и мужчины больше подвержены заболеванию.
Проблемы начинаются с иммунной реакции организма на аллергию либо с возникновения инфекции, иногда болезнь возникает через 1-2 недели после перенесенной ангины. Высокая влажность и постоянно пониженная температура окружающей среды провоцируют хронический характер заболевания.
Основное воздействие идет на клубочковый аппарат, почечные тельца, с часто возникающим отклонением в структуре ткани. Главная опасность заключается в том, что болезнь в ряде случаев протекает без ощутимых внешних изменений.
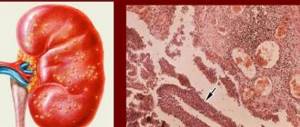
Патогенез острого гломерулонефрита
Заболевание отражено в официальном медицинском классификаторе под кодом по МКБ 10 и имеет свои характерные признаки и специфику развития.
Патология проявляется спонтанно, протекает быстро, но чаще всего подлежит полному излечению. Реже возникают осложнения, которые перетекают в хроническую форму.
Приоритетные проблемы у пациента связаны с попаданием в организм b-гемолитического стрептококка, его антигены контактируют с иммунной системой и заставляют вырабатывать антитела, которые необходимы для борьбы с вредной микрофлорой. Однако, антитела стрептококка подстраиваясь под структуру нормальных аналогов, постепенно замещают их и атакуют не только патогенные микроорганизмы, но и здоровые органы, чем провоцируют возникновение очагов воспаления, постепенно поражая всю систему капилляров.
Получается, что сам стрептококк не нарушает работу почек, все происходит из-за неправильной работы антител, разрушающих почечные ткани. Патогенез может протекать и иначе: после избыточной антигенной стимуляции иммунная система испытывает перегрузку, что ведет к повреждению почечных клубочков.
Важно! Самым опасным считается острый постстрептококковый гломерулонефрит.
Симптомы
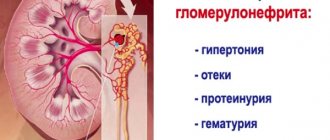
Классическая картина патологии представлена тремя синдромами (симптомокомплексами):
- ренальный (почечный);
- экстраренальные — гипертензивный и отечный.
Развитие заболевания начинается после одной-двух недель спустя действия того или иного этиологического фактора — инфекционной болезни, реакции гиперчувствительности и иных провокаторов.
- Самым ранним признаком острой формы является появление отеков. В половине ситуаций отеки являются существенными. Локализация отечности — в области лица, сильнее она выражена в утреннее время, в дневное отекают лодыжки и голени. Отечный синдром может развиться до таких состояний, как гидроперитонеум, гидроперикард, гидроторакс, повсеместный отек (анасарка). Визуально отличимая отечность — не обязательный симптом, но задержку жидкостей подтверждает возрастание массы тела.
- Гипертензия проявляется умеренно: примерно у 2⁄3 пациентов уровень давления не больше 160/100 мм рт. ст. Но нужно понимать, что продолжительная стойкая гипертензия в дальнейшем, дает негативный прогноз. В случае острого поражения клубочков, гипертензия сочетается с урежением (ЧСС меньше 60 ударов в минуту). Оно сохраняется одну или две недели.
- Когда остро развивается гиповолемия, не исключено прогрессирование левожелудочковой недостаточности. Клинически — это выражено в форме отека легких и сердечной астмы.
- Воспаление клубочкового аппарата может сопровождаться болевым синдромом разной интенсивности. Чаще проявляются боли симметричного свойства в поясничной области. Они возникают как следствие перерастяжения капсул почек и нарушений уродинамических процессов.
- Мочевой синдром этой патологии предполагает раннее проявление олигурии, а в иных ситуациях и анурии. Одновременно наблюдается выраженная жажда.
- Относительная плотность урины возрастает, в ней начинают появляться цилиндры гиалинового и зернистого типов. Отмечаются эритроцитурия (микро- или макрогематурия) и протеинурия. В случае макрогематурии урина становится цвета “мясных помоев”. Особо интенсивными гематурия и протеинурия являются в первый день прогрессирования недуга.
Достаточно часто прогрессируют церебральные нарушения, какие возникают из-за отекания головного мозга. В перечень проявлений входят:
- головные боли;
- рвота и тошнота;
- ухудшение зрительной функции;
- появление “пелены” перед глазами;
- ухудшение слухового восприятия;
- нарушения психомоторной возбудимости.
Самое тяжелое проявление церебрального синдрома — эклампсия (ангиоспастическая энцефалопатия). Она включает тонико-клонические судороги, нарушения сознания, цианотичность лицевой и шейной области, набухание вен шеи, снижение частоты пульса и иные симптомы.
В нечастых ситуациях патология прогрессирует в моносидромной форме, которая включает изолированно мочевой синдром. Нет отекания и сохраняются приемлемые показатели давления.
Как протекает болезнь: причины, симптомы, этапы развития
Помимо стрептококковой инфекции, есть и другие предпосылки, из-за которых нарушается нормальная работа почек и образуется гломерулонефрит подострой или острой формы.
Среди прочих причин выделяют следующие:
- генетическая предрасположенность;
- вирусы;
- болезни суставов;
- проблемы с органами дыхания;
- постоянное употребление алкоголя;
- паразитарные инвазии;
- онкология;
- частые переохлаждения;
- поздний токсикоз при беременности;
- аллергия;
- некачественная вакцинация;
- стресс и перенапряжение.
Методические руководства кафедры / Нефрология / 02 Острый и хронический гломерулонефрит
9
сердца, одышка при физической нагрузке, снижение зрения) или отечного синдрома (уменьшение выделения мочи, появление отеков различной степени выраженности). Изменение окраски мочи отмечается больными нечасто.
При физикальном обследовании в зависимости от выраженности артериальной гипертензии отмечается смещение левой границы сердца латерально, верхушечный толчок усилен и также смещен, выслушивается акцент II тона во втором межреберье справа от грудины, может также выслушиваться систолический шум. Артериальное давление колеблется в самых различных пределах, его повышение может быть стабильным или транзиторным. Отеки при ХГН выявляются далеко не у всех больных и локализуются на лице, нижних конечностях или по всему телу. В случаях, если ХГН является частью какого-то другого заболевания, могут быть выявлены соответствующие признаки (например, инфекционного эндокардита, СКВ и др.).
При исследовании мочи для больных ХГН типична протеинурия, которая может меняться в зависимости от клинического варианта болезни (в связи с этим крайне важно определять содержание белка в суточной моче). Характерна динамика мочевого осадка: гематурия выражена в различной степени и редко достигает степени макрогематурии. Цилиндрурия выявляется, как правило, у больных с большим постоянством.
При исследовании крови в период обострения гломерулонефрита у отдельных больных регистрируются острофазовые показатели (увеличение СОЭ, гипер-γ- глобулинемия, повышение содержания фибриногена, появление СРВ). При биохимическом исследовании крови пределы колебаний отдельных показателей (холестерин, триглицериды, общий белок и его фракции) весьма значительны и определяются клиническим вариантом ХГН. Уровень азотистых шлаков (креатинин, мочевина, общий азот), а также величина клубочковой фильтрации зависят от функционального состояния почек.
Рентгенологическое обследование больных с артериальная гипертензия позволяет выявить увеличение левого желудочка, а при длительном ее существовании — расширение восходящей части аорты, обусловленное развитием атеросклероза. На ЭКГ при наличии артериальная гипертензия отмечается синдром гипертрофии левого желудочка, выраженной в различной степени. При исследовании глазного дна обнаруживают изменения сосудов, обусловленные артериальная гипертензия.
Классификация ХГН: вопрос классификации сложен. В мировой практике в основу классификации ставят полную морфологическую картину ГН, которая требует обязательного проведения пункционной биопсии почки. Такой подход вполне правомочен, однако для России, где лишь в единичных нефрологических центрах проводится биопсия почки и к тому же не во всех этих центрах есть квалифицированные (в нефрологическом плане) морфологи, она часто оказывается неприемлемой. Поэтому на первый план ставится клиническая классификация, в которой выделены следующие варианты ГН (несколько измененная классификация Е.М.Тареева): латентный, гематурический, нефротический, гипертонический и смешанный.
Клинические варианты ХГН:
Латентный ГН — самая частая форма хронического ГН, проявляется лишь изменениями мочи (протеинурия до 3 г/сут, небольшая эритроцитурия), иногда незначительно повышено артериальное давление. Течение обычно медленнопрогрессирующее, прогноз лучше при изолированной протеинурии, хуже при сочетании протеинурии с эритроцитурией, 10-летняя выживаемость составляет 85-70%.
Гематурический ГН составляет 6-8% случаев хронического ГН, проявляется постоянной гематурией, иногда с эпизодами макрогематурии, течение достаточно благоприят-
ное. Одной из форм гематурического ГН является IgA-нефропатия.
Нефротический ГН (10-20% случаев хронического ГН) протекает, как показывает название, с нефротическим синдромом (протеинурия выше 3,5 г/сут, гипопртеинемия, отеки, гиперхолестеринемия). Нефротический синдром обычно носит рецидивирующий характер, реже имеет персистирующее течение с постепенным присоединением артери-
Диагностика заболевания
Перед постановкой точного диагноза врач опрашивает, осматривает пациента и проводит дополнительное обследование.
Приоритетные методы:
- назначается общий анализ мочи, оценивается цвет и состав. По этим данным, определяется наличие либо отсутствие течения воспалительного процесса. Если количество белка отклоняется от нормы, ведется наблюдение в течение недели с повторной сдачей анализов в динамике. Цвет мочи, как правило, мутный;
- проводится серологический анализ крови на увеличение титра стрептококковых антител;
- УЗИ;
- биопсия почек.
При остром гломерулонефрите моча имеет цвет от розового до красного оттенков или вид бордовых мясных потеков.
Если симптомы проявились через 1-3 недели после проникновения в организм инфекции, речь идет об остром течении заболевания, если промежуток исчисляется в днях, это хронический случай.
Многокомпонентные схемы лечения заболевания
Лечение гломерулонефрита осуществляется с помощью трех схем:
- Схема Понтичелли – в этом случае пульс-терапия осуществляется Преднизолоном по 1 тыс. мг в сутки. Проводится на протяжении 3 дней, после чего остальные 27 дней по 30 мг в сутки. Преднизолон необходимо менять периодически с цитостатиком. Затем, в течение следующего месяца Хлорамбуцил по 0,2 мг.
- Схема Стейнберга – она подразумевает осуществление следующей процедуры: один раз в месяц на протяжении года вводить внутривенно такие препараты, как Циклофосфамид 1 тыс. мг. Затем, на протяжении двух лет необходимо принимать препарат 1 раз в 3 месяца, а следующие два года – один раз в 6 месяцев.
- Четырехкомпонентная схема. Преднизолон по 30 мг в сутки на протяжении 60 дней. Постепенно необходимо давать организму отдыхать. Цитостатик назначается до целевой ремиссии. Гепарин по 5 тысяч ед. 4 раза в сутки на протяжении месяца. Постепенно заменить Асперином. Дипиридамол по 400 мг. Такой способ отлично подойдет для быстропрогрессирующего гломерулонефрита.
Терапия является довольно сложным процессом для многих форм. Вследствие этого у людей, которые еще осуществляют свою рабочую деятельность, появляется инвалидность. Очень важно следить за пациентом во время восстановления и во время нахождения в диспансере.
Лечение острого гломерулонефрита
Обе формы заболевания: острая и хроническая лечатся одинаково по типовой схеме, с применением комплексной терапии.
Она направлена:
- на остановку темпа развития почечной недостаточности;
- восстановление нормального функционирования почек.
Существует 4 подхода в лечении болезни:
- этиотропное лечение – назначаются антибиотики группы пенициллина в виде уколов;
- патогенетическое – касается механизма лечения;
- использование глюкокортикоидов, для снятия воспаления и подавления патологий иммунной системы;
- цитостатиков – если организм в недостаточной мере воспринимает глюкокортикоиды или имеются индивидуальные особенности, при которых во время приема последних возникают серьезные побочные эффекты.
Острый гломерулонефрит у детей клинические рекомендации
У детей лечение осуществляют аналогичными препаратами, но без применения гормонов, разница состоит в дозировке и выборе более щадящих лекарств. По возможности врачи стараются обходиться минимальным использованием медикаментов, уделяя большее внимание народным средствам и диетам.
Народная медицина
Терапия заболевания происходит в несколько этапов. Параллельно терапии лекарственными препаратами, рекомендуется лечение народными средствами. Народное средство применяется в период восстановления или при хроническом гломерулонефрите. С помощью фитотерапии больные могут добиться таких эффектов:
- мочегонный;
- противовоспалительный;
- антикоагулянтный;
- противоаллергический.
По рекомендации врачей, терапия с помощью народной медицины предполагает правильный подбор сочетания и дозировки естественных фитокомпонентов. В результате чего получится необходимый тонизирующий и мочегонный эффект. Лечение травами способствует снижению нагрузки лекарственными препаратами на организм человека.
Источник
Диета
Острый гломерулонефрит– серьезный диагноз, который помимо медикаментозной терапии требует поддержки со стороны правильного питания. Врачи рекомендуют максимально сократить употребление соли, жидкости и придерживаться специального перечня продуктов из диеты №7А.
| Нельзя | Можно |
| Алкоголь | Мясо птицы и постную говядину |
| Острые приправы и продукты | Овощные супы, паровые овощи |
| Консервированные продукты | Фрукты |
| Крепкий чай/кофе | Чай из трав (лечебные аптечные) |
| Концентрированные бульоны на мясе/рыбе | Творог, кисломолочные продукты |
| Жареное | Нежирная рыба |
| Белки яиц |
Важно! Вся пища должна быть либо вареной, либо приготовленной на пару. Медики отмечают, что хорошо помогает справиться с заболеванием кизил.
Гломерулонефрит и беременность
Преимущественно беременные женщины сталкиваются с гломерулонефритом в острой форме его течения. В качестве причин, провоцирующих это заболевание, выделяются те же факторы, которые сопутствуют стандартным формам его течения, при этом основная причина у беременных заключается в развитии заболевания на фоне хронической инфекции ЛОР-органов и горла, которые не были излечены до наступления беременности.
В качестве основного метода, определяющего возможность диагностики гломерулонефрита при беременности, используется общий анализ мочи, результаты которого при актуальности заболевания определяют наличие в ее содержании повышенного уровня белка. Анализ крови позволяет определить в этом же случае повышенное содержание эритроцитов.
Гломерулонефрит в комплексе с осложнениями, ему сопутствующими (к примеру, в виде повышенного давления), нередко в значительной мере усложняет течение беременности. Учитывая это, некоторые случаи требуют (хотя и крайне редко) прерывания беременности, призванной спасти жизнь матери с актуальным для нее диагнозом гломерулонефрита. При лечении этого заболевания при беременности ориентируются на следующие действия:
- использование антибиотиков, допустимых при беременности, применяемых для подавления инфекции;
- определение соответствующей терапии для устранения отечности и стабилизации повышенного давления;
- реализация соответствующих мер, ориентированных на поддержание присущих почками функций вплоть до полного их восстановления.
Рекомендации
Острый гломерулонефрит – явление нередкое, требующее продолжительного времени и определенных условий для лечения. Врачи часто говорят, что любую болезнь проще предотвратить, а потому и лечение лучше проводить на начальной стадии или и вовсе избежать, соблюдая профилактические меры.
Клинические рекомендации по профилактике:
- своевременно выявлять и лечить обычные ОРВИ и пр.
- заниматься плотным лечением аллергии;
- внимательно наблюдать за реакцией организма после всех прививок;
- следить за качеством питания;
- устранить вредные привычки;
- не переохлаждаться;
- вести активный образ жизни.
Медикаментозная терапия
Теперь можно рассказать и о том, какие препараты необходимо принимать для устранения симптомов и лечения гломерулонефрита у взрослых.
Как правило, врачи назначают такие медикаменты:
- «Вобэнзим». Иммуномодулирующее и противовоспалительное средство, основу которого составляют энзимы (белковые молекулы) животного и растительного происхождения. Прием этого препарата направлен на снижение количества иммунных комплексов в организме, нормализацию проницаемости сосудистых стенок и регуляцию адгезии клеток крови.
- «Канефрон Н». Это фитопрепарат, диуретик растительного происхождения. Он оказывает сразу несколько действий – противомикробное, мочегонное, противовоспалительное и спазмолитическое.
- «Метипред». Глюкокортикостероид синтетического происхождения, который оказывает иммунодепрессивное, противоаллергическое и противовоспалительное действие. Также препарат снижает количество глобулинов в плазме, увеличивает синтез альбуминов в почках и печени, нормализует углеводный обмен, увеличивает устойчивость клеточной мембраны к действию разных повреждающих факторов.
Разумеется, это не весь перечень препаратов, показанных к применению. Однако необходимо отметить, что терапию назначить может только нефролог, который и занимается лечением гломерулонефрита.
Клинические рекомендации врача основаны на результатах диагностики, и потому не вызывают сомнения. А вот самолечение и решение самостоятельно назначить себе прием каких-либо препаратов может быть чревато осложнениями и возникновением других проблем со здоровьем.
Причины
Патогенез
В типичных случаях острый гломерулонефрит протекает циклически с последовательной сменой трёх периодов и проявляется нефритическим синдромом, включающим экстраренальные (отёки, повышение АД, изменения со стороны сердца и ЦНС) и ренальные (олигурию, гематурию, протеинурию, цилиндрурию) симптомы.
Примерно через 1,5 — 2 мес. (иногда позднее) нормализуются показатели мочи. Наступает период полной клиниколабораторной ремиссии. Однако полное выздоровление с учётом инволюции морфологических изменений в почках наступает значительно позднее — через 12 года. Если отдельные клинические симптомы сохраняются более 6 мес, говорят о затяжном течении острого гломерулонефрита; длительность симптоматики более 1 года свидетельствует о переходе в хронический нефрит.
Наиболее частое осложнение — эклампсия (ангиоспастическая энцефалопатия), обусловленная спазмом сосудов головного мозга и его отёком. Эклампсия проявляется тоникоклоническими судорогами, возникающими после короткого периода предвестников (головной боли, тошноты, рвоты, нарушения зрения). Приступ напоминает эпилептический припадок и всегда сопровождается повышением АД. Во время припадка сознание отсутствует, кожные покровы и слизистые оболочки становятся цианотичными, дыхание — неровным, хрипящим, появляется пена изо рта, происходит непроизвольное мочеиспускание. Приступ длится несколько минут, иногда наблюдают серию приступов. При отсутствии своевременного адекватного лечения возможен летальный исход от кровоизлияния в головной мозг.
Острая сердечно-сосудистая недостаточность у детей возникает редко. Симптомы, которыми она характеризуется: резкое увеличение размеров печени, нарастание периферических отёков и клиническая картина отёка лёгких (обычно он и становится причиной смерти больного).
История болезни
Гломерулонефрит является заболеванием, поражающим сразу две почки. Чаще всего это недуг аутоиммунный по происхождению. При появлении болезни, происходит поражение почечных клубочков и тканей в почках.
Это значит, что органы уже не могут функционировать в правильном режиме, что приводит к нарушениям во всем организме.
Функция почек заключается в фильтрации крови и образовании мочи, но когда какой-то из ее элементов подвергается воспалению, тогда происходит сбой, который ощущается во всем организме человека.
Чаще всего болезнь встречается у людей, не достигших возраста сорока лет. По частоте этот недуг стоит на третьем месте из всех заболеваний, поражающих почки. По статистике мужчины в три раза чаще подвергаются гломерулонефриту чем женщины.
У детей болезнь бывает часто и во многих случаях приводит к инвалидности, если вовремя не начать лечить. В запущенных случаях недуг приводит к почечной недостаточности.
Поэтому важно вовремя обратить внимание на основные симптомы и срочно принять меры по обращению к квалифицированному специалисту.
Специалисты утверждают, что в последние годы число людей, подвергшихся этой болезни, растет и это объясняется тем, что экологическая ситуация во всем мире обостряется, а иммунитет у населения снижается, что в большинстве случаев исходит из неправильного образа жизни и нарушения питания.
Если вовремя не обратить внимание на симптоматику и не начать лечение, тогда диффузный гломерулонефрит способен привести к следующим осложнениям:
- острая сердечная недостаточность (в случаях менее трех процентов);
- внутримозговое кровоизлияние;
- нарушение зрения;
- хронический диффузный гломерулонерит;
- эклампсия или преэклампсия;
- острая почечная недостаточность (наблюдается примерно в одном проценте подобных случаев).
О патогенезе (процессе развития)
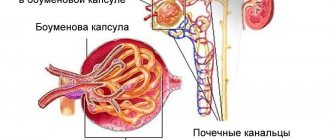
Обратимся к анатомии. Обеспечивать главную мочевыделительную функцию почкам помогают специальные структурные единицы – нефроны. Структура нефронов представлена канальцами, капсулой и клубочком (гломерулой). При поражении гломерул патологическими агентами возникает воспаление-гломерулонефрит.
На внедрение чужеродных веществ иммунитет человека отвечает выработкой антител. В процессе борьбы агрессоров-антигенов и защитников-антител, страдает строение капиллярной сети почечных клубочков. В результате нарушается кровоснабжение почек, приводящее к общему сбою в работе мочевыделительного аппарата.
Воспалительным процессом может быть охвачено от 80 до 100% клубочковой системы. Картина болезни отражается в клинических признаках.