Обычно мертвые бактерии и антитела выводятся из организма без проблем. Однако в случае с постстрептококковым гломерулонефритом они попадают в ловушку почечных клубочков, что приводит к замедленной фильтрации почек, развитию локального внутрисосудистого свертывания крови и микротромбозу.
Вероятность развития постстрептококковой инфекции у женщин при вынашивании плода незначительна.
ОПСГ — проявления заболевания
Острый постстрептококковый гломерулонефрит у детей напрямую связывают с:
- тонзиллитом в острой или хронической форме;
- воспалением гайморовых пазух;
- скарлатиной;
- инфекционными воспалениями дыхательных путей.
В редких случаях данный вид заболевания может произойти на фоне гнойно-некротических процессов в костном мозге, гнойных поражений кожи и отита с гнойной этиологией.
Острая форма
Данная болезнь характеризуется воспалением почечных клубочков с обеих сторон и развивается на фоне стрептококковой инфекции. Она характерна для мальчиков и молодых людей в возрасте от 14 до 35 лет. Нередко регистрируется острый постстрептококковый гломерулонефрит и в детском возрасте, в 6-10 лет. Его напрямую связывают с возможным переохлаждением. Заболевание чаще встречается в регионах с повышенной влажностью.
Развитие патологии происходит в 35 случаях на 1000 населения. В период весенне-зимних холодов воспалительный процесс в органах мочевыделения провоцируется острыми респираторными вирусными инфекциями, а летом и осенью – появляются гнойничковые воспаления на поверхности кожи.
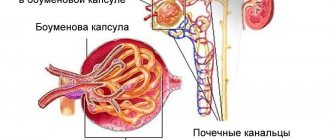
Состояние тканей почки при ОПСГ — под микроскопом
Причины развития
Перед тем как разобраться с основным этиологическим фактором возникновения болезни, необходимо понимать, что в большинстве случаев постстрептококковый гломерулонефрит возникает у детей или в юношеском возрасте, причем мальчики болеют в 1,5–2 раза чаще девочек. Реже постстрептококковая форма развивается при беременности.
Острый постстрептококковый гломерулонефрит у детей происходит после перенесенной соответствующей стрептококковой инфекции, а именно:
- острый и хронический тонзиллит;
- скарлатина, гайморит;
- ринит;
- другие инфекционные заболевания верхних дыхательных путей.
Довольно редко этот синдромный комплекс может возникнуть после остеомиелита, пиодермии и гнойного отита.
Острый гломерулонефрит постстрептококковой формы возникает вследствие контакта организма человека с бета-гемолитическим стрептококком группы А или штаммом №12, что подтверждается иммунологическими методами исследования.
Происхождение
Описанный выше вид постстрептококкового гломерулонефрита часто возникает по причине попадания в организм стрептококков, относящихся к группе А. В дальнейшем организмом начинают активно вырабатываться антитела, вступающие во взаимосвязь с антигенами. Такие виды патологических процессов ведут к появлению специфических иммунных комплексов, воздействующих на паренхиматозные ткани почек, приводя к дальнейшему их повреждению и нарушению структуры почечных единиц – нефронов.
Схема развития ОПСГ из ангины и импетиго
Изначально инфекция развивается в виде иммунокомплексной патологии, но потом начинает принимать форму аутоантительной болезни. На этом этапе начинает развиваться аллергия. Больным необходимо помнить, что этот вид инфекционного заболевания имеет свойство регрессировать. Поэтому необходимо постоянное наблюдение у специалиста и контроль за протеканием инфекционных процессов в организме. Кроме того, нужно организовать правильную профилактиу.
Прогноз и профилактика
Если больной не получает своевременного лечения, то острая форма гломерулонефрита переходит в хроническую, что неизбежно приведет к развитию почечной недостаточности и смерти.
В качестве профилактики рекомендуется:
- избегать переохлаждений;
- своевременная санация верхних дыхательных путей при воспалении последних;
- адекватное лечение тонзиллитов, отитов и фарингитов;
- укрепление общего состояния человека путем закаливания.
Лечение и профилактика острого постстрептококкового гломерулонефрита у детей требует пристального внимания как самого больного, так и специалиста. При этом для предотвращения угрожающих жизни осложнений, пациенты с постстрептококковой формой должны постоянно находится под присмотром лечащего врача.
Симптоматика
На протяжении 7-14 дней у больного не будет возникать никаких ярко выраженных симптомов. А потом начнут проявляться первые ренальные или же экстраренальные симптомы. К ним относят:
- изменения артериального давления;
- возникновение отеков на теле;
- нарушение в сердечно-сосудистой системе;
- появление крови в выделяемой моче;
- головные боли;
- боль в области поясничного отдела;
- уменьшение количества выделяемой мочи;
- появление белка в моче.
В начальном стадии заболевания нужно обязательно посетить специалиста и провести необходимые диагностические мероприятия, а также соответствующую терапию.
ОСТРЫЙ ПОСТСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ. ОСГН
Терапия больных ОСГН осуществляется в стационаре, она должна быть крайне щадящей. Помимо режима, диеты, противовоспалительной, в том числе антибактериальной терапии, базисная терапия может включать диуретики, средства, направленные на улучшение почечного кровотока, ликвидацию или ограничение внутрисосудистого тромбообразования в почках.
Режим. При постельном режиме все тело больного должно находиться в равномерном тепле. Это улучшает кровообращение, снимает спазмы сосудов: в почки больше попадает крови, что приводит к улучшению фильтрации в клубочках и увеличению диуреза. Когда восстановится диурез и исчезнут экстраренальные симптомы, т. е. пропадут отеки, снизится артериальное давление, а при исследовании мочи гематурия не будет превышать 10-20 эритроцитов в поле зрения и альбуминурия будет не более 1‰, ребенка можно перевести на полупостельный режим. Однако больному необходимо назначить тепло на поясницу, т. е. он должен носить “ватничек” на этой области. Следует обращать внимание на то, чтобы при расширении режима больной постоянно носил шерстяные носки, ибо охлаждение ног — один из факторов, способствующих обострению тонзилло-фарингеальной инфекции. Длительный постельный режим нецелесообразен. При наличии сердечно-сосудистых расстройств полезно положение больного в кресле со спущенными ногами — это уменьшает нагрузку на сердце из-за депонирования крови в системе нижней полой вены. Обычно длительность постельного режима — 2-3 нед. К 5-6-й неделе режим доводят постепенно до палатного.
Диета. Наиболее принципиальным в диете при ОСГН является ограничение соли и воды. Соль ограничивают строго. В разгар болезни при наличии олигурии и гипертонии пищу готовят без добавления соли. Лишь на 4-5-й неделе, когда исчезает олигурия, нормализуется артериальное давление и проходят отеки, больному выдают на руки для подсаливания пищи 0,5 г поваренной соли в сутки, а к 8-й неделе — до 1,5 г в сутки. Далее количество соли постепенно увеличивают, но максимальное количество поваренной соли в течение 1-2 лет не должно превышать нормы, составляющей в сутки 50 мг/кг (пища должна быть слегка недосоленой).
Суточное количество жидкости в разгар болезни должно быть равно вчерашнему диурезу, а при отсутствии сведений о нем — около 15 мл/кг (400 мл/м 2
) — неощутимые потери воды в сутки.
В недавнее время большое значение придавалось существенному ограничению содержания белка в диете больного ОСГН. Однако установлено, что это необходимо лишь для больных с азотемией. В этих случаях на первый день после поступления назначают сахарно-фруктовый день из расчета 14-12 г углеводов на 1 кг массы тела, но не более 300-400 г в сутки: углеводов за счет сахара, за счет груш, яблок (груши и яблоки в среднем содержат около 80-86% воды; углеводов в грушах — 10-18 г, в яблоках: антоновке — 6 г, джонатан — 12-16 г в 100 г продукта) и за счет варенья, меда. Полезны клюквенный, лимонный соки. Вода продуктов учитывается при расчете общего количества жидкости. Важно следить за тем, чтобы ребенок съедал предложенную пищу, ибо голодание способствует катаболизму и повышению азотемии. Если ребенок плохо съедает то, что положено на сахарно-фруктовый день, то ему дают рисовый или манный пудинг, булочки. Вслед за этой диетой назначают ахлоридную, алкалитическую диету с ограничением белка до 0,5-1 г/кг в сутки и жидкости. Рекомендуют рисовые или рисово-картофельные блюда. Рис варят на молоке. Если ребенок плохо ест, то в набор продуктов могут также входить овощи (морковь, капуста, тыква и др.), ягоды (брусника, клюква, черника, ежевика и др.), крупы, сахар, мармелад, зефир, растительное масло, бессолевый хлеб, т. е. практически только растительные белки. Этим требованиям отвечает стол № 3с (№ 7в по Певзнеру), который можно применять при невысокой азотемии и вместо сахарно-фруктового дня. Однако такое неполноценное питание длительно назначать ребенку нельзя, также как и полное голодание. К 3-5-му дню от начала заболевания нужно постепенно расширять диету (1-1,5 г/кг белка, т. е. стол № 3б или № 7б по Певзнеру), вводя полноценные белки, прежде всего за счет молочных продуктов. К 7-10-му дню при гладком течении острого нефрита количество белка доводят до физиологической нормы (2,5 г/кг — стол № 3а, т. е. № 7 по Певзнеру). Расширение питания проводится постепенно: сначала в рацион вводят яйцо, пшеничный хлеб, затем рыбу, творог и лишь после этого дают больному мясо, поваренную соль для подсаливания.
В табл.107 приведен состав диет для больных ОСГН.
В первые дни болезни имеется опасность появления гиперкалиемии, поэтому в период олигурической фазы диета должна быть не только ахлоридной, но и гипокалийной. В этот период не назначают фрукты и овощи, богатые калием, но при появлении полиурии потеря солей может быть столь значительной, что возникает опасность развития гипокалиемии, поэтому при нормальном диурезе и тем более в период полиурии диета должна быть обогащена калием (изюм, чернослив, арбузы, апельсины, бананы, картофель, сухофрукты и др.). В период полиурии, особенно на фоне бессолевой диеты, могут возникнуть гипохлоремия (опасность гипохлоремической азотемии!) и гипонатриемия (при уровне натрия в плазме менее 120 ммоль/л опасность внутриклеточной гипергидратации), гипомагниемия, гипокальциемия.
Длительность нахождения ребенка на диете стола № 3а не менее месяца, а далее его целесообразно перевести на стол № 5а (эту диету следует соблюдать в течение 5 лет).
В олигурический период заболевания особенно важно следить за работой кишечника,
так как при запоре продукты гниения, всасываясь через стенку кишечника, не обезвреживаются печенью (антитоксическая ее функция при этом заболевании снижена), попадают в кровь и увеличивают интоксикацию. С учетом этого делают очистительные клизмы. При значительном нарушении функции почек через слизистую оболочку желудка и кишечника выделяются продукты азотистого обмена. Для более полного их удаления можно промывать желудок 2% раствором гидрокарбоната натрия.
Витаминотерапия. Внутрь назначают в обычных терапевтических дозах витамины В1, В2, С, рутин. Показаны курсы витаминов В6, А, Е.
Антибиотикотерапию назначают при поступлении в стационар всем больным ОСГН. Антибиотик (полусинтетические пенициллины, эритромицин или другие) назначают в среднетерапевтических дозах на 8-10 дней, далее делают недельный перерыв и вновь проводят антибиотикотерапию в течение 8-10 дней. При наличии хронических очагов инфекции, интеркуррентных заболеваний также целесообразнее использовать цикловое назначение антибиотиков (3-4 цикла). Необходимо помнить о возможности аллергической реакции на антибиотики (особенно на пенициллин!), анамнестически и клинически выявлять ее у ребенка. Не следует прибегать к нефротоксичным антибиотикам (аминогликозиды, метициллин, тетрациклин, цефалоспорины 1 поколения и др.).
Санация очагов хронической инфекции (кариес зубов, холецистит, хронический тонзиллит, аденоидит и др.) проводится в обязательном порядке, но консервативно (физиотерапия, фитотерапия, промывания, дренажи и др.). Удаление миндалин при наличии не поддающегося консервативной терапии декомпенсированного хронического тонзиллита проводят не ранее чем через 6-12 мес от начала болезни. После тонзиллэктомии показан курс антигистаминных препаратов, антибиотиков.
Диетотерапия, режим, антибиотикотерапия практически исчерпывают при ОСГН лечение, назначаемое всем больным
. Большие дозы витаминов С, В1, В12, рутина (ранее широко рекомендовавшиеся) в настоящее время не используют, ибо на эти препараты возможны аллергические реакции, они могут стимулировать иммунопатологический процесс, внутрисосудистое свертывание. Сказанное относится к препаратам кальция. Особо подчеркнем, что эпсилон-аминокапроновая кислота, рутин, витамин С в больших дозах, препараты кальция стимулируют внутрисосудистое свертывание крови, а потому противопоказаны при ОСГН. Выжидательная тактика медикаментозной терапии при ОСГН определяется тем, что специфического лечения при нем пока не разработано, и болезнь на фоне описанного выше лечения, как правило, претерпевает обратное развитие.
К патогенетической терапии относят мероприятия по улучшению почечного кровотока
. режим, электрофорез с 1% никотиновой кислотой или гепарином и внутривенные вливания эуфиллина либо теофиллина, трентала. Это лечение дает диуретический и антиагрегантный эффект. Сочетание электрофореза с никотиновой кислотой и введение препаратов ксантинового ряда показано при выраженных олигурии и отечном синдроме. Эуфиллин назначают внутривенно капельно в растворе глюкозы из расчета около 2 мг/кг 3 раза в сутки или внутримышечно, внутрь. Трентал — препарат ксантинового ряда, выпускаемый в ампулах (по 5 мл 2% раствора) или драже (100 мг), применяют внутривенно капельно или внутрь по 5 мг/кг 3 раза в сутки. Дипиридамол (курантил) назначают в суточной дозе 5 мг/ кг в 3 приема внутрь. Конечно, больному назначают лишь один из антиагрегантов. Эффективность назначения антиагрегантов при ОСГН, также как и физиотерапии, рандомизированными клиническими испытаниями не доказана. Это же относится и к целесообразности назначения гепарина. Практически во всех зарубежных клиниках эти методы лечения при ОСГН не используют.
Мочегонные назначают лишь больным с выраженными отеками, гипертензионным синдромом. При умеренных отеках достаточно применения электрофореза с никотиновой кислотой на область почек или эуфиллина, трентала. Обычно прибегают к лазиксу (фуросемиду), вводимому внутримышечно или внутривенно (разовая доза 1-1,5-2 мг/кг), в комбинации его с гипотиазидом (разовая доза 0,5-1 мг/кг внутрь одновременно с фуросемидом) или амилоридом (школьникам 5 мг внутрь), назначаемым за 2 ч до приема фуросемида. Указанные комбинации препаратов, действуя на различные отделы нефрона, увеличивают натрийуретический и диуретический эффект. Комбинация фуросемида и амилорида обладает калийсберегающим эффектом. Длительность эффекта препаратов 3-4 ч, но в связи с тем, что у больных диффузным гломерулонефритом имеется никтурия, вечером им мочегонных не дают. Можно использовать и такую схему назначения мочегонных: 8 ч — фуросемид, 10 ч — гипотиазид или триампур и в 16 ч — верошпирон. Чаще так мочегонные дают детям с НС. На фоне назначения мочегонных теряется с мочой много калия, кальция, а потому одновременно надо назначать эти препараты.
Калийсберегающие диуретики не следует назначать при гиперкалиемии. Мало эффективен при олигурии и гипотиазид из-за низкой фильтрации.
Гипотензивные средства назначают лишь при выраженной и стойкой гипертонии, так как обычно умеренная гипертония проходит на фоне диеты и назначения мочегонных. Для снижения артериального давления у больных ОСГН используют папаверин с дибазолом либо внутримышечно (при остром гипертензионном кризе — соответственно 1% и 0,5% раствор по 0,1 мл/кг каждого), либо внутрь в виде папазола (разовая доза для детей дошкольного и младшего школьного возраста -. а для старших школьников — таблетки), резерпин (разовая доза 0,07 мг/кг, но не более 2 мг) или метилдофа — допегит (5-10 мг/кг внутрь, постепенно повышая разовую дозу), адельфан, гемитон, каптоприл (препарат ангиотензиназы). Гипотензионные средства дают 2-3 раза в день.
При эклампсии неотложную помощь оказывают следующим образом: вводят внутривенно лазикс (2 мг/кг), внутримышечно — папаверин с дибазолом, судороги снимают диазепамом (сибазон, седуксен, валиум) — 0,3-0,5 мг/кг внутримышечно (препараты магния не показаны).
Диспансерное наблюдение
Все дети после больницы должны поступать в местный санаторий и далее под диспансерное наблюдение поликлиники. Участковый врач первые 3 мес каждые 10-14 дней осматривает ребенка, измеряет артериальное давление и делает анализ мочи, последующие 9 мес делает то же самое, но уже 1 раз в мес, а последующие 2 года — 1 раз в квартал. Кроме того, анализ мочи обязательно проводят при любом интеркуррентном заболевании. Помимо планового контроля за детьми, перенесшими ОСГН, в поликлинике у них проводят санацию хронических очагов инфекции (если это не было сделано в стационаре). Медицинский отвод от прививок дают на срок до 1 года. Физическая нагрузка в период ранней реконвалесценции должна быть ограничена.
Легкий катар верхних дыхательных путей часто может привести к серьезному ухудшению почечного заболевания, поэтому с первых дней возникновения острого заболевания следует проводить антибиотикотерапию и после окончания острого периода заболевания через 10 дней сделать анализ крови и двукратное исследование мочи с интервалом 2-3 дня. Домашний режим — не менее 2 нед.
Если в течение 5 лет после перенесенного ОСГН у ребенка никаких патологических изменений не было и при комплексном функциональном исследовании почек в стационаре также отклонений от нормы не выявлено, то его можно считать выздоровевшим и снять с диспансерного учета.
Прогноз
При доказанном ОСГН обычно благоприятный. Выздоравливают около 90-95 % детей, переживших острый период. У 1-2% больных ОСНГ трансформируется в быстропрогрессирующий ГН. Хронический нефрит развивается у 3-5% детей, заболевших ОСГН в дошкольном возрасте, у 12-15% — заболевших в старшем школьном возрасте. Обострения и повторные приступы ОСГН не типичны, но могут быть.
Профилактика
Ранняя диагностика и обязательное антибактериальное лечение (пенициллин, макролиды, полусинтетические пенициллины) всех заболеваний стрептококковой этиологии — важное звено профилактики ОСГН. Курс антибиотиков должен быть не менее 10 дней. Обязательный анализ мочи в середине-конце 2-й недели болезни при скарлатине, ангине и других заболеваниях стрептококковой этиологии способствует раннему выявлению и отсюда более гладкому течению ОСГН. Контактные дети и члены семьи больного, у которого выявлена тяжелая острая стрептококковая инфекция, должны получить курс лечения пенициллином или эритромицином.
Источник: https://www.med2000.ru/mps/shabanov12.htm
Методы диагностики
После посещения специалиста, который должен собрать анамнез и сделать визуальный осмотр, назначаются различные виды лабораторных исследований. Методы диагностики включают в себя:
- общий и биохимический анализ крови;
- общий анализ мочи;
- ультразвуковое исследование почек;
- рентгенографию;
- магнитно-резонансную томографию структуры почек;
- измерение скорости мочеиспускания.
Анализ мочи — диагностика ОПСГ
Если количество отделяемой мочи уменьшенное, в результатах лабораторных исследований урины может обнаружиться повышенное количество креатинина и мочевины. Это прямо указывает на то, что развивается почечная недостаточность. Применяя метод ультразвукового исследования, обнаруживают нарушения дифференциального типа, а также увеличение почек, причиной которого служит нарушение оттока урины.
В некоторых случаях может быть собран врачебный консилиум в составе стоматологов, офтальмологов и отоларингологов. Это необходимо для того, чтобы выявить возможные сопутствующие заболевания, такие как наличие зубного кариеса, сосудистой ангиопатии сетчатки и прочих.
Терапия
Лечение острого постстрептококкового гломерулонефрита начинается прежде всего из выявления переносчика этого микроорганизма: родственниками или окружающими его людьми. Следующим этапом терапии будет снижение и постоянная регуляция артериального давления, что достигается путем назначения антигипертензивных препаратов различных классов (блокаторы кальциевых каналов, ингибиторы АПФ, бета-блокаторы, мочегонные). Лечение этой патологии должно идти параллельно с коррекцией водно-солевого баланса и снижения отеков тканей и органов.
При точном диагностировании постстрептококкового гломерулонефрита, в обязательном порядке проводится антибактериальная терапия, направленная на остановку развития инфекции в организме, путем назначения бактериостатических препаратов, но не бактерицидных. Это объясняется тем, что бактериостатики останавливают репликацию стрептококка, но не убивают его, в противном случае продукты распада этих микробов начнут пагубно воздействовать на организм, последний будет отвечать на них бурной аллергической реакцией.
Лечение острого постстрептококкового гломерулонефрита также включает в себя и подавление иммунной системы человека путем введения больших доз стероидных гормонов (преднизолон, дексаметазон, адреналин, гидрокортизон). Это делается для уменьшения циркуляции иммунных комплексов в крови, что приводит к началу процессов регенерации.
Не стоит забывать и о диетическом лечении. Диета при остром постстрептококковым гломерулонефрите включает в себя стол №7, характеризующийся малым количеством животного белка и мяса, а также большим содержанием растительной пищи. Соль при этом столе показана в минимальных дозах.
Лечение и его виды
Назначают лечение постстрептококкового гломерулонефрита после того, как выявили возбудителя и определили, от кого из родственников больной мог инфицироваться. Наблюдают за изменениями артериального давления, назначая антигипертензивные препараты.
Проводится строгая коррекция водно-солевого баланса для снижения отечностей в тканях и внутренних органах.
Постстрептококковый гломерулонефрит связан с бактериальной инфекцией, поэтому назначают антибиотикотерапию. Чаще применяют препараты пенициллиновой группы, такие как феноксиметилпенициллин и эритромицин. Применение этих медикаментозных средств показано при тонзиллите или фарингите, а также гнойничковых инфекциях кожи.
Практикуется применение стероидных гормональных препаратов, таких как:
- преднизолон;
- дексаметазон;
- адреналин;
- гидрокортизон.
Эти меры необходимы для того, чтобы подавить реакцию иммунной системы организма.
Схема лечения ОПСГ антибиотиками
Важным этапом лечения острого заболевания является соблюдение специальной диеты. Она основана на снижении количества потребляемого белка животного происхождения и введении в рацион большого количества растительной пищи. Исключается потребление соли. Также желательно отказаться от жареной, жирной и копченой пищи.
Материалы по теме
A
A
A
Алексей Портнов , медицинский редактор Последняя редакция: 24.06.2018
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый постстрептококковый гломерулонефрит (острый гломерулонефрит, острый нефрит, постинфекционный гломерулонефрит) — иммунокомплексное заболевание с диффузным поражением почек, преимущественно клубочков, возникающее через 10-14 дней после стрептококковой инфекции (ангины, импетиго, скарлатины, пиодермии и др.) и характеризующееся нефритическим синдромом.