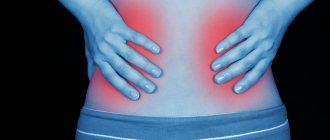
Что такое острый пиелонефрит? Это воспаление почек, которое вызвано бактериальными агентами. Процесс распространяется не на клубочковые структуры, а на чашечно-лоханочную систему. Это краткое определение термина. Если процесс протекает хронически, то поражается тубулоинтерстициальная зона почек с последующим нарушением функции органов. При остром пиелонефрите симптомы и лечение зависят от того, какими инфекционными факторами вызвано воспаление.
Проблема пиелонефрита у детей
Острый пиелонефрит у детей до года чаще регистрируют у мальчиков, так как у них наблюдается высокая частота обнаружения пороков мочевыделительной системы, после года заболевшие у девочек в несколько раз превалируют над мальчиками. Острый пиелонефрит чаще дебютирует в раннем возрасте, но только правильный подход к лечению данного заболевания предопределяет исход: выздоровление, ремиссия, хронизация процесса.
| Пиелонефрит может привести к хронической почечной недостаточности. |
Актуальность пиелонефрита заключается в том, что заболевание широко распространено. А также хроническая форма заболевания часто является причиной хронической почечной недостаточности, уступая лишь порокам развития мочевой системы и гломерулонефриту.
Чем лечить пиелонефрит
Первое мероприятие по лечению – это устранение причин, которые привели к неправильному оттоку мочи. Это проводится чаще хирургическим путем – удаление камней, аденомы, пластика мочеиспускательного канала или другие необходимые операции. Затем проводится антибактериальная терапия. Препараты назначаются с учетом чувствительности к ним микроорганизмов, вызвавших заболевание. В целом способы, как лечить пиелонефрит почек, зависят от формы заболевания, возраста и пола пациента.
Схема лечения
Основные препараты в лечения воспаления почек — антибиотикотерапия, которые назначают на основе антибиограммы. До получения ее результатов пациенту прописывают антибиотики широкого спектра действия первоначальным курсом в 6-8 недель. Это может быть Цефтриаксон, Нолицин или Ампициллин, которые могут быть назначены и в форме уколов. Помимо антибиотиков пациенту назначают другие лекарства:
- анальгетики, чтобы обезболивать;
- Диклофенак или Метамизол для ослабления почечного воспаления;
- Фурадонин, нормализующий работу почек;
- Фитолизин для восстановления иммунитета в период ремиссии.
Лечение хронической формы
Терапия против хронической формы может проводиться в домашних условиях. Основой тоже являются антибактериальные препараты. Наряду с ними назначаются нестероидные противовоспалительные средства. Они помогают антибиотикам добраться до места поражения почки. Пиелонефрит – что это заболевание лечится при помощи физиотерапии и симптоматических препаратов, таких как Адельфан, Резерпин и Кристепин, уже известно. Они нормализуют артериальное давление при обострении. Это основные способы, как лечить хроническую форму.
Острой формы
При подтвержденном диагнозе лечение острого пиелонефрита у детей и взрослых проводится в стационаре. Комплексная терапия включает в себя сразу:
- Постельный режим. Его сроки устанавливаются в зависимости от течения заболевания.
- Диета. Пациенту назначается сбалансированное питание с достаточным количеством витаминов и жидкости.
- Антибактериальная терапия. Включает антибиотики широкого спектра действия из группы цефаллоспоринов или фторхинолов. Курс лечения стоит делать длиной менее 2 недель.
- Противогрибковые препараты. Их прописывают при затянувшейся антибактериальной терапии. Это может быть Леворин или Нистатин.
- Антигистаминные средства. Тоже назначаются при долгом приеме антибиотиков. Чаще используются Супрастин, Димедрол, Тавегил.
Лечение у детей
Самым непростым является лечение детского пиелонефрита. Малышу придется принимать сразу несколько препаратов – что это за средства, расскажет врач. Обязательно будут прописаны антибиотики, гомеопатические лекарства, антигистаминные препараты. Сколько лечится пиелонефрит? Для полного выздоровления в разных случаях требуется от 2 до 8 месяцев. По окончанию лечения ребенку будут назначены еще и пробиотики для восстановления нормальной микрофлоры кишечника.
У женщин
Способы, как лечить пиелонефрит у женщин, не имеют особых отличий. Им тоже прописывают антибактериальные препараты, назначают постельный режим в случае острой формы, обильное питье и диету. К способам, как лечить пиелонефрит у женщин, относят и противовоспалительные и общеукрепляющие средства, поливитаминные комплексы и фитопрепараты. Среди последних особым успехом пользуются лекарства на основе женьшеня и элеутерококка.
Лечение в домашних условиях
Хроническое воспаление можно вылечить не в клинике, а дома. Обязательным остается прием антибиотиков. Поможет употребление травяных настоев на основе овса, ромашки, подорожника, крапивы или шиповника. Тот же эффект получится от приема фитопрепаратов Канефрон, Фитолизин. Дополнительно нужно следить за приемом жидкости – не менее 1,5-2 л в день. Почки ни в коем случае нельзя греть. Это основной совет, как лечить пиелонефрит в домашних условиях.
Причины возникновения заболевания
Вызывает пиелонефрит кишечная палочка более чем в 90% случаев.
Возбудитель пиелонефрита у детей
Пиелонефрит у ребёнка, как правило, вызывается одним видом возбудителя. До 90% случаев заболевания приходится на инфицирование кишечной палочкой. Меньшее значение имеют: клебсиелла, протей, энтерококки, энтеробактерии и стафилококки. У недоношенных, детей с иммунодефицитными состояниями чаще выявляют ассоциацию возбудителей — бактерии и грибы. Безусловно, одного возбудителя в развитии заболевания недостаточно.
Предрасполагающие факторы
Существует ряд предрасполагающих факторов к появлению пиелонефрита:
- наследственная отягощённость;
- незрелость органа и метаболические нарушения в почечной ткани;
- врождённые пороки органов мочевой системы;
- родовые травмы, гипоксия и асфиксия в родах;
- нейрогенная дисфункция мочевого пузыря, которая характеризуется нормальным, регулярным опорожнением органа;
- детский возраст (до 2 лет);
- запоры;
- инфекционно-воспалительные заболевания наружных половых органов;
- катетеризация мочевого пузыря;
- переохлаждение, в результате которого развивается спазм мышц и нарушение гемодинамики.
Механизм развития пиелонефрита
После инфицирования организма ребёнка патогенными микроорганизмами наблюдается проникновение бактерий в органы мочевой системы. Это может происходить 3 путями: восходящим, гемотогенным, лимфогенным. Восходящий — наиболее распространённый путь развития заболевания. Наиболее часто встречается у детей. Источником инфицирования чаще служит прямая кишка. После преодоления пузырно-мочеточникового барьера бактерии быстро размножаются и выделяют токсины, которые действуют на ткань почки. Гематогенный путь наблюдается у детей с иммунодефицитом при развитии сепсиса. Бактерии с током крови разносятся по всему организму, также попадая в почки. Лимфогенный путь изучен недостаточно. При таком виде инфицирования возможна миграция бактерий из кишечника.
Классификация пиелонефрита
По форме:
- первичный (чаще причину развития установить не удаётся, то есть происходит инфицирование абсолютно здорового органа);
- вторичный (развивается на фоне некоторых нарушений и заболеваний).
Вторичный можно разделить на:
- обструктивный (нарушение упродинамики);
- необструктивный (развивается на фоне туболопатий, нейрогенной дисфункции, обменных и метаболических нарушений).
По течению:
- острый (патологический процесс, протекающий менее 6 месяцев);
- хронический (воспалительные изменения сохраняются более 6 месяцев).
Хронический может быть:
- рецидивирующий (частые обострения заболевания);
- латентный (вялотекущий воспалительный процесс, проявляющийся лишь мочевым синдромом).
По активности болезни:
- период разгара;
- стихание;
- ремиссия (частичная или полная клинико-лабораторная ремиссия).
По состоянию функции почек:
- сохранена;
- нарушена (тубулярные, гломерулярные изменения, острая или хроническая почечная недостаточность).
Клиническая картина пиелонефрита у детей
Симптомы пиелонефрита у детей можно разделить на общие интоксикационные, дизурические, а также проявления, включённые в мочевой и болевой синдром.
Общие симптомы острого пиелонефрита
- Интоксикация (головная боль, слабость, вялость, снижение аппетита, нарушение сна, тошнота, рвота, повышение температуры до высоких цифр);
- бледность кожного покрова;
- повышение артериального давления, анемия при нарушении функции почек;
- изменение со стороны крови (повышение числа лейкоцитов, нейтрофилов, С-реактивного белка, прокальцитонина, увеличение скорости оседания эритроцитов).
Дизурические симптомы
- Ночной или дневной энурез (недержание мочи);
- при нарушении функции почек никтурия (увеличение выделения мочи в ночное время), полиурия (увеличение количества мочи в течение суток) или, наоборот, олигоурия (снижение выделяемой мочи в течение суток).
Болевой синдром
- Боли в животе;
- боли в поясничной области или положительный симптом поколачивания (появление болезненности при поколачивании поясничной области в проекции почек).
Мочевой синдром
- Повышение числа лейкоцитов, белка в общем анализе мочи;
- появление бактерий в моче.
Клинические проявления патологии
Основной жалобой, с которой обращаются пациенты, является нарушение процесса мочеиспускания. У взрослых больных отмечается резь, боль и другие разновидности дискомфортных ощущений при опорожнении мочевого пузыря. Ночью им приходится просыпаться и чаще ходить в туалет помочиться.
Клиника острого пиелонефрита зависит от локализации процесса. При правостороннем поражении проявления сходны с симптомами аппендицита, холецистита. Крайне важным становиться проведение адекватной дифференциальной диагностики.
Левосторонний пиелонефрит сопровождается тянущими болями на пораженной стороне. Они могут имитировать заболевания толстого кишечника, а также поражение селезенки.
Двухсторонняя локализация воспалительного процесса в почках встречается часто. Изолированное поражение одного органа в современных условиях — редкость. Больные жалуются на боль в области поясницы. При двухстороннем пиелонефрите эти ощущения постоянные, ноющие. Больные определяют их как тупые. В домашних условиях пациенты стремятся накинуть на пояс шали, платки. Иногда в ход идут грелки и другие термические воздействия.
В горизонтальном положении симптомы заболевания становятся менее выраженными. Это четкий дифференциальный признак, отличающий пиелонефрит острый или обострение хронического от заболеваний спины (позвоночника и всех его составных структур).
Интоксикационный синдром имеет место не всегда. Он определяет клинику только у пожилых или же совсем юных пациентов. На первый план выходит повышение температуры до субфебрильных, а иногда и фебрильных цифр (до 40 градусов). Возможны выраженные головные боли вплоть до спутанности сознания, что больше типично для пожилых.
Особенности пиелонефрита у детей первого года жизни
| Симптоматика может изменяться в связи с возрастом ребёнка. Так у новорождённых детей имеются свои особенности. |
У детей до года важным клиническим критерием является повышение температуры без простудных проявлений болезни.
Для такого возраста характерно преобладание общих симптомов. На первый план выходят интоксикационные симптомы: лихорадка, отказ от еды, срыгивания, рвота, диарея, снижение температуры (для недоношенных), отсутствие прибавки массы тела или её дефицит, мраморность кожи. Возможно появление неврологической симптоматики, электролитных нарушений.
У детей старшего возраста общие симптомы не столь выражены. Часто можно наблюдать дизурические симптомы пиелонефрита, а также резкий запах мочи. Немаловажное значение имеет появление болей в животе или поясничной области.
Хронический пиелонефрит характеризуется частыми беспричинными подъёмами температуры без катаральных изменений, периодически возникающими болями в животе, дизурическим расстройством (чаще ночным энурезом). Анализ мочи часто выявляет повышение числа лейкоцитов и белка.
Сходные и отличительные симптомы болезней
Симптомы заболеваний мочеполовой системы часто бывают схожи. Любые нарушения работы почек или мочевого пузыря приводят к учащенному или затрудненному туалету, болезненным ощущениям. Поэтому пиелонефрит и цистит, особенно хронической формы, часто путают.
Схожие признаки двух болезней:
- учащенные позывы к мочеиспусканию;
- тянущая боль в нижней части живота, спины, при мочеиспускании, в покое;
- появление в моче белка, бактерий, крови;
- при острой стадии заболеваний – слабость бессонница, лихорадка, тошнота, рвота.
Отличие болезней заключено в разной локализации болей: при пиелонефрите тянущая боль в животе и внизу спины, при цистите жжение и острые приступы в районе лобка и половых органов. Воспаление почки и лоханок характеризуется высокой температурой и резкой слабостью, при поражении мочевого пузыря данные симптомы отсутствуют.
Также диагностировать недуг можно при помощи анализа мочи. Содержание белков увеличивается в случае заболевания пиелонефритом. При цистите наблюдается преимущественное количество лейкоцитов. Хронические формы характеризуются тянущими болями в районе воспаления.
Поражение почек и лоханок является злокачественным заболеванием, но в большей степени, чем цистит.
Из-за воспаления на почечных тканях образуются инфильтраты и абсцессы. Из-за нарушения оттока мочи в организме происходит отравление токсинами. У больного появляется тошнота и сильная рвота.
Дифференциальная диагностика пиелонефрита
| Необходимо исключить другие заболевания, чтобы правильно поставить диагноз. |
В первую очередь проводят дифференциальную диагностику острого пиелонефрита с гломерулонефритом. Последний развивается спустя 3 недели после перенесённой стрептококковой инфекции. Например, является осложнением острого тонзиллита. Гломерулонефрит имеет схожую клиническую картину. Но отличается отсутствием интоксикационного синдрома. Характерным является появление отёков, артериальной гипертензии, что не выявляется при пиелонефрите (только при нарушении функции почек). Олигоурия (снижение количества выделяемой мочи) наблюдается при обоих состояниях, но при пиелонефрите данный симптом появится в начале заболевания, а при гломерунефрите первоначальным дизурическим симптомом будет, наоборот, полиурия. Конечной точкой диагностики служит исследование осадка мочи. При гломерулонефрите наблюдается гематурия (повышение числа эритроцитов в моче), повышение количества белка, снижение плотности мочи и отсутствие признаков воспаления, так как заболевание абактериальное.
Важно в кротчайшие сроки дифференцировать острый пиелонефрит у детей с аппендицитом, но с атипично расположенным отростком (забрюшинным). Трудность диагностики состоит в том, что при таком виде аппендицита наблюдается болезненность в поясничной области и ошибочно расценивается как положительный симптом поколачивания. Но при тщательном осмотре можно почувствовать напряжение поясничных мышц. А также окончательно разобраться поможет проведение ректального осмотра и анализ мочи, который покажет отсутствие изменений при аппендиците. Низкое расположение аппендикулярного отростка проявляется дизурическими расстройствами и диареей. Общий анализ мочи также не выявляет воспалительных изменений.
Схожие признаки пиелонефрита у детей наблюдаются при цистите. Но при изолированном воспалительном процессе мочевого пузыря ухудшения общего состояния больного нет, и отсутствуют признаки интоксикации.
Хронический пиелонефрит следует отличать от рефлюкс-нефропатии. Данное заболевание характеризуется пузырно-мочеточниковым рефлюксом. Клиническая картина очень схожа с изначальным заболеванием. Правильно поставить диагноз поможет ультразвуковое исследование почек (уменьшение размеров почек, расширение чашечно-лоханочной системы, гипотония, аномалии мочевой системы).
Также по болевому синдрому необходимо дифференцировать хронический пиелонефрит от кишечной инвагинации, опухоли в брюшной полости, почечной колики. Все дети с заболеваниями, проявляющимися болевым синдромом, должны проконсультироваться у хирурга.
Острый пиелонефрит
Этиология и патогенез
Наиболее частыми возбудителями, вызывающими воспалительный процесс в почке, являются кишечная палочка (Escherichia coli
), протеи (
Proteus
), энтерококки (
Enterococcus
), синегнойная палочка (
Pseudomonas aeruginosa
), стафилококки (
Staphylococcus
). Проникновение возбудителя в почку при остром пиелонефрите чаще происходит гематогенным путём из любого очага инфекции в организме вследствие развития бактериемии. Реже инфекция в почку проникает уриногенным путём из нижних мочевыводящих путей (уретра, мочевой пузырь) по стенке мочеточника (в этом случае заболевание начинается с развития уретрита или цистита с последующим развитием т. н. восходящего пиелонефрита) или по просвету мочеточника вследствие пузырно-мочеточникового рефлюкса.
Патологическая анатомия
Инфекция, проникнув в почку или лоханку гематогенным или уриногенным путём, вторгается в интерстициальную ткань почки и клетчатку почечного синуса.
Гематогенный пиелонефрит
При гематогенном пиелонефрите
воспалительные очаги расположены преимущественно в корковом веществе, вокруг внутридольковых сосудов. Воспалительный процесс, захватывая интерстициальную ткань, повреждает главным образом тубулярную систему. При
уриногенном, восходящем пиелонефрите
инфекция поражает почку отдельными очагами, веерообразно, в виде клиньев, простирающихся от лоханки до поверхности почки. Между этими очагами воспаления и последующего фиброза расположены участки нормальной почечной ткани. При
двустороннем пиелонефрите
патологический процесс в почках распространяется неравномерно, асимметрично в противоположность гломерулонефриту и нефросклерозу.
Острый пиелонефрит
Пиелонефрит, являясь вначале очаговым процессом, с каждой новой атакой принимает диффузный характер. Интерстициальная ткань играет весьма важную физиологическую роль в межклеточном обмене веществ. После исчезновения воспалительных инфильтратов в ней не происходит истинного восстановления промежуточной ткани; на месте погибших элементов почечной паренхимы развивается рубцовая ткань. Первичный и вторичный острый пиелонефрит могут протекать вначале в виде серозного, затем гнойного интерстициального воспаления. С учётом этого принято пользоваться терминами «острый серозный пиелонефрит» и «острый гнойный пиелонефрит». В то время как острый серозный пиелонефрит наблюдается в 64 %, острый гнойный — только у 36 % больных острым пиелонефритом. В стадии острого серозного воспаления почка увеличена, напряжена. Паранефральная клетчатка значительно отечна. Микроскопически в межуточной ткани обнаруживаются многочисленные периваскулярные инфильтраты. Под влиянием соответствующего лечения эта стадия претерпевает обратное развитие, но серозный острый пиелонефрит может перейти и в стадию гнойного воспаления.
Острый гнойный пиелонефрит встречается в виде апостематозного нефрита, абсцесса и карбункула почки. Апостематозный нефрит — это метастатический нагноительный процесс, одна из последующих стадий острого пиелонефрита. При этом корковое вещество почки как на поверхности, так и на разрезе усеяно мелкими гнойниками, имеющими вид бисера.
Апостематозный нефрит
При апостематозном нефрите почка увеличена, серо-вишневого цвета. Околопочечная клетчатка резко отечна. После снятия фиброзной капсулы видны множественные мелкие (размером от булавочной головки до горошины) абсцессы, расположенные одиночно или группами. На разрезе почки мелкие абсцессы часто находят и в мозговом веществе. Микроскопически в интерстициальной ткани выявляются множественные очаги гнойного воспаления. В окружности мальпигиевых клубочков видны скопления мелкоклеточных инфильтратов с очагами некроза. Мочевые канальцы сдавлены инфильтратами, которые расположены как в межуточной ткани, так и в периваскулярных пространствах.
Апостематозный нефрит в 23 % случаев сочетается с карбункулом почки. Эти два вида гнойного поражения почки представляют собой единый патологический процесс, проявляющийся лишь в разной последовательности и интенсивности своего развития. Если для апостематозного нефрита характерны множественные мелкие абсцессы, то для карбункула почки — локализованный нагноительный очаг, отличающийся опухолевидным прогрессирующим ростом воспалительной инфильтрации без наклонности к большому абсцедированию. По внешнему виду такой процесс в почке весьма напоминает карбункул кожи. Это обстоятельство и дало основание Israel в 1891 г. назвать данное заболевание карбункулом почки.
Размеры карбункула колеблются от 0,3 до 2 см, редко больше. Карбункул бывает одиночным и множественным, в 25 % случаев сочетается с апостематозным нефритом. Обычно гнойный процесс поражает одну почку, редко — обе (5 %). При благоприятном течении острого гнойного пиелонефрита происходят рассасывание инфильтратов и разрастание на их месте соединительной ткани. Замещение гнойных очагов соединительной тканью ведет к образованию на поверхности почки рубцовых втяжений вначале тёмно-красного, а затем бело-серого цвета. На разрезе почки эти рубцы имеют форму клина, доходящего до лоханки.
- Итак, при остром пиелонефрите воспалительный процесс вначале локализуется в межуточной ткани, а затем в него вовлекаются канальцы и в последнюю очередь клубочки. При переходе процесса в хроническую стадию возникают продуктивный эндартериит, гиперплазия средней оболочки сосудов и склероз артериол. Склероз артериол служит одной из причин дальнейшей атрофии почки.
Пиелонефритическое сморщивание почки вследствие атрофии её паренхимы может быть столь значительным, что почка имеет массу всего 30—50 г. У детей, особенно младшего возраста, пиелонефрит отличается чрезвычайной активностью и сопровождается гибелью паренхимы почки на обширных участках.
Клиническая картина
Местная симптоматика:
- Боли в поясничной области на стороне поражения. При необструктивных пиелонефритах обычно боли тупые, ноющего характера, могут быть низкой или достигать высокой интенсивности, принимать приступообразный характер (например, при обструкции мочеточника камнем с развитием т. н. калькулёзного пиелонефрита).
- Дизурические явления для собственно пиелонефрита не характерны, но могут иметь место при уретрите и цистите, приведших к развитию восходящего пиелонефрита.
Общая симптоматика характеризуется развитием интоксикационного синдрома:
- лихорадка до 38—40 °C;
- ознобы;
- общая слабость;
- снижение аппетита;
- тошнота, иногда рвота.
Для детей характерна выраженность интоксикационного синдрома, а также характерно развитие т. н. абдоминального синдрома (выраженные боли не в поясничной области, а в животе).
У лиц пожилого и старческого возраста часто развивается атипичная клиническая картина либо со стёртой клиникой, либо с выраженными общими проявлениями и отсутствием местной симптоматики.
Диагностика
Лабораторные методы исследования
Анализ крови
- Общий анализ крови
. Общевоспалительные изменения: лейкоцитоз, ускорение СОЭ, сдвиг лейкоцитарной формулы влево, при выраженном воспалении — анемия. - Биохимический анализ крови
. Возможно увеличение трансаминаз, гипергаммаглобулинемия, при развитии явлений почечной недостаточности — повышение цифр мочевины, креатинина.
Анализ мочи
- Общий анализ мочи
. Основной признак — лейкоцитурия — может отсутствовать при гематогенном пиелонефрите в первые 2—4 дня, когда воспалительный процесс локализуется преимущественно в корковом слое паренхимы почки, а также при обструкции мочевыводящих путей на стороне поражения; эритроцитурия при пиелонефрите может наблюдаться при наличии конкремента, вследствие некротического папиллита, повреждения форникального аппарата, при наличии явлений острого (геморрагического) цистита, послужившего причиной развития пиелонефрита. - Бактериологическое исследование мочи
используется для точного определения возбудителя и его чувствительности к антибиотикам. - Окраска мочи по Граму
является важным этапом этиологической диагностики пиелонефрита, что позволяет быстро получить предварительные ориентировочные данные о характере возбудителя. Культуральное исследование мочи (посев на питательные среды, выделение чистой культуры возбудителя и определение его чувствительности к препаратам) желательно проводить во всех случаях, особенно в стационаре. При подозрении на бактериемию (при высокой лихорадке, ознобах), а также в отделениях интенсивной терапии обязательно исследование крови на стерильность. Необходимым условием достоверности результатов бактериологического исследования является правильность забора мочи и крови.
Инструментальные методы исследования
- ультразвуковое исследование (УЗИ) почек в фазе серозного воспаления при остром первичном пиелонефрите может не выявить патологических изменений в почках, в серозной фазе по УЗИ выявляется увеличение почек (или одной почки при одностороннем поражении) в размерах, уменьшение их подвижности при дыхании. При апостематозном пиелонефрите ультразвуковая картина такая же, как в фазе серозного воспаления (увеличение почек в размерах, ограничение их подвижности). Для карбункула почки при УЗИ характерно наличие гипоэхогенного участка без четких контуров, иногда выбухание внешнего контура почки в этом месте. При формировании абсцесса почки при УЗИ определяется гипоэхогенный участок с четкими контурами (капсула абсцесса) иногда с неоднородными анэхогенными участками в центре (жидкий гной). При выходе гнойного процесса за пределы капсулы почки (развитие паранефрита) при УЗИ определяется нечёткость паранефральной клетчатки с наличием в ней гипо- и анэхогенных компонентов.
- рентгенологические методы исследования: обзорная и экскреторная урография дополняют друг друга и проводятся обычно вместе (обзорный снимок с последующим проведением экскреторной урографии). На обзорном снимке может быть выявлено увеличение размеров почки, выбухание её контура (при карбункуле и абсцессе), нечёткость контура большой поясничной мышцы на стороне поражения (отёк паранефральной клетчатки, паранефрит), наличие теней конкрементов (калькулёзный пиелонефрит). На экскреторных урограммах в фазе серозного воспаления уродинамика и функция почек чаще не нарушена, может определяться увеличение почки, ограничение её подвижности при ортопробе, умеренное сдавление чашечно-лоханочной системы отёчной паренхимой почки. При апостематозном пиелонефрите к перечисленным признакам серозного пиелонефрита добавляется снижение выделительной функции почки. При карбункулах и абсцессах почки на экскреторных урограммах может определяться выбухание контура, сдавление и деформация лоханки и чашечек абсцессом, инфильтратом.
- ретроградная пиелоуретерография выполняется при отсутствии на экскреторных урограммах функции почки или если по каким-либо причинам экскреторная урография не может быть проведена (тяжёлое состояние больного, наличие острой или хронической почечной недостаточности).
- абдоминальная аортография, селективная почечная артериография, компьютерная томография применяются, главным образом, для проведения дифференциальной диагностики пиелонефрита и другой почечной патологии.
Дифференциальная диагностика
Хронический пиелонефрит необходимо дифференцировать прежде всего с хроническим гломерулонефритом, амилоидозом почек, диабетическим гломерулосклерозом и гипертонической болезнью.
Амилоидоз почек в начальной стадии, проявляющийся лишь незначительной протеинурией и весьма скудным мочевым осадком, может симулировать латентную форму хронического пиелонефрита. Однако в отличие от пиелонефрита при амилоидозе отсутствует лейкоцитурия, не обнаруживаются активные лейкоциты и бактериурия, сохраняется на нормальном уровне концентрационная функция почек, нет рентгенологических признаков пиелонефрита (почки одинаковы, нормальных размеров либо несколько увеличены). Кроме того, для вторичного амилоидоза характерно наличие длительно текущих хронических заболеваний, чаще гнойно- воспалительных.
Диабетический гломерулосклероз развивается у больных с сахарным диабетом, особенно при тяжелом его течении и большой длительности заболевания. При этом имеются и другие признаки диабетической ангиопатии (изменения со стороны сосудов сетчатки, нижних конечностей, полиневрит и др.). Отсутствуют дизурические явления, лейкоцитурия, бактериурия и рентгенологические признаки пиелонефрита.
Хронический пиелонефрит с симптоматической гипертензией, особенно при латентном течении, нередко ошибочно оценивается как гипертоническая болезнь. Дифференциальная диагностика этих заболеваний представляет большие трудности, особенно в терминальной стадии.
Если из анамнеза или медицинской документации удается установить, что изменения в моче (лейкоцитурия, протеинурия) предшествовали (иногда за много лет) появлению гипертензии либо задолго до её развития наблюдались циститы, уретриты, почечная колика, обнаруживались конкременты в мочевых путях, то симптоматическое происхождение гипертензии как следствие пиелонефрита обычно не вызывает сомнений. При отсутствии таких указаний необходимо учитывать, что гипертензия у больных хроническим пиелонефритом отличается более высоким диастолическим давлением, стабильностью, незначительной и нестойкой эффективностью гипотензивных средств и существенным повышением их эффективности, если они используются в сочетании с противомикробными средствами. Иногда в начале развития гипертензии достаточно бывает только противовоспалительной терапии, которая без гипотензивных средств приводит к снижению или даже стойкой нормализации артериального давления. Нередко приходится прибегать к исследованию мочи по Каковскому-Аддису, на активные лейкоциты, посев мочи на микрофлору и степень бактериурии, обращать внимание на возможность немотивированной анемии, увеличение СОЭ, снижение относительной плотности мочи в пробе Зимницкого, которые свойственны пиелонефриту.
В пользу пиелонефрита могут говорить и некоторые данные УЗИ и экскреторной урографии (деформация чашек и лоханок, стриктура или атония мочеточников, нефроптоз, неодинаковые размеры почек, наличие конкрементов и др.), радиоизотопной ренографии (снижение функции одной почки при сохраненной функции другой) и почечной ангиографии (сужение, деформация и уменьшение числа мелких и средних артерий). Если диагноз вызывает сомнение даже после проведения всех перечисленных методов исследования, необходимо (при возможности и отсутствии противопоказаний) прибегнуть к пункционной биопсии почек.
Лечение
Консервативное лечение включает антибактериальную (пенициллин+аминогликозиды; фторхинолоны+цефалоспорины); инфузионно-дезинтоксикационную, противовоспалительную терапию, физиотерапию, целесообразно применение дезагрегантов и антикоагулянтов. До получения результата бактериологического исследования мочи антибактериальная терапия назначается эмпирически (чаще лечение начинают с фторхинолонов), а после получения результатов посева мочи лечение может быть скорректировано. Для увеличения эффективности антибактериальной терапии может быть применён метод внутриаортального[источник не указан 3033 дня
] введения антибиотиков. Функционально-пассивная гимнастика почек (1—2 раза в неделю назначают 20 мл фуросемида). Обструктивные формы острого пиелонефрита требуют незамедлительного восстановления оттока мочи на стороне поражения, предпочтение отдается перкутанной пункционной нефростомии, а только потом назначение антибактериальной и инфузионной терапии.
К методам консервативного лечения относится также катетеризация мочеточника на стороне поражения с целью восстановления оттока мочи из поражённой почки.
В настоящее время нормализация состояния биологических мембран играет важную роль в успешном лечении заболеваний мочевой системы. Установлена патогенетическая роль повреждения липидного компонента мембран эпителия почечной ткани при формировании дизметаболической нефропатии, нефролитиаза, интерстициального нефрита[4][5]. Основным процессом, приводящим к деструкции мембран, является свободнорадикальное перекисное окисление липидов (ПОЛ). ПОЛ относится к неспецифическим реакциям, выраженность которых нередко определяет прогноз и исход многих патологических состояний[6][7][8].
В связи с этим при многих воспалительных заболеваниях неспецифической этиологии, наряду с общепринятым медикаментозным лечением, патогенетически оправдано назначение антиоксидантов[7][8][9][10][11]. К антиоксидантам относятся: витамин E (токоферол), витамин С (аскорбиновая кислота), убихинон (коэнзим Q10), витамин А (ретинол), β-каротин, селен и т. д.
При появлении признаков почечной недостаточности назначают оксиданты (кокарбоксилаза, реже рибофлавин, пиридоксальфосфат)
Оперативное лечение (операции)
Оперативное лечение включает органосохраняющие и органоуносящие операции.
- Органосохраняющие
: Объём оперативного вмешательства при остром пиелонефрите зависит от характера выявленных изменений в почке. Декапсуляция почки выполняется при любых вариантах гнойного пиелонефрита. При апостематозном пиелонефрите производится декапсуляция почки со вскрытием апостем. Что снижает сдавление почечной паренхимы инфильтратом и отёком, способствует восстановлению кровотока в почке. При наличии карбункула почки производится рассечение и иссечение карбункула, при абсцессе почки — вскрытие абсцесса и иссечение его стенки. К органосохраняющим операциям также относят нефростомию — как при открытой операции, так и чрескожную пункционную нефростомию под контролем УЗИ. - Органоуносящие
: Нефрэктомия.
Диагностика пиелонефрита у детей
Наиболее важное значение имеет выделение культуры из собранной мочи.
- Выделение культуры. Перед посевом мочи на стерильность для выделения бактерий необходимо правильно собрать анализ, чтобы не попали бактерии, которые не участвуют в развитии заболевания. Для этого существует несколько методов. Наиболее информативным является надлобковая пункция мочевого пузыря. Но данный метод практически не используется, так как требует достаточно много времени, специального обучения медицинского персонала для проведения процедуры, ну и немаловажным является инвазивность метода, пункция — неприятная манипуляция для ребёнка и его родителей. Взятие мочи путём катетеризации мочевого пузыря также не доставляет удовольствие малышу. Несмотря на то, что существуют методы взятия материала, обладающие высокой точностью результата, в настоящее время наиболее распространён сбор материала в стерильную ёмкость при свободном мочеиспускании. Но нужно учитывать факт, что при данной процедуре резко возрастает риск контаминации другими бактериями. Диагностический титр кишечной палочки должен составлять не менее 100000 КОЕ/мл. Если наблюдаются типичные клинические признаки пиелонефрита, то титр не менее 10000 КОЕ/мл.
- Общий анализ мочи. Наблюдается повышение числа лейкоцитов более 5 в поле зрения, иногда выявление белка более 0,033 г/л, наличие бактерий.
- Общий анализ мочи. Позволяет наблюдать общий воспалительный ответ (повышение лейкоцитов, нейтрофилов).
- Уроцитограмма. Наблюдается нейтрофильная лейкоцитурия (преобладание нейтрофилов 90% и более).
- Проба Нечипоренко, по Зимницкому, Амбурже, Аддис-Коковскому назначаются по показаниям для определения сохранности функции почек.
- Консультация гинеколога (для девочек при необходимости лечения воспалительных заболеваний наружных и внутренних половых органов), уролога (при выявлении другой урологической патологии).
- Ультразвуковое исследование почек. Наиболее часто применяющийся метод диагностики патологии мочевой системы. Он позволяет дифференцировать заболевания и помогает в постановке правильного диагноза. При пиелонефрите можно наблюдать увеличение размеров почек, а также возможную обструкцию мочевыводящих путей.
- Микционная цистография. Позволяет выявить нарушение пассажа мочи, пузырно-мочеточниковый рефлюкс, обструкцию уретры.
- Экскреторная урография. Определяет признаки пиелонефрита, обструкцию в мочеточниках, пороки развития мочевой системы, снижение функции почек, наличие опухоли в брюшной полости.
Лечим печень
Переезд склада в Европу. Реализуем препараты от гепатита С в России по закупочной цене — ликвидация склада Перейти на сайт
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ
Это заболевание инфекционно-аллергической природы с преимущественным поражением капилляров обеих почек. Распространен повсеместно. Чаще болеют в возрасте 12-40 лет, несколько чаще мужчины. Чаще возникает в странах с холодным и влажным климатом, сезонное заболевание.
Клиника
Заболевание начинается с головной боли, общего недомогания, иногда есть тошнота, отсутствие аппетита. Может быть олигурия и даже анурия, проявляется быстрой прибавкой в весе. Очень часто на этом фоне появляется одышка, приступы удушья. У пожилых возможны проявления левожелудочковой сердечной недостаточности. В первые же дни появляются отеки, обычно на лице, но могут быть и на ногах, в тяжелых случаях на пояснице. Крайне редко гидроторакс и асцит. В первые же дни заболевания АД до 180/120 мм рт.ст.
Лабораторная диагностика
Мочевой синдром. Проба Реберга — резкое снижение фильтрации. Со стороны крови норма. Может быть ускорение СОЭ. На ЭКГ признаки гипертрофии левого желудочка — примерно через 2 недели после начала заболевания. Рентгенологически увеличение размеров сердца.
Дифференциальный диагноз
Токсическая почка: признаки интоксикации, токсемия, наличие инфекции. Острый пиелонефрит: в анамнезе аборт, переохлаждение, сахарный диабет, роды. Более высокая температура: 30-40о С. часто ознобы, вначале нет повышения АД. Нет отеков. Выраженная лейкоцитурия. Выраженная болезненность в поясничной области с одной стороны (при гломерулонефрите 2-х стороннее поражение). Геморрагический васкулит (почечная форма): ведущий признак гематурия; есть кожные проявления.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
Это двухстороннее воспалительное заболевание почек иммунного генеза, которое характеризуется постепенной, но неуклонной гибелью клубочков, сморщиванием почки, постепенным понижением функции, развитием артериальной гипертензии и смертью от хронической почечной недостаточности.
Частота около 4 на 1000 вскрытий. Заболеваемость мужчин и женщин одинаковая. Встречается во всех странах мира, но чаще в холодных.
Дифференциальный диагноз
Острый гломерулонефрит: важен анамнез, время от начала заболевания, удельный вес высокий на протяжении всего заболевания, а при хроническом гломерулонефрите может быть снижение удельного веса мочи. Может быть резко выражена гипертрофия левого желудочка. Гипертония. Решающее значение имеет гистологическое исследование — наличие гиперпластических процессов.
Злокачественная форма гипертонической болезни: сейчас встречается крайне редко. Стойкое высокое АД 260/130-140 и более. Значительные изменения на глазном дне. Затем, может присоединиться и мочевой синдром.
Хронический пиелонефрит: в анамнезе часто гинекологические заболевания, аборты, цистит. Есть склонность к субфебрилитету. Пиурия. Бактериоурия, раннее снижение удельного веса мочи. Наличие рентгенологических признаков пиелонефрита (чашечки рано склерозируются, меняют свою форму).
Поликистоз почек: проявляется в 30-40 лет. Наличие увеличенных с обеих сторон почек. Рентгенологически — наличие неровного фестончатого края почек, кисты. Гипертония, азотемия. Рано дает хроническую почечную недостаточность.
Профилактика гломерулонефритов:
Диагностика и лечение острого гломерулонефрита, выявление изменений в анализах мочи при хорошем самочувствии больного. Лечение хронического гломерулонефрита и хронической почечной недостаточности. Радикальное лечение невозможно, так как процесс аутоиммунный вне обострения, в большинстве случаев показана нефропротекция. Длительное пребывание в постели, противопоказана физическая нагрузка, избегание переохлаждений, работа в сухом теплом помещении, желательно сидя, диета, ограничение соли до 2-3 грамм в сутки, белка, пища богатая витаминами. Санация очагов хронической инфекции. В тяжелых случаях глюкокортикостероиды (дексаметазон, гидрокортизон), цитостатики, курантил. Санаторно-курортное лечение в сухом жарком климате. Лечение в период обострения: госпитализация. Ухудшение в анализе мочи следует рассматривать как обострение. Лечение в период обострения такое же, как и при остром гломерулонефрите. Противопоказания для лечения глюкокортикостероидами: язва желудка, сахарный диабет, почечная недостаточность, первые 15 недель беременности, хронический гломерулонефрит с очень высокой гипертонией.
ОСТРЫЙ ПИЕЛОНЕФРИТ
Острый пиелонефрит — бурно протекающее воспалительное поражение почек с вовлечением в патологический процесс паренхимы и слизистой оболочки.
Клиническая картина
Проявления острого пиелонефрита меняются в зависимости от формы и течения процесса. Более спокойно протекает серозный пиелонефрит. Бурные клинические проявления свойственны больным с гнойным поражением. Острый пиелонефрит характеризуется триадой симптомов: повышением температуры, болями в поясничной области и расстройствами мочеиспускания. У большинства больных в первые дни болезни температура достигает 39–40 °С, часто сопровождается ознобом. Температура носит интермиттирующий или постоянный характер. Отмечаются профузный обильный пот, сильная головная боль, тошнота, рвота, отсутствие аппетита, мышечные и суставные боли, сердцебиение, одышка, учащенное мочеиспускание, ноющие боли в области поясницы. Боли в пояснице усиливаются при ходьбе, движении, поколачивании области почек (положительный симптом Пастернацкого). Могут беспокоить боли в верхней половине живота.
Диагностика
При остром начале заболевания, наличии болей в поясничной области, дизурических расстройств, высокой температуры, лейкоцитоза в периферической крови, а также выраженных примесей в моче (пиурия) диагностика острого пиелонефрита не вызывает затруднений.
Острый пиелонефрит следует дифференцировать с острым циститом. При этом помогает распознаванию трехстаканная проба: при цистите третья проба содержит большое количество форменных элементов. Кроме того, острый цистит характеризуется более выраженными дизурическими явлениями и гематурией, а также болями в конце мочеиспускания.
Острый пиелонефрит следует дифференцировать с острым гломерулонефритом, при котором эритроциты в моче преобладают над лейкоцитами, отмечается выраженная альбуминурия, отеки и артериальная гипертония.
Профилактика
Профилактика острого пиелонефрита сводится к санации очагов хронической инфекции (кариес, хронический тонзиллит, гайморит, хронический аппендицит, хронический холецистит и т. д.), являющихся потенциальным источником гематогенного заноса микробов в почки, а также к устранению причин, затрудняющих отток мочи. Важную роль в профилактике играют соответствующие гигиенические мероприятия (особенно у девочек и беременных женщин), препятствующие восходящему распространению инфекции по мочевым путям, а также борьба с запорами и лечение колитов.
ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ
Неспецифическое инфекционно-воспалительное заболевание слизистой оболочки мочевыводящих путей: лоханок, чашечек и интерстициальной ткани почек. По сути интерстициальный бактериальный нефрит, 60% всех заболеваний почек.
Клиника
Может протекать под масками. 1. Латентная форма — 20% больных. Чаще всего жалоб нет, а если есть, то — слабость, повышенная утомляемость, реже субфебрилитет. У женщин в период беременности могут быть токсикозы. Функциональное исследование ничего не выявляет, если только редко немотивированное повышение АД, легкую болезненность при поколачивании по пояснице. Диагноз лабораторно. Решающее значение имеют повторные анализы: лейкоцитурия, умеренная не более 1 — 3 г/л протеинурия + проба Нечипоренко. Клетки Штенгаймера — Мальбина сомнительно, но если их больше 40%, то характерно для пиелонефрита. Активные лейкоциты обнаруживают редко. Истинная бактериурия *****> 10 5 бактерий в 1 мл. Чтобы доказать ее, 30 г преднизолона в/в и оценивают показатели (повышение лейкоцитов в 2 и более раз, могут появиться активные лейкоциты). 2. Рецидивирующая почти 80%. Чередование обострений и ремиссий. Особенности: интоксикационный синдром с повышением температуры, ознобы, которые могут быть даже при нормальной температуре, в клиническом анализе крови лейкоцитоз, повышенное СОЭ, сдвиг влево, С-реактивный белок. Боли в поясничной области, чаще 2-х сторонние, у некоторых по типу почечной колики: боль асимметрична! Дизурический и гематурический синдромы. Гематурический синдром сейчас бывает чаще, может быть микро и макрогематурия. Повышение АД. Самое неблагоприятное сочетание синдромов: гематурия + гипертензия -> через 2-4 года хроническая почечная недостаточность. 3. Гипертоническая форма: ведущий синдром — повышение АД, может быть первым и единственным, мочевой синдром не выражен и непостоянен. Провокацию делать опасно, так как может быть повышение АД. 4. Анемическая редко. Стойкая гипохромная анемия, может быть единственным признаком. Связана с нарушением продукции эритропоэтина, мочевой синдром не выражен и непостоянен. 5. Гематурическая: рецидивы макрогематурии. 6. Тубулярная: неконтролируемые потери с мочой Na + и K + (соль — теряющая почка). Ацидоз. Гиповолемия, гипотензия, снижение клубочковой фильтрации, может быть ОПН. 7. Азотемическая: проявляется впервые уже хр. поч. недостат.
Постановка диагноза
Решающее значение имеет рентгенологическое исследование. Экскреторная урография (ретроградную в терапии не применяют). Асимметрия функциональная и структурная. Оценивают: размеры, контуры, деформацию чашечек, нарушение тонуса, выявление пиелоренальных рефлюксов, тени конкрементов. В норме размеры: у мужчин: правая 12,9 * 6,2 см. левая 13,2 * 6,3 см., у женщин: правая 12,3 * 5,7 см: левая 12,6 * 5,9 см. Правила оценки: Если левая меньше правой на 0,5 см — это почти патогномонично для ее сморщивания; если разница в длине почек 1,5 см и больше — это сморщивание правой почки. С помощью в/в урографии выявляют: В начальной стадии замедление выведения контраста, деформацию чашечек и лоханок, раздвигание чашечек из-за отека и инфильтрации, затем их сближение из-за сморщивания. 2. Радиоизотопные методы. Выявляют асимметрию и степень функционального поражения. Применяют статистическую и динамическую сцинтиграфию. 3. Ультразвуковая диагностика. 4. Компьютерная томография. 5. Почечная ангиография — картина «обгорелого дерева» за счет облитерации мелких сосудов. 6. Биопсия почек.
Профилактика:
Тщательно соблюдать правила личной гигиены половых органов, исключить переохлаждения, своевременно проводить коррекцию нарушений уродинамики (на фоне аномалий развития мочевой системы, МКБ и т. д.), лечение заболеваний предстательной железы (доброкачественной гиперплазии, простатита), гинекологической патологии, исключить частый приём нестероидных анальгетиков.
Source: StudFiles.net
Мы в соц.сетях:
Принципы лечения пиелонефрита
- Режимные мероприятия. Постельный режим назначается на 5 — 7 суток, особенно в лихорадочный и болевой период. Важно соблюдать правила личной гигиены, наибольшее внимание следует уделять гигиеническим мероприятиям после каждого акта дефекации. Рекомендуется режим принудительных мочеиспусканий (опорожнение мочевого пузыря каждые 2 — 3 часа);
- диета. В острый период заболевания назначают диету с ограничением белка и соли. Но наиболее важно употреблять большое количество жидкости (до 3 лет — 1 литр жидкости за сутки, детям 3 — 7 лет рекомендуется выпивать 1,5 литра жидкости, детям старше 7 лет необходимо употреблять 2 литра в сутки);
- нормализация состояния желудочно-кишечного тракта (при запорах рекомендуется употреблять продукты, обладающие слабительным эффектом);
- антипиретики. При повышении температуры выше 38,5°C показаны жаропонижающие препараты на основе парацетамола — Панадол, Эффералган, Цефекон, или на основе ибупрофена — Нурофен. А также возможно правильное проведение физических методов охлаждения (полотенце, смоченное водой комнатной температуры, необходимо положить на лоб ребёнка);
- антибактериальная терапия. Лечение назначается до получения результатов посева мочи, так как анализ довольно длительный. Пиелонефрит у детей лечат, начиняя с защищённых пенициллинов (Аугментин, Амоксиклав, Флемоклав) или с цефалоспоринов 3-го поколения (Цефиксим, Цефтибутен). При тяжёлом течении заболевания, а также детям с иммунодефицитными состояниями показаны комбинации из антибактериальных препаратов. Курс лечения антибиотиками составляет 7 — 10 дней в зависимости от препарата. Существуют критерии эффективности антибактериальной терапии: улучшение состояние ребёнка появляется в течение первых 24 — 48 часов лечения, моча становится стерильной через 48 часов, снижение числа лейкоцитов наблюдается через 2 — 3 суток от начала лечения;
- противорецидивное лечение. В период стихания острого воспалительного процесса назначают Фурагин или Фурамаг. Также курсами в течение года назначают растительный противовоспалительный препарат — Канефрон.
Предупреждение острого пиелонефрита и его осложнений
Как мужчина, так и женщина должны регулярно посещать уролога и гинеколога, соответственно. Это позволит избежать перехода возникших воспалительных процессов в опасную стадию. Профилактика заболевания требует выполнения рекомендаций:
- обязательного соблюдения правил личной гигиены;
- своевременного опорожнения кишечника, мочевого пузыря;
- устранения запоров;
- регулярного посещения стоматолога;
- контроля хронических заболеваний, что позволит своевременно отреагировать на возникшее обострение.
Особенно тщательно состояние отслеживают при беременности. Ежемесячная уродинамика и бактериологический анализ урины обязательны для вынашивающих не один, а несколько плодов.
Прогноз и профилактика пиелонефрита у детей
Острый пиелонефрит у детей заканчивается выздоровлением в 80% случаях. Поэтому при раннем выявлении заболевания, точной постановке диагноза и правильно проведённой дифференциальной диагностике, а также своевременно начатом лечении, прогноз в большинстве случаев благоприятный. Переход в хроническую форму или присоединение осложнений свидетельствует о прогрессирующем поражении почек, возможно наследственной предрасположенности.
Дети, перенёсшие острый пиелонефрит, в течение 3 лет наблюдаются педиатром и нефрологом ежемесячно в течение первого года, затем 1 раз в 3 месяца и далее 1 раз в полгода. Общий анализ рекомендуется контролировать в те же сроки. Консультация стоматолога и оториноларинголога показана 1 раз в 6 месяцев для санации хронических очагов инфекции. Детям ставится III — IV группа здоровья, в зависимости от течения заболевания. Данное заболевание не является противопоказанием от профилактических прививок. Но создаётся для такого ребёнка индивидуальный график, ставятся прививки в период ремиссии.
Рекомендации при пиелонефрите
- С целью механической санации мочевыводящих путей и дезинтоксикации организма, больному необходимо увеличить употребление жидкости;
- По показаниям, для снятия болевых симптомов рекомендуется назначение спазмолитиков, а также антикоагулянтов (гепарин) и дезагрегантов (тиклопидин, пентоксифиллин);
- Антибактериальная терапия (является базовой, при лечении воспаления). Это ключевой шаг, так как от него зависит исход заболевания;
- В комплексном лечении назначается фитотерапия. Как правило, это лечение применяется в период ремиссии заболевания профилактическими курсами 2 раза в год;
- Физиотерапевтические процедуры (включая лечебную физкультуру) и санаторно-курортное лечение под наблюдением медицинского персонала.
Общие сведения
Пиелонефрит у детей – воспалительный процесс, захватывающий чашечно-лоханочную систему, канальца и интерстицию почек. По распространенности пиелонефрит стоит на втором месте после ОРВИ у детей, и между этими заболеваниями существует тесная взаимосвязь. Так, в детской урологии каждый 4-ый случай пиелонефрита у ребенка раннего возраста является осложнением острой респираторной инфекции. Наибольшее число случаев пиелонефрита у детей регистрируется в дошкольном возрасте. Острый пиелонефрит в 3 раза чаще диагностируется у девочек, что обусловлено особенностью женской анатомии нижних отделов мочевых путей (более широким и коротким мочеиспускательным каналом).
Причины пиелонефрита у детей
Самым распространенным этиологическим агентом, вызывающим пиелонефрит у детей, является кишечная палочка; также при бактериологическом посеве мочи обнаруживаются протей, синегнойная палочка, золотистый стафилококк, энтерококки, внутриклеточные микроорганизмы (микоплазмы, хламидии) и др.
Попадание инфекционных агентов в почки может происходить гематогенным, лимфогенным, уриногенным (восходящим) путем. Гематогенный занос возбудителей наиболее часто встречается у детей первого года жизни (при гнойном омфалите у новорожденных, пневмонии, ангинах, гнойничковых заболеваниях кожи и т. д.). У более старших детей преобладает восходящее инфицирование (при дисбактериозе, колитах, кишечных инфекциях, вульвитах, вульвовагинитах, баланопоститах, циститах и пр.). Большую роль в развитии пиелонефрита у детей играет неправильный или недостаточный гигиенический уход за ребенком.
Условиями, предрасполагающими к возникновению пиелонефрита у детей, могут выступать структурные или функциональные аномалии, нарушающие пассаж мочи: врожденные пороки развития почек, пузырно-мочеточниковый рефлюкс, нейрогенный мочевой пузырь, мочекаменная болезнь. Риску развития пиелонефрита более подвержены дети с гипотрофией, рахитом, гипервитаминозом D; ферментопатиями, дисметаболической нефропатией, глистными инвазиями и пр. Манифестация или обострение пиелонефрита у детей, как правило, случается после интеркуррентных инфекций (ОРВИ, ветряной оспы, кори, скарлатины, эпидемического паротита и др.), вызывающих снижение общей сопротивляемости организма.
Классификация
В педиатрии выделяют 2 основные формы пиелонефрита у детей – первичный (микробно-воспалительный процесс изначально развивается в почках) и вторичный (обусловлен другими факторами). Вторичный пиелонефрит у детей, в свою очередь, может быть обструктивным и необструктивным (дисметаболическим).
В зависимости от давности и особенностей проявлений патологического процесса выделяют острый и хронический пиелонефрит у детей. Признаком хронического пиелонефрита у детей служит сохранение симптомов инфекции мочевыводящих путей более 6 месяцев либо возникновением за этот период не менее 2-х обострений. Характер течения хронический пиелонефрита у детей бывает рецидивирующим (с периодами обострений и ремиссий) и латентным (только с мочевым синдромом).
В течении острого пиелонефрита у детей выделяют активный период, период обратного развития симптомов и полную клинико-лабораторную ремиссию; в течении хронического пиелонефрита – активный период, частичную и полную клинико-лабораторную ремиссию. Пиелонефритический процесс имеет две стадии – инфильтративную и склеротическую.
Лечебный курс
Лечение острого пиелонефрита у женщин и мужчин осуществляется в условиях госпиталя. Помещение в больницу обязательно. Проводится лечебное воздействие несколькими методами.
Медикаментозная терапия
Терапия при заболевании устраняет первопричину. С этой задачей справляется курс антибиотиков. К примеру, может выписываться курс тетрациклина в таблетированной форме. Назначению медикаментов такого типа должен предшествовать специальный тест, главная цель которого – определить чувствительность возбудителя к тому или иному препарату.
Дополнительно выписываются нестероидные лекарственные препараты, проводится симптоматическая терапия:
- стимуляторы иммунной системы;
- нитрофураны;
- средства для очистки организма.
Если пациент жалуется на сильную боль, выписываются болеутоляющие лекарства. Также проводится курс жаропонижающими препаратами.
Ослабление иммунитета делает организм склонным к аллергическим реакциям. При обнаружении даже незначительных высыпаний рекомендуется принимать антигистаминные средства.
Диетическое питание
Лечение острого пиелонефрита у мужчин и женщин обязательно включает изменение рациона питания. С воспалительным процессом в почках эффективно помогает бороться диета №5. Она серьезно ограничивает прием соли, воды, что снижает нагрузку на ткани органа, улучшает функциональность его структур. Если у пациентов наблюдаются отеки ног, объем жидкости значительно сокращается. Это помогает избежать развития лимфатического застоя. Соблюдать диету предстоит достаточно долго.
Рацион пациентов следует насыщать растительной и белковой пищей. Употребление жирных, жаренных и острых блюд серьезно ограничивается. И полностью запрещаются те продукты, которые содержат эфирные масла, повышающие концентрацию холестерина, мочевины и креатинина в крови.
Народные средства
Лечение острого пиелонефрита может включать в себя еще одно направление – фитотерапию. Она помогает эффективно бороться с основными возбудителями воспалительного процесса. Особенно актуально применение отваров и настоев лечебных растений, трав как способ предупредить патологические изменения в разных частях почки, мочевыводящих путей.
Важно знать! Современная традиционная медицина часто обращается к такому направлению лечения, особенно если пациентами являются беременные, кормящие грудью женщины и дети.
В аптечных сетях реализуются такие препараты на растительной основе, активно применяющиеся народной медициной:
- «Цистон»;
- «Фитализин»;
- «Канефрон»;
- «Урофлюкс» и другие.
Любой из препаратов, а также настои, приготовленные в домашних условиях, должны быть согласованы с лечащим врачом. Это позволит избежать опасных последствий.
Помощь хирургов
К оперативному лечению прибегают чаще всего при обнаружении у пациента вторичного острого пиелонефрита (независимо от стадии), который не поддается медикаментозной терапии. Урологией выработано несколько вариантов хирургического вмешательства:
- Декапсуляция почки.
Процедура представляет собой рассечение фиброзной капсулы, проводится при гнойно-деструктивном типе заболевания. Перед вмешательством ставится две цели. Первая – снять напряжение в тканях почки, которое является следствием отека, усиленного наполнения кровью. Вторая – выявление очагов скопившегося гноя, апостем, карубнкул.
- Нефропиелостомия.
Показана операция при нарушении оттока урины, рекомендована при любой стадии обструктивного типа заболевания.
- Пиелостомия.
Вмешательство предполагает установление дренажной трубки в полости лоханки и считается наименее травматичным для пациента.
- Вскрытие, иссечение очагов отмирания и скопления гноя.
Процесс является следующим этапом одной из предыдущих операций. В зависимости от размеров апостем и карбункулов их либо просто вскрывают, отсасывая гнойные скопления, или же удаляют вместе с измененными тканями. Выбор направления определяется планом оперативного вмешательства.
- Нефрэктомия.
Показана процедура при патологии гнойно-некротического типа.
Симптомы пиелонефрита у детей
Ведущими проявлениями острого и активного периода хронического пиелонефрита у детей служат болевой, дизурический и интоксикационный синдромы.
Пиелонефрит у детей обычно манифестирует с лихорадки ремиттирующего типа, ознобов, потливости, слабости, головной боли, анорексии, адинамии. У грудных детей возможны упорные срыгивания, рвота, жидкий стул, снижение массы тела.
Дизурический синдром развивается при вовлечении в микробно-воспалительный процесс нижних отделов мочевого тракта. Он характеризуется беспокойством ребенка перед или во время мочеиспускания, частыми позывами к опорожнению мочевого пузыря, болезненностью, чувством жжения при мочеиспускании, неудержанием мочи.
Болевой синдром при пиелонефрите у детей может проявляться либо абдоминальными болями без четкой локализации, либо болями в поясничной области, усиливающимися при поколачивании (положительный с-м Пастернацкого), физической нагрузке.
Вне обострения симптомы хронического пиелонефрита у детей скудные; отмечается утомляемость, бледность кожных покровов, астенизация. При латентной форме хронического пиелонефрита клинические проявления вовсе отсутствуют, однако заподозрить заболевание у детей позволяют характерные изменения в общем анализе мочи (лейкоцитурия, бактериурия, умеренная протеинурия).
Течение острого пиелонефрита у детей может осложниться апостематозным интерстициальным нефритом, паранефритом, карбункулом почки, пионефрозом, сепсисом. Хронический пиелонефрит, развившийся в детском возрасте, с годами может привести к нефросклерозу, гидронефрозу, артериальной гипертензии и хронической почечной недостаточности.
Хронический пиелонефрит
В группе хронического пиелонефрита при анализе материала биопсий коркового вещества почки различают 6 морфологических вариантов. Нет достаточных оснований рассматривать все из них как последовательные стадии изменений — правильнее считать их неодинаковыми формами течения хронического пиелонефрита[3], обусловленными различиями факторов, способствующих развитию пиелонефрита.
Хронический пиелонефрит может постоянно беспокоить пациента тупыми ноющими болями в пояснице, особенно в сырую холодную погоду, а также энурезом или болезненным мочеиспусканием, так как во время этой болезни особенно ослабляется не только иммунитет, но и мочевой пузырь. Кроме того, хронический пиелонефрит время от времени обостряется, и тогда у больного появляются все признаки острого процесса. Лечение хронического пиелонефрита принципиально такое же, как и острого, но более длительное и трудоемкое[источник не указан 3592 дня
].
Диагностика
Если пиелонефрит у ребенка впервые выявлен педиатром, необходима обязательная консультация детского нефролога или детского уролога. Комплекс лабораторной диагностики при пиелонефрите у детей включает исследование клинического анализа крови, биохимического анализа крови (мочевины, общего белка, белковых фракций, фибриногена, СРБ), общего анализа мочи, рН мочи, количественных проб (по Нечипоренко, Аддис–Каковскому, Амбурже, Зимницкому), посева мочи на флору с антибиотикограммой, биохимического анализа мочи. При необходимости для выявления возбудителей инфекции проводятся исследования методами ПЦР, ИФА. Важное значение при пиелонефрите у детей имеет оценка ритма и объема спонтанных мочеиспусканий, контроль диуреза.
Обязательное инструментальное обследование детей, больных пиелонефритом, предусматривает проведение УЗИ почек (при необходимости УЗИ мочевого пузыря), УЗДГ почечного кровотока. Для исключения обструктивных уропатий, часто выступающих причиной пиелонефрита у детей, может потребоваться выполнение экскреторной урографии, уродинамических исследований, динамической сцинтиграфии почек, почечной ангиографии, КТ почек и других дополнительных исследований.
Дифференциальную диагностику пиелонефрита у детей необходимо проводить с гломерулонефритом, аппендицитом, циститом, аднекситом, в связи с чем дети могут нуждаться в консультации детского хирурга, детского гинеколога; проведении ректального обследования, УЗИ органов малого таза.
Классификация по группам больных
Кроме традиционной классификации врачи разделяют больных на группы. В каждой пиелонефрит вызван своими причинами и требует разного лечения. В зависимости от характера течения болезни выделяют следующие группы больных:
Дети, в том числе новорожденные
Новорожденным болезнь передается от матери. Способствует болезни – врожденный рефлюкс. У детей заболевание может начаться после перенесенной ангины, гриппа, ОРВИ, кори и других заболеваний.
Пожилые люди
В пожилом возрасте данное заболевание диагностируют чаще у мужчин, чем у женщин. Это связано с нарушением уродинамики, вследствие аденомы простаты.
Беременные женщины
Чаще всего болезнь затрагивает беременных женщин, начиная со второго триместра, когда матка увеличивается и все больше давит на почки и мочеточники. Во время беременности иммунитет мамы ослаблен, с целью выносить здорового ребенка. Это снижает сопротивление болезнетворным микроорганизмам.
Больные сахарным дабетом
Четверть пациентов с сахарным диабетом страдают от пиелонефрита. Это связано со снижением иммунитета. Возникшая вследствие болезни среда является прекрасным местом для размножения бактерий. Пиелонефрит у диабетиков чаще всего протекает скрыто.
Лечение и профилактика
В остром случае необходимо лечение в стационаре. Больным назначается постельный режим, обильное питье, им следует избегать переохлаждения, вовремя опорожнять мочевой пузырь. Врач прописывает антибиотики. Для лечения также используют травяные сборы. Необходимо регулярно посещать врача, сдавать анализы мочи и крови, чтобы не пропустить первые симптомы заболевания. Обязательно – снизить употребление соли. Рекомендуется избегать острых, жирных и жареных блюд.
Для профилактики заболевания необходимо устранить возможные источники инфекции, употреблять достаточное количество витаминов, сделать УЗИ почек и мочевого пузыря.
pochkam.ru
Лечение пиелонефрита у детей
Комплексная терапия пиелонефрита предусматривает проведение медикаментозной терапии, организацию правильного питьевого режима и питания детей.
В остром периоде назначается постельный режим, растительно-белковая диета, увеличение водной нагрузки на 50% по сравнению с возрастной нормой. Основу лечение пиелонефрита у детей составляет антибиотикотерапия, для которой используются цефалоспорины (цефуроксим, цефотаксим, цефпиром др.), β-лактамы (амоксициллин), аминогликозиды (гентамицин, амикацин). После завершения антибактериального курса назначаются уроантисептики: производные нитрофурана (нитрофурантоин) и хинолина (налидиксовая кислота).
Для усиления почечного кровотока, элиминации продуктов воспаления и микроорганизмов показан прием быстродействующих диуретиков (фуросемида, спиронолактон). При пиелонефрите детям рекомендуется прием НПВС, антигистаминные препараты, антиоксиданты, иммунокорректоры.
Длительность курса лечения острого пиелонефрита у детей (или обострения хронического процесса) — 1-3 месяца. Критерием ликвидации воспаления является нормализация клинико-лабораторных показателей. Вне обострения пиелонефрита у детей необходима фитотерапия антисептическими и мочегонными сборами, прием щелочной минеральной воды, массаж, ЛФК, санаторное лечение.
Пиелонефрит — симптомы и лечение
При остром воспалении резко поднимается температура, чаще до 38-39 градусов. Появляются признаки интоксикации – тошнота или рвота, слабость. Еще человек начинает часто ходить в туалет, при этом мочеиспускание болезненно. Все это сопровождает боль в пояснице, озноб и усиленное потоотделение. По-другому проявляет себя хроническая форма — симптомы и лечение его отличаются от тех, что характерны для острой формы. Боль нарастает постепенно, озноб и температура появляются время от времени. Признаки различаются и в зависимости от пола и возраста человека.
Симптомы у женщин
Слабый пол более подвержен такому заболеванию, но только в первые два возрастных периода, т.е. примерно до 45-50 лет. Все объясняется строением мочеиспускательного канала – он короткий и находится рядом с кишкой и половыми путями. Это и увеличивает риск развития недуга — симптомы у женщин проявляются такие:
- тошнота или рвота;
- плохой аппетит;
- слабость и высокая температура;
- частые походы в туалет;
- мутная или кровяная моча и рези при мочеиспускании;
- ломота в пояснице, усиливающаяся в холодную погоду;
- колики и боль внизу живота;
- непривычные выделения.
Узнайте подробнее, что включает лечение пиелонефрита у женщин — препараты и народные средства.
У ребенка
Часто диагностируют заболевание пиелонефрит у ребенка — симптомы практически те же, но есть некоторые характерные только для малышей признаки. Заподозрить такое заболевание можно по температуре в 39-40 градусов без каких-либо характерных для простуды черт. Ребенок при этом капризничает, легко раздражается и может жаловаться на головную боль. Малыш может начать как чаще ходить в туалет, так и, наоборот, реже. Цвет мочи тоже меняется – она становится мутным, коричневатым ил красным при условии, что ребенок не употреблял никаких способствующих этому лекарств или продуктов.
У мужчин
Представители сильного пола более подвержены воспалению в возрасте от 60 лет. Это объясняется развитием у них опухолей или гипертрофии предстательной железы. Симптомы пиелонефрита у мужчин очень похожи на признаки у женщин. Первый повод для беспокойства – дизурические проявления, такие как учащенное мочеиспускание с резью и болями, недержание мочи или даже ложные позывы. Другие симптомы следующие:
- повышенная температура;
- головные боли;
- ломота суставов и поясницы;
- тошнота;
- рвота;
- пониженная работоспособность;
- скачки артериального давления.
Прогноз и профилактика
Острый пиелонефрит у детей заканчивается полным выздоровлением в 80% случаев. Осложнения и летальные исходы возможны в редких случаях, главным образом, у ослабленных детей с сопутствующей патологией. Исходом хронического пиелонефрита у 67-75% детей служит прогрессирование патологического процесса в почках, нарастание нефросклеротических изменений, развитие ХПН. Дети, перенесшие острый пиелонефрит, наблюдаются нефрологом в течение 3-х лет с ежемесячным контролем общего анализа мочи. Осмотры детского отоларинголога и стоматолога обязательны 1 раз в 6 месяцев.
Предупреждение пиелонефрита у детей связано с соблюдением мер гигиены, профилактикой дисбактериоза и ОКИ, ликвидацией хронических воспалительных очагов и укреплением сопротивляемости организма. Сроки проведения профилактической вакцинации устанавливаются в индивидуальном порядке. После любой перенесенной инфекции у детей необходимо исследовать анализ мочи. Для профилактики развития хронического пиелонефрита у детей следует адекватно лечить острые мочевые инфекции.
Профилактика
Опасность заболевания требует внимательно отнестись к предотвращению его возникновения. В профилактике острого пиелонефрита значение имеет соблюдение рекомендаций урологов, а также своевременное обращение к специалисту при первых признаках недомогания.
Предупреждение опасной болезни обходится значительно дешевле и безопаснее для здоровья:
- Профилактика простудных заболеваний, как одного из факторов риска в формировании пиелонефрита.
- Своевременное лечение кариеса, а также хронических инфекций дыхательной, пищеварительной систем.
- Бронхиты, гастриты, дерматиты – все виды инфекций могут спровоцировать почечные болезни.
- Укрепление иммунной системы помогает организму стойко противостоять патогенам. В рацион нужно включать овощи, фрукты, молочнокислую продукцию для формирования собственной системы полезной микрофлоры.
- Ежедневные гигиенические процедуры необходимы для предотвращения занесения кишечной палочки в органы мочевыделения.
- Своевременное выявление и лечение заболеваний мочеполовой системы уменьшает вероятность восходящего пути передачи инфекции.
- Внимание к собственному здоровью, здоровый образ жизни, избегание переохлаждения – все эти меры помогают поддерживать функциональную активность почек.
При первых признаках недомогания, особенно при наличии нескольких факторов риска, следует обращаться к врачу для проведения диагностики и лечения.