Pregnant woman at work with laptop looking stressed
С беременностью всегда связано огромное количество радостных хлопот, тревожных мыслей о предстоящих родах, переживаний о том, как справиться женщине с новой для нее ролью матери. Не последнее место среди всех беспокойств занимают проблемы с собственным здоровьем, которые возникают довольно часто, ведь организм на протяжении всех девяти месяцев испытывает колоссальную нагрузку и подвергается серьезной перестройке.
Особенно это касается мочевыделительной системы, ведь с момента появления зародыша она вынуждена работать за двоих, избавляться от продуктов обмена веществ, выполнять функции фильтрации.
Общие сведения
Сразу нужно сказать, что если это заболевание было перенесено практически за год до зачатия ребенка, то какой-либо опасности нет ни для матери, ни для развивающегося плода. При наличии скрытой формы риск осложнений имеется, но он сведен к минимуму. Беременность и гломерулонефрит в острой стадии очень опасен, поскольку может привести к внутриутробной гибели ребенка.
Если во время осмотра и постановки на учет в женскую консультацию совместно с этим нарушением была еще выявлена хроническая почечная недостаточность или гипертония, то это также считается поводом для искусственного прерывания беременности, поскольку имеется реальная угроза уже для жизни матери.
Возможные осложнения
Следует отметить, что этот недуг и так часто приводит к различного рода осложнениям, но у беременных женщин они возникают во много раз чаще.
- Острая сердечная недостаточность (примерно в 3%).
- Острая почечная недостаточность (в 1%).
- Эклампсия и преэклампсия.
- Острые нарушения зрения вследствие повреждения сетчатки.
- Кровоизлияния в полые органы и полость черепа.
- Постепенный переход этого патологического процесса острой формы в хроническую.
Причины
Основными возбудителями заболевания считаются стрептококки, различные вирусы и представители грибковой микрофлоры. Что касается провоцирующих факторов, то их также немало. Собственно, гломерулонефрит у беременных может возникнуть после перенесения следующих заболеваний:
- Ангина;
- Скарлатина;
- Тонзиллит.
Можно сделать вывод, что если болезнетворная бактерия проникла в организм, то она будет активно размножаться лишь при условии, что защитные (иммунные) способности снижены. Гломерулонефрит нередко развивается после длительного пребывания на холоде, отравления и ранее перенесенных инфекционных болезней.
Поскольку период беременности сопряжен с определенными повышенными нагрузками, если в анамнезе у будущей матери имелись какие-либо проблемы с почками, то перед зачатием ей стоит пройти тщательное медицинское обследование, а при необходимости и лечение. Гломерулонефрит при вынашивании малыша провоцирует состояние интоксикации, которое очень опасно.
Причины болезни
Так как гломерулонефрит бывает первичным и вторичным, то соответственно он имеет разные факторы своего появления в организме беременной женщины. Среди причин возникновения первичного гломерулонефрита важно выделить морфологическую патологию, вызывающую поражение почек. Вторичный гломерулонефрит возникает из-за следующего:
- Гемолитический стрептококк группы А.
- Вирусы: герпеса, цитомегаловирус, краснухи.
- Бактерии, выделяющие вещество, вызывающее аллергическую реакцию.
- Различные виды паразитов.
- Прием лекарственных препаратов (наркотических анальгетиков).
- Онкологические процессы эпителиальной и соединительнотканной природы.
- Системные заболевания (красная волчанка, ревматоидный артрит, васкулиты, склеродермия, дерматомиозит).
- Длительное переохлаждение.
- Аллергическая реакция на вещества разнообразной природы (синтетические или натуральные).
Часто гломерулонефрит возникает при беременности после перенесенного острого тонзиллита (ангины), а также пиодермии или скарлатины. В то же время у беременных патология возникает при так называемом резус-конфликте, когда начинается тотальная аллергическая реакция на абсолютно разные резус-факторы матери и плода, причем возможность развития болезни увеличивается во время следующего зачатия.
Так как гломерулонефрит считается аутоиммунным заболевание, то эти соединения (иммунные комплексы антиген-антитело) с током крови приносятся в гломерулы и повреждают их структуру с дополнительным развитием воспаления, что в последующем обязательно приводит к недостаточности почек.
Симптомы
В большинстве случаев в гинекологической практике встречается такой тандем как хронический гломерулонефрит и беременность. Основными его спутниками считаются: повышенные показатели артериального давления, неправильная работа печени и желчного пузыря, хроническая почечная недостаточность.
Если игнорировать врачебные рекомендации, а также не придерживаться поддерживающей терапии в период вынашивания плода, то может существенно ухудшиться общее состояние здоровья будущей матери. Также не исключается вероятность внутриутробной гибели ребенка или преждевременной родовой деятельности.
Острая стадия
Первым признаком патологии является возникновение у женщины отечных состояний. Если прогрессирует заболевание в острой стадии, будут присутствовать следующие симптомы:
- Появление выраженного болезненного синдрома, локализующегося в области поясничного отдела спины;
- Общее ощущение усталости;
- Головные боли, рвота, тошнота;
- Повышение температуры тела;
- Изменение характера мочеиспускания (редкие позывы в туалет с малым объемом выведенной урины);
- Биологическая жидкость приобретает красноватый оттенок ввиду большого содержания в ней эритроцитов;
- Повышаются показатели артериального давления.
Хроническая стадия
Гломерулонефрит беременных, который развивается стремительно и считается острой формой патологии. Диагностируется довольно редко. В большинстве случаев у пациенток присутствует хронический тип заболевания.
В этом случае отмечается симптоматика 5 типов:
- Гипертонический тип — устойчиво повышенное артериальное давление;
- Нефротический тип — выраженная отечность, урина содержит большое количество белка;
- Смешанный тип — отмечается наличие всех признаков, описанных в двух первых пунктах;
- Латентный тип — встречается наиболее часто. Проявляется лишь незначительными отклонениями в анализе мочи (микрогематурия, микропротеинурия);
- Гематурическая форма — присутствие значительного количества эритроцитов в моче.
Вне зависимости от того, какого вида был диагностирован патологический процесс, девушка во время вынашивания ребенка должна находиться под постоянным врачебным контролем. Только так специалисты смогут оказать своевременную медицинскую помощь при необходимости.
Гломерулонефрит у беременных
Не секрет, что особая нагрузка во время беременности достается почкам. Основная их задача — отфильтровывать из плазмы крови и оставлять все нужные для организма вещества (соли, белки), удаляя лишнюю жидкость. Поскольку объем циркулирующей крови у будущей мамы увеличивается на полтора литра, работы почкам заметно прибавляется. А вот «условия труда» этого важного органа в период беременности значительно ухудшаются. Дело в том, что почки удерживаются в определенном положении благодаря специальному связочному аппарату. Во время беременности связочный аппарат почек ослабляется, и это часто приводит к их патологической подвижности и ухудшению уродинамики — образования и выведения мочи. Из-за подвижности нередко возникает опущение почки, сопровождающееся венозным застоем в малом тазу и задержкой выведения мочи, что способствует развитию воспалительно-инфекционных осложнений. Такое явление, как пузырно-мочеточниковый рефлюкс — обратный заброс мочи из мочевого пузыря в мочеточники, обусловленный укорочением мочеточников в период беременности, — также предрасполагает к развитию воспалительных процессов. Многократное увеличение уровня гормонов, в особенности — прогестерона, который сохраняет беременность, к сожалению, отрицательно влияет на деятельность мочеточников: уменьшает мышечный тонус стенок, таким образом понижая частоту и амплитуду их сокращений. Функция мочевыводящих органов изменяется во время беременности, а также за счет механической сдавления мочеточников расту щей маткой. Мочеиспускательный канал у женщин — прямой широкий и достаточно короткий; такое анатомическое строение предрасполагает к возможному инфицированию.
В последние годы врачи во всем мире отмечают рост воспалительных заболеваний почек, особенно часто встречающихся у беременных женщин Данные эти весьма тревожны поскольку почечная патология может оказать неблагоприятное влияние на течение беременности и состояние малыша Патология почек во время беременности — большая проблема. Однако существует заболевание мочевыводящей системы, о котором до сих пор известно далеко не всем. Речь идет о гломерулонефрите.
Как проявляется заболевание?
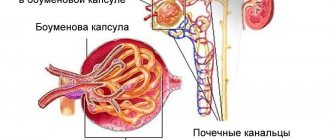
Гломерулонефрит — редкое, но весьма опасное заболевание почек, встречающееся у беременных женщин. Это болезнь имеет инфекционно-аллергическую природу. Возбудителем гломерулонефрита является бактерия под названием бета-гемолитический стрептококк группы А; в специальной литературе встречаются данные и о других возбудителях заболевания — бактериях и даже вирусах. Гломерулонефрит — коварное заболевание. Обычно возникновению этой патологии предшествует инфекция — ангина или пиодермия (гнойничковое поражение кожных покровов). Через две-три недели, когда, казалось бы, опасность миновала и все уже позади, в организме в ответ на внедрение бета-гемолитического стрептококка А развивается мощная аллергическая реакция. Начинают вырабатываться специальные средства иммунной защиты — антитела, которые находят антигены стрептококка (в качестве антигенов выступают различные структуры стрептококка — клеточная стенка и т.д.) и прочно связывают их, образуя иммунные комплексы. Эти комплексы длительное время циркулируют в кровеносном русле, а затем оседают на мельчайших сосудах клубочкового аппарата почек. Именно клубочковый аппарат несет ответственность за фильтрацию основную функцию почки. Безусловно, появление на «почечном фильтре» иммунных комплексов сильно затрудняет его работу; эффективность фильтрации значительно снижается. Развивается почечная недостаточность — орган не справляется с нагрузкой в новых условиях. При гломерулонефрите всегда поражаются обе почки.
По клиническому течению различают острый и хронический гломерулонефрит.
Острый гломерулонефрит чаще всего развивается на фоне переохлаждения, стрессового состояния или осложнений беременности, например гестоза1. При развитии острой формы заболевания женщину обычно беспокоит уменьшение количества выделяемой мочи, иногда — болезненность мочеиспускания и изменение цвета мочи: она приобретает розовый, реже — красный оттенок. Также при заболевании гломерулонефритом могут отмечаться несильные боли в области поясницы тянущего, ноющего характера. Эти симптомы довольно часто сочетаются с небольшой отечностью лица, чаще проявляющейся в утренние часы, и повышением артериального давления крови. Как и при всех общих воспалительных заболеваниях, помимо специфических проявлений гломерулонефрита беременную женщину может беспокоить общее ухудшение самочувствия, слабость, головокружение, головные боли, снижение аппетита, периодический подъем температуры тела в пределах 37,5°С.
Хроническая форма гломерулонефрита во время беременности имеет свою особенность, затрудняющую своевременную постановку диагноза: хронический гломерулонефрит у будущей мамы чаще всего протекает скрытно. При такой форме заболевания обычно отсутствуют специфичные для гломерулонефрита жалобы на изменение количества и цвета мочи, чувство дискомфорта при мочеиспускании, болезненные ощущения в области поясницы, отеки, повышение давления. То есть женщину либо вообще ничего не беспокоит, либо проявления болезни настолько общие и незначительные (слабость, головокружение, снижение аппетита), что списывается на «интересное положение». Единственный признак, остающийся неизменным — микроскопические изменения в моче; вот почему так важно регулярно делать общий анализ мочи в течение всей беременности!
Диагностика
При подозрении на острый гломерулонефрит будущей маме предложат пройти ряд важных лабораторных исследований, цель которых — достоверно подтвердить или полностью опровергнуть диагноз. Безусловно, в первую очередь необходимо произвести исследование мочи, причем не только хорошо знакомый вам общий анализ, но и специфические пробы, позволяющие детально изучить изменения функциональной активности почек. При исследовании мочи по Нечипоренко определяют количество форменных элементов (клеток) в 1 микролитре. При недостаточной показательности этого метода производят пробу Каковского-Аддиса, подразумевающую подсчет клеточных элементов, выделяемых с мочой за сутки. Анализ мочи по Зимницкому предполагает сбор мочи порционно в течение суток (каждые 3 часа — получается восемь порций за сутки) с последующим определением суточного колебания ее количества и плотности. Проба Реберга позволяет судить о канальцевой фильтрации почек; здесь определяют концентрацию креатинина (продукта «переработки» белков) в крови, а затем — в моче, собранной за 2 часа, с помощью специальной формулы высчитывают уровень фильтрации. Исследование мочи беременной женщины, страдающей гломерулонефритом, в 100% случаев определяют протеинурию (наличие белка в моче) различной степени выраженности и гематурию (присутствие в моче эритроцитов — красных кровяных телец, которые и придают специфический красноватый оттенок). Следует отметить, что при этом заболевании встречается как макрогематурия, при которой изменение цвета мочи определяется даже «на глаз», так и микрогематурия, когда наличие в моче эритроцитов можно обнаружить только с помощью микроскопа. В 92—97% случаев при исследовании мочи выявляются белые кровяные тельца (лейкоциты) и цилиндры — белковые слепки почечных канальцев. Относительная плотность мочи обычно повышается одновременно с появлением отеков. Помимо различных исследований мочи, будущей маме произведут общий (клинический), биохимический и иммунологический анализы крови, при значительном повышении артериального давления — электрокардиограмму. В результатах клинического анализа крови обычно отмечается увеличение СОЭ (скорости оседания эритроцитов), что является общим признаком воспаления, и снижение гемоглобина — анемия, вызванная потерей кровяных телец с мочой. В «биохимии» прослеживается повышение так называемых острофазовых показателей воспаления — фибриногена, альфа-глобулина и С-реактивного белка. Иммунологическая проба помогает выявить в крови специфические для этого заболевания иммунные комплексы. Данные ЭКГ при наличии выраженного повышения артериального давления позволят выявить характерные изменения сердечно-сосудистой системы.
Осложнения
Беременность существенно усугубляет течение хронического гломерулонефрита, при котором возможны достаточно серьезные, осложнения и для мамы, и для малыша. К сожалению, нередкими осложнениями этого заболевания при отсутствии своевременного и эффективного лечения являются тяжелые гестозы, преждевременная отслойка плаценты, внутриутробная задержка развития и даже гибель плода. Поэтому полное клиническое исследование, уточнение формы болезни и лечение должны проводиться в ранние сроки и исключительно в условиях стационара. При подозрении на любую форму гломерулонефрита независимо от срока беременности и общего самочувствия будущей мамы необходима госпитализация в нефрологическое отделение больницы с возможностью постоянного наблюдения акушера-гинеколога — в интересах здоровья мате и малыша!
Лечение
Лечение глoмepyлoнeфpита включает в себя следующий комплекс мероприятий: режим, диета и лекарственная терапия.
Режим подразумевает прежде всего госпитализацию. При острой форме заболевания назначают строгий постельный режим до исчезновения отеков и нормализации цифр артериального давления —иногда от 2 до 4 недель. Дело в том, что пребывание в постели обеспечивает равномерное согревание тела, что приводит к уменьшению спазма сосудов и снижению давления, а так к увеличению клубочков фильтрации почек и, следовательно, количества выделяемой мочи. При хронически бессимптомном течении заболевания (почки при этом страдают меньше) женщине разрешают вставать, передвигаться в пределах палаты.
Основное правило диеты состоит в ограничении жидкости и поваренной соли — в зависимости от выраженности симптомов болезни. Общее количество жидкости, потребляемой в сутки, вычисляют из расчета выделенной за предыдущие сутки мочи плюс 300—500 миллилитров. Если диагностирован острый гломерулонефрит, будущей маме ограничивают количество белка в рационе до 60 г в сутки; при хронической форме, напротив, суточное потребление белка увеличивают до 2 г на килограмм массы тела (в норме это — 1,2 г на 1 кг веса). Допустимое количество соли при такой диете — не более 3—5 г в сутки. Такую диету беременной женщине следует неукоснительно соблюдать до исчезновения всех симптомов заболевания и нормализации показателей анализа мочи. Диета — самое эффективное средство в борьбе с гломерулонефритом во время беременности!
Лекарственная терапия гломерулонефрита проводится по трем основным направлениям. При значительном снижении суточного выделения мочи и отеках назначают мочегонные средства — ФУРОСЕМИД, ЭУФИЛ-ЛИН. Повышенное артериальное давление нормализуют с помощью препаратов, снижающих артериальное давление, — ВЕРАПАМИЛ, ЛОКРЕН.
Введение антибиотиков целесообразно только при наличии лабораторно подтвержденной инфекции; при подозрении на инфекционную природу заболевания с помощью лабораторных исследований выявляют возбудителя, чтобы назначить именно тот препарат, который лучше всего справится с обнаруженным «врагом». Безусловно, при подборе антибактериальной терапии доктор будет выбирать только те лекарства, применение которых возможно при беременности и не оказывает пагубного влияния на малыша.
Особенность медикаментозного лечения гломерулонефрита у будущей мамы состоит еще в том, что применение самой важной группы средств — иммунодепрессантов и кортикостероидных гормонов (ведь гломерулонефрит — заболевание аутоиммунной природы) во время беременности абсолютно противопоказано!
Женщин, страдающих гломерулонефритом, как правило, направляют в специализированные роддома или крупные перинатальные центры.
При благополучном завершении лечения и доношенной беременности физиологические роды таким мамам не противопоказаны. Если не удалось полностью справиться с заболеванием или возникли те или иные осложнения, предпочтительнее оперативное родоразрешение путем операции кесарева сечения в интересах здоровья мамы и малыша.
После выписки из родильного дома женщине, у которой во время беременности был диагностирован гломерулонефрит, необходимо обратиться к нефрологу — специалисту по болезням почек — для дальнейшего наблюдения, обследования и лечения.
В заключение хотелось бы сказать несколько слов о профилактике заболеваний почек. Ведь всегда легче предупредить беду, чем бороться с ней. Теплая одежда по сезону (особенно — нижнее белье и обувь), правильный режим дня, полное прекращение контактов с простуженными друзьями и домочадцами — эти простые правила помогут вам избежать неприятностей со здоровьем и сохранить хорошее самочувствие в течение всей беременности!
Диагностика
Каждая беременная женщина должна регулярно посещать консультацию, сдавать биологические жидкости на исследование, выполнять УЗИ и подвергаться другим обследованиям, если на это имеются гинекологические показания.
Выявить гломерулонефрит в столь деликатное время можно следующим образом:
- Сделать ультразвуковой скрининг почек, который помогает обнаружить или опровергнуть наличие конкрементов;
- Изучить состав мочи, в котором при гломерулонефрите присутствует высокий уровень содержания лейкоцитов и эритроцитов;
- Сдать кровь для лабораторного исследования, что позволит выявить тип возбудителя, а также его устойчивость к лекарствам;
- Иногда требуется выполнение биопсии для изучения образца тканей на клеточном уровне.
Это патологическое состояние нельзя недооценивать. Вне зависимости от формы заболевания, оно очень опасное для обоих организмов. Поэтому девушки должны регулярно измерять артериальное давление, контролировать показатели гемоглобина, ведь малое количество данного вещества провоцирует гипоксию (недостаток кислорода и удушье) плода.
Методы диагностики
Для адекватной диагностики гломерулонефрита у беременных женщин используют лабораторные анализы. К последним можно отнести микроскопическое исследование осадка мочи, где будет четко выявлено фрагменты и целые красные кровяные тельца, цилиндрический эпителий и лейкоциты, свидетельствующие о воспалении. При проведении общего анализа мочи по Нечипоренко выясняется, что количество красных кровяных телец преобладает над белыми (лейкоцитами). Плотность мочи не изменяется и при этой болезни не играет никакой роли.
В биохимических анализах крови, определяется либо снижение, либо отсутствие белка, но в значительной мере растет уровень фибриногена и холестерина. Во время обострения, у беременных женщин в крови определяются повышенное количество креатинина, остаточного азота и мочевины (конечного продукта распада белка). При иммунологическом исследовании – определяется высокое число антител к гемолитическому стрептококку.
При УЗИ почек дополненной доплерографией у беременных женщин отмечается снижение кровотока, образование камней и песка, а также явления нефрита. Биопсия почки под контролем УЗИ, пожалуй, самый точный способ определения гломерулонефрита.
Лечение
Если у беременной женщины был выявлен гломерулонефрит, она обязательно должна быть госпитализирована. В больничном стационаре ей следует строго соблюдать постельный режим, а также придерживаться диетического питания согласно столу №7 (а, б, г, р), отталкиваясь от того, какие именно присутствуют нарушения в работе органа.
В тех ситуациях, когда патология сопровождается выраженными и тяжелыми симптомами, определенное время ей придется находиться в условиях больничного стационара. Если врачи понимают, что возникшие осложнения несут опасность для жизни матери, выполняется искусственное прерывание беременности, а на сроке после 34 недель возможны преждевременные роды.
Что касается самого терапевтического процесса, то особую важность здесь играет именно питание. Женщине рекомендуется полностью отказаться от употребления соли, специй и пряностей. Уровень потребляемой жидкости ограничивается до 0,7 литра в сутки. При этом чтобы ребенок хорошо продолжил развиваться, нужно кушать белковую пищу.
Симптоматику гипертонии устраняют медикаментозно (Лазикс, Метопролол, Нифедипин, Фуросемид). Стабилизировать, а именно понизить, показатели артериального давления можно путем проведения физиотерапевтических мероприятий или ультразвукового воздействия на почки, также эффективен электрофорез на шейную зону позвоночника.
Если у женщины существенно понизился протеин, тогда ей показано инъекционное введение или пероральный прием Альбумина. Нормализовать процессы микроциркуляции помогает Трентал и Пентоксифиллин. Врачи могут ввести в терапевтический комплекс инъекции Гепарина. Однако категорически запрещено заниматься самолечением с использованием указанных медикаментов.
Особое внимание в процессе лечение отводится нормализация процесса кровообращения в плаценте. Добиться лучших результатов можно посредством приема Аспирина или Курантила. В случае определения возбудителя, назначаются антибактериальные средства, но с осторожностью. Помимо этого необходимо повысить иммунитет, принимать витамины и минералы.
Профилактика осложнения и рецидивов
Если у женщины есть камни в почках, необходимо пить достаточно жидкости, чтобы выводить до 2-2,5 литра мочи в день. Пациентка с отеком и диализом должна ограничивать потребление воды исходя из рекомендаций врача. Методы профилактики зависят от стадии и морфологического типа гломерулонефрита.
Уровни глюкозы в крови следует регулярно проверять и корректировать по мере необходимости, чтобы избежать повреждения сосудов и структур почек. Артериальное давление в нормальном диапазоне помогает снизить нагрузку на почки.
Рекомендуется не пересаливать пищу и принимать только разумное количество алкоголя, поскольку это способствует обезвоживанию и повреждению сосудов. Постоянное использование болеутоляющих средств – «Ибупрофена» и «Диклофенака» – может увеличить риск развития гломерулонефрита.
Холод и сквозняки могут вызвать раздражение мочевого пузыря. Поэтому всегда рекомендуется надевать теплую подушку на сиденье, избегать переохлаждения ног и защищать почку от гипотермии.
Роды при ХПН
Итак, если женщина, вынашивающая ребенка, знает, что у нее в анамнезе присутствует гломерулонефрит хронического типа, об этом обязательно необходимо напомнить ведущему специалисту. Такие пациентки находятся под постоянным врачебным контролем. Если медик заметил обострение болезни или возникновение осложнений, назначается лечение.
Пациентки обязаны сдавать кровь для лабораторного исследования с интервалом раз в две недели. Особое внимание уделяется обследованию будущей матери на ранних сроках беременности. По результатам можно будет оценить вероятность успешного вынашивания. При наличии азотемии, хронической почечной недостаточности, смешанной или гипертонической формы, показано искусственное прерывание.
Если произошло обострение симптоматики, женщина должна незамедлительно вызвать скорую помощь и отправиться в больницу для госпитализации. Начиная со срока в 35 недель, девушка еще раз проходит тщательное медицинское обследование, согласно которому определяется вид родоразрешения. Если состояние тяжелое, делают кесарево сечение или вызывают преждевременные роды.
При беременности гломерулонефрит является очень опасным. Это патологическое состояние может угрожать в равной степени жизни, как матери, так и ребенка. Если заболевание прогрессирует в скрытой форме, то вероятность возникновения осложнений минимальная, но при остром течении возможна сердечная недостаточность, гипертония, малокровие, поздний токсикоз, мозговое кровоизлияние.
Гломерулонефрит и беременность — рекомендации
Профилактика гломерулонефрита у беременных очень важна, особенно, если наличие заболевания было установлено ранее и есть вероятность его обострения. Исходя из причин возникновения проблемы и назначаемого обычно лечения, можно сделать вывод о важных моментах для снижения риска нарушения работы почек при беременности:
- Устранение хронических инфекционных заболеваний (ангины);
- Укрепление иммунитета, планирование беременности, прием витаминов;
- Соблюдение правильного режима дня, достаточное количество сна и отдыха;
- При беременности нужно хорошо утепляться в прохладную погоду, избегать переохлаждения;
- Ответственно подойти к вопросу о рациональном питании, снизить количество соли, острой пищи, стараться употреблять как можно меньше вредных продуктов;
- Следить за собственным весом и показаниями артериального давления, обращать внимание на типичные симптомы гломерулонефрита;
- Вовремя сдавать анализы, проводить диагностику состояния мочевыделительной системы;
- Следовать советам врача по поводу лечения заболевания.
Анализ мочи при гломерулонефрите у беременных
Это один из самых важных исследований при установленном диагнозе. Здоровым женщинам в положении он показан каждые 2-3 недели. С какой частотой его необходимо сдавать при гломерулонефрите решается врачом индивидуально для каждого пациента. Подходит только первая утренняя моча, собранная после сна в стерильную емкость.
С вечера нельзя принимать никаких лекарств, витаминов, мочегонных средств, антибиотиков, которые могут влиять на будущий результат, не рекомендуется употреблять некоторые продукты, способные окрашивать (свекла, черника). За 12-24 ч исключают половой контакт.
Перед сбором необходимо провести гигиенические процедуры. Для предупреждения попадания в образец влагалищных выделений, его закрывают ватным тампоном. Первую часть мочи спускают, вторую собирают в емкость. Для получения результатов исследования необходимо около 50 мл. Собранный биоматериал нужно как можно быстрее отправить в лабораторию, не задерживая дольше 1-1,5 ч. Расшифровкой анализа будет заниматься специалист, при желании, можно поискать информацию в интернете.
Профилактика
Когда девушка планирует стать матерью впервые или повторно, она должна подготавливать свой организм к этому ответственному периоду еще на этапе, когда зачатия не произошло. Важно предварительно обследоваться, при наличии вирусов, инфекций или сопутствующих заболеваний, выполнить их лечение, укрепить иммунитет.
Девушка должна откорректировать образ жизни, употреблять правильную пищу, отказаться от вредных привычек, делать физические упражнения. После зачатия и в течение первых месяцев беременности стоит больше бывать на свежем воздухе, исключить стрессовые состояния, не переохлаждаться.
Профилактика болезни
- избегание переохлаждений;
- своевременное лечение хронического и острого тонзиллита;
- планирование беременности только после тщательного обследования;
- лечение хронических болезней мочеполовой системы;
- придерживаться диеты №7.
Гломерулонефрит возникший во время беременности, является довольно сложной задачей несмотря на развитие нынешней медицины. Поэтому при сочетании этого заболевания с беременностью необходима госпитализация в обязательном порядке и лечение, направленное на защиту почек и плода. При возникновении даже нескольких симптомов из указанных выше, рекомендована консультация как нефролога, так и акушер-гинеколога.
2.8. Лечение гломерулонефрита во время беременности
Принципиальным является вопрос о безопасности и эффективности активного лечения нефрита во время беременности. Сообщения на эту тему единичны, что на сегодняшний день не позволяет дать убедительных рекомендаций. Имеется опыт использования глюкокортикоидов, плазмафереза, антитромботических и гипотензивных препаратов.
Медикаментозные средства являются основой терапии гломерулонефрита. Однако во время беременности приходится применять только симптоматическое лечение. В этиологической (противострептококковой) терапии нет необходимости, поскольку острый гломерулонефрит во время беременности возникает редко. Патогенетическая терапия вне беременности включает в себя: 1) методы, преимущественное действие которых определяется иммунной депрессией (глюкокортикоиды, цитостатики, плазмаферез, антилимфоцитарная сыворотка, дренаж грудного лимфатического протока); 2) средства преимущественно противовоспалительного воздействия (аспирин, индометацин, бруфен); 3) прямые (гепарин) и непрямые (фенилин) антикоагулянты и антиагреганты (дипиридамол); 4) аминохинолины [15]. Во время беременности из этого перечня можно использовать только аспирин, гепарин и антиагреганты. Остальные препараты противопоказаны вследствие их эмбрио- и фетотоксического действия.
Алкилирующие соединения (циклофосфамид, хлорамбуцил, Тио-ТЭФ, миелосан, допан, эмбихин) вызывают у плода карликовость, микроцефалию, врожденную катаракту, расщепление твердого неба, недоразвитие гонад. Антиметаболиты (азатиаприн, аметоптерин, 6-меркаптопурин) обусловливают дефекты развития ЦНС, органов зрения, гонад, конечностей, неба, гидроцефалию, подавление гемопоэза, некроз тканей, гибель и резорбцию плода. Препараты аминохинолинового ряда (делагил, плаквенил, резохин и др.) способны вызвать у плода развитие spina bifida, врожденный гидронефроз, атрезию почек, аномалии развития ЦНС, тромбоцитопению. Метиндол (индометацин, интебан) угнетает костномозговое кроветворение [3].
Кортикостероидные гормоны (преднизолон, триамцинолон и др.) эффективны в больших дозах: 50 — 70 мг преднизолона в сутки на протяжении 2 нед, затем дозу уменьшают. Некоторые исследователи считают допустимым назначение таких высоких доз стероидных препаратов беременным. Описаны случаи лечения глюкокортикоидами, в том числе сверхвысокими дозами (пульс-терапия), мезангиопролиферативного нефрита и фокально-сегментарного гломеруросклероза во время беременности [47]. Эффективность терапии была различна, побочные эффекты не зарегистрированы. Однако М.М. Шехтман [36] считает, что большие дозы глюкокортикоидов противопоказаны во время беременности из-за развития гипотрофии плода, возникновения у него гемолитических реакций и синдрома Кушинга, гипокортицизма, расщепления твердого неба, гипогликемии, умственной отсталости. Допустимо назначение преднизолона в дозах до 20 мг в первом триместре и до 30 мг со второго триместра беременности. При необходимости применить более высокие дозы беременность противопоказана.
При легком, латентном течении гломерулонефрита беременные вообще не нуждаются в лекарственной терапии.
Лекарственное лечение почечной симптоматической гипертензии производится прежде всего антагонистами кальция, β-адреноблокаторами, диуретиками, α-адреноблокаторами. Препараты центрального механизма действия (раувольфия, клонидин) имеют вспомогательное значение. Антагонисты кальция, кроме гипотензивного, обладают нефропротективным действием [11]. Снижение артериального давления должно быть постепенным; одномоментное максимальное снижение повышенного давления не должно превышать 25% от исходного уровня. Следует стремиться к полной нормализации уровня артериального давления.
Плазмаферез применяется для лечения быстро прогрессирующих форм гломерулонефрита, а также неэффективности или невозможности проведения терапии стероидами и цитостатиками.
При лечении гипертензии у беременных, больных гломерулонефритом, наряду с лекарственными препаратами может применяться физиотерапия. С целью нормализации деятельности вегетативных центров в комплекс лечебных мероприятий целесообразно включить гальванизацию зоны «воротника» (у больных с эмоциональной неустойчивостью, повышенной раздражительностью, невротическими реакциями) или эндоназальный электрофорез. Оба метода оказывают седативное действие, а гальванизация зоны «воротника» способствует улучшению гемодинамики головного мозга.
Микроволны сантиметрового и дециметрового диапазонов, назначаемые на область почек, вызывают в зоне воздействия расширение сосудов, ускорение кровотока и усиление кровообращения (включая капиллярное), повышение проницаемости капилляров, что способствует усилению в тканях обменных процессов, в том числе окислительно-восстановительных. Определенную положительную роль играет активация функции парасимпатического отдела вегетативной нервной системы. Микроволновая терапия уменьшает сопротивление кровотоку сосудов почек, увеличивает почечный кровоток и тем самым ограничивает влияние ренального механизма гипертензии.
Менее результативна индуктотермия (в виде магнитного поля УВЧ).
Ультразвук на область почек в импульсном режиме излучения обладает выраженным вазотропным влиянием (расширение кровеносных сосудов, изменение скорости кровотока, активация кровообращения), оказывает противовоспалительное, десенсибилизирующее действие.
Электроанальгезия обладает отчетливым нейротропным влиянием и способствует регуляции нарушенных корково-подкорковых взаимоотношений, нормализации функционального состояния высших вегетативных центров, в том числе сосудодвигательного. Определенное значение имеет повышение приспособительной способности центральной нервной системы к силе раздражителей, действующих на нее во время беременности.
Подготовка и роды
У некоторых женщин возникает вопрос о том, можно ли проводить кесарево сечение при гломерулонефрите? Дело в том, что на поздних сроках при возникновении высокой опасности для будущего малыша возможно родоразрешение путем кесарева сечения. Однако это довольно опасно при нарушении системы свертывания крови, а это часто отмечается при гломерулонефритах.
После 36 недели, даже при условии полного благополучия, будущая мама должна быть госпитализирована для того, чтобы приготовиться к родам. Вопрос о том, каким образом женщина будет рожать, решает только специалист.
При такой патологии как гломерулонефрит, следует особенно внимательно относиться к любым изменениям в организме женщины. Второй этап рождения ребенка ведется в зависимости от общего состояния матери. Применятся спазмолитики, проводится профилактика развития кровотечения. Используется управляемая гипотония, наложение щипцов.
После этого женщина поступает в специализированный стационар для восстановления и дальнейшего лечения болезни, где она постоянно находится под контролем квалифицированного персонала.
loading…
Острый гломерулонефрит:
Острый гломерулонефрит чаще принимает циклическую форму, реже встречается ациклическая форма. Для циклической формы гломерулонефрита характерно появление симптомов заболевания через 10 дней (от 1 до 3 недель) после стрептококкового заболевания или вакцинации. Появляются головная боль, боли в пояснице, одышка, отеки на лице, часто олигурия; повышается давление; у 1/3 беременных лихорадка. В анализах мочи с самого начала заболевания выраженные изменения: у многих больных легко заметен ее буро-красный цвет, характерный для макрогематурии. Микрогематурия выявляется почти у всех женщин, также как протеинурия и цилиндрурия. Именно наличие в осадке мочи эритроцитов и кровяных цилиндров подтверждает диагноз острого гломерулонефрита. Также определяется лейкоцитурия, но при количественном исследовании осадка мочи в ней преобладают эритроциты. Нередко наблюдается умеренная азотемия. Симптоматика заболевания сохраняется от нескольких дней до 2—3 недель, однако изменения мочи сохраняются долго (гематурия и протеинурия сохраняются в течение нескольких месяцев).
Ациклическая форма острого гломерулонефрита начинается постепенно, проявляется маловыраженными отеками на ногах, слабостью, небольшой отдышкой и случайно обнаруживаемыми изменениями в моче: протеинурией или гематурией. Эта форма чаще приобретает хроническое течение. Для беременности острый гломерулонефрит является нечастым заболеванием, оно более характерно для детского и юношеского возраста. Плюс ко всему во время беременности отмечается гиперпродукция глюкокортикоидов, препятствующая развитию острого гломерулонефрита.
У больных острым гломерулонефритом беременность редко завершается благополучно, в основном плод погибает внутриутробно или заболевание приводит к преждевременному прерыванию беременности. Более благоприятен прогноз при остром гломерулонефрите без гипертензии и азотемии.
Во второй половине беременности острый гломерулонефрит может быть принят за гестоз.
В пользу гломерулонефрита будут изменения анализа мочи (гематурия, кровяные цилиндры) и высокий титр анти-О-стрептолизина.
Острый гломерулонефрит, не вылеченный в течение года, считают перешедшим в хронический нефрит.
Причины развития заболевания
Причиной недуга нередко становится стрептококковый возбудитель, который вызывает такие болезни, как тонзиллит, скарлатина и другие. Кроме кокковых инфекций, привести к заболеванию почек могут грибки и вирусы. Однако возбудитель может не проявить себя, если отсутствуют провоцирующие факторы. К ним относят:
- ослабленный иммунитет;
- отравление;
- переохлаждение;
- предшествующее заболевание инфекционного характера.
Стрептококковая инфекция может провоцировать развитие пиелонефрита
Именно во время беременности болезнь чаще проявляет себя, поскольку вынашивание ребенка становится тяжелой нагрузкой для женского организма. Все системы и органы работают в прямом смысле на износ. Женщинам со слабыми почками следует пройти серьезную подготовку на этапе планирования беременности.
Из-за нагрузки в период беременности эффективность фильтрационного механизма почек снижается на треть. При гломерулонефрите наблюдается интоксикация организма остатками продуктов метаболизма, что негативно сказывается на состоянии женщины и плода.
Возможные осложнения при беременности
У пациенток с острым гломерулонефритом беременность очень редко заканчивается благополучно. Чаще всего плод погибает внутриутробно или развиваются преждевременные роды. Самыми опасными проявлениями для беременных является артериальная гипертония и почечная недостаточность (развитие азотемии). Если болезнь протекает без этих признаков, что редко бывает при остром процессе, то прогноз более благоприятен.
Если женщина переболела острым гломерулонефритом за 1 год до беременности (после успешного лечения), то это никаким образом не отражается на течении беременности и родов.
Выделяют 3 степени риска развития осложнений у матери или плода, что и определяет врачебную и акушерскую тактику:
1. Минимальный риск. Осложнения возникают не более чем в 20% случаев. Сюда относят пациенток с латентной формой гломерулонефрита.
2. Выраженный риск. Осложнения возникают от 20 до 50% случаев. Входит нефротическая форма.
3. Максимальный риск. Осложнения случаются более чем в 50% случаев, редко рождаются доношенные и здоровые дети, высока перинатальная смертность, большая опасность для здоровья и жизни женщины. Относят гипертоническую, смешанную форму, любую форму с признаками азотемии, острый гломерулонефрит и обострение хронического во время беременности. Такая ситуация является противопоказанием к беременности и требует ее прерывания независимо от срока.
Чем опасно острое заболевание для мамы и ее будущего малыша?
Конечно, беременных женщин интересует, разрешают ли врачи рожать с диагнозом гломерулонефрит. Все зависит от показателей анализов и результатов исследований, самочувствия будущей мамы, типа течения и формы заболевания. Наиболее неблагоприятными являются смешанный и острый гломерулонефрит, а также любой ГН, сопровождающийся почечной недостаточностью, когда в анализах крови выявляются изменения, описанные выше. В таком случае вопрос о прерывании беременности встает очень остро, поскольку артериальная гипертензия и наличие азотистых шлаков в крови вредны не только для ребенка, но и для мамы. При этом возрастает риск отслойки плаценты с развитием кровотечения. Поэтому на ранних сроках острый гломерулонефрит является практически абсолютными показаниями к прерыванию, он опасен при беременности.
Наименьшим из зол для будущей мамы считается латентная, то есть скрытая форма гломерулонефрита. Общая симптоматика при этом отсутствует или выражена незначительно. Одновременно в анализе мочи обнаруживаются характерные изменения. Это состояние также носит название изолированный мочевой синдром. Если он выявляется вовремя (а это возможно при регулярной сдаче анализов мочи), то риски неблагоприятного исхода значительно снижаются. А вот после перенесенного острого заболевания забеременеть снова возможно не ранее, чем через 1-3 года.
Тактика при хроническом течении ГН
При установлении диагноза хронический гломерулонефрит обязательно требуется стационарное лечение на любом сроке при ухудшении самочувствия и появлении отрицательной динамики в анализах, поскольку в 40 % случаев обострение гломерулонефрита приводит к внутриутробной гибели плода. Состояние ребенка напрямую зависит от уровня азотемии и степени артериальной гипертонии, ведь они приводят к внутриутробной гипоксии и гипотрофии. Состояние плода оценивается при проведении регулярных исследований в стационаре. Контролируется частота сердечных сокращений, двигательная активность, УЗИ помогает определить, соответствует ли физическое развитие фактическим срокам беременности. Снижение сердцебиений, шевелений, отставание в развитии более чем на 3-4 недели говорят о серьезной плацентарной недостаточности и считаются ранними предвестниками внутриутробной гибели плода. В таком случае показана стимуляция родов.
Женщина, знающая о своем диагнозе, должна посещать центр планирования беременности и регулярно сдавать анализы. Госпитализация при впервые выявленном ГН производится на любом сроке с целью уточнения диагноза. Если беременность удалось сохранить, то на сроке 36-37 недель обязательна плановая госпитализация для выбора тактики ведения родов и подготовки к ним с целью предупреждения развития осложнений. Обострение хронического гломерулонефрита, которое сопровождается нарастанием азотемии, повышением артериального давления, снижением суточного диуреза является показанием к досрочному родоразрешению. При этом к кесареву сечению прибегают редко, рожать при гломерулонефрите женщины часто могут и сами, с помощью поддерживающей лекарственной терапии. Новорожденные малыши имеют все шансы выжить, расти и развиваться должным образом.
Каким должно быть грамотное лечение?
Лечение гломерулонефрита при беременности подразумевает ограничение физической нагрузки и специализированную диету. Последней следует уделить особое внимание – она должна быть идеально сбалансированной. Ограничение употребляемой жидкости и соли может привести к повышению вязкости крови и спровоцировать образование тромбов. Снижение белка в рационе мамы, больной хроническим ГН, дает уменьшение азотемии, но негативно сказывается на состоянии плода. Поэтому меню следует обязательно согласовывать с лечащим врачом. Есть мнение, что кальций позволяет несколько снизить артериальное давление, поэтому продукты с ним имеет смысл включать в диету.
Медикаментозная терапия назначается индивидуально, проблему создает опасность некоторых лекарств для плода. Обычно используют наиболее безобидные препараты: антиоксиданты (витамин Е), антигипертензивные, антитротромбические лекарства, средства, улучшающие состояние почек (канефрон), кетостерил (способствует снижению азотемии при развитии почечной недостаточности). Словом, выбранная терапия во многом будет зависеть от результатов анализов, которые требуется сдавать периодически. Они же определяют питание беременной. Гломерулонефрит, безусловно, является очень опасным заболеванием для будущей мамы и ее малыша. Однако оно не всегда является показанием к прерыванию беременности, при определенных условиях и грамотном лечении этого можно избежать. Но не следует забывать о ГН и после родов. Женщина должна продолжать регулярно наблюдаться у нефролога и сдавать анализы, ведь после беременности болезнь нередко прогрессирует еще быстрее, чем во время вынашивания ребенка, приводя к раннему развитию почечной недостаточности.