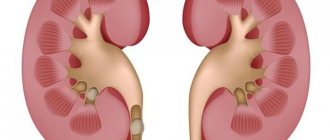
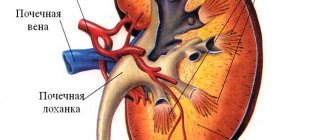
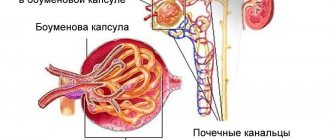
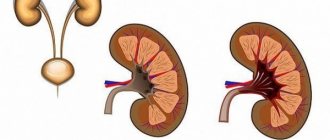
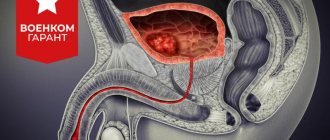
Острый гломерулонефрит — лечение и симптомы
Определить, имеется ли у вас эта болезнь, можно по следующим симптомам:
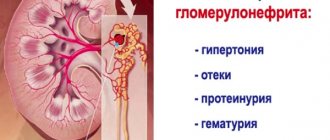
- Наиболее частый признак болезни — это отечность. С утра она появляется на лице, а ближе ко второй половине дня проявляется на ногах в области лодыжек и голеней. В организме человека начинает накапливаться большое количество жидкости, что приводит к увеличению массы тела.
- Повышенное артериальное давление. Это может привести к сердечной недостаточности.
- Изменяется количество и цвет выделяемой жидкости (грязно-красный). Но бывает, что цвет мочи не меняется, поэтому необходимо сдать анализы для проверки на наличие эритроцитов в ней.
- Может нарушиться зрение.
- Головные боли и головокружения.
При обнаружении вышеперечисленных симптомов необходимо обратиться к врачу-неврологу или терапевту.
Триада симптомов при остром гломерулонефрите
Острый диффузный гломерулонефрит развивается только после серьёзных инфекционных болезней, таких как ангина, отит, пневмония и т.д. Во время этого периода наблюдается нездоровая бледность кожного покрова и отечность всего тела. В некоторых случаях пациентов беспокоят острые боли в области почек.
Лечение острого гломерулонефрита
Существует четырёхкомпонентная схема лечения.
- В течение двух месяцев вы должны принимать один раз в сутки преднизолон по 30 мг. Постепенно количество препарата сокращается до его полного исчезновения.
- Цитостатик до целевой ремиссии.
- В течение месяца принимать гепарин по пять тысяч единиц четыре раза в сутки, постепенно осуществляя переход на аспирин.
- Дипирадамол по 400 мг в сутки.
Перед использованием этой схемы обязательно проконсультируйтесь со своим лечащим врачом.
Профилактика при остром гломерулонефрите
Для того чтобы не заболеть, необходимо постоянно держать свое тело в тепле и не допускать переохлаждения. При первых симптомах серьезных инфекционных заболеваний нужно незамедлительно начать интенсивное лечение, а так же устранить очаги инфекций. Особое внимание нужно уделить миндалинам (гланды).
Осложнения острого гломерулонефрита
Самым тяжелым последствием болезни может стать эклампсия почек. На этом этапе могут появиться судороги, сильные головные боли и повышенное артериальное давление. Также пациент может терять сознание. После подобных приступов начинают развиваться необратимые последствия, которые приводят к летальному исходу.
Лечение простатита лазером
Многие годы безуспешно боретесь с ПРОСТАТИТОМ и ПОТЕНЦИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить простатит принимая каждый день…
Читать далее »
Лечение лазером приобрело популярность относительно недавно, но в наши дни к такой терапии прибегают все чаще. Более того, этот аппарат является незаменимым в косметологии, для решения проблем несовершенства кожи, и для проведения многих других мероприятий.
- Что такое лазерная терапия при простатите?
- За счет чего достигается эффект?
- Можно ли вылечить простатит лазером?
- Как проходит лечение простатита лазером?
- Важные моменты
Лечение простатита лазером – это не просто современный терапевтический метод, он также достаточно эффективный. А ответы на все «как?», «что?», и «почему?» — найдутся ниже.
Что такое лазерная терапия при простатите?
Лечение лазером относится к физиотерапевтическим методам. Аппарат излучает световой поток – это волна фиксированной длины. Чаще всего используются оптические излучения инфракрасного или красного диапазона. Могут генерироваться в импульсном и непрерывном режимах.
Особенность лечения простатита лазером заключается в проникновении излучения прямо в ткани на любую глубину, где оказывает на них свое целебное воздействие. Также нужно знать, что существует несколько видов лазеротерапии.
- Акупунктурный – когда действие направлено на определенные точки.
- Наружный – на кожу.
- Интеракторальный – этот метод подразумевает проникновения лазерного излучения непосредственно в прямую кишку. Он особенно эффективен при запущенных формах простатита.
За счет чего достигается эффект?
Энергия лазерного излучения способна творить чудеса. Она улучшает кровоснабжение тканей, повышает окислительно-восстановительные процессы, стимулирует регенерацию поврежденных участков тканей, улучшает снабжение кислородом, оказывает противовоспалительное и обезболивающее воздействие.
Таким образом, лазеротерапия в комплексном лечении простатита является отличным средством в дополнение к медикаментозным препаратам.
Оказываемый эффект:
- Исключение возможности развития аллергической реакции.
- Снятие болевых ощущений
- Улучшение крово- и лимфооттока непосредственно в больном органе.
- Уменьшение вероятности развития застойных явлений в предстательной железе.
- Улучшение проходимости и увеличение эффективности применяемых антибиотиков.
- Стимулирование работы иммунной системы.
Можно ли вылечить простатит лазером?
Лечение простатита лазером не может быть единственным в борьбе с простатитом по той простой причине, что такое заболевание должно лечиться комплексно, и терапия не может проходить без медикаментов.
Стоит отметить, что если пациент вовремя обратился к врачу, лазеротерапия вряд ли будет использоваться. Обычно урологи ее назначают уже в том случае, когда простатит перешел в запущенную форму, или для увеличения скорости лечения острого простатита (вместе с антибиотиками).
Улучшение мужчина ощущает очень скоро – уже после первой процедуры. Этот терапевтический метод отличается высокой эффективностью, то есть лазер не может не дать положительной динамики, в связи с чем его можно назвать достойным «лекарем».
Противопоказания к терапии лазером:
ВАЖНО ЗНАТЬ! Д. Пушкарь рассказал, как победить простатит в домашних условиях…
Такое приятное лечение простатита за 147 рублей…
- Туберкулез.
- Болезни органов кроветворения.
- Злокачественные опухоли.
- Наличие тяжелых заболеваний.
- Фотофобия.
- ОНМК/ ишемия.
- Расстройства нервной системы.
Когда назначается лазеротерапия:
- Хронический простатит (застойный, бактериальный, связанный с инфекцией мочеполовой системы).
- Простатит, осложненный аденомой предстательной железы.
- Необходимость дополнения комплексного лечения иммунокорректирующими средствами.
Как проходит лечение простатита лазером?
Лечение хронического простатита лазером проводится в урологическом кабинете на специальном кресле. При этом мужчина должен наполовину сидеть, и наполовину лежать на спине. Такая поза необходима для того, чтобы полностью расслабить мышцы нижней части тела, в частности, мышц конечностей и скелетных.
Предварительно пациент должен наполнить мочевой пузырь – без этого проведение лазеротерапии невозможно. Помимо неоновых и инфракрасных лазеров также врач должен использовать специальный гель, улучшающий проходимость лучей. После окончания процедуры (а длится она совсем недолго), физиотерапевт проводит с пациентом дыхательную гимнастику.
Важные моменты
Эффективность лазерного лечения простатита зависит от того, насколько комплексную программу разработал доктор. И, как уже было написано, если медикаментозное лечение не проводится, результат от лазера, конечно, будет, но ждать его придется гораздо дольше.
Большое значение имеет возраст мужчины и степень развития заболевания. Врач обязательно должен учесть другие имеющиеся болезни и результаты проведенных исследований. Разумеется, диагноз должен быть поставлен максимально точно – от этого тоже зависит очень многое.
Цена лечения простатита лазером колеблется в районе от 1000 рублей за сеанс, в зависимости от клиники. Обычно врачи назначают несколько сеансов по несколько минут (от 5 до 10).
Приоритетные проблемы пациента при остром гломерулонефрите
Чаще всего пациент во время болезни чувствует слабость, недомогание. Со временем снижается работоспособность и аппетит. Повышается утомляемость. Может развиться лихорадка, сопровождаемая приступами жара.
Берут ли в армию с острым гломерулонефритом?
Если у вас обнаружится эта болезнь, то вы сможете избежать призыва в армию. Если после вашего выздоровления анализы покажут, что в моче сохраняются патологические изменения, то для военной службы вы будете негодны.Заключение о категории годности выносится после повторного обследования. При отсутствии нарушений функций почек избежать призыва в армию не получиться.
Мочевой синдром при остром гломерулонефрите
В период болезни у пациента значительно снижается объем мочи. Суточное количество выделяемой жидкости обычно составляет не более 700 мл. Такой процесс происходит из-за воспалительных изменений клубочков. При уроскопии можно заметить, что моча мутная и имеет осадок из-за большого количества эритроцитов в ней.
Для предотвращения этой болезни необходимо соблюдать все меры профилактики. Если обнаружили какие-либо вышеописанные симптомы, то обязательно запишитесь на прием к терапевту.
Хронический гломерулонефрит — это такая патология, когда воспаляются почечные клубочки, причем, такой процесс носит вялотекущий характер. Такой недуг отличается очень низким прогнозом полного излечения, по сути он имеет пожизненный характер. Здесь самые вероятные последствия — почечная недостаточность, человеку необходим гемодиализ на постоянной основе, часто возникает нужда пересадке донорского органа. Хронический гломерулонефрит у детей встречается не реже, чем у взрослых, что делает подобный недуг ещё более опасным. Симптомы и лечение патологии должны изучаться и осуществляться только опытными специалистами, ввиду её особой опасности, надо сразу сказать о том, что никакое самолечение совершенно недопустимо!
Сложность патологии заключается ещё и в том, что далеко не всегда представляется возможным установить точные причины её возникновения. Однако, очень часто здесь имеется непосредственная связь между воспалением клубочкового типа, которое имеет инфекционную форму и характер аллергии. Такой недуг может быть острый и хронический,но каким бы не был недуг — острым или хроническим, природа всегда едина. Сначала наблюдается гломерулонефрит острый, а хроническая форма возникает в большинстве случаев потому, что осуществляется неэффективная терапия острой формы недуга или же она не осуществляется совсем. Этиология недуга до конца ещё не изучена.
Ещё одной причиной может то, что в организме человека имеет место определенный провокатор, который действует на постоянной основе. Процесс воспаления в почках осуществляется постепенно, причем острой фазы может и не быть, так как длительное время воздействуют на организм патогены. Такие инфекционные очаги в хронический форме, чаще всего бывают стрептококковыми:
- они быть в носоглотке (здесь дело может в тонзиллите, фарингите или гайморите);
- также не редко наблюдаются в ротовой полости (здесь имеет место кариес);
- желудочно-кишечный тракт (речь идет о в первую очередь о гепатите и холецистите);
- в органах мочеполового типа (здесь часто поражает цистит).
Есть ещё фактор, который может оказывать негативное воздействие на иммунологические почечное поражение, речь идет о сенсибилизации организма, которая имеет длительную форму. Это чаще всего наблюдается у людей, страдающих разного рода аллергией, особенно, если проявляется сильная реакция на аллерген. А ещё здесь часто наблюдаются люди, которые поражены интоксикацией в хронической форме (страдающие от алкогольной зависимости и постоянного потребления лекарственных препаратов нефротоксичного типа).
Есть определенная категория людей, у которых предрасположенность к клубочковому поражению заложена с рождения. В иммунной системе имеется врожденный дефект, который не позволяет организму справляться с попавшими в него патогенами. Таким образом в нефронах начинают откладываться комплексы иммунного характера, то есть образования белкового типа, которые и воздействуют на клубочки разрушающе. Хронический гломерулонефрит и классификация такого заболевания подразумевает разные формы течения болезни.
Если наблюдается хронический гломерулонефрит вторичной формы, то здесь все идет вместе с недугами, которые отличаются иммуновоспалительной формой: эндокардит, ревматизм, волчанка красная и некоторые другие. В патогенезе патологии основную роль играет свой в механизме ответа иммунитета. Возникает образование белкового типа, которые становится причиной нарушения микроциркуляции. По таким влиянием через некоторое время почечные клубочки подвергаются изменениям дистрофического характера. Почечные ткани начинают уплотняться и становятся мелкозернистыми, в итоге орган становится меньше по своим размерам и массе.
Когда заболевание начинает прогрессировать, то наблюдаются 2 стадии:
- Если почки сохраняют способность функционировать в нормальном режиме, то это компенсированная форма.
- Если функции органа подвергаются нарушениям, наблюдается почечная недостаточность хроническая или же острая, то значит речь идет о декомпенсированной форме.
Примечательно, что болезнь может прогрессировать очень медленно, на это может уйти лет 10 и больше. А бывает и умеренное прогрессирование, тогда с начала патологии оно наблюдается 2-5 лет, причем недуг может на определенные время затихать, а затем снова начинается период обострения.
Гломерулонефрит: выбор санаторного лечения
Пациенты с гломерулонефритом могут получать санаторно-курортное лечение. Им рекомендуются курорты в своей климатической зоне.
Кто может лечиться в санаториях нефрологического профиля:
- Реконвалесценты (выздоровевшие) после перенесенного острого гломерулонефрита
- Пациенты с хроническим гломерулонефритом в стабильном состоянии, без высокой артериальной гипертензии и отеков, с нормальным уровнем белка крови
- Стабильные пациенты с умеренным нефротическим синдромом
- Пациенты с пересаженной почкой в процессе восстановления.
Выбор санатория с надлежащими условиями и процедурами, подбор подходящей климатической зоны – ответственное дело и должен осуществляться врачом-нефрологом. Санаторное лечение помогает гораздо быстрее восстановиться после терапии, однако, если вам хочется попасть на какой-нибудь определенный курорт – обязательно посоветуйтесь с врачом.
Вакцинация при гломерулонефрите: да или нет?
К сожалению, страдают этим заболеванием и дети, их лечением занимается педиатрия и врачи-педиатры. Чаще это острая форма постстрептококкового гломерулонефрита, которая в 80% случаев заканчивается выздоровлением. У обеспокоенных родителей закономерно возникает вопрос, а можно ли ставить прививки при гломерулонефрите?
Вопрос непростой. Согласно Методическим указаниям МУ 3.3.1.1095-02 от 9 января 2002 г., гломерулонефрит – не противопоказание для прививок по календарю. После выздоровления от острого нефрита через 6 месяцев можно осуществлять вакцинацию, при нефротическом синдроме – после окончания лечения кортикостероидами. Наоборот, Министерство рекомендует прививать пациентов и от гриппа, так как все ОРВИ ухудшают прогноз при почечной патологии (это факт!).
С другой стороны, при нарушении функции иммунной системы и ее «аутоиммунной настроенности» введение чужеродных белков, содержащихся в вакцинах и сыворотках, может спровоцировать развитие гломерулонефрита. Тут гарантий 100%-ной безопасности никто не даст, и даже если ребенку 7 лет, риск осложнений при вакцинации все-таки существует. При прогрессирующем течении гломерулонефрита дети не подлежат вакцинации.
Вирусные гепатиты и гломерулонефрит
Довольно часто встречается сочетание вирусного гепатита С и гломерулонефрита у одного человека. Как быть? Сочетание этих заболеваний не является благоприятным. Можно ли лечить вирус гепатита С при гломерулонефрите? Здесь может быть двоякая ситуация.
Если гепатит С был у человека до выявления гломерулонефрита, то вирус может вызывать вторичное поражение почек, так как персистирует и «вредит» не только печени, но и любым органам, в том числе почкам. В этом случае надо лечить вирусный гепатит, после уничтожения вируса соответствующими препаратами лечится собственно гломерулонефрит.
Какие наблюдаются признаки
Симптомы патологии должны определяться формой клинического характера, 50 процентов больных имеют латентную форму воспалительного процесса. В подавляющем большинстве случаев недуг себя выражает мочевым синдромом изолированного типа, при этом количество протеинов, лейкоцитов в моче носит умеренный характер. Хронический гломерулонефрит имеет симптомы часто разные, на их характер влияют многие факторы — индивидуальные особенности человеческого организма, тяжесть заболевания.
Если говорить об отечности и гипертензии артериального типа, то при таком недуге они встречаются не часто. Примечательно, что скрытая форма болезни может протекать совершенно безо всякой симптоматики на протяжении 10-20 лет. И только когда ткань рубцового типа начинает стремительно распространяться вместо погибших клубочков начинают появляться уремические признаки.
Бывает и гематурическая форма болезни, здесь есть свои симптомы — начинает активно развиваться анемия, так как постоянно выделяются с мочой эритроциты. Причем, это иногда можно рассмотреть безо всяких инструментов, когда в моче есть кровяные примеси. Однако, почки функционально вполне нормально, отечности не наблюдается.
Если имеет место гипертензивная форма, то здесь имеет место гипертония артериального типа, причем наблюдается слабое выражение мочевого синдрома, гипертензия вообще опасна. При этом имеется характерный признак — давление крайне нестабильное, может резко меняться в течении дня, похожие признаки может иметь гипертоническая форма. Также может подвергаться нарушения сердечная функция, может быть удушье, так что и гипертония может привести к очень серьезным последствиям.
Почти 25 процентов больных подвергаются нефротическому синдрому и здесь имеются определенные симптомы:
- сильная отечность, причем сильнее всего это видно на лице и ногах;
- отечность может носить скрытый характер, тогда они незначительно добавляют вес человека;
- в крови наблюдается превышение холестириновой нормы.
Однако, отдельно надо сказать о самом тяжелом варианте такой болезни — смешанной форме, которая очень быстро может привести к почечной недостаточности. При этом имеются такие симптомы:
- ярко выраженная отечность;
- в моче обнаруживается кровяные и белковые примеси;
- может иметь место гипертония и анемия;
- удельный вес мочи снижается;
- почки теряют способность фильтрации.
Если появились первые признаки уремии, значит начинается почечная недостаточность, то есть почки больше не могут концентрировать мочу, обменные продукты выводятся плохо. Начинает появляться большое количество мочевины, которая начинает травить организм веществами азотистого типа.
Если у человека начинается уремия, то она показывает следующие симптомы:
- человек ощущает сильную слабость;
- тошнит, иногда может рвать, причем это не облегчает состояние человека;
- голова кружится и болит;
- постоянно хочется пить, но вода утоляет жажду ненадолго;
- кожа и слизистые подвергаются обезвоживанию;
- у человека начинается процесс истощения;
- возникает аммиачный запах;
- кома уремического характера.
Лечение хронического гломерулонефрита
Anka, пишет 4 сентября 2008, 01:55
- ← ctrl
- Страница 3 из 5
- ctrl →
- 1
- 2
- 3
- 4
- 5
Здравствуйте дорогие товарищи по несчастью! Болею гломерулонефритом с 2002г.. 7 лет. До этого были частые ангины с температурой, отитом и т.д. Но врачи говорили миндалины не удалять — якобы перерасту эти проблемы, а не получилось. А сейчас смотрю, что отношение к тонзиллитам поменялось: отоларингологи в один голос заявляют, что если ангины бывают чаще чем раз в год — миндалины надо однозначно удалять. Сейчас всем подругам говорю, у кого дети болеют часто ангинами, чтоб задумались — насколько это потенциально опасно. Они осложнения дают и на сердце-ревматизм не лучше гломерулонефрита.
Мне, наверно, повезло (если в данном случае это уместно говорить))))) – у меня вялотекущая гематурическая форма. Биопсию сделали в 2003-мембранозно-пролиферативный гломе6рулонефрит. Хотя сейчас врачи с уверенностью говорят, что патологоанатомы ошиблись — с такой хреновой формой я должна бы уже быть на диализе, но и переделывать биопсию не советуют, так как лечение в принципе от этого не изменится.
В моче эритроциты чуть-чуть, при обострении 170, следы белка в общем анализе, в крови изменений нет, давление и отеки не беспокоят. Пью канефрон лет 5, но знаю, что он больше показан при пиелонефритах и МКБ. Пытаюсь пить курантил, но голова от него раскалывается блин. Диету, конечно, стараюсь соблюдать, но признаюсь что грешна: люблю и мясо, и шоколад, и кофе)))))) Хотя, конечно, ограничиваю себя, потому как люблю очень окуня копченого, а позволяю себе только смотреть на него)
Ездила 2 раза в Байрам-али и заработала себе мочекаменную болезнь. Видно, была склонность в организме к образованию камней и после второй поездки камней в почках было несчетное количество. 2 года пила цистон-вылечилась. В Туркмению больше не хочу, да и говорят те, кто туда лет по 20 ездит, что климат уже поменялся там и влажность далеко не 3 процента – то есть эффект уже не тот.
Знаю, что заболевание аутоиммунное, неизлечимое. Все, что можно уже прочитала и хорошо понимаю схему болезни: почка состоит из около двух миллионов нефронов, во время каждого обострения заболевания (попадание в организм инфекции, переохлаждения) тысячи их погибают (ПОЭТОМУ ТОВАРИЩИ-БЕРЕЧЬСЯ, БЕРЕЧЬСЯ И ЕЩЕ РАЗ БЕРЕЧЬСЯ). Процесс необратимый. Но мне говорили лет 5 назад друзья-больные, что есть в Египте где-то в пустыне на реке Нил санаторий, где лечат гломерулонефрит. Туда берут с благоприятными формами заболеваний (небольшой белок, небольшие изменения в моче) и якобы люди выздоравливают. Я тогда ничего подробно не узнавала, потому как с камнями они не брали. А сейчас камней вроде нету) Может, кто-нибудь что-нибудь слышал? Мой врач-нефролог очень опытный, замечательный, но в подобное не верит. А я считаю-наука-наукой, а чудес тоже хватает)))) И еще: вопреки всему надо искренне верить, все будет хорошо. Смысла настраиваться на диализ нету, потому как все равно готовым к такому мне кажется нельзя быть, это в любом случае будет колоссальный стресс. Так зачем себе омрачать настоящее, ведь это мрачное будущее может и не наступить?)) А мысли материальны — поверьте друзья)
Я сама не оптимист по природе. Но только вчера выписалась из больницы в очередной раз и со мной лежала девчонка-33 года, с 1 сентября на диалезе, подострый гломерулонефрит как осложнение после воспаления легких, за 2 месяца почки перестали работать. Она — молодец, она не сдается, не отчаивается и не опускает руки. Объездила всех врачей и уверена, что выберется. Каждый день говорит себе: «Я выздоровею. Я обязательно выздоровею. У меня просто не может быть иначе — я во что бы то ни стало буду здоровой». И вы знаете -я не удивлюсь, если ее почки рано или поздно заработают)) Настолько сильна ее вера в это)Тем более, что ее почки нормальных размеров и склерозированы частично. Так что я тоже решила раскрыть чакры))))), заняться медитацией и самовнушением)))
Диагностика заболевания
Когда осуществляется сбор анамнеза, необходимо особо выделить такие факторы, как почечное воспаление в острой форме, имеются ли очаги инфекционного типа, патологии системного характера. Учитывая то, что патология не редко наблюдается латентная, чаще всего используется лабораторный метод диагностики:
- надо прежде всего сделать анализ мочи общего характера;
- анализ крови;
- пробы иммунологического типа.
Однако, таких анализов для постановки точного диагноза недостаточно, так что что необходимо ещё провести исследования диагностического характера:
- почечное УЗИ, так как при таком недуге органы имеет обыкновение уменьшаться, так как ткани склерозированны;
- для того, чтобы оценить состояние тканей почек, необходимо применить исследование рентгеном;
- для выявления отеков скрытого характера, которые могут быть во внутренних полостях, необходимо сделать кардиограмму;
- осматривается глазное дно для того, чтобы определить гипертензию артериального типа;
- если при диагностике имеются определенные затруднения, надо сделать почечную биопсию.
Хронический гломерулонефрит его диагностика может подразумевать и иные способы, все зависит от конкретной ситуации.
Возможно ли вылечить гломерулонефрит навсегда?
Гломерулонефрит способен протекать в двух формах: острой и хронической. Острая форма поддается излечению, при своевременной постановке диагноза и правильных методах лечения.
Если время на медикаментозное лечение было упущено, и болезнь плавно перетекла в хроническую форму, тогда нельзя полностью избавиться от этого недуга, но можно поддерживать свой организм в том состоянии, когда болезнь не сможет развиваться дальше и поражать все больше почечных элементов.
В этом случае врач выпишет определенную диету и расскажет о соблюдении специального режима, который способен уберечь пациента от проявления нового рецидива болезни.
Если полного излечения добиться не получится, врач рекомендует соблюдать все установленные правила и профилактические мероприятия, для того чтобы симптомы стали менее заметными. Иногда при удачном проведении терапевтического лечения удается добиться временного исчезновения симптомов.
Необходимо как можно дольше поддерживать организм до появления нового рецидива.
Способы лечения
Как лечиться хронический тяжелый гломерулонефрит? Прежде всего необходимо сказать о строгом режиме охранительного характера для профилактических мер, также надо своевременно лечить обострения и останавливать прогрессирование недуга:
- очень важно придерживаться специальной диеты, когда необходимо в значительной степени сократить потребление соли, спиртных напитков и острой еды. Вся жидкость, которая выпивается, должны учитываться, если наблюдается протеинурия, то необходимо кушать больше белковой пищи;
- нельзя переутомляться, подвергать организм переохлаждению, опасна высокая влажность;
- стоит принимать все меры, чтобы заражения недугами инфекционного и вирусного характера, были сведены к минимуму. Контакты с аллергенами должны быть минимальными, не стоит подвергаться вакцинации.
Хронический гломерулонефрит подразумевает и лечение, когда активно используется при патологии медикаментозная терапия:
- препараты иммуносупрессивного типа;
- cредства противовоспалительного характера, которые имеют негормональную форму;
- если наблюдается гематурия, то применяются антикоагулянты.
Если имеются отеки, то задействуется лечение симптоматического характера, применяются диуретики, а использование гипотензивных средств помогает нормализовать давление. Когда наблюдается обостренный период, то больному лучше лечиться в стационарных условиях, а когда наступает ремиссия, то необходима терапия поддерживающего характера, отлично себя зарекомендовало лечение в санаториях и на курортах. И нужно регулярно проходить необходимые медицинские обследования.
Травы при гломерулонефрите: отвары и ингаляция
Для оказания помощи, помимо медикаментозного выздоровления или народными средствами, необходим комплексный подход для лечения такого заболевания, и нужно применять также фитотерапию. На период лечения необходимо полностью отказаться от вредных привычек.
Для проведения ингаляции, можно взять листья берёзы и черной смородины, лаванду, крапиву и листья клубники.
Следует залить всё это кипятком и дышать паром, накрыв голову плотным полотенцем или любой другой тканью. При таком способе лечения, полезные вещества, содержащиеся в составах компонентов, благоприятно оказывают воздействие на весь организм в целом.
Для оказания помощи при клубочковом нефрите, могут помочь отвар из таких трав, как:
- Душица;
- Золототысячник;
- Чёрная смородина;
- Зверобой;
- Тысячелетник.
Травами, ингаляциями и народной медициной можно убрать только сильную симптоматику. При гломерулонефрите, посещение врача обязательно.
О прогнозе заболевания
Можно ли вылечить болезнь? Если говорить о прогнозе болезни, то здесь все находится в прямой зависимости от клинической формы, а также от того, насколько тяжело протекает болезнь:
- если имеет место латентная форма болезни, то здесь возможно очень долгое протекание без какой-либо симптоматики, потом недуг начинает медленно прогрессировать. Что касается гематурической формы, то пятая часть пациентов полностью излечивается, когда при лечении применяются стероидные препараты с такими медикаментозными средствами, которые способствуют снижению свертываемости крови;
- воспаление не отягощенного типа, которое выявляется у детей в возрасте до 6-7 лет, может быть вылечено в 80 процентах всех случаев. Если при этом будет использована адекватная терапия гормональными препаратами;
- если наблюдается гипертензивный синдром, то необходимо на постоянной основе осуществлять прием медикаментозных препаратов от давления. Терапия должна быть адекватной, в противном случае может иметь место сердечная недостаточность, начнут формироваться бляшки атеросклеротического типа, человек рискует получить инсульт;
- а вот отечная форма в большинстве случаев сопряжена с неблагоприятным прогнозом, появление некротической формы недуга является свидетельством того, что почки просто не могут в полной мере осуществлять процесс фильтрации, так что по всей вероятности скоро возникнет и почечная недостаточность;
- наиболее отрицательный прогноз имеет смешанная форма болезни.
Если не будет своевременного и эффективного лечения, имеются факторы располагающего характера, болезнь быстро прогрессирует, так что любая из форм может быть такой, что наступит очень скоро стадия терминального характера. И здесь уже всю жизнь необходим гемодиализ, а также почечная трансплантация. Очень важно начать своевременное лечение, так как осложнения хронического гломерулонефрита могут иметь необратимый характер. Примечательно, что хгн у ребенка при своевременном выявлении лечится часто очень успешно.
Лечится ли простатит? Методы лечения и прогноз
Столкнувшись с воспалением предстательной железы, каждый мужчина рано или поздно задается вопросом о том, лечится ли простатит. Чтобы оценить шансы на полное восстановление функции органа, необходимо точно понимать механизм развития заболевания.
Прогноз при остром простатите
Лечится ли простатит – это зависит, в первую очередь, от вида заболевания. По характеру течения отмечают острый и хронический простатит. По причине развития, заболевание бывает инфекционным и неинфекционным.
Причина развития острого воспаления – это инфицирование предстательной железы. Инфекция, как правило, попадает в орган из мочевого пузыря или с током крови. Возбудителем заболевания могут выступать как условно-патогенные микроорганизмы (кишечная и синегнойная палочка), так и болезнетворные агенты, передающиеся половым путем (хламидии, уреаплазма).
Бактериальный простатит излечим, если заболевание своевременно диагностировано. Лечение проводится с помощью антибактериальных препаратов. Лекарственное средство подбирается с учетом возбудителя воспаления. Как правило, применяют препараты пенициллиновой или тетрациклиновой группы, фторхинолоны. Дополнительно назначается ряд средств для симптоматической терапии – противовоспалительные лекарства, спазмолитики, альфа-адреноблокаторы при простатите, иммуностимуляторы. Возможно назначение курса физиотерапии после снятия острого воспаления.
Острый простатит лечится в течение нескольких недель, курс лечения редко превышает двух месяцев. Затем пациенту назначают лекарственные препараты с растительным составом для нормализации функции предстательной железы, которые следует применять длительным курсом. Как правило, своевременно выявленный острый инфекционный простатит успешно лечится и не вызывает осложнений, таких как импотенция или бесплодие.
Заподозрить эту форму заболевания можно по стремительно нарастающим симптомам. Характерные признаки простатита – это боль при мочеиспускании, неполное опорожнение мочевого пузыря, спазмы в промежности и в нижней части живота.
Прогноз при хроническом простатите
О том, лечится ли хронический простатит, необходимо проконсультироваться с врачом. Как правило, эта форма заболевания развивается в результате некорректной терапии острого воспаления предстательной железы, либо на фоне нарушения обменных процессов в органах малого таза.
Излечим ли такой тип заболевания, зависит от следующих факторов:
- возраст пациента;
- стадия заболевания;
- выраженность симптомов.
С возрастом происходит увеличение размеров предстательной железы. Это обусловлено естественным процессом старения организма и изменением гормонального фона мужчины. Чем старше пациент – тем сложнее вылечить заболевание.
Хронический простатит развивается из-за нарушения кровообращения и оттока лимфы в органах малого таза. В большинстве случаев он диагностируется у тучных мужчин, ведущих малоподвижный образ жизни.
Симптомы простатита этого типа проявляются нарушением мочеиспускания, ослаблением эрекции и болевым синдромом. Предстательная железа отекает, наблюдается сгущение секрета органа, что может стать причиной развития бесплодия у мужчины из-за изменения состава семенной жидкости.
Можно ли полностью вылечить простатит – это зависит от того, как скоро диагностировано заболевание. Хроническая форма воспаления развивается медленно, от начала нарушения микроциркуляции крови в органе до развития воспаления может пройти до 7 лет. На начальной стадии простатит успешно лечится путем нормализации трофики органа. Для этого пациенту назначают ряд препаратов и физиотерапевтических методов, направленных на нормализацию тонуса сосудов и мускулатуры органов таза.
На поздних стадиях застойного простатита происходят необратимые изменения в органе. Медикаментозная терапия при длительном применении становится малоэффективна, поэтому единственный способ избавиться от заболевания – это оперативное вмешательство. При этом практикуется как частичное, так и полное удаление органа (простатэктомия).
Методы лечения хронического простатита
Лечится ли хронический простатит у мужчин – это зависит от того, когда мужчина обратился к врачу. На начальном этапе нарушения трофики органа применяется медикаментозная терапия. Для лечения применяют:
- простатопротекторы;
- препараты для улучшения микроциркуляции крови;
- альфа-адреноблокаторы;
- иммуностимуляторы.
Для снятия воспаления пациентам показан прием нестероидных противовоспалительных лекарств. Курс лечения редко превышает 10 дней. Затем терапия продолжается растительными препаратами, действие которых направлено на улучшение микроциркуляции крови в воспаленном органе. Так как заболевание сопровождается нарушением мочеиспускания, применяют препараты группы альфа-адреноблокаторов. Их действие направленно на расслабление мускулатуры стенок мочевого пузыря и предстательной железы. Лекарство воздействует непосредственно на рецепторы, регулирующие тонус мышц. Это позволяет уменьшить давление простаты на окружающие ткани и нормализовать отток мочи, благодаря расслаблению мочевого пузыря.
Хронический простатит лечится с помощью иммуностимуляторов. После снятия воспаления и уменьшения отека важно не допустить развитие обострения заболевания, что часто наблюдается при малейшем переохлаждении или падении иммунитета.
Восстановить кровообращение и обменные процессы в клетках органа позволяет физиотерапия – лечение электрическим током, магнитным полем, ультразвуком. Как правило, при своевременно выявленном застойном простатите правильно разработанная схема медикаментозного и физиотерапевтического лечения позволяет минимизировать риск прогрессирования болезни в будущем.
Радикальный метод лечения
Разобравшись, излечим ли простатит или нет, важно понимать, что в ряде случаев лекарства придется принимать долгие годы. Со временем эффективность медикаментозной терапии снижается, поэтому избавиться от заболевания можно только хирургическим путем. В зависимости от выраженности воспаления и отека органа, практикуется либо частичное удаление органа, либо радикальная простатэктомия.
Первое место среди методов воздействия на простату занимают малоинвазивные операции и лазерное лечение. В ходе такой процедуры осуществляется послойное выжигание небольших участков предстательной железы, ткань которых изменилась в результате длительного отека. Операция длится не больше нескольких часов, реабилитация занимает несколько дней. Для полного восстановления понадобится не больше одного месяца. Преимущества малоинвазивных методов – отсутствие рисков кровотечения и осложнений. Как правило, такое вмешательство никак не влияет на репродуктивную функцию и эрекцию. Отзывы пациентов позволяют сделать вывод о том, что лазерное воздействие на предстательную железу при простатите – это наиболее эффективный и действенный способ лечения хронического простатита.
Полезные рекомендации
Простатит накладывает ряд ограничений на жизнь пациента. Ускорить восстановление предстательной железы поможет:
- сбалансированное питание;
- отказ от вредных привычек;
- регулярный секс;
- умеренная физическая активность.
Чтобы избавиться от болезни, необходим комплексный подход. Помимо медикаментозного лечения практикуется физиотерапия, массаж, комплекс упражнений для нормализации кровообращения в органах таза. Дополнительно пациентам показана диета, в рацион вводятся продукты, полезные для мужского здоровья – цитрусовые, орехи, тыква. В качестве добавок к рациону рекомендовано принимать льняное и тыквенное масло.
Хронический простатит требует внимательного отношения к собственному здоровью, в противном случае любое переохлаждение или стресс могут стать причиной развития обострения. Частые обострения простатита влекут за собой прогрессирование заболевание и нарушение функциональности предстательной железы. Чтобы ночные позывы к мочеиспусканию остались в прошлом и больше не возвращались, помимо приема препаратов для снятия воспаления необходимо принимать иммуностимуляторы. Для укрепления нервной системы показан прием витаминов группы В, препаратов с магнием, седативных средств.
Важно помнить: любые заболевания успешно лечатся, если диагностированы своевременно, и простатит не является исключением. Если пациент не запускает болезнь, следует рекомендациям врача и не занимается самолечением, избавиться от простатита можно.
Меры профилактического характера
Все профилактические меры направлены на то, чтобы устранить вне патогены внешнего характера:
- надо первым делом своевременно и эффективно лечить недуги стрептококкового типа, так как именно они наиболее нефротоксичны. Также надо своевременно бороться и с иными возбудителями;
- все очаги хронического характера должны подвергаться санации;
- если организм обладает повышенной чувствительностью, то необходимо минимизировать все контакты с аллергеном;
- если возникает необходимость в приеме нефротоксичных препаратов, то делать это необходимо с максимальной осторожностью и все должен контролировать доктор:
- надо придерживаться здорового образа жизни, потребление спиртных напитков свести к минимуму;
- очень важно, чтобы организм не подвергался переохлаждению, перегреву, высокой влажности.
Особое внимание активной профилактике должны уделять люди, которые имеют предрасположенность на генетическом уровне. Однако, не стоит думать, что если в организме имеется наследственный дефект, то человек непременно заболеет, как правило нужны и иные факторы.
Хронический гломерулонефрит вне зависимости от формы рано или поздно приводит к развитию вторично-сморщенной почки и хронической почечной недостаточности.
Диагностика
Диагноз «хронический гломерулонефрит» ставит нефролог. Он направляет пациента на общий и биохимический анализы крови, общий анализ мочи . Также делают УЗИ почек , их биопсию , экскреторную урографию и нефросцинтиграфию.
Лечение
Лечение хронического гломерулонефрита длительное, и включает в себя медикаментозную терапию, диету, подбор правильных физических нагрузок. Большая часть лечения проходит амбулаторно, в стационаре пациент находится недолго. Страдающий хроническим гломерулонефритом должен строго соблюдать режим дня. Очень важная часть лечения — это диета, при которой ограничивается количество белка, соли и жидкости.
Для лечения хронического гломерулонефрита назначают противовоспалительные препараты, чаще всего это гормональные средства и препараты, угнетающие иммунитет. Однако на поздних стадиях болезни такое лечение противопоказано. Также назначают препараты для разжижения крови, мочегонные препараты для снятия отеков и выведения жидкости из организма. При обострении назначают антибиотики или антибактериальные препараты , если причина обострения — инфекция.
После стихания обострения показано лечение в профильных санаториях .
Лечение за рубежом
Если вы не стеснены в средствах, то для вас становится возможным лечение в университетских клиниках Германии, которые являют собой высшие эталоны медицинской помощи пациентам. Основанные на базах университетов, они обладают самым современным оборудованием и технологиями, квалифицированными специалистами. Широкую известность имеет университетская клиника во Фрайбурге, прекрасные и многопрофильные центры имеются в Баден-Бадене, Тюбингене, Мюнхене, Франкфурте, Дюссельдорфе, Ганновере.
Достаточно часто пациенты стремятся получить также лечение в Израиле, известном высоким качеством оказания медицинских услуг. И в Израиле, и в Германии, помимо терапевтического лечения, на более поздних стадиях проводят диализ и, при необходимости, пересадку почки. При лечении за рубежом пациенты с гломерулонефритом иногда достигают стойкой ремиссии.
Однако, чтобы выехать за границу на лечение, пациенту первоначально необходимо выбрать клинику и врача, затем узнать стоимость пребывания в стационаре (койко-день), обследования (наши анализы не подойдут), собственно лечения, и оплатить его. После этого из клиники будет прислано официальное приглашение на лечение, с помощью которого можно оформить визу на въезд в страну (на сегодняшний день виза в Израиль не нужна).
Народная медицина и гломерулонефрит
Народные методы лечения прежде всего включают в себя лекарственные травы. Рекомендуется использование для лечения глумерулонефрита в домашних условиях, например, таких сборов:
- Сбор №68: корень аира 1, кора дуба 2, трава зверобоя 5, цветки календулы 3, семя льна 2, лист мяты перечной 2, почечный чай 3, трава спорыша 4, трава чабреца 2, лист брусники 3, плоды шиповника 1, трава сушеницы болотной 6 частей
- Сбор№70: Корень алтея 2, трава вероники 5, трава донника 3, трава зверобоя 5, лист крапивы 4, лист мяты перечной 2, трава пустырника 8, цветки ромашки 1, трава тысячелистника 2, плоды шиповника 3 части.
Использование сборов позволяет улучшить функцию почек, общее самочувствие, снизить потери белка с мочой. Но помните, лечение народными средствами не заменяет основной терапии лечения гломерулонфрита, а лишь расширяет ее возможности.
Гломерулонефрит: альтернативные методы?
Украинский целитель Болотов Б.В. и его последователь, соратник Наумов Д.В., создали свои методы оздоровления. Сразу оговоримся, что эти методы противоречат канонам современной медицины и принципам лечения гломерулонефрита как в России, так и за рубежом, и не признаются официальной наукой.
Методика Болотова и Наумова предлагает пациентам «растворять шлаки» с помощью поваренной соли по 1 гр. после еды до 10 раз (!) в сутки и вообще активно солить пищу, даже фрукты. Врачи же, наоборот, всячески предостерегают больных гломерулонефритом от потребления соли более 4 г/сутки (это включая соль, естественно содержащуюся в продуктах питания).
Как мы видим, это «лечение» во многом противоречит врачебным рекомендациям по питанию больных гломерулонефритом, однако ряд пациентов все-таки склоняются использовать в лечении нетрадиционные методы. Однако важно помнить, что заболевания почек – очень серьезный недуг, и рисковать своим здоровьем не стоит.
Гомеопатические препараты и другие нетрадиционные средства
Самое главное при применении нижеперечисленных средств помнить: они не являются лекарственными средствами так таковыми и не могут быть использованы в качестве монотерапии (одни самостоятельно)! Гомеопатическое лечение может использоваться только как вспомогательное, на фоне основной терапии, и только после консультации с врачом-нефрологом! Наиболее популярные препараты:
- выпускает комплексные гомеопатические препараты мягкого действия, нетоксичные, нормализующие функции организма, улучшающие переносимость лекарств. Вот полный перечень препаратов фирмы Хель для лечения гломерулонефрита: Albumoheel S (коррекция альбуминурии), Apis-Homaccord (при отеках), Lymphomyosot (антитоксическое действие, препятствует образованию отеков), Reneel (при инфекции), Engystol N и Ren suis-Injeel (в восстановительном периоде после перенесенного гломерулонефрита), Rauwolfia compositum (при повышении давления).
- Препараты фирмы Арго созданы из натуральных компонентов: экстракты лекарственных растений, природные минералы, витамины, микроэлементы. Они относятся к БАДам, производятся у нас в России и одобрены к применению Институтом питания Академии наук, Минздравом. Отзывы пациентов об этих препаратов в основном положительные.
Вам могут рекомендовать для лечения и другие препараты, например, средства китайской медицины: препарат Тяньши, концентраты аминокислот из отделов спортивного питания. Например, можно ли принимать L-карнитин power system? Конечно, не стоит пытаться лечить ими гломерулонефрит и восполнять белковый дефицит при протеинурии, для этого есть специальные сбалансированные препараты именно для пациентов с заболеваниями почек, в том числе и с диагнозом гломерулонефрит.
Профилактические мероприятия
Профилактика гематурической формы хронического гломерулонефрита заключается в соблюдении рекомендаций:
- избегать переохлаждения или перегрева организма;
- своевременно лечить инфекционные, а также другие заболевания;
- правильно питаться;
- устранить все имеющиеся хронические инфекционные очаги;
- не злоупотреблять алкоголем;
- бросить курить;
- принимать любые медикаменты осторожно, лишь с разрешения врача;
- избегать контакта с ядовитыми, токсическими веществами;
- укреплять иммунную систему.
Придерживаться данных профилактических мероприятий следует как в период ремиссии заболевания, так при наличии предрасположенности к развитию патологического состояния.
Симптомы
Все гломерулонефриты хронического характера (и гематурический гломерулонефрит не исключение) имеют 3 стадии, каждой из которых присущи определенные симптомы:
Рекомендуем по теме:
Лечение гломерулонефрита народными средствами
- Компенсаторная. Отличается отсутствием наглядных признаков болезни. Работа природного фильтра не нарушена. Почки остаются активными и полноценно справляются со своими функциями. Возможны небольшие отеки к концу дня и незначительное повышение артериального давления. В анализе мочи по Зимницкому выявляется умеренное присутствие измененных эритроцитов и белка. Меняется плотность мочи.
- Декомпенсаторная. Связана с прогрессированием заболевания и появлением первых признаков почечной недостаточности. Больной испытывает слабость, головную боль, позывы к рвоте, жажду. Кожа становится сухой. Наблюдается полиурия (увеличение суточных объемов выделяемой мочевой жидкости), повышается артериальное давление. В общем анализе мочи ярко выражено присутствие цилиндров, измененных эритроцитов и белка.
- Уремия. Стадия, на которой почки больше не могут фильтровать кровь. В этом случае можно говорить о наличии хронической почечной недостаточности. У пациента наблюдаются сильные мигрени, спутанность сознания, неприятный аммиачный запах изо рта. Возможно наступление комы.
Гематурическая форма хронического гломерулонефрита обладает еще одним существенным визуальным симптомом – выявлением кровяных примесей в моче. Клиническое течение заболевания может развиваться по двум вариантам:
- Микрогематурия (вялотекущая прогрессирующая гематурия). Нарастание симптомов происходит постепенно. Со временем к ним присоединяются признаки отечности почек и растущей артериальной гипертензии. Когда это происходит, состояние больного резко ухудшается.
- Рецидивирующая макрогематурия. Ее симптомы проявляются главным образом после перенесенных пациентом вирусных инфекций. Присутствие крови в моче может наблюдаться долгое время (от нескольких месяцев до нескольких лет). В ремиссионный период все анализы соответствуют норме.
Гематурическая форма хронического гломерулонефрита требует незамедлительного обращения к квалифицированному специалисту-нефрологу для подтверждения диагноза и назначения адекватных методов лечения.
Причины
Причины развития заболевания условно делятся на две группы.
Воспалительный фактор
Гломерулонефрит может появиться после того, как человек перенесет следующие заболевания:
- ангина;
- туберкулез;
- брюшной тиф;
- грипп;
- краснуха;
- ветряная оспа;
- герпес.
Аутоиммунный фактор
В данном случае болезнь проявляется вследствие нарушения работы иммунной системы человека, когда организм не правильно воспринимает почечные клетки (как чужеродные). Чаще всего такая патология возникает после перенесения острой формы инфекционных или воспалительных заболеваний.
Также к причинам можно отнести следующие конкретные факторы:
- длительное нахождение в организме человека различных инфекций;
- наследственный фактор, предрасположенность организма;
- сильное переохлаждение организма;
- нехватка витаминов в организме, из-за чего сильно снижается сопротивляемость перед различными заболеваниями;
- наличие стрептококка на коже;
- поражение в организм различных токсинов (ртуть или свинец);
- также опасность может представлять змеиный или пчелиный яд;
- наличие острой аллергической реакции.
Причины возникновения заболевания у детей
Причины возникновения гломерулонефрита у детей мало чем отличается от взрослых. Но среди множества факторов можно выделить те, которые наиболее часто встречаются именно у детей:
- поражения кожных покровов, а именно стреподермия и стрептококковый дерматит;
- наличие в организме бактериальной или вирусной инфекции;
- пренебрежительное отношение к аллергическим реакциям;
- негативная реакция на прививки.
Осложнения гломерулонефрита
При диагностике рассмотренного заболевания в острой стадии, оно полностью излечивается без последствий в большинстве случаев. В редких ситуациях гломерулонефрит осложняется – симптомы и лечение могут быть определены неправильно или патология обнаружена в подострой либо хронической форме. Самым тяжелым последствием поражения клубочков является почечная недостаточность. Она прогрессирует годами и приводит к замене нормальной ткани органов соединительной.
Другие осложнения, которые провоцирует диффузный гломерулонефрит:
- тромбозы;
- устойчивая артериальная гипертензия;
- анемия;
- сердечная недостаточность;
- эклампсия;
- нарушения зрения;
- внутримозговое кровотечение;
- уремия;
- отек легких.
Гломерулонефрит – причины
Существует первичная и вторичная форма описываемого заболевания. Последний вариант возникает как следствие серьезных системных нарушений. Например, гломерулонефрит почек может дебютировать на фоне следующих патологий:
- ревматоидный артрит;
- синдром Альпорта;
- красная волчанка;
- болезнь Фабри;
- антифосфолипидный синдром;
- гепатит С;
- васкулит;
- эндокардит;
- вирус Коксаки, Эпштейн-Барр;
- узелковый периартериит;
- амилоидоз;
- синдром Гудпасчера;
- болезнь Шенлейн-Геноха;
- злокачественные опухоли.
Первичный тип повреждения почечных клубочков является аутоиммунным заболеванием. Часто развивается постстрептококковый гломерулонефрит, иногда в роли возбудителя выступают другие бактерии или паразиты. Для борьбы с патогенными микроорганизмами иммунная система выделяет специфические антитела. Если они не ликвидируются самостоятельно, эти комплексы скапливаются в гломерулах. Позднее они провоцируют воспалительные процессы, и защитная система организма начинает атаковать собственную почечную ткань.
Лечение народными средствами
Применение народных методов возможно только после консультации с лечащим врачом.
Настои, помогающие снять отеки и понизить артериальное давление
- 4 столовые ложки льняных семян смешивают с 3 столовыми ложками высушенных листьев березы и 3 столовыми ложками высушенного корня полевого стальника. Полученную массу заливают 500 миллилитрами горячей воды и оставляют настаиваться на 2 часа. Принимают по 3-4 столовые ложки перед едой;
- цветы черной бузины необходимо высушить и залить стаканом кипятка. Полученную смесь остужают и принимают за 3 раза перед едой;
- 10 грамм сушеных плодов фенхеля заливают стаканом кипятка и оставляют настаиваться на полчаса. Полученный настой принимают по 100 миллилитров за 20 минут до еды.
Отвары
- 10 грамм листьев земляники смешивают с 2 столовыми ложками листьев березы и с 3 столовыми ложками семенами льна. Полученную смесь заливают 800 миллилитрами кипятка и варят 5 минут, затем настаивают полчаса и пьют по 1/2 стакана перед приемом пищи;
- 5 столовых ложек обработанного овса заливают литром молока и варят до готовности зерна. Принимают по 100 грамм трижды в день;
- 80-100 грамм мелко порезанного и высушенного корня лопуха заливают литром холодной воды и варят до того момента, пока не выпарится половина воды. Затем добавляют 2 столовые ложки меда или сахара. Принимают по 100 миллилитров 3 раза в день;
- 40-50 грамм брусники заливают 400 миллилитрами кипятка и томят 5-10 минут. Затем отвар настаивают 1 час. После готовности его фильтруют и пьют половину стакана до еды и половину после.
Обязательно почитайте:
Признаки холецистита и лечение в домашних условиях
Настойки
- 40 грамм измельченных листьев одуванчика заливают 100 миллилитрами водки и настаивают в темном месте 12 часов. После готовности принимают по 1 чайной ложке трижды в день;
- развести в стакане холодной воды 30 капель настойки боярышника и пить такое средство 3 раза в день.
Очень полезным средством при гломерулонефрите будут свежевыжатый сок сельдерея, березы или тыквы.
Ванны
- мелко нарезанные ветки сосны и еловые шишки заливают 3,5 литрами воды и варят на маленьком огне полчаса, затем отвар настаивают в течение часа, процеживают и выливают в теплую ванну;
- можно принимать ванну, в которую помещают 350 грамм хвоща, продолжительность процедуры обычно составляет 30-60 минут;
- 100 грамм листьев березы, 100 грамм травы спорыша и 100 грамм шалфея заливают 500 миллилитрами кипятка и настаивают ровно сутки. Затем смесь процеживают и выливают ванну, которую необходимо принимать по 15-20 минут.
Народные средства от кисты почек.
Как лечить недержание мочи у женщин.
Подробно о лечении пиелонефрита народными средствами.
Профилактика
Чтобы избежать возникновения или обострения (при хронической форме) гломерулонефрита необходимо придерживаться некоторых правил:
- нужно качественно и своевременно лечить вирусные и инфекционные заболевания;
- нужно внимательно относиться к прививкам, и отслеживать состояние здоровья после данной процедуры;
- обязательным будет отказ от курения и употребления алкоголя;
- все физические нагрузки должны быть постепенными, необходимо избегать перенапряжения;
- нужно придерживаться специальной диеты;
- лучше всего избегать переохлаждения;
- обязательной мерой будут плановые осмотры нефролога, и сдача анализа мочи.
Гломерулонефрит очень опасное заболевание, на ранних стадиях оно хорошо поддаётся лечению, но при запущенной форме оно может перерасти в почечную недостаточность. Чаще всего от него страдают дети, поэтому нужно очень внимательно следить за состоянием здоровья ребенка.
Лечение проводится с помощью большого количества различных медикаментов, также пациенту назначается диета и постельный режим.
Лечение
Лечение гематурического гломерулонефрита включает в себя целый комплекс мероприятий.
Врачом назначается специальная диета, исключающая сильно солёные, копчёные и острые блюда. Также желательно ограничить количество животного белка в рационе.
Для лечения заболевания применяются препараты разных групп. В первую очередь используются лекарства, улучшающие циркуляцию крови (дипиридамол, тиклопидин, гепарин). Они предотвращают формирование кровяных сгустков в сосудах и их оседание в почках. Также применяются противовоспалительные средства негормонального действия.
Часто используются средства, подавляющие действие иммунитета, во избежание разрушения почечных клубочков иммунной системой организма, к ним относятся стероидные и цитостатические препараты.
Совместно с данным комплексом применяются антибиотики (подбирается лечащим врачом), мочегонные (гипотиазид, фуросемид, урегит) и средства снижающие артериальное давление (каптоприл, эналаприл, рамиприл).
Пациентам рекомендуется постельный режим и снижение общей нагрузки на организм. Это связано с тем, что при высокой активности увеличивается метаболизм организма, выделяется больше жидкости, следовательно нагрузка на почки выше.
Рекомендуется ограничить потребление жидкостей в течение дня. Это также способствует снижению нагрузки на почки.
Гломерулонефрит – диагностика
Сначала специалист внимательно осматривает пациента и опрашивает его, устанавливает наличие специфических признаков болезни. Для окончательной постановки диагноза требуются анализы – при гломерулонефрите обязательно сдаются моча и кровь (биохимия). Дополнительно назначаются следующие исследования:
- компьютерная или магнитно-резонансная томография;
- рентген;
- ультразвуковая диагностика;
- биопсия почки.
Гломерулонефрит – классификация
Рассматриваемая болезнь дифференцируется по характеру ее течения. Специалисты диагностируют подострый, острый и хронический гломерулонефрит. Первая форма патологии также называется быстропрогрессирующей или злокачественной, она считается самым опасным вариантом повреждения клубочков. Редко удается купировать такой гломерулонефрит – симптомы и лечение не зависят друг от друга, состояние ухудшается даже при своевременном проведении специфической терапии. Указанный вид заболевания заканчивается летальным исходом в 80% случаев.
Острый гломерулонефрит характеризуется стремительным началом с выраженными симптомами. При ранней диагностике и корректном медикаментозном подходе он полностью излечивается без последствий. Если терапия была подобрана неправильно или патология слишком долго прогрессировала, болезнь переходит в хроническое течение. Этот тип заболевания имеет несколько вариаций.
Латентный гломерулонефрит
Другие названия описываемого вида повреждения почечных клубочков – скрытое, мочевое. При развитии представленной формы гломерулонефрита человек чувствует себя хорошо, никаких специфических симптомов не наблюдается. Выявить латентный тип заболевания помогает только анализ мочи. В ней обнаруживаются следы белковых соединений и компоненты крови.
Гломерулонефрит – гематурическая форма
Данный вариант патологии еще называют болезнью Берже. Сначала самочувствие тоже остается удовлетворительным, но позже гематурический гломерулонефрит провоцирует отечность мягких тканей и повышение артериального давления. Симптоматика заболевания неспецифична, поэтому требуются лабораторные анализы. Необходимо исследовать мочу, чтобы диагностировать такой гломерулонефрит – симптомы и лечение подтверждаются при обнаружении в биологической жидкости компонентов крови:
- эритроциты;
- белковые фракции;
- тромбоциты.
Гломерулонефрит – гипертоническая форма
Один из самых распространенных видов патологии, составляет около 25% всех повреждений клубочков. Анализ мочи не поможет определить указанный хронический гломерулонефрит – гипертоническая форма не влияет на состав биологической жидкости. Единственным выраженным симптомом рассматриваемой болезни специалисты называют устойчивое повышение артериального давления. Гипертензия наблюдается с первых дней прогрессирования патологии и продолжается до ремиссии. Диастолический показатель (нижнее давление) более 95 мм рт. ст.
Нефротический гломерулонефрит
Этот вариант болезни протекает с явно выраженными клиническими проявлениями. Существует и хронический, и острый гломерулонефрит с нефротическим синдромом. Для него характерна сильная отечность подкожной клетчатки (анасарка), конечностей и мягких тканей, иногда наблюдается асцит (водянка). Специалистам проще диагностировать описываемый гломерулонефрит – симптомы и лечение подтверждаются даже на основании осмотра. При дополнительных исследованиях в моче обнаруживается большая концентрация белка, а в крови – дефицит альбумина.
Смешанная форма гломерулонефрита
Указанный тип заболевания представляет собой комбинацию гипертонического и нефротического синдрома. Смешанный гломерулонефрит протекает с признаками, свойственными обеим формам патологии. Он очень быстро прогрессирует и может привести к тяжелым осложнениям, поэтому предполагает интенсивную терапию. Сочетанный вид поражения почечных клубочков всегда провоцирует изменения состава мочи (протеинурию и гематурию).
Диагностика
Лечением данного заболевания занимается врач — нефролог, который в ходе проведения специальных диагностических мер способен правильно определить наличие гломерулонефрита и назначить лечение, соответствующее форме заболевания.
Устный опрос пациента
- выясняется, присутствовали ли заболевания почек ранее;
- существует ли наследственная предрасположенность;
- было ли перенесено инфекционное или вирусное заболевание, и какой промежуток времени прошел после выздоровления;
- когда появились первые признаки гломерулонефрита;
- как быстро увеличивается проявление симптомов заболевания;
- принимал ли пациент какие-либо препараты самостоятельно и какая была реакция организма.
Внешний осмотр пациента
- исследуется наличие и сила проявления внешних симптомов (отеки и т.д.);
- врач измеряет артериальное давление.
Лабораторные исследования
- моча — оценивается количество крови и белка;
- кровь — проводится исследование на количество лейкоцитов и на скорость оседания эритроцитов;
- биохимический анализ крови — проверяют наличие холестерина и белка;
- иммунный анализ крови — берется в том случае, когда у врача возникает подозрение на аутоиммунный фактор развития.
Также обязательно проводится УЗИ (ультразвуковое исследование) на котором выявляется увеличение размера почек.
Методы диагностики
Для постановки диагноза проводится опрос и осмотр пациента, назначаются клинико-лабораторные, инструментальные исследования:
- общий анализ мочи, который позволяет обнаружить наличие эритроцитов, белка, лейкоцитов, цилиндров, фибринов. Отмечается изменение плотности мочи, уменьшение удельного веса;
- биохимия крови с целью контроля СОЭ, наличия лейкоцитоза, проверки гемоглобина. При гломерулонефрите происходит повышение уровня холестерина, снижение концентрации белка;
- УЗИ почек, КТ;
- иммунологические пробы;
- рентгеноскопия органов таза;
- биопсия клубочков почек;
- исследование глазного дна.
Для постановки диагноза проводится опрос и осмотр пациента, а также, назначается обследование
Для постановки диагноза необходимо провести дифференциальную диагностику. Это необходимо, некоторые заболевания имеют схожую клиническую картину. К ним можно отнести болезни урологического характера, онкологию.
Лечение быстропрогрессирующего гломерулонефрита
Данная форма процесса считается самой неблагоприятной, а эффективность от проводимой терапии невысока. Лечится такое состояние высокими дозами глюкокортикоидных гормонов в сочетании с цитостатиками (используют пульс – терапию, нередко с ее повторением через 2-3 дня).
Широко применяется такие методы немедикаментозной терапии, как плазмаферез и гемодиализ, основной задачей которых является максимальное очищение организма больного от скопившихся в нем токсических веществ и выведение иммунных комплексов.
В ряде случаев прибегают к трансплантации органа, однако смертность среди таких больных остается крайне высокой