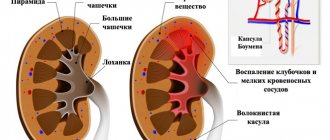
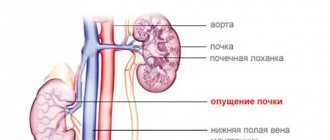
Понятие и основные функции паренхимы почки
Паренхима – это основная ткань органа. Ее составными частями являются клетки мозгового (внутреннего слоя) и коркового (наружного слоя) вещества. Структура ткани гладкая, по внешнему виду напоминает капсулу, в которую помещен орган и элементы мочевыделительной системы.
Основная функция паренхимы – выведение продуктов обмена из организма и, как следствие, создание условий для сохранения естественного внутреннего состояния органа.
Толщина почечной ткани у здорового человека средней возрастной группы от 15 до 23 миллиметров. Если пациентом когда-либо были перенесены инфекционные заболевания, имеются недолеченные воспалительные и хронические процессы мочевыделительной системы, это приведет к истончению ткани. Однако паренхима имеет способность к постепенному восстановлению.
Теперь вас не будет пугать термин паренхима почки, что это такое и каковы ее функции, стало известно.
Этиология и патогенез
Замещение почечной паренхимы соединительной тканью может наблюдаться при далеко зашедшей гипертонической болезни (см.) и связано чаще всего с сужением почечных артерий — первичный Н. (ангиогенный Н.), первично-сморщенная почка. В связи с недостаточным кровоснабжением, нарастающей гипоксией наступают дистрофические и атрофические изменения паренхимы почек с последующим разрастанием соединительной ткани. В зависимости от характера процесса, ведущего к сужению почечных артерий, различают Н. гипертонический, или артериолоскле-ротический, и атеросклеротический. В патогенезе первичного Н. имеет значение также хрон, венозное полнокровие, при к-ром разрастание соединительной ткани в почках связано с повышенным синтезом тропоколлагена в условиях кислородной недостаточности. К первичному Н. относят постинфарктный Н., развивающийся при рубцевании множественных инфарктов почек (см.).
Разрастание в почках соединительной ткани может происходить вторично, в результате различных заболеваний (вторичный Н., вторичносморщенная почка). Вторичный Н. представляет собой исход воспалительных и дистрофических процессов, возникающих в почках при хрон, гломерулонефрите, пиелонефрите (пиелонефритическое сморщивание почек, пиелонефритически сморщенные почки), почечнокаменной болезни (калькулезный Н.), туберкулезе (туберкулезный Н.), сифилисе (сифилитический Н.), ревматизме (ревматический Н.), системной красной волчанке (волчаночный Н.), амилоидозе (амилоидное сморщивание почек, или амилоидно-сморщенные почки), сахарном диабете (диабетический Н.).
Вторичный Н. может развиться после таких неблагоприятных воздействий, как травма (в т. ч. после повторных операций на почках), действия ионизирующего излучения, а также при тяжелых формах нефропатии беременных — преэклампсии и эклампсии. Свойственные нефропатии спазм артерий, воспаление почечных клубочков и дистрофия канальцев после родоразрешения в ряде случаев трансформируются в хрон, гломерулонефрит, к-рый, медленно прогрессируя, приводит к сморщиванию почек, выраженности изменений и особенностей течения выделяет две формы — доброкачественную и злокачественную. Доброкачественная форма характеризуется артериолоскле-розом (рис. 1), нередко в сочетании с атеросклерозом почечной артерии и ее крупных ветвей, атрофическими изменениями групп нефронов с вторичным гиалинозом клубочков (рис. 2), увеличением соединительнотканной стромы, гиалинозом сосочков пирамид. Макроскопически поверхность почек мелкозернистая, а при сочетании с атеросклерозом — крупнобугристая. По мере нарастания артериолоскле-ротических изменений, сочетающих
Такие острые инф. болезни, как геморрагический нефрозонефрит, лептоспироз, брюшной и сыпной тиф, скарлатина, корь, а также сепсис, сопровождаются различными по механизму поражения и по тяжести изменениями паренхимы, интерстиции и сосудов почек — от очагового гломерулонефрита без нарушения функции почек до канальцевого некроза и острой почечной недостаточности. После этих воспалительных и некротических изменений развивается различной степени выраженности Н., к-рый обычно не прогрессирует.
Выделяют также инволютивный Н., к-рый обусловлен возрастными изменениями сосудов почек, а также атеросклерозом или гипертонической болезнью, часто наблюдаемыми у лиц пожилого и старческого возраста.
Наличие проблем с сердцем и их симптомы
Эритремия, или полицитемия — опухолевая болезнь крови. Патология характеризуется гиперплазией кроветворных ростков, находящихся в костном мозгу и, как следствие, чрезмерным образованием красных кровяных телец.
В меньшем, но все же повышенном количестве производятся тромбоциты и лейкоциты. Кроме того, растет уровень гемоглобина и увеличивается объем циркулирующей крови. Заболевание имеет доброкачественную природу, но в редких случаях эритремия озлокачествляется.
Эритремия относится к редким патологиям — в год заболевают всего 29 человек из 100 000. Основная группа пациентов — люди 60–79 лет. В молодом возрасте болезнь развивается реже, но протекает тяжелее. Пожилые мужчины болеют немного чаще женщин своего возраста (1,5:1,0).
В данное время медицина не может точно ответить, почему развивается эритремия. Существует несколько гипотез, объясняющих появление болезни:
- мутация стволовых клеток и трансформация генов, регулирующих рост кровяных телец;
- генетическая предрасположенность — синдромы Дауна, Клайнфельтера, Блума, Марфана;
- ионизирующая радиация, вызывающая заболевания крови;
- отравление бензолом;
- побочные действия некоторых антибиотиков (Хлорамфеникола), цитостатиков (Метотрексата, Азатиоприна, Циклофосфана);
- у детей — токсическая диспепсия, стресс-эритроцитоз.
Кровь в организме продуцируется красным костным мозгом, находящимся в костях таза, позвоночника, черепа, в ребрах, трубчатых костях конечностей. В кроветворной функции основную роль играют стволовые клетки — уникальные единицы костного мозга. Делясь, они образуют клоны, которые перерождаются в любую клетку крови.
Сегодня все больше людей жалуются на плохое состояние сердца. Если вовремя не будет оказана неотложная помощь, последствия могут быть очень печальными. Наиболее грозным состоянием нашего мотора является острый инфаркт миокарда. Что это за болезнь, как с ней бороться и проводить качественное лечение?
- Описание и причины возникновения болезни
- Признаки заболевания
- Классификация заболевания
- Диагностика заболевания
- Что делать?
В России от инфаркта миокарда каждый год умирают десятки тысяч людей, конкретнее 65000. Многие другие становятся инвалидами. Эта болезнь не щадит никого, ни пожилых, ни молодых. Все дело состоит в сердечной мышце, которая и называется миокардом.
Тромб закупоривает коронарную артерию и начинается отмирание клеток сердца
По коронарным артериям к этой мышце течет кровь. Тромб может закупорить какую-нибудь артерию, которая питает ее. Получается, что этот участок сердца остается без кислорода. В таком состоянии клетки миокарда могут продержаться около тридцати минут, после чего они гибнут.
Это и есть непосредственная причина инфаркта — остановка коронарного кровообращения. Однако оно может быть вызвано не только тромбом. В общем, причины такой ситуации в сосудах можно описать следующим образом:
- Атеросклероз. В этом случае как раз образуется тромб. Если не мешать его образованию, он будет очень быстро расти, а в итоге перекроет артерию. Происходит вышеперечисленный процесс, который и вызывает такую страшную болезнь;
- Эмболия. Как известно, это процесс, при котором в крови или лимфе содержатся частицы, которые не должны находиться в нормальном состоянии. Это приводит к нарушению местного кровоснабжения. Если эмболия является причиной острого инфаркта миокарда, то чаще всего это жировая эмболия, при которой в русло крови попадают капельки жира. Такое случается при многочисленных переломах костей;
- Спазм сосудов сердца. Это означает, что просвет коронарных артерий сужается резко и внезапно. Хотя процесс этот временный, последствия могут быть самыми неприятными;
- Хирургические вмешательства, а именно полное рассечение сосуда поперек или его перевязка;
Кроме того, факторы, которые влияют на вышеперечисленные причины, а соответственно, на возникновение острого течения обсуждаемой нами болезни, можно описать следующим образом:
- Опасная болезнь — сахарный диабет, поэтому не стоит пускать на самотек ее лечение;
- Курение;
- Стрессы;
- Гипертония;
- Возраст (наиболее чаще возникновение инфаркта миокарда приходится на женщин после 50 лет и мужчин после 40 лет);
- Ожирение;
- Наследственная предрасположенность;
- Низкая физическая активность;
- Аритмия сердца:
- Уже перенесенный инфаркт миокарда;
- Сердечно-сосудистые заболевания;
- Злоупотребление алкоголем;
- Повышенное количество триглицеридов в крови.
Оказать помощь своему сердцу можно еще до обострения болезни, нужно просто изменить свою жизнь.
Определить возникновение инфаркта помогут симптомы, которые являются достаточно выраженными. Главное — во время распознать их и предпринять необходимые меры.
Данная болезнь имеет яркий признак, который возникает очень часто — это боль, локализующаяся за грудиной. Однако у кого-то эта особенность может выражаться не сильно, а у тех, кто болеет сахарным диабетом, ее может не быть совсем.
Клиническая картина
Опасность усыхающей почки – отсутствие симптоматической картины на начальных этапах развития патологического процесса. Исключения составляют острые заболевания. По мере прогрессирования болезни у пациента возникает болевой синдром в поясничной области.
Для сморщенной почки характерны признаки расстройства диуреза. Происходит значительное увеличение количества отделяемой урины до 3,5 л в сутки с низким удельным весом (ниже 1010), что приводит к ее осветлению.
В моче повышается количество белка. Протеинурия не характерна для нефросклероза на фоне сосудистых патологий, в редких случаях в ходе лабораторных исследований можно обнаружить следы белка. Сморщенная почка по причине нарушения работы сосудистой системы органа протекает с симптомами, которые характерны для гипертонии, что значительно осложняет процесс диагностики.
- повышение артериального давления;
- закругление и выпячивание левой границы сердца, что хорошо просматривается на рентгенологических снимках;
- тахикардию;
- гипертрофию левого и правого желудочка.
При этом, больного могут беспокоить следующие симптомы:
- головокружение;
- головная боль;
- нарушение сна;
- чувство тревожности;
- повышенная агрессивность;
- слабость;
- быстрая утомляемость;
- одышка;
- боль в области сердечной мышцы;
- уремическая астма;
- отек легких проявляется хрипами и выделением мокроты;
- отечность конечностей, постепенно нарастая, затрагивает лицо и туловище;
- нарушения в работе органов пищеварительного тракта, что проявляется задержкой стула, диареей, тошнотой и рвотой;
- зуд и шелушение кожных покровов.
Диагностика
Следует помнить, что при возникновении неприятных признаков необходимо как можно раньше проконсультироваться у врача. Специалист на основе сбора данных сможет поставить точный диагноз и назначить правильное лечение.
Вначале врачом проводится осмотр и опрос пациента.
Также специалист может направить больного на сдачу крови и мочи на лабораторный анализ.
Кроме того, врач в обязательном порядке спросит пациента о препаратах, которые он принимал ранее.
После этого специалист изучит карту больного. Это необходимо для того, чтобы выявить, какими болезнями страдал человек ранее, и наличие у него аллергической реакции на компоненты препарата.
В настоящее время в стационарные отделения очень часто направляются граждане, страдающие зависимостью от наркотических препаратов. Инфаркт почки у данной категории граждан появляется на фоне приема препаратов с опиумом, вводящихся внутрь организма. В итоге у данного пациента образуется специфический эндокардит. Следствием такого поражения является нарушение работы трикуспидального и других сердечных клапанов. Этот процесс быстро развивается на фоне сниженного иммунитета у пациента.
Кроме того, применяются дополнительные методы диагностики. К ним следует отнести:
- Проведение УЗИ Доплера мочеточников и почек, брюшной полости и аорты. С его помощью выявляется общее состояние почек и сосудов в них. Считается неинвазивным методом диагностики, который в настоящее время доступен для каждой медицинской клиники.
- Использование компьютерной и магнито-резонансной томографии. Особенно они будут эффективны при введении специального контрастного вещества. С помощью контраста можно выявить нарушения и определить проблемный участок.
- Использование ангиографии.
Большинство пациентов не знают, куда можно обратиться, чтобы выявить инфаркт почки. Диагностикой и лечением данного заболевания занимается нефролог.
Развитие нефросклероза
Почки человека представляют собой парный орган, расположенный забрюшинно в области поясницы. Они имеют бобовидную форму и состоят из паренхиматозной ткани и чашечно-лоханочной системы. Сморщивание – это процесс замены функциональной паренхиматозной ткани соединительной. При этом орган уменьшается в размере. Функции органа снижаются или полностью исчезают.
Почки выполняют в организме человека следующие важные функции:
- выводят в мочой продукты обмена веществ, избыток воды, лекарства и различные токсические вещества;
- вырабатывают гормон ренин;
- обеспечивают постоянную pH крови;
- регулируют свертываемость крови;
- участвуют в фосфорно-кальциевом обмене.
Сморщивание бывает первичным и вторичным. Первично сморщенная почка – это заболевание, при котором нарушается кровоснабжение органа. Вторичная форма обусловлена поражением паренхиматозной ткани на фоне другой патологии. Нефросклероз чаще диагностируется у взрослых лиц. Дети страдают редко.
Главные этиологические факторы
Причины развития нефросклероза многочисленны. Первичное сморщивание почки обусловлено следующими факторами:
- гипертонической болезнью;
- тромбоэмболией или тромбозом почечной артерии;
- инфарктом почки;
- наличием атеросклеротических бляшек в сосудах почки;
- нарушением венозного оттока;
- истончением коркового слоя;
- атрофией клеток канальцев почек.
Наиболее частая причина – первичная артериальная гипертензия. Она характеризуется стойким повышением АД от 140/90 мм рт.ст. и выше. Гипертензия протекает в доброкачественной или злокачественной форме. В первом случае уменьшается эластичность стенок почечных артерий. Последние сужаются, что приводит к нарушению кровотока. Так развивается доброкачественный нефросклероз.
Данная патология формируется постепенно, на протяжении около 10 лет. Злокачественная форма первичного сморщивания почки отличается более быстрым течением и некрозом мелких сосудов клубочков. Это приводит к атрофии клеток почечных канальцев. Частой причиной первичного нефросклероза является инфаркт.
Это состояние, характеризующееся гибелью отдельных участков органа в результате острого нарушения почечного кровотока. Оно возможно при закупорке тромбом или эмболом просвета артерий. Чем больше зон инфаркта и чем значительнее их размер, тем выше риск сморщивания органа. Вторично сморщенная почка чаще всего развивается на фоне тяжелого сахарного диабета, позднего токсикоза беременности, хронической формы пиелонефрита и гломерулонефрита, туберкулеза и нефролитиаза (мочекаменной болезни).
При сахарном диабете вследствие поражения сосудов развивается нефропатия. Это приводит к замедлению кровотока и склерозу. У таких больных страдают не только почки, но и другие органы (глаза, сердце, надпочечники). Нефросклероз может быть исходом тяжелого токсикоза во время вынашивания малыша. Обусловлено это нарушением работы сосудов на фоне сбоев в центральной нервной системе.
Признаки
Лечащий врач должен знать возможные симптомы сморщивания почки. Их выраженность зависит от величины участка некроза нефронов. Наиболее часто наблюдаются следующие признаки сморщивания почки:
- избыточное выведение мочи (полиурия);
- снижение диуреза до 500-800 мл в день;
- преобладание ночного диуреза (никтурия);
- отсутствие мочеиспускания (при гибели 90% нефронов);
- отеки;
- повышение артериального давления;
- расстройство зрения;
- различного рода кровотечения (маточные, носовые, желудочно-кишечные);
- боль в области сердца;
- признаки сердечной астмы (одышка, холодный пот, приступы удушья);
- частый пульс;
- головная боль;
- ломкость ногтей;
- тошнота;
- рвота;
- слабость.
У таких лиц снижен иммунитет, что проявляется регулярными респираторными заболеваниями. Частым симптомом является боль тянущего характера в поясничной области. Сморщивание протекает в 2 этапа. На первой стадии наблюдаются симптомы, характерные для основного заболевания. При гипертензии это высокое давление, головная боль, тошнота, слабость. При диабете беспокоит полиурия, жажда, потливость, снижение веса, частое мочеиспускание.
Во втором периоде появляются симптомы хронической почечной недостаточности. Они обусловлены повышением в крови азотистых соединений и интоксикацией организма. Азотемия проявляется отсутствием аппетита, слабостью, утомляемостью, кожным зудом, тошнотой, рвотой. На фоне почечной недостаточности страдает сердце. Проявляется это приступами стенокардии с болью за грудиной и сердечной астмой. К возможным последствиям нефросклероза относится нарушение зрения вплоть до отслоения сетчатки и отека зрительного нерва.
Первично сморщенная почка макропрепарат
Артериосклероз –
группа заболеваний, для которых характерны утолщение стенок артерий и утрата ими эластичности.
Нозологические формы:
атеросклероз, склероз (поствоспалительный и т.д.), медиакальциноз Менкеберга, артериосклероз и гиалиноз (при артериальной гипертензии, сахарном диабете и т.д.).
Атеросклероз
— это хроническое прогрессирующее заболевание, проявляющееся в очаговом утолщении интимы аорты и артерий эластического и мышечно-эластического типов за счет накопления липопротеинов и других компонентов крови и реактивного разрастания соединительной ткани. Главное местное проявление —
атеросклеротическая фиброзная бляшка (атерома),
приводящая к сужению просвета артерий, развитию аневризм, либо к тромбообразованию, в результате чего возникает
абсолютная или относительная недостаточность кровоснабжения органа.
Нестабильная (легко ранимая) атеросклеротическая бляшка
– 1) с прогрессирующим увеличением липидного ядра и истончением покрышки, 2) с кровоизлиянием в некротизированное ядро бляшки, 2) с выраженным воспалительным инфильтратом, обилием сосудов. В результате — разрыв или надрыв фиброзной покрышки, тромбоз в области изъязвления, обтурация просвета артерии, тромбоэмболия или эмболия атероматозными массами.
Клинико-морфологические формы атеросклероза (группы самостоятельных нозологических форм):
атеросклероз аорты, венечных (коронарных) артерий сердца, артерий головного мозга, нижних конечностей, мезентериальных и почечных артерий.
Артериальная гипертензия
– это групповое понятие для нескольких синдромов и заболеваний, характеризующихся уровнем систолического артериального давления, равным 140 мм рт. ст. или более, и (или) уровнем диастолического артериального давления, равным 90 мм рт. ст. или более, у людей, которые не получают антигипертензивных препаратов.
Виды артериальной гипертензии:
по механизму развития: первичная (гипертоническая болезнь) и вторичные (симптоматические).
Вторичные артериальные гипертензии:
нейрогенные, эндокринные, гипоксические («метаболические»), гемические и смешанные.
Гипертоническая болезнь
(эссенциальная гипертензия, гипертензивная болезнь) — это хроническое заболевание, основным проявлением которого служит повышение артериального давления.
Клинико-морфологические формы гипертонической болезни:
сердечная, мозговая, почечная.
Варианты:
доброкачественный и злокачественный.
Ишемическая болезнь сердца (ИБС,
коронарная болезнь сердца
)
— это группа заболеваний, приводящих к острой или хронической дисфункции сердца, возникающая вследствие относительного или абсолютного уменьшения снабжения миокарда артериальной кровью,
это сердечные формы атеросклероза и гипертонической болезни
. Патогенетической основой ИБС является сужение или обструкция коронарных артерий сердца атеросклеротическими бляшками.
Классификация ИБС:
острые формы
– варианты стенокардии (клиническое понятие), внезапная (острая) коронарная смерть, острый (первичный), рецидивирующий и повторный инфаркт миокарда;
хронические формы
— диффузный мелкоочаговый (атеросклеротический) кардиосклероз, крупноочаговый (постинфарктный) кардиосклероз, хроническая аневризма сердца.
Острый коронарный синдром
– групповое понятие, объединяющее нестабильную стенокардию и инфаркт миокарда.
Перечень препаратов, изучаемых на занятии (отмечены значком :
)
макропрепараты
— атеросклероз аорты с пристеночным тромбом, гангрена нижней конечности (см. рис. 1-25, 1-26), ишемический инфаркт головного мозга (см. рис. 1-16, 5-44, 29-15, 29-16), гипертрофия миокарда (концентрическая и эксцентрическая), артериолосклеротический нефросклероз, атеросклеротический нефросклероз, нефроцирроз (первично-сморщенные почки), атеросклероз коронарных артерий сердца, нестабильные (легко ранимые) атеросклеротические бляшки коронарных артерий сердца, инфаркт миокарда (первичный и повторный, разные стадии), крупноочаговый (постинфарктный) кардиосклероз, хроническая аневризма сердца, диффузный мелкоочаговый (атеросклеротический) кардиосклероз;
микропрепараты
– липоидоз аорты (см. рис. 2-33), атеросклероз аорты, гипертрофия миокарда, артериолосклеротический нефросклероз, атеросклероз коронарных артерий сердца, инфаркт миокарда (разные стадии),
электронограммы
— липоидоз аорты, спазм артериолы при гипертоническом кризе, ишемия миокарда.
Рис. 15-1. Электронограмма. Атеросклероз, стадия липоидоза (эксперимент).
Свободнолежащие липопротеины в интиме (Л), ксантомные клетки: макрофаг (Мфг) и гладкомышечная клетка (ГМК), нагруженные холестерином (Хл). КлВ – коллагеновые волокна (из [2]).
а б
Рис. 15-2. Макропрепараты (а, б). Атеросклероз аорты с пристеночным тромбом.
Интима аорты с с липидными пятнами желтого цвета, атеросклеротическими фиброзными бляшками, возвышающимися над поверхностью интимы, плотной консистенции, желтовато-белого цвета, осложненными поражениями — изъязвлениями, пристеночными тромбами с характерной гофрированной поверхностью (1), кальцинозом (а — препарат И.Н.Шестаковой)
.
См. также рис. 5-4
а б
Рис. 15-3. Микропрепараты (а, б). Атеросклероз аорты,
а — атеросклеротическая бляшка с крупным липидным ядром с кристаллами холестерина и пенистыми клетками (1), сверху прикрытым фиброзной покрышкой, лимфо-макрофагальной инфильтрацией разрастаний соединительной ткани (а), б — внутриклеточное (в гладкомышечных клетках и макрофагах – пенистых клетках) и внеклеточное накопление липидов в утолщенной интиме аорты (липиды окрашены в желто-оранжевый цвет); б – окраска суданом III, х 100(см. также рис. 2-32, 2-33).
Рис. 15-4. Микропрепарат. Артериосклероз (медиакальциноз) Менкеберга.
Идиопатические обызвествление (отложения солей кальция сине-фиолетового цвета) и склероз средней оболочки (медии) артерии среднего калибра переднего средостения (системный медиакальциноз стенок артерий неясной этиологии у пожилых людей). Просвет артерии не сужен, х 60.
Рис. 15-5.Макропрепарат.Концентрическая гипертрофия миокарда (стадия компенсации гипертрофии).
Размеры и масса сердца увеличены, утолщена стенка, увеличен объем сосочковых и трабекулярных мышц левого желудочка. Полость левого желудочка не расширена, миокард плотноватой консистенции, красновато-коричневого цвета (препарат Н.О.Крюкова).См. также рис.9-1.
Рис. 15-6.Макропрепарат.Эксцентрическая гипертрофия миокарда (стадия декомпенсации гипертрофии).
Размеры и масса сердца увеличены, утолщена стенка, увеличен объем сосочковых и трабекулярных мышц левого желудочка. Полость левого желудочка расширена (дилатирована), миокард дряблой консистенции, глинистого вида, с признаками жировой дистрофии («тигровое сердце»), препарат И.Н.Шестаковой(см. также рис. 9-2).
а б
Рис. 15-7. Микропрепараты (а, б). Эксцентрическая гипертрофия миокарда (стадия декомпенсации гипертрофии),
а — кардиомиоциты и их ядра увеличены в размерах, ядра некоторых клеток гиперхромны, строма умеренно склерозирована; б – при окраске суданом III в части кардиомиоцитов видны накопления липидов оранжевого цвета; б – окраска суданом III, а – х 200, б – х 400(см. также рис. 2-15, 9-3).
Рис. 15-8. Электронограмма. Спазм артериолы при гипертоническом кризе.
Просвет сосуда (Пс) сужен, эндотелиальные клетки (Эн) прижаты друг к другу, не выявляются межэндотелиальные пространства. Базальная мембрана (БМ) гофрирована и расщеплена. Внутренняя эластическая мембрана (ЭМ) фрагментирована. ГМК – гладкомышечная клетка (из [2]).
а б
Рис. 15-9. Макропрепараты(а, б). Артериолосклеротический нефросклероз.
Почки уменьшены в размерах, уплотнены, с мелкозернистой поверхностью, мелкими кистами с прозрачным содержимым, на разрезе корковое (особенно) и мозговое вещество истончены, увеличен объем жировой клетчатки ворот почек (см. также рис. 2-53).
а б
Рис. 15-10. Микропрепараты (а, б). Артериолосклеротический нефросклероз.
Нефросклероз при доброкачественной артериальной гипертензии: 1 – гиалиноз и склероз артериол, 2 – гиалиноз клубочков (сохранившиеся – компенсаторно увеличены), 3 – склероз стромы, 4 – белковая дистрофия и атрофия эпителия извитых канальцев; х 100.(см. также рис. 2-54).
а б
Рис. 15-11. Микропрепараты (а, б). Гиперпластический артериолосклероз (а) и некротизирующий артериолит (б) почек при злокачественной артериальной гипертензии;
а — склероз стенок артериол (имеют вид луковичной шелухи»), просвет артериолы значительно сужен; б – эозинофильные очаги фибриноидного некроза стенки склерозированной и гиалинизированной артериолы — некротизирующий артериолит; — х 200.
а б
Рис. 15-12. Макропрепараты (а, б). Атеросклеротический нефросклероз.
Почки уменьшены в размерах, уплотнены, с множеством грубых, звездчатой формы рубцовых втяжений (постинфарктные рубцы). На разрезе – корковое (особенно) и мозговое вещество неравномерно истончены, увеличен объем жировой клетчатки ворот почек.
а б
Рис. 15-13. Макропрепараты(а, б). Нефроцирроз (первично-сморщенные почки).
Почки значительно уменьшены в размерах, деформированы и уплотнены, с мелкозернистой поверхностью и множеством грубых, звездчатой формы рубцовых втяжений , мелкими кистами с прозрачным содержимым, на разрезе корковое и мозговое вещество резко сужены, увеличен объем жировой клетчатки ворот почек (препараты И.Н.Шестаковой).
Рис. 15-14. Макропрепарат. Стенозирующий атеросклероз коронарных артерий сердца.
Атеросклеротические фиброзные бляшки желтого цвета в продольно рассеченной коронарной артерии (см. также рис. 5-50).
а б
Рис. 15-15. Макропрепараты (а, б). Нестабильные (легко ранимые) атеросклеротические бляшки коронарных артерий сердца – 1;
а – выражен атероматоз атеросклеротических бляшек, фиброзные покрышки истончены; б – разрыв покрышки нестабильной атеросклеротической бляшки с выходом атероматозных масс в просвет коронарной артерии; б – препарат Н.О.Крюкова (см. также рис. 5-51).
а б
Рис. 15-16. Макропрепараты (а, б). Нестабильные (легко ранимые) атеросклеротические бляшки коронарных артерий сердца – 2.
Кровоизлияния в атеросклеротические бляшки (а, б) с разрушением фиброзной покрышки (б). Препараты Н.О.Крюкова.
Рис. 15-17. Макропрепарат. Обтурация коронарной артерии сердца атероматозными массами при разрыве покрышки нестабильной атеросклеротической бляшки.
Просвет коронарной артерии обтурирован рыхлыми массами желтого цвета.
а б
Рис. 15-18. Макропрепараты (а, б). Тромбоз коронарных артерий сердца.
Обтурирующие тромбы коронарных артерий сердца при их стенозирующем атеросклерозе.См. также рис. 5-10.
а б
Рис. 15-19. Микропрепараты (а, б). Атеросклероз коронарных артерий сердца.
Нестабильные атеросклеротические бляшки с крупными липидными ядрами, очагами кальциноза (сине-фиолетового цвета), некрозом и истончением фиброзной покрышки; х 60 (б — препарат Н.О.Крюкова).
Рис. 15-20. Микропрепарат. Липиды в атеросклеротической бляшке коронарной артерии сердца.
Внутриклеточное (в гладкомышечных клетках и макрофагах – пенистых клетках) и внеклеточное накопление липидов в атеросклеротической бляшке, окрашенных в желто-оранжевый цвет судам III; окраска суданом III, х 140 (препарат Л.В.Кактурского).
Рис. 15-21. Микропрепарат. Головка тромба в области разрыва фиброзной покрышки атеросклеротической бляшки коронарной артерии сердца (1);
х 60 (препарат Н.О.Крюкова).
а б
Рис. 15-22. Макропрепараты (а, б). Имплантированные стенты в коронарных артериях сердца при их стенозирующем атеросклерозе.
Стенты (стрелки) восстанавливали проходимость коронарных артерий сердца в местах их стеноза или окклюзии атеросклеротическими бляшками.
а б
Рис. 15-23. Макропрепараты (а, б). Шунты коронарных артерий сердца при их стенозирующем атеросклерозе,
а – аорто-коронарные шунты, б – маммокоронарный анастомоз и аорто-коронарный шунт.
а б
Рис. 15-24. Макропрепараты (а, б). Тромбоз аорто-коронарных шунтов.
Красные обтурирующие тромбы аорто-коронарных шунтов (стрелки).
Рис. 15-25. Макропрепарат. Инфаркт миокарда давностью менее 1 суток. Макроскопическая проба на ишемию миокарда с теллуритом калия.
Очаг ишемии миокарда после инкубации в растворе теллурита калия остался светлым (стрелки), неповрежденный миокард окрасился в черный цвет (препарат Филиппова и Л.В.Кактурского). См. также рис. 5-45.
Рис 15-26. Электронограмма. Ишемия миокарда (инфаркт миокарда давностью около 3 час).
Вакуолизация и набухание митохондрий (М) с просветлением их матрикса и деструкцией крист. Расширение канальцев саркоплазматического ретикулума (СР). Мф – миофибриллы (из [1]).
а б
Рис. 15-27. Микропрепараты (а, б). Инфаркт миокарда, давностью около 6 час (ишемическая стадия инфаркт миокарда).
При гистологическом исследовании (а) наблюдаются лишь волнистый ход, контрактурные изменения и фрагментация кардиомиоцитов, отек стромы и полнокровие сосудов. Методом поляризационной микроскопии (б) выявляются кардиомиоциты в состоянии некроза (светлые); б — метод поляризационной микроскопии; х 100 (см. также рис. 5-46).
а б
Рис. 15-28. Макропрепараты (а, б). Острый (первичный) инфаркт миокарда давностью около 1-х (а) и 2-х (б, в) суток».
Крупный трансмуральный очаг некроза неправильной геометрической формы, светлее неповрежденного миокарда, окруженный мелкоточечными кровоизлияниями, более выраженными на 2-е сутки (препараты Н.О.Крюкова).
а б
Рис. 15-29. Макропрепараты (а, б). Острый (первичный) инфаркт миокарда давностью около 3-х суток.
Крупный трансмуральный очаг некроза неправильной геометрической формы, пестрого вида, желтовато- или зеленовато-серого цвета с точечными кровоизлияниями, дряблой консистенции, западает на разрезе, окружен геморрагическим венчиком красного цвета (б – препарат И.Н.Шестаковой). См. также рис. 1-22, 5-45.
а б
Рис. 15-30. Микропрепараты (а, б). Инфаркт миокарда давностью около 3-х суток (стадия некроза).
В зоне некроза кардиомиоциты фрагментированы, частично лизированы, не содержат ядер, многие с ярко эозинофильной цитоплазмой, другие, наоборот, слабо окрашены. Выражена лейкоцитарная инфильтрация, полнокровие микроциркуляторного русла с мелкими кровоизлияниями; х 100 (см. также рис. 1-23).
а б
Рис. 15-31, а, б. Макропрепараты «Острый (первичный) инфаркт миокарда давностью около 12-и (а) и 15-и (б) суток».
Крупный трансмуральный очаг некроза неправильной геометрической формы, пестрого вида, с очагами желтовато-серого и красного цвета, дряблой консистенции, западающими на разрезе, с разрастаниями грануляционной ткани серовато-красного цвета и с прослойками зрелой соединительной ткани серого цвета (препараты Н.О.Крюкова).
а б
Рис. 15-32. Микропрепараты (а, б). Инфаркт миокарда давностью около 7 суток (стадия некроза с началом организации).
В зоне некроза дезинтеграция, лизис и резорбция макрофагами некротизированных, ярко эозинофильных кардиомиоцитов, выражена лейкоцитарно-макрофагальная инфильтрация. Из зоны демаркационного воспаления в очаг некроза врастает грануляционная (молодая соединительная) ткань; х 100(см. также рис. 5-49, 9-29).
а б
Рис. 15-33. Макропрепараты (а, б). Острый (первичный) инфаркт миокарда, осложнившийся развитием острой аневризмы сердца.
В области верхушки сердца шаровидной формы выпячивание, на разрезе стенка левого желудочка в этом месте истончена, представлена трансмуральными пестрыми желто-красными очагами некроза. Со стороны эндокарда – красные пристеночные тромбы (б). Препараты Н.О.Крюкова.
Рис. 15-34. Макропрепарат. Фибринозный перикардит при остром (первичном) инфаркте миокарда, осложненном острой аневризмой сердца.
На эпикарде наложения тусклых желтоватых и красноватых нитей и пленок фибрина, легко отделяемых без повреждения серозной оболочки.
а б
Рис. 15-35. Макропрепараты (а, б). Острый (первичный) инфаркт миокарда, осложнившийся миомаляцией и разрывом стенки левого желудочка
; а — препарат И.Н.Шестаковой.
а б
Рис. 15-36. Макропрепараты (а, б). Гемотампонада полости перикарда вследствие разрыва стенки левого желудочка при инфаркте миокарда.
Разрыв стенки левого желудочка (а), сгустки крови и жидкая кровь темного цвета в полости перикарда (а, б);а – препарат А.Н.Кузина и Б.А.Колонтарева (см. также рис. 4-33).
а б
Рис. 15-37. Макропрепараты (а, б). Крупноочаговый (постинфарктный) кардиосклероз.
Размеры и масса сердца увеличены,утолщены стенки, увеличен объем сосочковых и трабекулярных мышц левого желудочка, расширены полости сердца, миокард дряблой консистенции, глинистого вида на разрезе (эксцентрическая гипертрофия миокарда). В стенке левого желудочка крупный трансмуральный рубец неправильной геометрической формы, белого цвета, плотной консистенции (1);б – препарат Н.О.Крюкова). См. также рис.9-9.
а б
Рис. 15-38. Микропрепараты (а, б). Крупноочаговый (постинфарктный) кардиосклероз».
В миокарде крупный очаг рубцовой (зрелой соединительной) ткани, со слабо выраженной лимфо-макрофагальной инфильтрацией, небольшим числом сидерофагов, полнокровными сосудами. Выражена гипертрофия перифокально расположенных кардиомиоцитов. При окраске по ван Гизону соединительная ткань окрашена в красный цвет, кардиомиоциты – в желтый; б — окраска пикрофуксином по ван Гизону, а – х 100, б — х 400 (см. также рис. 9-10).
а б
Рис. 15-39. Макропрепараты (а, б). Повторный инфаркт миокарда давностью около 3-х суток.
Крупные очаги некроза неправильной геометрической формы, пестрого вида, желтовато-серого цвета с красными очажками, дряблой консистенции, западающие на разрезе, окруженные геморрагическим венчиком красного цвета (1). Рядом – крупные неправильной формы постинфарктные рубцы серовато-белого цвета (2). Препараты Н.О.Крюкова (см. также рис. …).
а б
Рис. 15-40. Макропрепараты (а, б).Хроническая аневризма сердца — 1.
Размеры и масса сердца увеличены в основном за счет его левого желудочка. Часть его стенки образует мешковидное выпячивание (аневризму). Эпикард в области аневризмы нередко склерозирован. В исходе фибринозного перикардита могут образовываться спайки перикарда (б).
а б
Рис. 15-41. Макропрепараты (а, б).Хроническая аневризма сердца — 2.
Размеры и масса сердца увеличены в основном за счет его левого желудочка. Часть его стенки образует мешковидное выпячивание (аневризму). Ее стенка представлена плотной соединительной (рубцовой) тканью (постинфарктный трансмуральный рубец), истончена, эндокард и эпикард склерозированы, серовато-белого цвета. Миокард левого желудочка за пределами аневризмы утолщен (гипертрофирован).
а б
Рис. 15-42. Макропрепараты (а, б).Пристеночный тромб в полости хронической аневризмы сердца.
Размеры и масса сердца увеличены в основном за счет его левого желудочка. Часть его стенки образует мешковидное выпячивание (аневризму). Ее стенка представлена плотной соединительной (рубцовой) тканью (постинфарктный трансмуральный рубец), истончена, эндокард и эпикард склерозированы, серовато-белого цвета. Миокард левого желудочка за пределами аневризмы утолщен (гипертрофирован). В полости хронической аневризмы нередко формируются пристеночные тромбы(а — препарат И.Н.Шестаковой).См. также рис.5-9.
Рис. 15-43. Макропрепарат. Диффузный мелкоочаговый (атеросклеротический) кардиосклероз.
Размеры и масса сердца увеличены в основном за счет его левого желудочка. Стенки левого желудочка утолщены. На разрезе в миокарде множество тонких белесоватых соединительнотканных очажков и прослоек (препарат Н.О.Крюкова).
| | | следующая лекция ==> | |
| Анемии. Полицитемии. Опухоли кроветворной и лимфоидной тканей | | | Обретение индивидуальности с первых дней жизни |
Лечение патологии
Сморщенная почка лечение которой должно проходить строго под наблюдением врача и только согласно его назначениям, требует основательного подхода в терапии
Сморщенная почка лечение которой должно проходить строго под наблюдением врача и только согласно его назначениям, требует основательного подхода в терапии. На ранних стадиях сморщивания пациенту может быть показана диета при сморщенной почке. При этом диетотерапия должна строиться на основании выявленных метаболических сбоев в организме больного. В основном принципы диетотерапии выглядят таким образом:
- Критическое ограничение соли в рационе больного. Допустимо 1-3 гр в сутки.
- Ограничение приёма жидкости. Вместе с первыми блюдами объем должен составлять не более 1,5 литра. Такая тактика позволяет предотвратить отеки и гипертензию.
- Ограничение употребления животного белка. В этом случае желателен переход на сою и растительный белок. Возможно комбинирование растительного белка с кетокислотой или с эссенциальными аминокислотами.
- Снижение поступления фосфора в организм. При этом если придется увеличивать концентрацию белка, запрещено для этого вводить в рацион продукты с содержанием фосфора (рыба морская, жирные сорта мяса, молоко, орехи и какао).
- Соблюдение калорийности рациона. На один кг веса больного пожилого возраста должно приходиться не менее 30 ккал. При этом если больной двигается и имеет хоть какую-то нагрузку, то калорийность доводят до 40 ккал/кг веса. Если в рационе предельно сокращено введение белка, то калорийность дневная должна доходить до 48 ккал/кг.
- Введение в рацион полиненасыщенных кислот в достаточном количестве. Хорошо в этом случае принимать рыбий жир.
- Контроль за введением в рацион магния и калия. Продукты с их содержанием перед употреблением вымачивают в воде не менее 30 минут.
- Прием поливитаминов. При этом лучше назначать водорастворимые комплексы, поскольку жирорастворимые задерживаются в тканях организма больного.
- Наблюдение за уровнем гемоглобина. При необходимости больному назначают эритропоэтин.
Допустимые продукты
Допустимые продукты при патологии — безсолевые хлебобулочные изделия
- Безсолевые хлебобулочные изделия;
- Мясо нежирных сортов, приготовленные исключительно методом варения или приготовления на пару;
- Крупяные каши;
- Первые блюда на овощном бульоне;
- Фрукты и овощи в любом виде;
- Масла (растительное, сливочное несоленые);
- Соки, фруктовые компоты, чай.
Продукты под запретом:
- Первые блюда на рыбных и мясных бульонах;
- Мясо и рыба жирных сортов;
- Грибы в любом виде;
- Маринады, соленья, копчености;
- Все острые блюда и приправы;
- Петрушка, спаржа, ревень, редис, лук/чеснок, шпинат и щавель;
- Шоколад и какао;
- Кофе.
Оперативное лечение
Если усыхание мочевыделительного органа находится уже на последней стадии, то показано только хирургическое вмешательство (удаление почки). Лечить в этом случае уже попросту нечего. Метод проведения операции выбирает врач в зависимости от состояния больного:
- Эндоскопия. Почка удаляется через один небольшой прокол в поясничной области.
- Лапароскопия. Удаление органа через несколько маленьких проколов в брюшине.
- Полосная операция. Полноценное рассечение тканей на пути к почке со стороны поясницы.
Лечение
Вопрос, что делать, когда сморщивается почка, волнует подавляющее большинство тех, кто столкнулся с нефросклерозом. Ответ же на него однозначен – лечить болезнь требуется немедленно. Однако лечение должно проводиться с учетом как симптомов заболевания, так и причин, приведших к его развитию.
Так, нефросклероз, сопровождающийся повышением артериального давления без почечной недостаточности, лечится бессолевой диетой. Заболевшему рекомендуются:
- ограничение количества употребляемой соли и жидкости;
- прием понижающих давление средств, витаминов, лекарств, действующим компонентом которых являются полиненасыщенные кислоты.
При развитии почечной недостаточности врач может произвести отмену понижающих давление средств, нарушающих кровоток в паренхиме и снижающих функционал органа.
В случае выявления азотемии больным рекомендуется диета, ограничивающая потребление животных протеинов (любого мяса и бульонов из него) и направленная на снижение уровня азотистых токсинов, а при повышении уровня холестерина в крови заболевшим назначаются статины.
При развитии односторонней патологии (усыхании одной почки при сохранных структурах второй), восстановление утерянного функционала осуществляется за счет здорового органа.
Если же сморщиваются обе почки и развивается почечная недостаточность, больному могут потребоваться:
- эмболизация почечных артерий и нефроэктомия (впоследствии подобным больным необходим гемодиализ);
- трансплантация органа от донора.
При анемии, развившейся вследствие диализа, больным назначаются искусственные препараты эритропоэтина.
Характерные признаки патологии
Чаще всего диагностировать нефросклероз удается случайно при обследовании на предмет других патологий или в ходе планового осмотра.
Интересно, что затруднения возникают еще и по причине активации компенсаторных функций второй почки (то есть она начинает работать с удвоенной активностью, и человек не ощущает никаких отклонений). Когда патологические процессы уже переходят в тяжелую стадию – могут отмечаться следующие симптомы:
тянущая тупая боль в области поясницы; сонливость и слабое состояние; учащенные мочеиспускания в ночное время суток; по утрам на лице возникают отечности; повышение артериального давления, которое с трудом удается нормализовать с помощью медикаментозных средств; в моче невооруженным глазом видно посторонние примеси и частицы крови.
Возможно проявление неспецифических симптомов в виде частых головных болей или нарушения работы сердца.
При обнаружении хотя бы нескольких из перечисленных признаков необходимо обратиться нефрологу и пройти обследование.
Что делать при нефросклерозе
На начальной стадии лечение сморщенной почки проводится комплексно. Включает прием медикаментозных препаратов, соблюдение диеты. При отсутствии эффективности от консервативного лечения назначается операция.
Хирургическое вмешательство
Нефрэктомия – оперативное вмешательство, которое предполагает удаление части почки или всего органа при значительной его усадке. Проводится при помощи следующих методов:
- Лапароскопия – в ходе операции хирург делает 3 прокола в тканях брюшной полости, через которые вводятся специальные инструменты для хирургических манипуляций. Процесс выполнения операции контролируется при помощи эндоскопа, оснащенного камерой, который также вводится через прокол в коже.
- Чрескожная нефрэктомия – оперативное вмешательство, при помощи которого хирург-уролог удаляет часть органа через незначительные проколы в поясничной области.
- Открытая полостная операция – применяется крайне редко. Удаление происходит путем послойного разреза тканей брюшной стенки.
Медикаментозное лечение
Медикаментозная терапия направлена на купирование симптомов, что позволяет улучшить общее состояние пациента, предотвратить прогрессирование сморщивания почки. С этой целью назначаются:
- антикоагулянты – предотвращают свертываемость крови и тромбоз, что позволяет нормализовать работу сердечно-сосудистой системы (Гепарин, Фраксипарин, Варфарин);
- калийсодержащие средства для восстановления обменных процессов в организме (Панангин, Аспаркам);
- антиагреганты – восстанавливают нормальную работу сосудистой системы и сердечной мышцы, препятствуют образованию тромбов (Пентоксифилин, Курантил, Трентал);
- витаминные комплексы и железосодержащие лекарства для восстановления витаминно-минерального баланса и содержания микроэлементов (Витрум, Дуовит, Феррум Лек);
- сорбенты очищают организм от токсических соединений (Полисорб, Энеросгель);
- ингибиторы АПФ или блокаторы ангиотензиновых рецепторов для снижения внутрипочечного и артериального давления (Каптоприл, Вазопрен);
- спазмолитические и обезболивающие препараты – купируют болевой синдром и устраненяют спазм сосудов;
- уросептики для лечения и профилактики инфекционных патологий;
- антибактериальные препараты – подавляют активность патогенной флоры при инфекционно-воспалительной этиологии нефросклероза;
- мочегонные препараты – для восстановления диуреза (Индапамид, Фуросемид).
Диета
Для снижения нагрузки на почки и восстановления их нормальной работоспособности назначается лечебный стол №7, в соответствии с рекомендациями, которого необходимо:
- сократить суточное потребление соли до 3 г;
- выпивать в день не более 1,5 л жидкости;
- ограничить количество белка животного происхождения;
- сократить поступление фосфора;
- снизить калорийность рациона;
- употреблять достаточное количество полинасыщеных кислот;
- ограничение магния и калия в рационе.
Больному можно употреблять пресные хлебобулочные изделия, постное мясо и рыбу, крупы, овощи, фрукты, овощные бульоны, масла растительного и животного происхождения, соки, компоты, чаи. Отказаться стоит от жирного мяса и рыбы, грибов и на их основе бульонов, специй, приправ, зелени, какаосодержащих продуктов, кофеина.
Как правило, диагностирование сморщенной почки имеет неблагоприятные прогнозы, что вызвано нарушением ее функционирования. Патология лечится операбельно, на начальных этапах допустима симптоматическая терапия.
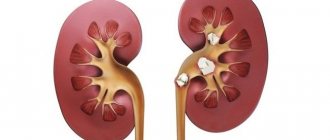
Инфаркт почки
Понятие инфаркта все еще имеет прочные ассоциации с сердцем. Тем не менее, данные статистики за последние несколько десятков лет показывают быстрый рост количества случаев инфаркта почки. Это объясняется распространением инфекционных заболеваний, наличием у огромного количества людей вредных привычек, а также хронических заболеваний.
Что это такое
Инфаркт почки является урологической патологией, при которой в результате нарушения кровоснабжения (ишемии) органа происходит отмирание его тканей. Как правило, причиной для перекрытия просвета в стволе почечной артерии становятся пристеночный тромб предсердия или желудочка. Особую опасность этот вид инфаркта представляет для людей, потерявших одну почку или уже имеющих серьезные заболевания фильтрационного аппарата организма.
Формы заболевания
В зависимости от причин, различают три формы почечного инфаркта:
- ишемический, или артериальный;
- геморрагический, или венозный;
- комбинированный (сочетает признаки артериального и венозного);
- мочекислый.
Первая форма характерна для людей пожилого возраста, а последняя – для новорожденных.
Причины
Как правило, ишемический инфаркт почки (его еще называют «белым» инфарктом) становится следствием закупорки тромбом артерии, идущей к почке. Кровоснабжение органа резко прекращается либо замедляется, а обратный отток крови становится невозможным. В первую очередь, в группу риска попадают люди, страдающие от сердечно-сосудистых заболеваний, к которым относятся:
Причины боли в области почек
- порок митрального клапана;
- мерцательная аритмия;
- инфаркт миокарда;
- атеросклероз;
- узелковый периартериит;
- восходящий тромбоз аорты;
- тромбоэмболия;
- ДВС (диссеминированое внутрисосудистое свертывание крови) – выражено усиленным тромбообразованием в сосудах;
- инфекционный эндокардит;
- заболевания соединительной ткани;
- серповидно-клеточная анемия;
- аневризма;
- тромбоз центральной вены надпочечников.
Из-за тромба кровоток резко прекращается и может развиться инфаркт органа
У тех, кто перенес операцию на почечной артерии, также возможно развитие ишемического (анемического). Впоследствии на месте повреждения образуется тромб, который перекрывает ток крови в орган.
Очень редки, но имеют место случаи, когда тромб развивается после ангиографии – исследования, проведение которого используется как раз для диагностики инфаркта почки, а также коронарной ангиопластики – операции по расширению сосудов.
Бывают ситуации, когда во время открытой операции по удалению новообразования или остановки кровотечения хирург намеренно провоцирует инфаркт почки.
Опухоли, оказывающие давление на сосуды и артерии почки, лучевая и химиотерапия, бактериальный эндокардит (поражение внутренней оболочки сердца, аортальных и сердечных клапанов) также находятся в списке причин почечного инфаркта.
Ишемический инфаркт почки называют «белым», поскольку микропрепарат органа выглядит как треугольник или конус белого цвета и плотной консистенции, имеющий ярко-красную кайму по периметру. Это сухой коагуляционный некроз. Площадь повреждения напрямую связана с размером сосуда: если это почечная артерия, то ее закупорка оборачивается тотальным некрозом, если более мелкие артерии – гибнет корковый слой или вся ткань органа.
Геморрагический, или «красный», инфаркт возникает в редких случаях. Он характеризуется нарушением оттока крови, из-за чего в органе происходит ее скопление. Кровь застаивается, и эритроциты начинают проникать через стенки сосудов. Микропрепарат органа отличается насыщенным красным цветом и четкими границами.
Мочекислый почечный инфаркт диагностируется у большого количества новорожденных детей. Причины – родовой стресс и перестройка обменных процессов. В гиалиновых цилиндрах, заполняющих мочевые канальцы, накапливается мочевая кислота. Но это является физиологической нормой, и спустя определенное количество времени процесс выведения мочи приходит в норму. Случаи, когда мочекислый инфаркт все еще имеет место по истечении десяти дней с момента рождения ребенка, считаются патологическими.
Реже этот вид диагностируют у взрослых, но тогда причиной являются серьезные патологические процессы, которые сопровождаются распадом тканей.
Когда закупориваются мелкие сосуды и площадь поражения незначительная, человек может ничего не заметить, то есть симптомы инфаркта почки отсутствуют.
Если был закрыт просвет крупного сосуда, то у пациента наблюдаются следующие симптомы:
- болевые ощущения в области поясницы;
- повышенное артериальное давление;
- повышенная температура тела (как правило, до 38 градусов Цельсия);
- озноб;
- тошнота или рвота;
- болезненность при пальпации.
Венозный некроз органа начинается медленно и протекает тяжело. Болезненность процесса дополняется выделениями с мочой сгустков крови, которые даже могут мешать выведению жидкости из мочевого пузыря. Орган увеличен в размерах.
Артериальный некроз всегда начинается внезапно. Симптомы схожи с перечисленными выше, но количество крови при мочеиспускании незначительное, а пальпация безболезненна.
Кровь в моче – один из признаков инфаркта почки
Симптомами мочекислого инфаркта называют:
- редкие мочеиспускания;
- изменение цвета мочи (она становится темной и мутнеет).
Появление этих признаков у младенца не должно пугать, поскольку от этого его самочувствие не ухудшается, но взрослого такое положение дел должно очень обеспокоить, так как сигналит о серьезных проблемах в организме.
Диагностика заболевания считается сложной, поскольку его симптомы схожи с признаками других патологий (перитонит, почечные колики, расслоение аневризмы аорты), поэтому больному назначают комплексное обследование, включающее:
- внешний осмотр;
- опрос о локализации, характере боли, а также времени ее появления;
- общие анализы крови и мочи, которые в последней должны выявить повышение уровня содержания белка и присутствие крови. Гематурию и протеинурию в запущенной форме даже невооруженным глазом хорошо видно по образцам мочи. В крови при общем анализе будет выявлен умеренный лейкоцитоз;
- цитоскопия. Назначается при гематурии, если не совсем ясно ее происхождение, и позволяет исключить гломерулонефрит – воспаление капиллярных клубочков, отделяющих от крови жидкость, которая при дальнейшей обработке становится мочой;
- биохимический анализ крови и мочи необходим для выявления повышения уровня содержания в них гормона лактатдегидрогеназы, который участвует в процессе обмена глюкозы;
- коагулограмму – исследование крови на качество свертываемости;
- ультразвуковое исследование органа;
- компьютерную томографию;
- допплерографию;
- ангиографию (выполняется все реже, и только когда нет препятствия для кровотока);
- радиоизотопное исследование;
- рентгенографию с контрастом.
При Проведении допплерографии можно увидеть, где конкретно закупорен сосуд
В случае мочекислого инфаркта почки у грудничка лечение заключается в увеличении количества потребляемой ребенком жидкости. Но определить и назначить необходимый объем может только врач.
При ишемическом инфаркте необходима госпитализация больного. Раньше лечение заключалось только в хирургическом вмешательстве, но сегодня существуют эффективные медикаментозные схемы, способные лечить заболевание без применения скальпеля.
Схема лечения включает в себя применение препаратов, уменьшающих свертываемость крови и таким образом не допускающих образование тромбов. При выявлении наличия тромба больному в течение нескольких часов после инфаркта почки вводят медикаменты, растворяющие опасный сгусток. Чтобы позже восстановить свертываемость, назначают антикоагулянты прямого действия.
В первые часы после инфаркта (именно поэтому важно как можно скорее обратиться к врачу) проводят баллонную ангиопластику: в бедренную артерию вводится катетер и продвигается к той части почки, где расположена закупоренная артерия. Затем баллончик раздувается и устраняет тромб. Кровообращение мгновенно восстанавливается.
В случае сильных болей пациенту вводят наркотические обезболивающие препараты, поскольку обычные являются неэффективными.
Для восстановления функционирования почки применяют тромболитики стрептокиназы, но лишь в том случае, когда отсутствует гематурия и нет крови в моче.
После балонной ангиопластики почка получает требуемый объем крови
При артериальном инфаркте положен постельный режим. Работа почек при проведении эффективной терапии улучшится, но, к сожалению, функционировать на прежнем уровне внутренние органы пациента уже не будут. Поэтому впредь человеку нужно будет тщательнее следить за своим здоровьем.
Осложнения
После инфаркта почка не может полноценно выполнять свои функции. Кроме этого, существует угроза развития нефросклероза или острой недостаточности.
Также в органе может перестать скапливаться первичная моча, из-за чего нарушится обмен веществ и начнется интоксикация организма.
Профилактика
Чтобы снизить вероятность появления почечного инфаркта, для начала необходимо наладить систему питания: снизить потребление жирной, соленой, острой пищи.
Рекомендуется включить в рацион продукты, способствующие укреплению стенок сосудов. Таковыми являются: сухофрукты, яблоки с медом, отвар из плодов шиповника, морковный сок, клюква, травяные сборы (их состав необходимо согласовать с лечащим врачом).
Если у пациента атеросклероз, ему в обязательном порядке назначаются препараты с содержанием ацетилсалициловой кислоты, которая разжижает кровь и помогает избежать появления тромбов. Важный момент: людям с язвенной болезнью желудка она противопоказана.
Не стоит испытывать организм на прочность и ждать, что «само пройдет». Одна болезнь у разных людей имеет разные исходы, поэтому при первых симптомах инфаркта почки необходимо обращаться к врачу и как можно скорее начинать лечение. Также нужно следить за своим рационом и количеством потребляемой соли.
2pochki.com
Прогнозы
Несмотря на то что излечить нефросклероз нельзя, приостановить развитие заболевания и устранить сопровождающие его проявления можно. Однако делать это нужно сразу же после появления первых симптомов – только тогда лечение будет эффективным.
- Анализ анамнеза заболевания и жалоб – когда (как давно) впервые и какие именно появились симптомы, как они развивались со временем, обращался ли пациент к врачу, какое обследование проходил и с какими результатами.
- Анализ анамнеза жизни — уточняется наличие хронических заболеваний почек, вредных привычек, какие были заболевания органов мочеполовой системы (в том числе заболевания, передающиеся половым путем), каковы условия работы и быта (например, частые сквозняки).
- Анализ семейного анамнеза — встречались ли заболевания почек, онкологические заболевания у близких родственников пациента.
- Врачебный осмотр и пальпация (ощупывание) области почек. Позволяет обнаружить болезненность, изменения на коже (например, покраснения, высыпания) в области почек.
- Лабораторные методы, позволяющие определить признаки воспаления в организме: общий анализ мочи;
- общий анализ крови;
- биохимический анализ крови.
- ультразвуковое исследование (УЗИ) почек — исследование органов и тканей с помощью ультразвуковых волн (звуковых колебаний сверхслышимой частоты);
Также возможна консультация уролога.
Описание препаратов на Занятии № 01,02
Описание препаратов по Патологической Анатомии на Занятии № 1,2
(Это ориентировочное описание, не кафедральное, некоторых препаратов может не хватать, так как описание прошлых лет)
ЗАНЯТИЕ №1 ИСТОРИЯ КАФЕДРЫ ПАТ. АНАТОМИИ ММА ИМЕНИ И.М.СЕЧЕНОВА
См. лекции
ЗАНЯТИЕ № 2 НЕКРОЗ. АПОПТОЗ.
Электронограмма №20 ИШЕМИЧЕСКИЙ ИНФАРКТ СЕЛЕЗЕНКИ
Отмечается набухание митохондрий с разрушением крипт, с появлением на них отложений кальция. Разрушение лизосом.
Микропрепарат №7 НЕКРОЗ ЭПИТЕЛИЯ ИЗВИТЫХ ПРОКСИМАЛЬНЫХ И ДИСТАЛЬНЫХ КАНАЛЬЦЕВ ПОЧКИ. ОКРАСКА ГЕМАТОКСИЛИН-ЭОЗИНОМ
Дистальные прокс канальцы без изменений. Эпителий и клубочки содержат ядра. Цитоплазма в сост коагуляции, в некоторых местах гомогенна. Наблюдается разрушение базальной мембраны (тубулорексис). Отмечается кариопикноз, кариолизис, плазморексис. Капилляры петли клубочков малокровны, а сосуды мозгового вещ-ва почки – полнокровны
Микропрепарат №6 ИШЕМИЧЕСКИЙ ИНФАРКТ ПОЧКИ. ОКРАСКА ГЕМ. – ЭОЗ.
Зона некроза представлена бесструктурными массами, окруж зоной демаркационного воспаления, представленного полнокровными сосудами с расширен просветами и полиморфно – ядерными лейкоцитами. В очаге некроза структура ткани нарушена, ядро не окрашено, с признаками кариопикноза, кариорексиса, кариолизиса.
Микропрепарат №8 НЕКРОЗ ФОЛЛИКУЛОВ ЛИМФ. УЗЛОВ (ОКР. ГЕМ.-ЭОЗ.)
В центре фолликула определяется гомогенная бесструктурная масса. По периферии единичные лимфоциты маленьких размеров (в сост кариопикноза). Отмечается множество беспорядочно расположенных глыбок форматина (кариорексис)
Микропрепарат ПАНКРЕОНЕКРОЗ (ОКР. ГЕМ.-ЭОЗ.)
Железистая ткань представлена бесструктурной массой, содерж единичные ядра в сост кариопикноза. Содерж глыбки хроматина
Микропрепарат №215 ЗОНА ИШЕМИИ В МИОКАРДЕ. ШИК- РЕАКЦИЯ.
Наличие гликогена – кардиомиоциты — малиновые участки. Отсутствие гликогена – светлые участки.
Макропрепарат ИШЕМИЧЕСКИЙ ИНФАРКТ СЕЛЕЗЕНКИ
Форма и размеры не изменены. Цвет неоднороден – в целом он буро-красный, но от ворот к периферии органа полоска 1-2 см более бледной окраски. Очаг некроза треугольной формы, плотной консистенции, основание обращено к капсуле. На капсуле в области инфаркта – шероховатые наложения фибрина. Д-з: Острый ишемический инфаркт селезенки
Макропрепарат ИНФАРКТ ГОЛОВНОГО МОЗГА. ОЧАГ СЕРОГО РАЗМЯГЧЕНИЯ.
Очаг находится в затылочной области левого полушария, сероватого цвета, неправильной формы, дряблой консистенции. Произошел из-за тромба или эмболии мозговых сосудов.
Макропрепарат ГАНГРЕНА ПАЛЬЦА СТОПЫ
Сухая гангрена. Ткани черного цвета (за счет отлож сернистого железа). Уменьшена в объеме, с хорошо выраженной зоной демаркационного воспаления.
Макропрепарат ГАНГРЕНА КИШКИ
Гангрена влажная. Утолщена стенка кишки, отечная, дряблой консистенции, черно-красного цвета. Серозная оболочка тусклая с наложениями фибрина. Тромбоз верх брыжеечной артерии.
Макропрепарат ТУБЕРКУЛЕЗ ЛИМФ. УЗЛОВ
В л/у зона казеозного (творожистого) некроза. Желтовато-серого цвета, плотной консистенции, крошащаяся.
Макропрепарат ПЕТРИФИКАТЫ В ЛЕГКОМ (при туберкулезе)
Округлой формы, белесовато-серой окраски, каменистой плотности (за счет отложения кальция)
studfiles.net
Побочные явления патологии
На фоне развивающегося патологического процесса, который приводит к почечной недостаточности в хронической форме, у больного в организме нарушаются процессы обмена веществ
На фоне развивающегося патологического процесса, который приводит к почечной недостаточности в хронической форме, у больного в организме нарушаются процессы обмена веществ. А именно:
- Нарушение белкового обмена. Организм больного страдает от азотемии — насыщения продуктами распада белка.
- Гормональный сбой. Нехватка инсулина и соматостатина приводят к усиленному распаду белка.
- Нарушение углеводного обмена. Глюкоза в этом случае не утилизируется нормально.
- Сбой в жировом обмене. В этом случае атеросклеротические изменения не заставят себя ждать.
- Сбои в водно-электролитном балансе и нарушения минерального обмена. Одно и другое между собой тесно взаимосвязано. Это может быть обусловлено превышением концентрации в организме фосфора, кальция, магния и других микроэлементов.
Рекомендуемая диета при болезни
Бессолевая диета предусматривает исключение из употребления таких продуктов: мясо, рыба, цитрусы. Запрещается острое, кислое, соленое и пряное. Также необходимо полностью отказаться от кофейных напитков и чистого кофе, копченостей и колбас, шоколада, щавеля, лука и чеснока, шпината и спаржи.
Необходимо контролировать суточный объем жидкости. Он не должен превышать полутора литров, включая первые блюда.
Употребление животного белка должно быть сведено к минимуму. В идеале его следует заменить на растительный или соевый. Калорийность пищи должна быть высокой, с содержанием полиненасыщенных кислот. Потребление продуктов, содержащих фосфор, калий и магний, нужно снизить.
Профилактика заболевания
Чтобы избавить себя от возможного развития инфаркта почек, необходимо своевременно и качественно проводить лечения заболеваний, вызывающих его. К провоцирующим патологиям относятся:
- атеросклероз;
- инфаркт миокарда;
- пороки сердца.
Немаловажно при склонности к сосудистому поражению почек постоянно следить за уровнем АД. Прежде чем начать лечение необходимо проконсультироваться с врачом, который по необходимости посожет подобрать терапию так, чтобы она комплексно избавляла от всех возможных рисков. Кроме того, необходимо правильно питаться, вести активный образ жизни и отказаться от всех вредных привычек.
Клиническая картина патологии
Как правило, симптоматика патологического процесса выражается в болях в пояснице
Как правило, симптоматика патологического процесса выражается тремя основными синдромами:
- Мочевой синдром. Такое явление характеризуется усиливающимся ночным мочеиспусканием и при этом суточный объем мочи увеличивается. В моче можно наблюдать кровь постоянно или периодически.
- Болевой синдром. В частности это боль тянущая и постоянная, локализующаяся в области поясницы.
- Гипертонический синдром. На фоне всех происходящих процессов в мочевыделительной системе у больного отмечается неконтролируемое и некорректируемое повышение давления.
- Помимо этого при проведении общего анализа мочи в ней будет выявлен белок, а её удельный вес будет низким.
Микропрепарат миокарда при геморрагическом инфаркте
Форум о здоровье и красоте
Весной, когда наступают первые по-настоящему тёплые дни, на любой травинке или ветке нас может поджидать приготовившийся к атаке клещ. Он готов впиться в свою жертву в любое время суток. Наибольшее к
Увеличение лимфоузлов на шее – это одно из последствий простуды или острой вирусной инфекции, которая поражает дыхательные пути. Из-за этого лимфоузлы на шее воспаляются и увеличиваются в размере. Да
Медицина. Медицина — система научных знаний и практической деятельности, целями которой являются укрепление и сохранение здоровья, продление жизни людей, предупреждение и лечение болез