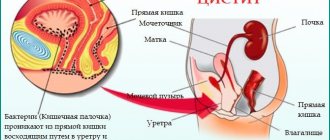
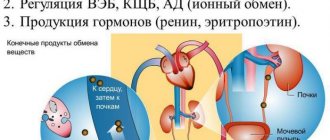
Единственным вариантом лечения почечной недостаточности, который может дать долгосрочный результат и улучшить качество жизни пациента, считают пересадку почки. Благодаря трансплантации этого органа медикам удалось помочь не одному больному на терминальной стадии. Несмотря на то что такие операции делают уже давно, вопрос пересадки почки в России не теряет своей актуальности из-за огромного числа нуждающихся в ней пациентов. В нашей стране каждый восьмой житель страдает хроническими заболеваниями выделительной системы.
Общие сведения
Речь идет о сложном хирургическом процессе, который представляет собой изъятие органов или мягких тканей у донора и приживление их реципиенту. Порядка половины осуществляемых в мире хирургических операций с целью трансплантации органов составляют манипуляции по пересадке почки. Ежегодно в мире проводят около 30 тыс. подобных вмешательств.
Трансплантология заставила говорить о себе весь мир, поскольку именно эта лечебная методика демонстрирует высокую выживаемость среди безнадежных больных. В 80 % случаев пациенты преодолевают пятилетний порог после пересадки почки.
В сравнении с диализом, который не так давно являлся единственным способом поддержания жизнедеятельности тяжелых больных, почечная трансплантация значительно повышает качество жизни пациента, так как избавляет его от необходимости постоянного пребывания в медучреждении. Вместе с тем ожидание операции может быть чересчур длительным по причине дефицита донорских органов. Тогда диализ становится, по сути, единственным способом поддерживать функциональность организма больного. Кроме того, чтобы сохранить имплантированную почку в удовлетворительном состоянии как можно дольше, реципиенту до последних дней придется принимать лекарственные средства, периодически обследоваться у специалистов и нести перед самим собой ответственность за образ жизни, стиль питания, трудовую деятельность и т. п.
Способы получения трансплантата
Если человеку нужна пересадка почки, в первую очередь необходимо найти для него донора. В роли желающего отдать свой орган нуждающемуся может выступить живой человек (в России им может быть только родственник) или умерший, если до смерти он сам либо его родственники заключили соглашение об изъятии почки. Первый вариант является более предпочтительным, так как повышает шансы для реципиента на приживаемость органа. Во втором случае забор донорского органа производят у лица с зафиксированной смертью головного мозга, которая подтверждается документально.
По статистике, более успешной является пересадка почки от живого донора. Связано это с возможностью доктора спланировать операцию заранее и получить больше времени на прохождение обследования, подготовку реципиента, в то время как имплантация органа умершего человека проводится в кратчайшие сроки ввиду невозможности врачей отсрочить неминуемые процессы разложения тканей.
Прогноз для взрослых
Согласно статистике, в первый год после операции, если почка была получена от живого донора, отторжение произойдёт в 2% случаев. Если донором стал умерший, вероятность отторжения в первый год возрастает, составляет 6%. И в последующие годы новому элементу угрожает гибель. Этому способствует в первую очередь иммунная система. Почка так и не будет никогда воспринята как нечто родное, естественное, навсегда останется посторонним объектом. Именно поэтому придётся принимать дополнительно лекарства. Любая простуда – угроза. После пересадки почки состоянию здоровья нужно уделять много внимания.
Каждый год функционирования, согласно статистике, почка умирает на 3-5%, если донором является живой человек. Она умирает на 5-8%, в случае, если донором был умерший человек. Такая реакция до конца непонятна. Учёные не знают, почему она гибнет. Это не отторжение как таковое, а постепенное угасание работоспособности. Отторжение – процесс внезапный, развивающийся стремительно, угроза жизни.
Проблема постепенного угасания функций, как и отторжения, решается довольно просто: рано или поздно может понадобиться новая операция либо придётся согласиться на регулярный диализ. Впрочем, к этому моменту в науке может произойти переворот и будет изобретён революционный метод терапии, которому не было равных.
Кому рекомендована операция
Основное показание для трансплантации – серьезные нарушения в работе почек. Если у пациента диагностирована хроническая почечная недостаточность, это означает, что его организм теряет способность выполнять функции по очищению крови. Частично компенсировать данное нарушение можно за счет диализа. Терминальная почечная недостаточность является последней фазой хронических патологий почек, осложнения врожденных аномалий либо повреждений. В данном случае требуется операция по трансплантации почки или беспрерывное применение заместительной почечной терапии, которая направлена на искусственное выведение из организма токсических продуктов обмена веществ. В противном случае может наступить общая интоксикация организма и, как следствие, гибель пациента.
К заболеваниям, которые приводят к хронической почечной недостаточности, относят:
- интерстициальный нефрит (воспалительный процесс в интерстициальной почечной ткани);
- пиелонефрит (инфекционное поражение органа);
- гломерулонефрит (нарушения в работе клубочкового аппарата);
- почечный поликистоз (множественные доброкачественные опухоли);
- нефропатия (поражение гломерулы и паренхимы почек на фоне сахарного диабета);
- воспаление почек как осложнение системной красной волчанки;
- нефросклероз (замещение здоровых клеток паренхимы фиброзной тканью).
Навсегда?
У сестры неожиданно возникли проблемы с почками, ей назначили гемодиализ, эту процедуру ей придется проходить всю оставшуюся жизнь?
Мария, Москва
Статья по теме
Каверзы гемодиализа. Когда идти на заместительную почечную терапию – Гемодиализ назначают тогда, когда почки погибли. Диализ можно сравнить с креслом-каталкой: если у человека нет ног, он садится на инвалидное кресло и передвигается только с его помощью. Диализ – это заместительная почечная терапия, жизнеспасающая.
Но наши больные более подвержены любым другим заболеваниям. Частота сердечно-сосудистых заболеваний у них в десятки раз выше, чем у здоровых людей. Значительно выше частота пневмоний.
Гораздо лучший выход в случае гибели собственной почки – трансплантация донорской.
Имеются ли противопоказания
В современной трансплантологии нет единого мнения по поводу того, в каких случаях проведение операции по приживлению донорского органа не рекомендовано. В разных медицинских центрах список противопоказаний к трансплантации почки может незначительно отличаться. Чаще всего в пересадке отказывают пациентам в случае:
- Несовместимости иммунологической реакции реципиента на лимфоциты донора. Ни один из квалифицированных специалистов не возьмется за проведение такой операции, так как в данном случае крайне высоким будет риск сверхострого отторжения чужеродного органа.
- Онкологические патологии. Противопоказана трансплантации даже спустя некоторое время после лечения опухоли. В преимущественном числе случаев к пересадке допускаются пациенты по истечении не менее двух лет с момента радикального лечения рака. При этом в некоторых медцентрах, специализирующихся на трансплантации, не выжидают никаких сроков, если было проведено успешное удаления рака почки, мочевого пузыря, шейки матки, базалиомы кожи на ранней стадии. После лечения рака шейки матки, молочной железы, меланомы период наблюдения увеличивают до 5 лет.
- Инфекции. К абсолютным противопоказаниям к пересадке донорской почки является ВИЧ-инфекция, активные гепатиты В, С, туберкулез. После излечения от туберкулеза за пациентом наблюдают не менее года.
- Хронические заболевания, которые могут ухудшить состояние больного в послеоперационном периоде. К таковым относятся язвенная болезнь желудочно-кишечного тракта, сердечная недостаточность.
Не так давно противопоказанием к пересадке почки считали нефропатию, которая возникает как осложнение сахарного диабета. Такие пациенты действительно имеют худший прогноз выживаемости после трансплантации, однако при корректном и своевременном лечении шансы больного на восстановление возрастают в несколько раз.
Не рекомендуется прибегать к пересадке донорской почки, если больной отказывается соблюдать врачебные предписания. Недисциплинированность реципиентов в 5-10 % случаев приводит к отторжению имплантированного органа. Отказ от выполнения предписанных специалистами назначений, касающихся иммуносупрессивной терапии, режима питания и образа жизни, чреват серьезными осложнениями. Еще одно противопоказание, связанное с неспособностью больного соблюдать правила после пересадки почки – это психические нарушения, изменения в поведении на фоне наркомании и алкоголизма.
Конечно же, трансплантацию не осуществляют, если донор и реципиент имеют несовместимые группы крови. Помимо абсолютных противопоказаний, существуют и относительные. Детям, пожилым людям почку пересаживают лишь в единичных случаях, так как выполнение таких операций сопрягается с повышенной сложностью и низкой вероятностью приживаемости органа. Если потенциальный донор не соответствует заявленным требованиям, имеет серьезные патологии, его участие в трансплантации ставится под сомнение, развеять которое помогут рекомендательные заключения узкопрофильных специалистов.
Методики трансплантации
Операций по приживлению органа реципиенту классифицируются таким образом:
- Изогенная трансплантация. Здесь в роли донора выступает кровный родственник – человек, биологический материал которого имеет генетическое и иммунологическое сходство. Это самый распространенный вид манипуляция по пересадке почки.
- Аллогенная трансплантация. Донором становится чужой человек при наличии совместимости с организмом больного. В нашей стране пересаживают органы только от умершего донора.
- Реплантация подразумевает возвращение человеку его же органа. Необходимость в такой операции возникает вследствие серьезной травмы, отрыва или отсечения органа.
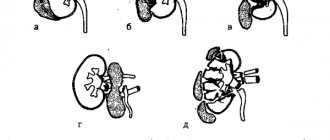
Кроме того, различают операции по пересадке на основании места размещения имплантированного органа. Так, например, наиболее сложной является гетеротопическая трансплантация, когда «чужой» орган приживляется на анатомически предназначенном ему месте, при этом нефункционирующая почка реципиента удаляется. При ортотопической трансплантации приживляемый орган размещают в другом месте, чаще всего в подвздошной зоне, а больная почка остается, ее не удаляют.
Как подготовиться к пересадке
Чтобы понять, делать ли пересадку почки, целесообразен ли данный вариант лечения, пациент должен пройти всестороннее клиническое обследование. Комплексная диагностика позволит выявить или исключить вероятные противопоказания. Прежде чем больной встанет на очередь по пересадке почки, он должен:
- Сдать лабораторные анализы крови, мочи и мокроты.
- Пройти рентгенологическое, ультразвуковое и другие виды инструментальных исследований (гастроскопию, электрокардиографию, МРТ, КТ).
- Получить консультации узкопрофильных специалистов (психолога, нарколога, отоларинголога, стоматолога, кардиолога, гастроэнтеролога, гематолога). Для реципиентов-женщин обязательной является также рекомендация от гинеколога.
Перед непосредственной операцией больному придется пройти повторное обследование, так как на ожидание подходящего донорского органа может уйти от нескольких недель до нескольких месяцев.
Если противопоказания отсутствуют, совместимость донора и реципиента определена, больного помещают в стационарное отделение. Пересадке почки в ряде случаев предшествует диализ – к процедуре искусственного очищения крови прибегают за пару дней до трансплантации. Больному назначают успокоительные препараты, если того требует его психологическое состояние.
Последнее употребление пищи и жидкости перед операцией происходит за 8-10 часов. Помимо этого, реципиент должен подписать соответствующие бумаги, чтобы оформить свое согласие на проведение данного рода вмешательства. В пакет документов также входит подтверждение информирования о вероятных рисках, угрозах здоровью и жизни.
Обследование перед пересадкой почек в Сингапуре
Перед операцией пациент проходит полное обследование для оценки состояния здоровья всего организма и разных показателей крови (группа, лейкоцитарные антигены, свертываемость и прочее). Проводится кросс-матч тест. Этот тест помогает определить наличие антител относительно ткани донорской почки. Если клетки иммунитета, которые могут разрушить ткани донора, изначально отсутствуют в организме реципиента, то риск отторжения нового органа значительно снижается. Дополнительная диагностика перед пересадкой почек в Сингапуре включает в себя рентген, УЗИ, биопсию больных органов и проверку на вирусные заболевания (ВИЧ, гепатит и цитомегаловирус). Если у пациента есть потенциальный донор, он также будет проходить оценку общего здоровья и состояния почек.
Как проходит операция
От живого донора пересадка почки проходит в несколько этапов. Как правило, процедура нефрэктомии у реципиента протекает практически одновременно с хирургическим изъятием донорского органа, поэтому такая трансплантация требует участия нескольких бригад специалистов. В сравнении с операцией по приживлению пациенту органа от умершего донора (здесь почка заранее подготовлена), это хирургическое вмешательство может длиться намного дольше.
Трансплантация проводится под общим наркозом. В то время как одна команда специалистов осуществляет донору нефрэктомию, вторая подготавливает место для трансплантата у реципиента. После этого орган фиксируют и соединяют с артерией, веной и мочеточником пациента. Следующий обязательный этап – катетеризация мочевого пузыря.
Главным показателем успешно проведенной операции является производительность мочи пересаженной почкой спустя уже несколько дней. При нормальном состоянии органа своей полной функциональности он достигает в течение недели, поэтому по отзывам, пересадка почки не требует длительного нахождения в стационаре. Если осложнения отсутствуют, через пару недель больного выписывают.
Качество жизни после пересадки почки у донора также не страдает. Один оставшийся орган со временем увеличивается и в полном объеме выполняет необходимые функции.
Возможные осложнения в будущем
Самое страшное и необратимое осложнение в процессе послеоперационной реабилитации – отторжение донорского органа. Подобное происходит из-за реакции иммунной системы на почку как на чужеродный белок. При этом лимфоциты вырабатывают антитела, атакую чужеродный антиген. Кроме того, орган донора содержит чуждые организму реципиента микроорганизмы, которые, попадая в кровоток, также активизируют иммунную реакцию.
Хотя слово отторжение кажется фатальным и внезапным, отторжение органа не всегда означает прекращение его функционирования. Такое часто происходит в послеоперационный период, и правильно подобранные препарата способны снизить риск отторжения почки. Конечно, это возможно только при условии правильно подобранного донора и успешно проведенной операции.
В любом случае, своевременное медицинское вмешательство может положительно повлиять на процесс, остановить его и сохранить донорский орган.
Пересаживают ли почку детям
В зрелом возрасте диализ переносится намного легче, чем в раннем. Такое лечение может принести трудности не только в физическом, но и психическом плане. Длительное нахождение на диализе препятствует нормальному развитию и росту ребенка. Если у малыша есть показание к трансплантации, операцию необходимо провести в ближайшее время. При этом в детском возрасте пересадка почки, по отзывам, имеет больше шансов на успешный исход. Орган приживляется быстро, состояние больного быстро стабилизируется.
Зачастую сложности возникают на этапе поиска подходящего донора. При необходимости проведения срочной пересадки почки ребенку пересаживают орган от взрослого человека. Однако такой вариант возможен только в том случае, если в забрюшинном пространстве маленького реципиента достаточно места для имплантации органа. Кроме того, нельзя исключать риск недостаточности кровоснабжения «новой» почки по причине маленького диаметра сосудов. Детям, имеющим заболевания сердца или сердечно-сосудистой системы, патологии психического характера, операция противопоказана.
Трансплантация почки: ход операции
Ход такой операции, как пересадка почки, подразумевает общий наркоз, а также разрезы брюшной стенки выше паха – справа и слева. Далее – заранее подготовленный донорский орган размещается в нижнем сегменте брюшной полости и сосуды данного органа присоединяются к соответствующим сосудам реципиента. Затем, после того, как уже в новой почке восстановился кровоток, она должна начать отфильтровывать кровь, выделяя продукты обмена, как и полагается.
Длится сама операция приблизительно до 4-х часов. А процент успеха зависит во многом от того, был ли донором родственник или нет. Если да – то показатель успеха приравнивают к 90%.
Жизнь после операции
На вопрос о пересадке почки: «Сколько живут обычно с имплантированным органом?» однозначно не ответит ни один специалист. Успех приживления органа во многом зависит не только от особенностей организма человека, но и от неукоснительного соблюдения им рекомендаций лечащего врача.
После трансплантации требуется длительная реабилитация, которая подразумевает постельный режим, прием противовоспалительных и иммуносупрессивных средств, радикальный пересмотр повседневного меню и постоянное врачебное наблюдение. В целом прогноз можно считать благоприятным, при качественно проведенном вмешательстве и удовлетворительном течении реабилитационного периода человек непременно вернется к нормальной жизни. В некоторых случаях спустя 15-20 лет требуется повторная пересадка.
Сколько живут люди после операции по пересадке почки?
При приеме решения о трансплантации почки люди должны знать, сколько живут с пересаженной почкой. Работа пересаженной почки и ее полноценное функционирование зависит от многих обстоятельств. В первую очередь важно то, в каком состоянии был донор:
- если почка бралась у умершего донора, то работает орган в среднем на протяжении 5—10-ти лет;
- если же орган был извлечен из живого донора, то продолжительность его функционирования может быть и более 20-ти лет.
Состояние здоровья пациента зависит от того, какая терапия назначена, насколько грамотно были подобраны основные и вспомогательные препараты, как тщательно человек следил за своим здоровьем, придерживался ли диетического питания, и соблюдал ли все рекомендации врача-нефролога. Важно постоянно мониторить состояние работы пересаженной почки, при возникновении осложнения ложиться в больницу и проходить полноценный курс лечения. Тогда качество жизни человека улучшится, и пациент не будет чувствовать дискомфорта.
Как питаться правильно с пересаженной почкой
Диета позволяет минимизировать риск развития осложнений. Вначале, после операции, пациент может получать питательные вещества только посредством инфузионного вливания лекарственных растворов. Назначить больному диету после пересадки почки могут уже через 5-7 дней.
Организм человека, перенесшего столь серьезное оперативное вмешательство особенно нуждается в сбалансированном обеспечении витаминами, кальцием, фосфатами, нутриентами. Набор веса недопустим, так как лишние килограммы могут повлечь за собой ряд негативных последствий.
Врачи рекомендуют придерживаться основных принципов питания после трансплантации почки не только реципиенту, но и донору:
- Ограничить потребления соли, а от специй и пряностей желательно отказаться вовсе, поскольку эти вещества способствуют задержке жидкости в организме и вызывают жажду.
- Не включать в меню консервированные продукты.
- Исключить из рациона жирные сорта мяса, рыбы, колбасные изделия, фастфуд.
- Преобладать в питании должна растительная пища, а с животными белками следует быть осторожнее.
- Под строжайшим запретом любые алкогольные напитки, кофе и крепкий чай.
- Вместо цельного молока желательно пить нежирный кефир или йогурт без добавок.
- Ограничивать суточное потребление жидкости до 1,5-2 л, предотвращая повышенную нагрузку на почки.
Послеоперационный период
После проведения оперативного вмешательства, связанного с трансплантацией органа, больному необходимо соблюдать пожизненный приём специальных лекарственных препаратов, которые угнетают лимфоцитарную активность собственного иммунитета. Это очень важный момент, так как только при приёме иммуносупрессоров удаётся избежать отторжения почечного трансплантата. Реабилитация после перенесённой операции занимает от нескольких месяцев до 2-3 лет, в зависимости от индивидуальных характеристик организма реципиента и скорости, с которой приживается почечный трансплантат.
Первую неделю больной, перенёсший пересадку, находится в отделении реанимации и интенсивной терапии, где тщательно мониторируется его состояние здоровья и основные жизненные показатели. Только после того как лечащий врач убедится в приживлении и функционировании трансплантата, пациента переведут в обычное отделение, где он продолжит лечение.
Жизнь после пересадки почки непростая, так как, помимо постоянного приёма специализированных препаратов, больной ставится на обязательный учёт и должен посещать раз в 3 месяца центр трансплантации для контроля за собственным состоянием и мониторингом того, как себя ведёт пересаженный трансплантат. Пациентом должна постоянно соблюдаться диета после пересадки почки. Питание больных направлено на снижение нагрузки на мочевыделительную систему. Больному назначается специальная диета после пересадки почки, которая включает в себя продукты питания, не создающие нагрузку на мочевыделительную систему, в том числе и на донорскую почку.
Трансплантация почки не влияет на существующую инвалидность, так как пациент остаётся на пожизненной медикаментозной терапии, а его уровень жизни оказывается, несомненно, более низким, чем у здорового человека. Однако данная операция позволяет значительно продлить жизнь пациента с заболеваниями мочевыделительной системы в терминальной фазе.
Почему орган не приживается, признаки отторжения
На этапе послеоперационного периода больной находится в стационаре под круглосуточным наблюдением врачей. Для оценки функционирования трансплантата регулярно проводятся анализы крови и мочи на электролиты, мочевину, креатинин, выполняется ультразвуковое и другие инструментальные диагностики для оценки качества кровотока в пересаженной почке.
Возможны несколько вариантов осложнений после пересадки почки. Жизнь пациента может оказаться под реальной угрозой, поэтому важно как можно раньше распознать негативные изменения в организме. Их причиной может оказаться:
- Неудовлетворительное соединение сосудов, которое способно спровоцировать кровотечение. В итоге у больного появляются гематомы в забрюшинном пространстве.
- Воспаление и нагноение шва на теле после хирургического вмешательства. Терапия, которую проводят с целью минимизации риска отторжения, ослабляет иммунитет, что может привести к инфицированию раны.
- Тромбообразование в подвздошных артериях или глубоких венах ног.
- Отторжение. Может проявиться внезапно (сверхострое) или в течение первых месяцев после операции. Иногда отторжение приобретает хронический характер. В этом случае оно представляет собой вяло протекающую и малозаметная реакцию. Ее возникновение чревато серьезными последствиями. Если иммуносупрессоры не смогут исправить ситуацию, донорская почка погибнет.
Отторжение нового органа можно заподозрить по ряду признаков. Обычно пациенты жалуются на боль, отечность, повышенную температуру тела и показатели кровяного давления, снижение частоты мочеиспусканий, одышку и общее недомогание. При появлении подобных признаков больному необходима незамедлительная врачебная помощь. В случае острого отторжения доктор примет решение об увеличении дозы иммуноподавляющего препарата или заменит его более сильным.
Диетические рекомендации
После того как минует критический период, в котором возможно развитие осложнений после пересадки почек, больному нужно будет строго следить за своим здоровьем. Соблюдение лечебной диеты считается важным пунктом, который обеспечит пациенту здоровую и полноценную жизнь. Принципы лечебной диеты в послеоперационный период основываются на правилах здорового образа жизни и питания. Больному нужно ограничить употребление простых углеводов, которые не приносят организму никакой пользы, в то же время повышают уровень холестерина и глюкозы в крови. К таким продуктам относят:
- хлебобулочные изделия из высших сортов муки;
- сладкие десерты, молочный шоколад;
- жирное мясо, копчености;
- некоторые виды каш (манная, пшеничная, пшенная).
Если анализы крови показывают рост холестерина, нужно ограничить употребление продуктов, которые содержат много жира. Это молочная продукция, жирные сорта мяса и рыбы, масло сливочное и растительное, сало. Желательно воздержаться от несезонных овощей и фруктов, так как они содержат много нитратов, а это может вызвать осложнения на почках. В послеоперационный период нужно придерживаться режима питья. В сутки нужно выпивать не меньше 1,5—2 литров жидкости, преимущественно чистой питьевой воды. С осторожностью пить покупные магазинные соки, морсы. Под строгим запретом находятся алкогольные напитки, пиво, сладкая газировка, и нужно отказаться от сигарет.
Где делают пересадку почки
Операции по трансплантации являются видом высокотехнологичной медицинской помощи. В России пересадку почки делают более 40 медицинских организаций, обладающих соответствующей лицензией. Стоит отметить, что на каждый регион выделяются квоты из федерального бюджета для проведения операций бесплатно нуждающимся пациентам, но, к сожалению, на всех государственных средств не хватает. В среднем стоимость пересадки почки составляет порядка 1 млн руб. При этом речь здесь идет не о цене донорского органа, так как в России подобная торговля запрещена, а о стоимости оперативного вмешательства, вне зависимости от того, какой орган будет пересажен – от родственника или от умершего донора.
Медицинских центров, которые занимаются трансплантацией почки, в нашей стране больше, чем клиник, специализирующихся на пересадки других органов. Ведущими учреждениями в Москве являются:
- ФНЦ трансплантологии и искусственных органов.
- РНЦ хирургии имени академика Б. В. Петровского РАМН.
- Онкологический научный центр РАМН.
- НЦ сердечно-сосудистой хирургии имени А. Н. Бакулева РАМН.
- Медико-хирургический центр имени Н. И. Пирогова.
- Российская детская клиническая больница Росздрава.
- Военно-медицинская Академия имени С. М. Кирова.
Также существуют отделения трансплантологии в 23 регионах и городах, включая Санкт-Петербург, Новосибирск, Воронеж, Нижний Новгород, Красноярск, Хабаровск, Екатеринбург. Информацию о ближайшем медцентре по пересадке почки можно получить в территориальных структурах Министерства здравоохранения. Там же пациенты оставляют заявки на получение квоты.
На протяжении всей жизни после трансплантации больной должен постоянно следить за состоянием своего здоровья, принимать препараты для подавления иммунной реакции – они помогут предотвратить отторжение. Кроме того, пациенту следует периодически проходить диагностические процедуры и вести здоровый образ жизни.
Для здоровья человека, принимавшего участие в трансплантации в роли донора, риски менее серьезны, тем не менее в дальнейшей жизни с одной почкой доля вероятности негативных последствий все же имеется.
Пересадка почки — шанс начать новую жизнь
Эти молодые люди по многу лет были буквально «прикованы» к аппарату искусственной почки, им приходилось по два-три раза в неделю ездить в больницу на гемодиализ, жизненно необходимую процедуру при больных почках. И вот теперь «оковы» сняты, каждому из них пересадили здоровую почку в республиканской клинической больнице (РКБ) в Казани. Впереди — новая жизнь и новые планы.
У Артура с детства был пиелонефрит, который к тридцати годам стал серьезной проблемой, у Динары — спортсменки-лыжницы, врачи обнаружили больные почки при диагностике другого заболевания. А вот у Евгении была врожденная аномалия почек — гломерунефрит, при котором почки постепенно умирают и ничего с этим нельзя сделать.
Истории болезни этих трех молодых людей разные, но объединяло их одно — вера в то, что каждый из них обязательно дождется своей почки, а врачи сделают все возможное, чтобы ее пересадка прошла успешно. Так и случилось: Артур получил родственную почку, ее ему отдала мама, Динара и Евгения дождались донорских органов. Медики же, в свою очередь, мастерски вживили их своим пациентам.
С начала этого года специалисты РКБ провели 31 операцию по пересадке почки и уже перевыполнили годовое задание. Средства на сверхплановые операции в размере 11 миллионов рублей больнице выделило руководство республики в рамках госпрограммы по развитию здравоохранения Татарстана до 2014 года. Этой суммы хватит на проведение еще 12 таких дополнительных операций.
Стоимость одной операции по трансплантации почки, по данным минздрава Татарстана, составляет порядка 923 тысяч рублей. Для жителей республики она проводится бесплатно, в рамках госпрограммы. В настоящее время в официальном листе ожидания на операцию числится около 300 человек, в то время как около 1,5 тысячи находятся на гемодиализе и нуждаются в пересадке органа.
«Если им не пересадить почку, то они всю жизнь будут прикованы к аппарату гемодиализа, ведь некоторым из них эта процедура показана каждый день. Это спасение для таких больных, без аппарата искусственной почки они бы просто умерли. Сегодня отделения гемодиализа есть во всех муниципальных образованиях республики», — рассказал журналистам главный врач республиканской клинической больницы (РКБ) Рафаэль Шавалиев. Сложно всю жизнь зависеть от медицинской техники, не имея возможности отлучиться из родного города даже на несколько дней. Пересадка почки для таких пациентов — шанс на нормальную, полноценную жизнь.
Тенденция к увеличению числа больных с хронической почечной недостаточностью неуклонно растёт. «Каждый год число больных, нуждающихся в диализе, и, соответственно, в пересадке почки увеличивается в республике примерно на 100-120 человек», — сообщил заведующий отделением пересадки почки РКБ Алмаз Гайнуллов.
Он пояснил, что двумя основными видами диализа являются перитонеальный диализ и гемодиализ. Гемодиализ осуществляется вне организма, перитонеальный диализ — внутри организма. Оба типа диализа эффективны для лечения хронической почечной недостаточности. Выбор между двумя этими видами зависит от личных предпочтений и образа жизни, а также от общего клинического состояния больного.
За время работы в отделении проведено порядка 400 трансплантаций от умерших и живых доноров. Медики считают оптимальным вариантом пересадки почки от живых родственных доноров: при таких операциях бывает меньше осложнений и больше шансов, что орган будет нормально работать. Процент выживаемости пациентов в РКБ после такой операции — один из лучших по стране. А вообще, специалисты говорят, что пересадку почки можно делать четыре раза, по возможности — раз в десять лет.
Подбор донорского органа для больного, по словам врача отделения пересадки почки РКБ Ксении Ситкиной, является сложным процессом, требующим множества исследований. Так, важнейшим условием для успешной трансплантации является совместимость тканей реципиента и донора. Это означает, что обе стороны должны иметь совместимые типы крови и тканей, что снижает риск отторжения донорской почки организмом реципиента. Для проверки совместимости перед операцией проводится ряд лабораторных тестов.
После того, как донорская почка найдена, операцию проводят в максимально короткие сроки. Все данные будущих реципиентов находятся в специальном реестре, они регулярно сдают анализы, ходят на гемодиализ для поддержания хорошего состояния организма и знают, что в любой момент должны быть готовы к операции.
Однако, даже после самой удачной пересадки, почка всё равно не станет им родной, придется в течение всей последующей жизни соблюдать особый режим и принимать специальные лекарства — иммунодепрессанты для того, чтобы предотвратить отторжение чужой почки.
Понятно, что чем раньше выявлено заболевание, тем легче оно поддается лечению. Так вот специалисты говорят, что самой ранней диагностикой почечной недостаточности являются лабораторные анализы, а не УЗИ, как думают многие. УЗИ определяет лишь форму и размер почки, а о том, как она работает, покажут анализы. И еще советуют медики для того, чтобы вовремя распознать болезнь, нужно регулярно проверять уровень креатинина в крови, но, к сожалению, сегодня этот анализ не входит в перечень исследований при прохождении диспансеризации.
Специалисты готовы сегодня делать операции по пересадке почки чуть ли не каждый день, для этого в больнице есть все условия, но не хватает донорского материала. Врачи не испытывают определенного оптимизма по поводу решения этой проблемы в обозримом будущем. Причиной тому — наша консервативная ментальность по поводу изъятия органов и тканей для трансплантации. Сегодня далеко не каждый согласиться отдать после смерти свои органы другому, а значит, кому- то по-прежнему придется долго томиться в очереди, ожидая подходящей донорской почки, а кто-то, к сожалению, может вообще ее не дождаться…