В период вынашивания ребенка, а также в послеродовом периоде, многие женщины сталкиваются с обострением хронических заболеваний, которые были диагностированы ещё до момента наступления беременности. Для того чтобы женщина могла благополучно выносить и родить ребёнка, с момента наступления беременности в ее организме запускается целый перечень последовательных реакций, одной из которых является угнетение иммунитета.
В послеродовом периоде, иммунитет женщины продолжает оставаться на сравнительно низком уровне, именно поэтому, молодая мама рискует столкнуться с отдельными патологиями инфекционной и неинфекционной природы. Ярким примером, является пиелонефрит после родов, характеристики и особенности которого, будут подробно рассмотрены ниже.
Почему болят почки при грудном вскармливании?
Почки – важный орган в теле человека. Его основная функция — фильтрация крови в специальных клубочках, очищение ее от токсинов. За несколько минут почки пропускают через себя весь ее объем. Нарушение работы этого органа ведет к серьезным изменениям во всем организме. Поэтому крайне важно своевременно выявлять и лечить почечную патологию.
Неприятные ощущения и дискомфорт могут появляться, когда происходит отек клетчатки под капсулой или же раздражаются мочевыводящие пути, например, кристаллами солей и т.п.
Это может быть вызвано следующими состояниями:
- Воспаление всех структур органа – пиелонефрит. При этом происходит отек околопочечной клетчатки, что и вызывает тянущие боли в спине.
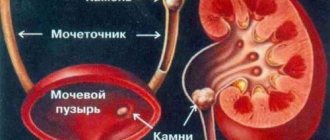
- Мочекаменная болезнь. Боли в данном случае возникают по причине того, что мелкие камни начинают перемещаться по почечной лоханке, мочеточникам, вызывают раздражение слизистой оболочки и сильные боли.
- Тромбоз почечных сосудов. При этом возникает отек почки вследствие того, что кровь поступает, а отток ее нарушен по причине тромбоза сосудов. После родов такое случается крайне редко.
- Гломелуронефрит – нарушение работы почек по причине изменений в гломерулах — клубочках.
- Гидронефроз – скопление жидкости в лоханках, если нарушается отток мочи, например, при мочекаменной болезни, при опухоли. Растягивание капсулы почки вызывает боль.
- Травмы, ушибы в области поясницы.
Но следует заметить, что чаще всего боли в области поясницы вызваны не патологией почек, а проблемами с позвоночником (остеохондроз), мышцами (миозит).
Не приводят к выраженному болевому синдрому следующие состояния:
- доброкачественные (кисты и т.п.) и злокачественные опухоли на ранних стадиях;
- острая или хроническая почечная недостаточность;
- пороки развития данного органа.
При подтверждении почечной патологии после родов более чем в 90% случаев речь идет именно о пиелонефрите. Связано это с тем, что в этот период иммунитет женщины значительно ослаблен. А иногда молодая мама даже не подозревает, что у нее в почках есть скрытая инфекция. Соответственно, на фоне ослабленного иммунитета микробы начинают активизироваться и вызывают болезнь. Она может начать проявляться как сразу после родов, так и через несколько недель.
Какие диуретики разрешены при ГВ?
При грудном вскармливании, сопровождающемся отеками, желательно избегать любых мочегонных средств. Если отечность сильная, а почки медленно выводят мочу или поражены пиелонефритом, без диуретиков не обойтись. Можно подобрать подходящее лекарство из травяных сборов, таблеток на основе растительных компонентов, народной медицины или фармакологических препаратов. Главное — проконсультироваться с врачом по поводу выбранного диуретика и его дозировки, которая не навредит новорожденному.
Мочегонные средства нужно принимать после кормления грудью, чтобы они оказали минимальное влияние на грудное молоко.
Травы и травяные сборы
При ГВ можно пить мочегонные отвары из ромашки, корней петрушки, листьев толокнянки, золототысячника, листьев розмарина, корней любистка, листьев березы, брусничного листа, травы горца птичьего, тысячелистника, кукурузных рылец и корневища пырея. Помимо выведения излишков жидкости из организма, мочегонные средства для кормящих мам оказывают стойкий антимикробный, противовоспалительный, спазмолитический и болеутоляющий эффект.
Мочегонный травяной сбор при кормлении грудью готовят из плодов шиповника, листьев брусники, листьев толокнянки, череды и зверобоя. От остальных растительных сборов в этот период рекомендуется отказаться, поскольку сочетание многих лекарственных трав в одном сборе противопоказано при грудном вскармливании.
Диуретики на основе растительных компонентов
Из растительных диуретиков при ГВ разрешены «Канефрон», «Уролесан» и «Фитолизин». Эти натуральные фитопрепараты обладают хорошим мочегонным эффектом, уничтожают бактерии в почках и мочевыводящих путях, растворяют конкременты при мочекаменной болезни, снимают воспаление и спазмы гладкой мускулатуры. Они не оказывают на лактацию негативное воздействие и практически не угнетают выработку молока, но перед их употреблением следует проконсультироваться с урологом.
Народные средства
Народная медицина рекомендует избавляться от отеков в период кормления грудью с помощью арбузов. Дыни при ГВ употреблять запрещено, поскольку желудочно-кишечный тракт ребенка еще не способен их переварить. Хорошо устраняют отечность клюквенные и брусничные морсы, отвары и компоты, настои из кураги, изюма и чернослива, свежевыжатые морковные, огуречные и тыквенные соки. Вывести лишнюю жидкость из тканей помогут свежие яблоки, сельдерей, зеленый лук и виноград.
Чтобы отеки не возвращались, кормящей маме нужно соблюдать бессолевую диету, правильно питаться и побольше двигаться.
Причины возникновения
Инфекция может находиться в организме и до поры до времени дремать, не выдавая никаких симптомов. Беременность и роды часто провоцируют активацию хронических заболеваний. Все может начаться с цистита, но очень быстро бактерии достигнут почки и разовьется пиелонефрит.
В некоторых случаях Пиелонефрит начинает развиваться еще на последних неделях беременности. Из-за растущей матки и повышенного внутрибрюшного давления, отток мочи затрудняется и это приводит к развитию заболевания.
Состав и действие препарата
Канефрон выпускается в таблетках или каплях. В период ГВ женщинам чаще назначают таблетки, так как капли содержат спирт.
В состав этого лекарственного средства входят:
- розмарин;
- шиповник;
- золототысячник;
- любисток.
Все растения, которые используются в производстве Канефрона, уже много лет используются для лечения воспалительных процессов в мочеполовой системе. Этот препарат обладает такими терапевтическими действиями:
- помогает наладить работу почек и мочевыводящих путей;
- снимает отеки, благодаря выведению избытка воды из организма;
- снимает спазмы;
- повышает эффективность антибиотиков во время лечения инфекций;
- расслабляет сосуды мочеполовой системы;
- улучшает ток крови в почечных тканях.
Вспомогательными веществами Канефрона являются: рибофлавин, касторовое масло, лактоза и др.
При кормлении грудью женщинам можно принимать это лекарство не только для основного лечения, но и в комплексе с другими препаратами. Благодаря отсутствию побочных действий, Канефрон очень хорошо воспринимается организмом, о чем говорят многочисленные положительные отзывы об этом препарате. Уже с первых дней приема можно почувствовать, как утихает боль, и исчезают беспокойства со стороны мочеполовой системы.
Как определить и диагностировать инфекцию?
Инфекция мочевыводящих путей (цистит) часто путают с пиелонефритом. Однако в случае цистита общее состояние женщины ухудшается незначительно. А клиническая картина пиелонефрита выглядит очень ярко.
Симптомы болезни сложно не заметить:
- Повышение температуры тела до 39-40°.
- Боли в спине чуть выше поясницы (может быть односторонней, если поражена одна из почек, или двухсторонней).
- Симптомы общей интоксикации: озноб, общая слабость, тошнота.
- Болезненное мочеиспускание.
При повышенной температуре тела в послеродовом периоде женщине обязательно помимо клинического анализа крови проводят общий анализ мочи. Который при пиелонефрите, скорее всего, покажет повышенное содержание лейкоцитов и белка. Для точной диагностики заболевания проводят УЗИ почек.
Так выглядит почка, пораженная пиелонефритом
Как лечить детский цистит у девочек
Цистит у девочек наблюдается намного чаще, чем у мальчиков. Этому способствует несколько иное строение и расположение мочеполовых органов – мочеиспускательный канал короче и шире, что позволяет беспрепятственно проникнуть инфекции вовнутрь организма. Помимо этого, в детском возрасте у девочек еще недостаточно сформированы яичники, выполняющие защитную функцию слизистой от вирусов и инфекций.
Причины появления и группы риска
Развитию детского цистита могут способствовать множественные факторы. Прежде всего, это обуславливается общим состоянием организма и наличием отдельных заболеваний, в частности:
- врожденные пороки системы мочеиспускания;
- хронические инфекционные очаги в организме;
- недержание мочи;
- сахарный диабет;
- нейрогенная дисфункция мочевого пузыря;
- оксалатно-кальциевая кристаллурия.
Кроме этого, причинами развития патологии могут стать и внешние провокаторы. К ним относятся:
- инфекции, полученные извне;
- инвазивных методы диагностики и терапии (хирургия или цистоскопия);
- инородное тело в органах мочевыведения;
- лечение медикаментами, раздражающих слизистую мочевого пузыря;
- радиация и токсические средства.
При попадании инфекции цистит появляется не сразу, а только после снижения иммунитета, причиной чему может выступать простуда, недостаток витаминов и другие факторы. Инфицирование мочевыводящих путей происходит по-разному. Врачи выделяют несколько способов:
Народный способ очищения почек! По этому рецепту лечились наши бабушки…
Очистить почки легко! Нужно во время еды добавить…
- Нисходящий – инфекция может попасть из почек, на фоне пиелонефрита.
- Восходящий – проникновение бактерий из анальной или генитальной зоны.
- Гематогенный – с кровью, при сепсисе.
- Контактный – заражение осуществляется через стенку мочевого пузыря.
- Лимфогенный – по лимфотоку.
В том случае, когда девочке не исполнилось еще и двух лет, инфекция проникает в организм восходящим способом. При несоблюдении гигиены остатки кала или мочи попадают во влагалище, что провоцирует развитие воспалительного процесса. Происходит размножение микроорганизмов, на фоне чего начинает проявляться цистит.
Основные возбудители заболевания:
- хламидии;
- кишечная палочка;
- уреаплазмы;
- стафилококки;
- стрептококки.
В группу риска также попадают девочки, у которых отмечается:
- дисбактериоз;
- неправильное питание;
- мочекаменная болезнь;
- различного рода травмы половых органов;
- хронические патологии внутренних органов (колит, панкреатит и другие).
Факторы, которые могут послужить появлению цистита у детей:
- Ношение тесного белья.
- Несоблюдение или отсутствие гигиенических мероприятий интимной зоны.
- Переохлаждение.
- Частые инфекционные болезни.
- Неполное опорожнение мочевого пузыря.
В норме, в возрасте 8 лет, девочки должны мочиться около 7 раз в сутки.
Формы и признаки цистита
Характерные симптомы и дальнейшее лечение цистита у девочек будет зависеть прежде всего от формы развития патологии.
- Острый цистит. Проявление болезни происходит через несколько часов или дней после попадания инфекционного возбудителя. Отмечается развитие поверхностного воспалительного процесса на слизистой оболочке. Если заболевание диагностировать вовремя и выбрать правильную тактику лечения, то полное исчезновение симптомов происходит по истечении 7–10 дней.
- Хронический цистит. Возникает на фоне частых воспалений слизистой мочевого пузыря и в большинстве случаев наблюдается у детей, имеющих иные заболевания. Как правило, при наличии других патологий и происходит воспаление. Такая форма цистита плохо поддается лечению и протекает длительное время. В результате болезни поражению подвергаются глубокие слои пузыря. При тяжелых случаях воспалительные процессы затрагивают и наружные слои органа.
Первые симптомы цистита проявляются жжением и болями колющего характера в области лобка.
Так как груднички еще не способны рассказать, что у них вызывает беспокойство. Подозрением на наличие инфекции мочевыделительной системы могут послужить такие симптомы, как:
- повышенная температура тела (до 39 градусов);
- частые мочеиспускания;
- плач и беспокойство;
- темный цвет мочи.
Кроме этого, в возрасте постарше поступают жалобы на:
боли, возникающие при походе в туалет в нижней области живота;
- болевые ощущения в промежности;
- недержание мочи;
- наличие кровяных примесей в жидкости.
При хроническом цистите подобные проявления будут менее выраженными. Усиление их отмечается в период обострений.
Способы диагностики
При первых подозрениях на цистит, ребенка необходимо незамедлительно показать специалисту. Врач проведет обследование и в соответствии с полученными результатами назначит курс лечения.
Диагностика цистита включает:
- общий анализ мочи и крови;
- бак посев, позволяющий определить тип и уровень чувствительности патогенных микроорганизмов;
- биохимический анализ;
- УЗИ мочевыделительной системы.
Определяющим методом исследования, подтверждающим диагноз, будет анализ мочи. Для получения максимально достоверных данных важно придерживаться определенных правил:
- перед забором мочи производят тщательную гигиену половых органов с применением мыла и теплой воды;
- моча сдается в лабораторию не позднее чем через час-полтора после забора;
- использовать рекомендуется только стерильную емкость.
Чтобы собрать анализы у новорожденной, можно купить специальный прибор – мочесборник.
Перед проведением ультразвукового исследования необходимо, чтобы мочевой пузырь был наполнен. Данный метод позволяет выявить наличие или отсутствие утолщения слизистой мочевыводящего органа, неровности контуров и зазубренность.
Лечебные мероприятия
Чтобы лечение цистита у девочек было максимально эффективным, необходимо применять комплексный подход. Важно соблюдать следующие рекомендации:
- Ребенку должен быть обеспечен постельный режим хотя бы в течение первых 3–4 дней с начала проявления болезни.
- В качестве симптоматической терапии в домашних условиях можно применять теплые ножные ванночки. Они способствуют снятию болевых ощущений в области живота за счет перераспределения кровотока в организме.
- Больная должна быть обеспечена обильным питьем. Это позволит не допустить интоксикации.
- Если ребенку не исполнилось еще 1 года, и он находится на грудном кормлении, то режим питания должна пересмотреть его мать.
- Необходима правильная гигиена половых органов — частая смена пеленок у грудничков, просторное белье из натуральных тканей.
- Если подразумевается лечение дома, средствами народной медицины, то это обязательно должно быть оговорено с лечащим врачом, поскольку некоторые растения могут спровоцировать аллергическую реакцию.
Лечение медикаментозными препаратами
Как лечить цистит при помощи лекарств, определяет врач. Поскольку болезнь в основном возникает под воздействием бактериальных возбудителей, то обязательно используют антибиотики. Обычно назначают:
- Аугментин – разрешается применять в любом возрасте.
- Цефуроксим – доза рассчитывается в зависимости от возрастной категории маленькой пациентки и ее веса. Например, в 6 лет рекомендовано вводить по 5 мл препарата утром, в обед и вечером.
- Монурал – разрешается использовать единоразово в возрасте от 5 лет.
Кроме этого, врач прописывает лекарства и таких групп, как:
- Противовоспалительные и антибактериальные средства – Канефрон, Цистон.
- Лакто- и бифидобактерии – Аципол, Хилакфорте, Линекс.
- Противовирусные медикаменты – Кагоцел, Циклоферон.
- Жаропонижающие препараты – Ибупрофен или Парацетамол. При заболевании у новорожденных и маленьких детей рекомендуется пользоваться ректальными свечами. В старшем возрасте лекарства дают в таблетированной форме.
Фитотерапия
В качестве дополнения можно поить ребенка настоями и отварами, приготовленными на основе лекарственных растений. Важно помнить, что данный метод не заменит антибиотики, но позволит снизить процесс воспаления и обеспечит ремиссию на протяжении длительного времени.
Если лечение острой формы цистита подобрано правильно, то выздоровление наступает быстро. При хроническом течении патологии необходимо периодически наблюдаться у специалиста.
Чтобы не допустить появления такого заболевания, как детский цистит, нужно стараться не переохлаждать организм и строго соблюдать правила гигиены.
Симптомы пиелонефрита при лактации
Во время беременности и после родов часто приходится сталкиваться с инфекцией мочевыводящих путей (ИМВП). Это состояние не сопровождается какими-либо симптомами, патология диагностируется по воспалительным изменениям в анализах мочи. Если пропустить ИМВП, то прогрессирование инфекции приведет к пиелонефриту. Поэтому важно регулярно во время беременности и некоторое время после родов сдавать хотя бы общие анализы мочи.
Пиелонефрит может протекать в острой и хронической форме. Вариант течения во многом определяет выраженность симптомов. Соответственно, острый пиелонефрит будет иметь яркую клиническую картину, в то время как хронический – стертую. К симптомам заболевания можно отнести следующие:
- Повышение температуры тела, чаще всего до 38 и выше. Обусловлено это интоксикацией организма и активацией инфекции.
- На ряду с этим появляются слабость, вялость, головные боли.
- Могут быть расстройства пищеварения – диарея, тошнота или рвота.
- Основной симптом – боли в области проекции почек. Обычно это в районе поясницы или чуть выше, практически под самыми ребрами на спине. Боли могут быть острыми, невыносимыми, но чаще это тупые и ноющие неприятные ощущения.
- Часто пиелонефрит сопровождается вовлечением в воспалительный процесс других отделов мочевыделительной системы (мочевого пузыря, уретры и т.д.). При этом добавятся такие симптомы, как боли и рези при мочеиспускании, частые позывы и прочие.
Профилактика пиелонефрита
Пиелонефрит проще предупреждать, чем лечить. Основные методы профилактики пиелонефрита у женщин:
1. Своевременное и полное лечение инфекционных заболеваний, таких как:
- кариес;
- тонзиллит;
- гайморит;
- холецистит;
- аппендицит;
- пневмония;
- колит;
- цистит.
2. Предупреждение запоров.
3. Соблюдение гигиенических правил.
4. Контроль мочи во время беременности и во время плановых медицинских осмотров (например, при диспансеризации населения).
5. Избегание тяжелого физического и умственного переутомления.
6. Избегание длительных стрессовых состояний.
7. Избегание переохлаждения и мест с высоким уровнем влажности.
8. Проведение профилактических курсов травяной терапии.
9. Комплексная проверка органов мочевыделительной системы на этапе планирования беременности.
10. Выполнение специальных упражнений для беременных, которые ослабляют нагрузку на почки и восстанавливают естественный ток мочи.
11. Соблюдение обильного питьевого режима во время беременности.
Формы пиелонефрита и их особенности
В зависимости от клинического проявления и течения заболевания, выделяют две формы пиелонефрита – острую и хроническую. Каждая из них имеет свои принципы лечения и прогноз.
Острая
Острая форма всегда начинается внезапно, как правило, с повышения температуры тела. Все остальные клинические симптомы также ярко выражены, поэтому в диагностике состояния особых проблем не возникает. Но острый пиелонефрит требует серьезного лечения, несмотря на грудное вскармливание. Иногда приходится прибегать к операции, например, к установке стендов в мочеточники для нормализации оттока мочи и т.п.
Острый пиелонефрит может привести в разного вида осложнениям, например, к формированию множественных гнойников в почке (апостематозный нефрит) или к абсцессу.
Хроническая
Хронический пиелонефрит может сформироваться по нескольким причинам. А именно:
- При неправильном приеме антибактериальных препаратов (неполные схемы, некорректные дозы и т.п.). Это приводит к развитию устойчивости бактерий к лекарствам.
- При слабом иммунном ответе на воспаление, в итоге часть микробов переходит в латентную форму.
- Если есть какие-то структурные особенности органов мочевыделительной системы. Они могут быть врожденными и приобретенными (после операций, травм и т.п.).
Хронический пиелонефрит может протекать с редкими периодами обострения. В этом случае женщина долгое время не догадывается об очаге латентной инфекции в своем организме. Любое ослабление иммунитета (роды, беременность и т.п.) приводит к активации микробов.
Длительное течение хронического пиелонефрита может привести к сморщиванию почки, она уменьшается в размерах и перестает функционировать. Также повышаются риски мочекаменной болезни, развития гидронефроза, почечной недостаточности и других проблем.
Что такое пиелонефрит, его виды
Пиелонефрит – это заболевание почек воспалительного характера, которое характеризуется неспецифической картиной происхождения. Патологическое состояние сначала распространяется на отдельные части почек: чашки и лоханки, а затем переходит на весь орган, включая почечные канальцы и сосуды.
Пиелонефрит в медицине выделяют как самостоятельное заболевание, и как развившееся последствие других состояний организма человека (например, беременность, воспалительные заболевания органов брюшины). Данный недуг является самым распространенным среди нефрологических патологий, по статистике у каждого десятого человека диагностируют пиелонефрит.
Женщины страдают от данной проблемы в 3–4 раза чаще мужчин. Это объясняется строением мочеполовой женской системы (короткий канал мочеиспускания, близкое расположение яичников) и выполнением репродуктивной функции, при которой нарушается естественный ток мочи.
В медицине пиелонефрит типируется очень обстоятельно, существует более десятка разновидностей болезни, разделенных по критериям и подвидам (например, в зависимости от проникновения инфекции, ее распространения).
Общую видовую картину пиелонефрита можно представить следующим образом:
1. По течению воспалительного процесса:
- хронический;
- острый.
2. По количеству очагов инфекции:
- односторонний;
- двусторонний.
3. По проходимости мочевых каналов:
- обструктивный;
- необструктивный.
4. По характеру происхождения инфекции:
- первичный;
- вторичный.
Проявление клинической картины
При пиелонефрите во время кормления грудью часто наблюдается следующая симптоматика:
- лихорадка;
- мышечная боль;
- увеличение температуры;
- урина приобретает мутный цвет;
- боли в пояснице;
- дискомфорт внизу брюшной полости.
Симптомы проявляются довольно быстро, и женщина не в состоянии адекватным образом оценивать собственное самочувствие. При наличии интенсивных болей нужно обращаться к врачу.
Стадии течения
Выделяют первичную и вторичную стадии заболевания:
- первичной является воспалительный процесс, во время которого отсутствуют сбои в уродинамике и прочие патологии почек;
- вторичная воспаление, которое возникает при различных болезнях мочеполовой системы.
Установив стадию заболевания, возможно начать соответствующую терапию.
Основные принципы лечения
Если у женщины появились первые признаки пиелонефрита, то следует сразу же обратиться за консультацией к специалисту, способному грамотно и в кратчайшие сроки диагностировать патологическое состояние, а затем назначить соответствующее лечение. В большинстве случае врач будет настаивать на госпитализации. Такое решение не лишено смысла, ведь в условиях стационара гораздо легче контролировать динамику состояния пациентки и возможно применение комплекса наиболее эффективных лекарственных препаратов.
Однако послеродовой пиелонефрит у кормящей матери осложняется нежеланием женщины разлучаться с малышом и прерывать грудное вскармливание. В этом случае врач вынужден принять решение о госпитализации женщины в случае резкого ухудшения состояния пациентки или же назначить соответствующие лекарственные средства, которые можно применять в домашних условиях.
Чем лечить пиелонефрит? Безусловно, основой терапевтического комплекса станут антибиотики. И на этой почве возникает множество вопросов.
Антибиотики и грудное вскармливание
Итак, чем лечить пиелонефрит обеих почек в период грудного вскармливания? Ответ грамотного и квалифицированного специалиста будет однозначным: антибиотиками. Ведь патологический процесс может охватить не только лоханки и канальцы, но поразить всю почку.
Волнения многих мам, связанные с назначением антибиотиков, зачастую не лишены смысла. В зависимости от тяжести заболевания врач назначает препараты, которые могут быть не совместимы с грудным вскармливанием. Тем не менее это не повод отказываться от лечения. Малыша нужно на этот период времени перевести на искусственное вскармливание, а матери безукоризненно следовать указаниям специалиста.
В данном видео рассказано, как совместить прием лекарств и кормление грудью без вреда ребенку:
Кормящей матери придется основательно потрудиться, дабы сохранить лактацию. Несколько раз в сутки (6-9) придется сцеживать молоко. К основным антибактериальным препаратам, наиболее эффективным в этот период, можно отнести Амоксициллин. Врачи сразу предупреждают, что его применение оказывает негативное воздействие на малыша. Тем не менее Амоксициллин весьма эффективно борется с причинами заболевания, поэтому пользуется широкой популярностью у многих специалистов.
Но антибиотики последних поколений действуют избирательно, поэтому велика вероятность, что лечение кормящей будет произведено без рекомендаций по прекращению грудного вскармливания. В аннотации многих современных препаратов указано, что их можно применять во время кормления грудью или при лактации. В этом случае можно не переживать о том, что антибиотики грозят малышу и способны вызвать какие-либо негативные последствия. Однако не все они будут эффективны, в любом случае выбор препарата для терапии будет строго индивидуальным и основываться на тяжести состояния пациентки.
Как лечить пиелонефрит помимо использования антибактериальных препаратов? Специалисты рекомендуют обильное теплое питье, способствующее выведению токсинов и продуктов распада из организма. Также немаловажным фактором, способствующим выздоровлению, станет постельный режим. Только полное соблюдение всех рекомендаций врача станет залогом полного выздоровления и возвращения к полноценному грудному вскармливанию малыша.
Полное собрание и описание: таблетки для почек при лактации и другая информация для лечения человека.
Многие женщины во время беременности испытывают проблемы с мочевым пузырем. Врачи часто назначают в таких случаях Канефрон. После родов заболевания мочевыводящих путей могут возобновиться. Но при ГВ нужно с осторожностью относиться к применению лекарственных препаратов, чтобы не нанести вред своему малышу. Поэтому будет справедливо узнать, можно ли пить Канефрон при грудном вскармливании.
Диагностика пиелонефрита у кормящей мамы
Выявить признаки пиелонефрита можно уже при осмотре женщины. Во время постукивания по спине в области проекции почек будет ощущаться болезненность. Также необходимо для подтверждения выполнить следующее:
- Общий анализ мочи. В нем будет повышенное количество белка и, главное, лейкоцитов.
- Общий анализ крови, в котором будут явные признаки воспаления. Это снижение уровня гемоглобина, повышение СОЭ, лейкоцитов, изменение лейкоцитарной формулы.
- Моча по Нечипоренко, исследование направлено именно на выявление воспаления в почках.
- Иногда проводится трехстаканная проба с раздельным забором мочи поочередно в три порции за один акт мочеиспускания. Так можно выявить место воспаления — почки, мочевой пузырь, уретра и т.д.
- Моча по Зимницкому покажет, как функционирует данный орган. Особенно это актуально при хроническом пиелонефрите.
- Посев мочи на флору и чувствительность к антибиотикам помогает определить наиболее действенные схемы лечения.
- Ультразвуковое исследование почек выявит признаки воспаления (отек, изменение плотности почек и другие), а также камни и другие возможные образования в них (кисты, опухоли и т.д.).
- Различные рентгенологические методы используются при осложненных формах пиелонефрита и сочетании с мочекаменной болезнью. Это экскреторная, ретроградная урография и другие.
- КТ или МРТ выполняются при подозрении на опухоли почек.
Диагностика заболевания
Врач может заподозрить пиелонефрит уже исходя из жалоб, осмотра и выяснения анамнеза. Для уточнения и определения степени распространенности процесса необходимо более глубокое обследование. Тщательному анализу подвергается моча. Выполняются следующие тесты с ней:
| Вид исследования | Особенности проведения |
| Общее исследование | При пиелонефрите в ОАМ будут повышены лейкоциты, белок, возможно, цилиндры и бактерии. |
| Бактериологический посев мочи на флору | Важно провести этот анализ до начала приема антибиотиков. В обратном случае результаты могут не отражать истинный процесс. |
| Моча по Нечипоренко | Дает более подробный результат по содержанию лейкоцитов. |
| Исследование по Зимницкому | Проводится для выяснения нарушений работы почек, которые могут быть первыми сигналами на пути к почечной недостаточности. |
| Трехстаканная проба | Проводится для выяснения места воспаления (почки, мочевой пузырь или уретра). При этом необходимо за один акт мочеиспускания собрать мочу последовательно в три емкости. |
Используются инструментальные методы диагностики. Чаще всего это:
- Ультразвуковое исследование почек. При этом можно увидеть признаки воспаления, увеличение размеров, скопление жидкости в лоханках и мочеточниках и т.п.
- Широко используются рентгенологические методы – различные виды урографии и другие. При этом мочевыводящая система заполняется контрастным веществом и выполняется серия снимков. По ним можно судить о каких-то серьезных изменениях в почках.
- КТ и МРТ чаще выполняется при опухолевых процессах или подозрении на них.
Можно ли облегчить боль в почках дома?
При возникновении болей в области почек сперва следует убедиться, что беспокоят именно они. Часто это миозиты (воспаление мышц), радикулиты поясничного отдела и т.д. Если же молодая мама уверена, что спина болит именно из-за почек, она может предпринять следующее:
- Принять спазмолитический препарат (но-шпу, дротаверин и подобные).
- Дополнительно обезболить можно с помощью НПВС (диклофенак, кеторолак и другие).
- При температуре – жаропонижающие средства.
После этого следует обратиться к врачу. После минимального осмотра и обследования (хотя бы общий анализ мочи и по Нечипоренко) специалист назначит дополнительные средства. В их число скорее всего будет входить антибактериальная терапия. При обострении пиелонефрита это основное лечение.
Самостоятельно начинать прием антибиотиков не следует, только в крайних случаях, когда нет возможности посетить врача.
Это может вызвать следующее:
- Некорректные схемы будут способствовать развитию устойчивости микробов к лекарствам.
- Если сначала начать лечение антибиотиками, а затем сдавать анализы, результаты будут не совсем достоверными. Особенно это касается посева мочи на флору.
Лечение пиелонефрита после родов
Лечение пиелонефрита после родов должен проводить только специалист. Самоназначение препаратов, бездумное использование средств народной медицины могут только усугубить положение и принести вред не только маме, но и малышу. Поэтому все должно быть согласовано с врачом.
Общие рекомендации для кормящей мамы будут следующими:
- Полезно принимать несколько раз в день коленно-локтевое положение для улучшения оттока мочи. С этой же целью рекомендуется спать на «здоровом» боку.
- Следует контролировать опорожнение кишечника, при необходимости употреблять в пищу послабляющие средства.
- Рекомендуется ограничивать употребление поваренной соли, так как она задерживает жидкость и будет усугублять болезнь.
Медикаментозная терапия
Направления лечения следующие:
- Антибактериальная терапия с учетом предполагаемой флоры и чувствительности ее к препаратам. Часто назначаются следующие препараты: Амоклав, Цефотаксим, Цефепим и другие. Если женщина поддерживает лактацию, выбираются те средства, которые безопасны в это время.
- Спазмолитики, противовоспалительные и обезболивающие препараты.
- Дезинтоксикационная терапия проводится при высокой температуре. Для этого используются внутривенные инфузии физиологического раствора, глюкозы, Рингера и других. Это позволяет быстрее вывести из организма токсины микробов, что поспособствует скорейшему выздоровлению.
- Иммуномодулирующие средства, например, Виферон, Руферон и другие.
Народные средства
Полезно подключать фитотерапию из уже готовых сборов или формировать составы самостоятельно. Рекомендуются следующие травы:
- листья толокнянки,
- брусника,
- фенхель,
- петрушка,
- укроп,
- шиповник и другие.
Можно готовить чай, морсы или просто настои. Во время лечения пиелонефрита очень важно соблюдать питьевой режим, так как вместе с мочой будут выходить токсины микробов, и болезнь будет отступать.
При использовании растительных препаратов следует внимательно наблюдать за реакцией ребенка, если он находится на грудном вскармливании. Любые высыпания, отек и другие осложнения у крохи должны стать причиной немедленной отмены.
Возможные осложнения
Самые распространенные неблагоприятные последствия у женщины в послеродовой период предполагают:
- Нагрубание молочных желез. Возникает на начальном этапе грудного вскармливания и длится на протяжении 2 суток, минимизируется ранним частым прикладыванием к груди. В некоторых ситуациях помогает удобный бюстгальтер для матерей в процессе лактации. Его необходимо носить целые сутки. Кроме того, используют охлажденный компресс на грудь после вскармливания, мягкие анальгетики (к примеру, Ибупрофен). Иногда помогает массаж и теплый компресс. Дополнительное сцеживание молока снижает нагрубание. Сцеживается определенное количество молока, которое позволяет устранить неприятные ощущения.
- Мастит. Наблюдается довольно часто и проявляется как болезненная, отечная часть молочной железы. Формируется при нагрубании железы, закупоривании протоков.
- Беспокойство матери. Расстройство, неудовлетворенность развивается в результате нехватки опыта лактации, технических трудностей в процессе вскармливания, утомляемости и сложности определения достаточного объема молока, а также физиологических изменений после родов.
Соблюдение профилактических мер способствует предотвращению появления неблагоприятных последствий.
Лечение детей
Это лекарственное средство хорошо помогает не только взрослым. Врачи часто назначают его для лечения детей. Причем даже в грудном возрасте.
Обычно детям выписывают спиртовой раствор. Несмотря на то, что он содержит спирт, исследования показали, что его ничтожное количество не сможет нанести вред растущему детскому организму.
Последние обсуждения:
Женские половые органы расположены близко к мочевому пузырю, поэтому беременность может привести к проблемам с мочевыводящими путями. После родов заболевания мочевыводящих путей помешают молодой маме при грудном вскармливании в полной мере наслаждаться материнством. В период лактации разрешено принимать не все лекарства, поскольку они способны подействовать на ребенка через молоко. Но некоторые препараты, к которым относится и Канефрон, рекомендованы к приему даже кормящим матерям.
После родов велика возможность возникновения инфекции мочевыводящих путей у женщины
Организм женщины до и после родов
Во время беременности многие женщины страдают отеками. Этого не стоит опасаться. Отеки – нормальное явление на фоне гормональной перестройки. Через несколько дней после родов они пройдут. Излишняя жидкость выведется через мочеиспускание.
Недавно родившие женщины начинают часто ходить в туалет. Это и есть процесс выведения лишней жидкости. Если состояние здоровья не усугубляется гипертензией артериального давления, патологией сердца или почек, специального приема медицинских препаратов для борьбы с отеками не назначают. Для облегчения состояния имеет смысл попить березовый сок или мочегонные отвары, которые порекомендует врач.
Во время родов мочеполовые органы принимают на себя большую нагрузку и испытывают стресс. Иммунитет женщины падает, на этом фоне развиваются болезни мочевого пузыря. На современном уровне развития медицины данные заболевания хорошо поддаются лечению, но не все медикаменты возможно принимать внутрь без ущерба для здоровья грудничка.
Болезни мочеполовой системы сопровождаются отеками, болями, тошнотой и рвотой, повышением температуры. Часто у женщины начинается цистит, который вызывается кишечной палочкой, попавшей в мочевые протоки. Популярным средством лечения болезней почек и мочевого пузыря является препарат Канефрон. Разберемся, можно ли его употреблять во время лактации.
Состав Канефрона
Спиртовой вариант препарата противопоказан кормящим женщинам, поэтому Канефрон рекомендуется принимать в виде таблеток
Канефрон это травяной препарат. В него входят такие травы, как золототысячник, розмарин в листьях, шиповник и корни любистока. В состав включены также добавки: крахмал кукурузный простой и модифицированный, диоксид кремния, повидон, рибофлавин, карбонат кальция, моногидрат лактозы, диоксид титана, тальк, декстроза, шеллак, кукурузное масло, красный оксид железа и горный воск.
Препарат в каплях содержит водно-спиртовой экстракт, поэтому во время вскармливания грудным молоком молодым мамам капли не назначают. Таблетки Канефрона имеют желтый цвет. Они небольшие, расфасованы в ячеистые пластины по 20 штук в каждой. Таких пластин в упаковке 3.
Действие Канефрона
Основные свойства препарата:
- Препарат оказывает спазмолитическое и мочегонное действие. Он нормализует процесс мочеиспускания. Диуретическое свойство способствует снятию отеков, спазмолитическое – улучшению тока крови в почечных тканях.
- Канефрон повышает эффективность лечения антибиотиками. Надо заметить, что антибиотики кормящим женщинам назначают в крайнем случае, при этом кормить малыша грудью запрещается.
- Он оказывает противомикробное и противовоспалительное действие. Его назначают больным с хроническими воспалительными процессами, поскольку преперат хорошо переносится.
- Биологически активные вещества, входящие в состав препарата, обуславливают его антисептическое действие.
- Препарат уменьшает выведение белка из организма, что применяется при лечении некоторых заболеваний.
Кормление грудью при приеме Канефрона не отменяется, так как растительный состав препарата позволяет лечить воспаление без ущерба новорожденному
Женщинам назначают Канефрон при грудном вскармливании, как правило, в таблетках. Уже с первых дней приема препарата больная чувствует облегчение состояния. Лекарство также применяют для комплексной терапии в сочетании с другими средствами.
При каких болезнях назначают Канефрон?
В настоящее время мочекаменная болезнь становится заболеванием все более молодых женщин. При этом беременность и кормление зачастую усугубляют ее течение. Поэтому врач может предложить пропить курс Канефрона при лактации в профилактических целях, так как лекарство препятствует образованию камней в почках и мочевом пузыре.
Роды забирают у женщины много сил и здоровья. Ослабленный организм нуждается в поддержке медикаментами, поэтому недавно родившим мамам врачи иногда прописывают прием ряда препаратов, помогающих организму восстановиться. Болезни, при которых показан прием Канефрона:
- если симптомы (боль в спине, кровь в моче, некомфортное мочеиспускание) указывают на наличие камней в почках;
- болевые ощущения при мочеиспускании, говорящие о возможном цистите;
- боль в спине на уровне поясницы, служащая признаком воспаления почечных лоханок;
- воспаление почечных клубочков;
- воспаление почечных чашечек.
Если женщина обнаружила один из симптомов инфекции мочевыводящих путей, ей необходимо обратиться за помощью к врачу. Самостоятельное лечение не допускается в связи с опасностью навредить не только себе, но и организму ребеночка
Перед принятием решения о назначении препарата врач назначает обследование, которое включает в себя сдачу анализов и УЗИ. Если диагноз поставлен, и лекарство выписано, необходимо как можно быстрее начать лечение. Запущенная болезнь дает серьезное осложнение — воспаление может распространиться на другие органы тела.
Явных противопоказаний к приему Канефрона нет. Ограничением служит индивидуальная непереносимость лекарства. Выявить ее можно только во время лечения. Внимательно следите за своими ощущениями и за ребенком в начале применения препарата. Если у новорожденного начнется аллергия, понос, повышенная температура, беспокойство, нарушение сна или другие признаки плохого самочувствия, прервите лечение и обратитесь к врачу.
Как принимать Канефрон в период лактации?
Подробная схема применения препарата содержится в инструкции, прилагаемой к упаковке. Несмотря на это, самостоятельно пить Канефрон не следует. Лекарство должен назначить врач, который определит вашу дозу приема, исходя из личных особенностей и состояния здоровья пациентки.
Как правило, Канефрон при грудном вскармливании назначают по 2 таблетки 3 раза в день. Лечение обычно длится 1 месяц, но врач может продлить его еще на 2 недели. Капли принимают по 50 капель в 1 прием 3 раза в день.
Врач назначит необходимую форму выпуска препарата и дозировку. При этом необходимо строго соблюдать инструкцию к препарату, а также следить за состоянием здоровья женщины и ребенка
Канефрон при лактации назначают в таблетках. Благодаря натуральному составу Канефрона, он показан кормящим женщинам. Кормление грудью при этом прерывать не надо. Препарат не навредит ни маме, ни грудному ребенку. Поскольку при лактации нельзя принимать антибиотики, в самом начале воспаления мочевыводящих путей женщинам назначают этот препарат, который успешно борется с болезнью.
Для лечения детей может быть применен детский Канефрон, имеющий другую дозировку. Противопоказанием может также служить индивидуальная непереносимость лекарства. Канефрон является уникальным препаратом, не имеющим аналогов. Его растительный состав позволяет назначать прием лицам различных возрастов и состояния здоровья.
Можно ли принимать лекарство без назначения врача?
Еще раз заметим, что недопустимо самостоятельное лечение без осмотра специалистом. Только врач может решить, какое лекарство вам надо принимать, и минимизировать риск от побочных явлений. В последние годы в аптеках почти все препараты можно купить без рецепта врача. В связи с этим резко возросло число случаев осложнений от приема лекарств, в том числе, маленькими детьми. В больницы поступают взрослые и дети в тяжелом состоянии после самостоятельного приема лекарств, вызвавшего серьезные осложнения здоровья. Препарат может назначить только лечащий врач. Если вы решили лечиться с помощью народной медицины, все равно необходима консультация специалиста.
https://youtu.be/7-7jkH56WzA
Пиелонефрит характеризуется развитием воспалительного процесса в почках, вызванного различными бактериями, с поражением чашечно-лоханочной системы. Данная болезнь довольно часто встречается у кормящих матерей.
Часто симптомы начинают проявляться спустя небольшой промежуток времени после родов, когда ослабленный организм не может в полной мере бороться с возбудителями инфекции – стрептококками, протеями, эшерихиями и энтерококками.
Развитие болезни может привести к ряду неблагоприятных последствий, в том числе, к хронической почечной недостаточности.
Как облегчить состояние?
Полагаться на народные методы заниматься самолечением при пиелонефрите после родов категорически запрещено. Но можно воспользоваться некоторыми советами, чтобы облегчить свое состояние во время болезни:
- Можно несколько раз день вставать в колено — локтевое положение. Это улучшает отток мочи.
- Питаться легкоусвояемой пищей, чтобы не провоцировать запоры и стимулировать легкое и своевременнее опорожнение кишечника.
- Ограничить употребление соли, которая задерживает воду в организме.
- Соблюдать обильный питьевой режим. Можно пить морсы, чистую теплую воду, и лимонную воду. Вместе с мочой из организма будут выводиться токсины микробов.
Методы терапии
Лечение пиелонефрита после рождения ребенка носит комплексный характер. Самые рациональные и безвредные в процессе лактации средства прописывает лишь врач. Самостоятельное лечение способно только ухудшить самочувствие. Преимущественно терапия предполагает:
- медикаментозные препараты;
- фитотерапию;
- физиотерапию.
Он надлежащим образом и в кратчайшее время проведет диагностику патологического процесса, а после назначит соответствующую терапию.
Традиционные средства
В процессе лактации оптимально ограничить применение медикаментозных препаратов. Обязательными к приему будут:
- Антибиотические средства. Их следует подбирать, учитывая восприимчивость флоры, однако не во всех случаях подобное возможно. Зачастую используют препараты из подгруппы цефалоспоринов (Цефепим, Цефотаксим), пенициллинового ряда (Амоклав, Амоксиклав).
- Если возникает необходимость – принимают анестетики, спазмолитические средства.
В процессе лечения нужно соблюдать питьевой режим и не препятствовать мочеиспусканию. В этих целях рекомендуют спать на противоположном боку, 3-4 раза в сутки занимать коленно-локтевую позицию, предупреждать запоры.
Народная медицина
Для терапии и профилактики болезни используют сборы с мочегонным, антисептическим и антибактериальным эффектом. Ими бывают комплексные составы либо однокомпонентные. Рекомендуют делать настойки, отвары из следующих лекарственных трав:
Однако требуется быть осторожным и наблюдать за реакцией малыша на новые составляющие.
Правила питания
При обнаружении воспаления в почках женщинам после родов рекомендуют соблюдать особый режим питания.
К примеру, во время острого пиелонефрита необходимо пить большее количество жидкости.
Из меню исключается острая, жирная и жареная пищевая продукция. Рекомендуют принимать максимум овощей и фруктов.
- уменьшение потребления мясной продукции, бульонов из рыбы, специй;
- увеличение количества принимаемой жидкости (по меньшей мере 2 л за день);
- снижение употребления соли;
- усиленное поступление витаминов внутрь организма.
Нужно проконсультироваться с врачом, который сможет подобрать рацион питания в послеродовой период.
Введение
Нефроптоз
, или опущение
почки
, – состояние, при котором подвижность почки превышает физиологическую норму. В норме при перемене положения тела и при дыхании почка может смещаться из почечного ложа в вертикальном направлении до 2 см. При нефроптозе почка может перемещаться на расстояние до 10 см. Иногда она может опускаться в малый таз. Такую подвижную почку называют еще
«блуждающей» почкой
Удерживают почку на физиологическом уровне связки, фасции, образующие почечное ложе, внутрибрюшное давление (создаваемое мышцами передней брюшной стенки и диафрагмой), фасциально-жировая капсула почки и жировая клетчатка между
надпочечником
и почкой.
Согласно статистике, в настоящее время нефроптоз наблюдается у 1,5% женщин и у 0,1% мужчин. Преимущественный возраст для этой патологии – 25-40 лет. Нефроптоз наблюдается преимущественно справа. Это объясняется тем, что левая почка имеет более сильный связочный аппарат и тем, что правая почка в норме расположена ниже, чем левая. В некоторых случаях отмечается двустороннее опущение (птоз
) почек.
Влияет ли кормление грудью на вывод камней из почек
А что касается того, влияет ли кормление грудью на вывод камней из почек
, можно сказать, что да, влияет, причем в положительном смысле. Для выработки достаточного количества молока необходимо много пить, а жидкость, проходя через почки, промывает их, ускоряя выход возможных камней. Очень часто камни вымываются на стадии песка, доставляя неприятные ощущения, но это все же лучше, чем вероятность спрессования их в более крупные образования, для удаления которых может потребоваться оперативное вмешательство.
После беременности и родов вероятно обострение большого количества хронических патологий.
Значительная нагрузка на внутренние органы усиливается, потому многие пациентки после родов обращаются к врачам с различными патологическими процессами.
Одним из них станет пиелонефрит в послеродовой период в процессе лактации.