Во время беременности женщины сталкиваются с различными болезнями, из-за того, что сейчас происходят гормональные изменения. Кроме этого, очень часто у беременных ослабевает иммунная система. Все это сказывается на общей работе организма, и некоторые его функции могут дать сбой, в результате появляется и развивается какое-нибудь заболевание, о котором до беременности женщина даже не слышала. Гестационный пиелонефрит является одним из таких заболеваний.
Как проявляется симптоматика болезни
Пиелонефрит у беременных дает выраженные симптомы в конце второго триместра. Их интенсивность зависит от разновидности и стадии развития патологии. При обострении у женщин проявляются следующие признаки:
- Гипертермия;
- Потеря аппетита;
- Слабость во всем теле;
- Рвота, тошнота;
- Вялость;
- Боли в мышцах и голове;
- Озноб.
Во время ремиссии большинство проявлений пропадают. Единственными признаками хронического пиелонефрита при беременности становятся болезненные ощущения ноющего характера. Они локализуются в поясничном отделе позвоночника с той стороны, где расположен пораженный орган. Если беременная женщина соблюдает рекомендации лечащего врача, то вероятность возникновения осложнений существенно снижается.
В отдельную группу выделяют бессимптомную форму почечного заболевания. В этом случае симптоматика практически полностью отсутствует, что сильно усложняет дифференциальную диагностику.
Диагностические мероприятия
Для диагностики пиелонефрита применяется широкий спектр различных методик. Начинают обследование обычно с лабораторных анализов, которые каждая женщина регулярно сдаёт в поликлинике. При подозрении на пиелонефрит прибегают к инструментальным методам диагностики, чтобы дифференцировать его с другими недугами. Чаще всего путают воспаление почек со следующими заболеваниями:
- гломерулонефритом;
- аппендицитом;
- гастритом;
- язвенной болезнью;
- колитами и энтероколитами;
- кишечной инфекцией;
- панкреатитом.
Лабораторные методы
Из лабораторных методов диагностики пиелонефрита выделяют основные и второстепенные. Обычно в целях безопасности используют следующий спектр исследований:
- Общий анализ крови. Увеличенное количество лейкоцитов и повышенная скорость оседания эритроцитов (СОЭ) укажут на наличие воспалительного процесса в организме.
- Общий анализ мочи. Берётся с целью выявления изменений в её составе. Оценивают плотность, количество, основные клеточные компоненты. При пиелонефрите моча будет мутная и с большим содержанием белых кровяных клеток.
- Бактериологический посев мочи. Позволит выявить возбудителя инфекции в течение нескольких дней, что поможет выбрать правильный антибиотик.
Для анализов обычно берут несколько пробирок с биологическим содержимым
Инструментальные методы
Предпочтение в выявлении пиелонефрита традиционно отдаётся инструментальным техникам. Для беременных самым безопасным методом исследования является ультразвуковая диагностика (УЗИ). С её помощью можно рассмотреть структуру чашечно-лоханочной системы, состояние канальцев и узнать причину возникновения патологии.
Ультразвуковое исследование — наиболее безопасный метод выявления пиелонефрита у беременных
Причины
Гестационный пиелонефрит у беременной чаще всего развивается из-за механического воздействия. Подобное влияние объясняется сдавливанием почек маткой. Хронический пиелонефрит может перейти в острую фазу во время третьего триместра беременности, именно в этот период воздействие на внутренние органы увеличивается до максимума. Страдают не только почки, из-за давления снижается функциональность мочевого пузыря и мочеточников.
Прежде чем что-то делать, необходимо выяснить возможные факторы риска. Кроме увеличения матки к причинам возникновения патологии причисляют:
- Гормональную перестройку в организме;
- Наличие в анамнезе хронических заболеваний мочеполовой системы;
- Ослабление защитной функции;
- Недостаточную физическую активность;
- Влияние низких температур;
- Инфекционное заражение;
- Несоблюдение правил личной гигиены;
- Пороки развития мочевыводящих путей;
- Беспорядочная половая жизнь.
Воспаление почечных лоханок негативным образом сказывается как на здоровье будущей матери, так и на состояние плода.
Пиелонефрит при беременности
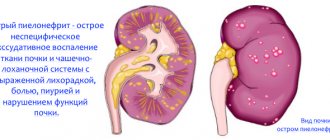
Пиелонефритом называется инфекционное заболевание, характеризующееся воспалением интерстициальной ткани с вовлечением в процесс чашечек и лоханок. Распространенность этой патологии среди беременных достигает 7%. Различают 3 степени тяжести пиелонефрита. При легкой форме развивается острое воспаление. Осложнения отсутствуют. При своевременном лечении беременность и роды протекают без осложнений.
Пиелонефрит 2 степени тяжести часто протекает в хронической форме. В 20–30% случаев он приводит к осложнениям. Наиболее тяжело протекает гестационный пиелонефрит 3 степени. На его фоне развиваются вторичная (симптоматическая) артериальная гипертензия и почечная недостаточность. В данной ситуации имеется риск для ребенка. Если заболевание выявлено до зачатия ребенка, то беременность не рекомендуется ввиду большого риска.
Основные этиологические факторы
Гестационный пиелонефрит при беременности развивается по нескольким причинам. Основными предрасполагающими факторами являются:
- застой мочи;
- рефлюкс в результате снижения тонуса мочевого пузыря и мочеточников;
- проникновение инфекции;
- гормональная перестройка;
- сдавливание мочеточников увеличенной маткой;
- мочекаменная болезнь;
- нарушение циркуляции крови;
- цистит;
- уретрит;
- наличие сахарного диабета;
- иммунодефицит;
- дистопия;
- катетеризация.
В большинстве случаев воспаление почек выявляется во 2 и 3 триместрах. Чаще всего в качестве возбудителей пиелонефрита выступают бактерии (кишечные палочки, кокки). Их активному распространению способствует повышение в крови уровня прогестерона. Этот гормон снижает тонус мочеточников и пузыря.
Выведение мочи затрудняется. Защитные механизмы не срабатывают, и микробы накапливаются, проникая в почки восходящим путем. Иногда бактерии распространяются через кровь и лимфу. Это возможно при наличии других инфекционных заболеваний. Пиелонефрит у беременных возникает при сдавливании тканей почки увеличенной маткой.
Реже заболевание вызывают вирусы и грибки. Занесение инфекции возможно во время катетеризации. Пиелонефрит чаще развивается у женщин, которые не соблюдают правила интимной гигиены, мало пьют, имеют ИППП и эндокринные заболевания. В группу риска входят женщины 18–30 лет, ранее не рожавшие.
Патогенез развития болезни
Воспаление почек по типу пиелонефрита имеет сложный механизм. В основе лежит нарушение уродинамики (нормального тока мочи). Этому способствуют компрессионные и гормональные факторы. В начале беременности происходит перестройка организма. Изменяется соотношение эстрогенов и прогестерона.
Последний действует на адренорецепторы верхних мочевыводящих органов. Это приводит к гипотонии. Следствие — застой мочи. На 7–13 день увеличивается выработка эстрадиола. Он нарушает альфа-рецепторную активность. На поздних сроках гестации основным звеном патогенеза развития пиелонефрита является компрессия тканей почки маткой. Немаловажную роль играют следующие факторы:
- наследственная предрасположенность;
- снижение иммунного статуса;
- пузырно-мочеточниковый рефлюкс.
Во время беременности снижается активность лимфоцитов. Изначально развивается бактериурия, которая при отсутствии лечения приводит к поражению почек. Заболевание чаще выявляется у женщин с головным предлежанием плода. Если имеется синдром правой яичниковой вены, то происходит сдавливание средней трети правого мочеточника. В данном случае развивается острый пиелонефрит.
Признаки пиелонефрита у беременных
Болезнь чаще всего начинается остро. При пиелонефрите до 12 недели беременности наблюдаются следующие симптомы:
- лихорадка;
- повышенная потливость;
- озноб;
- тахикардия;
- адинамия;
- слабость;
- односторонняя или двусторонняя боль в пояснице;
- странгурия;
- ощущение переполнения мочевого пузыря.
Очень часто воспаление почек сочетается с циститом и уретритом. Боль при гестационном пиелонефрите односторонняя. Лишь иногда в процесс вовлекаются обе почки. Боль отдает в гениталии, паховую зону и верх живота. Она различной интенсивности. Инфекция всегда провоцирует появление симптомов интоксикации.
Наиболее бурно протекает гнойно-деструктивная форма заболевания. Для нее характерна гектическая лихорадка. Температура повышается через определенное время. При поколачивании по краю реберной дуги выявляется положительный симптом Пастернацкого. Иногда возникают тошнота и рвота. У женщин ухудшается аппетит.
Урина приобретает красноватый оттенок. Этот признак наблюдается не всегда. Он свидетельствует о появлении в моче крови. Урина мутнеет. При сочетании пиелонефрита с циститом микции становятся частыми. Возможна боль в лобке. Хроническая форма заболевания протекает бессимптомно или со скудной клинической картиной.
Опасность пиелонефрита для плода
Каково влияние на плод этого заболевания, известно не всем. Запущенный пиелонефрит может стать причиной сепсиса. Это опасное осложнение, при котором бактерии и их токсины распространяются и поражают все органы и системы. Микробы проникают через плацентарный барьер и могут стать причиной выкидыша.
Другими негативными последствиями являются внутриутробное инфицирование и преждевременные роды. Наиболее опасным осложнением является инфекционно-токсический шок. Он развивается очень редко. Причиной нарушения развития малыша может стать гестоз. Это осложнение беременности, характеризующееся отечным синдромом, высоким давлением и протеинурией. Дети, рожденные от больных пиелонефритом матерей, могут быть слабыми и недоношенными.
Виды патологии
Гестационный пиелонефрит классифицируют по нескольким признакам, среди них:
- Патогенез;
- Характер течения;
- Стадия развития;
- Зона поражения;
- Сохранность функциональности.
Состояние почек у беременных имеет большое значение, больше всех рискуют женщины, у которых поражены обе почки. Тубулоинтерстициальный нефрит бывает первичным или вторичный. Появление последнего объясняется рецидивом заболевания, которым пациентка переболела ранее. Острый пиелонефрит беременных может перейти в хронический. При этом страдает функциональность паренхиматозных органов. Хронический пиелонефрит, обострившийся при беременности, провоцирует нарушения в фильтрационном механизме.
Гестационный
Гестационный пиелонефрит может появиться во время беременности и после родов. По статистике у 10% всех заболевших данная патология сопровождается развитием гнойно-деструктивных очагов. Причиной их возникновения становятся карбункулы, абсцессы и апостемы. Острая разновидность гестационного пиелонефрита занимает вторую позицию в списке наиболее частых экстрагенитальных болезней. В группе риска находятся женщины, забеременевшие в первый раз. Среди факторов, предрасполагающих гестационное поражение паренхиматозных органов, выделяют гормональные и иммунологические изменения в организме.
Тубулоинтерстициальный нефрит чаще всего развивается во втором или третьем триместре беременности. На 34-36 неделе риск развития патологии доходит до критического значения. В некоторых случаях гестационное поражение почек манифестирует во время или сразу после родов (4-12 день). Чем раньше будет начато лечение, тем меньше последствий. Пиелонефрит при беременности влияет на плод, поэтому при появлении тревожных признаков нужно посетить доктора.
Хронический
Во время беременности и послеродового периода может возникнуть хронический пиелонефрит двух разновидностей. Первичная развивается скрытно. Острая фаза протекает без видимых проявлений, переход на следующую стадию тоже не отягощен внешними симптомами. После появления первых признаков диагностируют уже хронический тубулоинтерстициальный нефрит.
Лечение хронического пиелонефрита второго типа осложнено мочекаменной болезнью, уретритом, аномалиями развития или циститом. Эти нарушения являются первопричиной патологии, опаснейшей для женщины, ждущей ребенка. Первичное обострение хронической болезни характеризуется быстрым проявлением симптомов инфекционного заражения, вторичное может медленно прогрессировать в течение нескольких лет. Болезнь обструктивного характера гораздо сложнее вылечить, чем ее необструктивную разновидность. Ситуация усугубляется чрезмерной нагрузкой на почки и снижением иммунитета.
Острый
Развитие острого пиелонефрита при беременности чревато появлением таких симптомов, как:
- Изменение цвета урины;
- Повышенная температура тела;
- Диспепсическое расстройство;
- Неприятный запах;
- Боль, возникающая при резких движениях и физической нагрузке.
Данная разновидность патологии представляет собой форму вторичного обструктивного пиелонефрита. Клинические проявления возникают внезапно. Из-за гормонального дисбаланса тонус мочевыводящих меняется. Итогом подобного воздействия становится нарушение оттока урины.
Основные причины возникновения
Пиелонефрит — воспалительное заболевание, которое возникает при попадании возбудителя в ткани почек. Чаще всего распространены следующие пути инфицирования:
- через кровь;
- через лимфатические сосуды;
- с током мочи.
К предрасполагающим факторам относят:
- акклиматизацию;
- резкие перепады температуры окружающей среды;
- охлаждение;
- частые ОРВИ и грипп;
- сидячий образ жизни;
- вредные привычки;
- неправильное питание;
- генетическую предрасположенность;
- изменения во время беременности в мочеполовой системе;
- травматические поражения почек;
- работу на вредном производстве.
Пиелонефрит не является болезнью, которая нарушает процессы зачатия. Многие женщины смогли забеременеть после успешного излечения и выносить здоровых детей без проблем для собственного здоровья.
Диагностика
Гестационный пиелонефрит у беременных диагностируют посредством инструментальных и лабораторных исследований. Обследование необходимо для выявления точной причины недомогания. Анализы мочи и крови, которые женщина сдает в первом и во втором триместре беременности, позволяют своевременно определить острый и хронический пиелонефрит.
Больной назначают ОАК, ОАМ, биохимический анализ крови, исследование урины по Зимницкому и Нечипоренко, бактериологический посев. Среди аппаратных методов диагностики выделяют УЗИ, хромоцистоскопию, катетеризацию мочевыводящих путей.
Избавиться от первопричины заболевания, снять его симптомы поможет лечащий врач. Эффективность терапии проверяют посредством контрольных анализов. Рентген, экскреторная урография, как и другие радиоизотопные методы исследования использовать при беременности категорически запрещено.
Какие анализы нужно сдать
Рентгенографическое исследование при беременности не проводят, чтобы избежать лучевой нагрузки на организм будущей матери и ребенка. При постановке диагноза учитываются результаты таких обследований:
- общеклинический анализ крови;
- общий анализ мочи;
- УЗИ почек;
- посев мочи на микрофлору;
- биохимический анализ крови.
Чтобы предупредить вертикальный занос инфекции, цистоскопию и катетеризацию мочевика не проводят.
При неясной клинической картине дополнительно делают пробу Зимницкого, по которой оценивают функциональное состояние почек. При необходимости консультируются с инфекционистом, гепатологом.
Лечение
Гестационный пиелонефрит лечат в стационарных условиях. На первом этапе восстанавливают пассаж урины. Для этого назначают позиционную терапию:
- Женщина ложится на бок (с той стороны где находится здоровая почка);
- Принимает коленно-локтевое положение;
- Конец кровати приподнимают.
В результате этих манипуляций давление матки на паренхиматозные органы уменьшается, отток мочи происходит в нормальном режиме, состояние больной улучшается. Если положительных результатов после такой терапии нет, проводят катетеризацию или пункционную нефростомию. Лечение пиелонефрита при беременности осуществляют с помощью медикаментозной терапии, физиопроцедур и гомеопатии. В крайнем случае применяют оперативное вмешательство. Чем раньше начнется лечение, тем больше шансов на благоприятный исход. Поражение почек в 1 или 2 триместре может привести к замершей беременности. Игнорирование клинических рекомендаций врача чревато появлением острой почечной недостаточности.
Медикаменты
Если во время беременности выявили пиелонефрит, подбор лекарственных средств осуществляют исходя из диагноза, индивидуальных особенностей пациентки и триместра. Антибиотики могут не только избавить от патологии, но и навредить ребенку. К наиболее безопасным препаратам причисляют:
- Ампициллин;
- Эритромицин;
- Оксациллин;
- Нетилмицин;
- Цепорин;
- Супракс.
Изменять прописанную схему приема и дозировку нельзя. Увеличение длительности медикаментозной терапии вредно для плода. Антибиотические препараты назначают только после проведения лабораторных исследований. Хороший эффект дают инфузионные лекарственные составы, спазмолитики, витаминно-минеральные комплексы, седативные средства.
При лечении женщины в период лактации также следует соблюдать осторожность. Все препараты, поступившие в организм матери проникают в грудное молоко. Чем лечить женщину, решает только врач. Самостоятельно подбирать медикаменты категорически запрещено.
Хирургическое лечение
Если воспаление чашечно-лоханочной системы сопровождается нагноением, проводят хирургическую операцию. Как лечить гнойно-деструктивные изменения, локализованные несколькими сегментами паренхиматозного органа, решают после проведения полного диагностического обследования. Избавиться от клинических проявлений патологии осуществляют нефростомию, декапсуляцию почки и нефрэктомия. Последнее необходимо, если пиелонефрит обостряется или к прочим симптомам заболевания добавляется тяжелая интоксикация.
Показанием к назначению оперативного вмешательства может стать:
- Отсутствие положительных результатов от консервативной терапии;
- Появление абсцесса, апостематозного нефрита и карбункула.
Чтобы не доводить до операции, необходимо соблюдать все рекомендации доктора.
Плазмаферез
Этот экстракорпоральный метод детоксикации применяют для лечения осложненных почечных патологиях во время беременности. У женщин в положении нет противопоказаний к его использованию. К дополнительным преимуществам данного способа относят простоту, отсутствие побочных реакций и эффективность.
Благодаря этому методу можно избавиться от проблем с гуморальным и клеточным иммунитетом; снизить температуру тела; снять интоксикацию; улучшить общее состояние пациента. Обычно плазмаферез проводят перед оперативным вмешательством. Положительное влияние данной процедуры позволяет уменьшить риск развития осложнений.
Физиолечение
Комплексная терапия, назначаемая при выявлении очагов воспаления, часто включает в себя ультрафиолетовое излучение аутокрови, электрофорез, СМВ-терапия, УВЧ. Такая тактика лечения позволяет облегчить состояние пациентки. Использование этих физиопроцедур происходит в течение определенного периода времени. Положительный результат может быть получен только после прохождения полного курса.
Диета
Диета – это неотъемлемая часть терапии, назначаемой при пиелонефрите у беременных. Из рациона питания обязательно исключают соления, маринады, копченую и жареную еду. Необходимо увеличить количество потребляемых овощей и фруктов, следят за количеством жидкости в организме. Излишества негативным образом сказываются на состоянии паренхиматозных органов.
Диетическое меню дополняется компотами, мочегонным чаем, морсами, соками. Питаться нужно дробно, то есть количество приемов пищи увеличивается, а порция уменьшается. За основу берутся продукты, предупреждающие запоры и другие расстройства ЖКТ. Первые блюда должны быть вегетарианскими. Вводить в режим питания мясо и рыбу следует с осторожностью. Перед этим желательно проконсультироваться с лечащим врачом.
Народные средства
В период вынашивания ребенка и грудного кормления не рекомендуется принимать фитопрепараты, которые не одобрены доктором. Лечение в домашних условиях должно происходить под контролем специалиста. Организм будущей матери уязвим, все что она употребляет, оказывает воздействие на плод.
Народные средства, которые можно пить, находясь в интересном положении, готовят из:
- Брусники;
- Пустырника;
- Меда (при отсутствии аллергии);
- Петрушки;
- Облепихи.
Вариантов множество, главное, соблюдать рекомендуемые пропорции и схему приема.
Лечение пиелонефрита у беременных
Уничтожение инфекции и восстановление мочеиспускания – основные задачи лечения пиелонефрита у пациенток беременности. Медикаменты подбирают с учетом чувствительности бактерий и триместра беременности.
Антибиотики
На ранних сроках беременности бактериальную инфекцию лечат защищенными пенициллинами. Малотоксичные антибиотики не оказывают влияния на внутриутробное развитие плода. В первом триместре гестации используются:
- Аугментин;
- Амокси-апо-клав;
- Клавам;
- Бетаклав;
- Тераклав.
Начиная с четвертого месяца беременности, разрешается использовать макролиды и цефалоспорины:
- Спирамицин;
- Цефотаксим;
- Абитракс;
- Цефтриаксон;
- Лораксим.
В течение беременности не применяются фторхинолоновые антибиотики. В первом и последнем триместрах нельзя использовать сульфаниламиды.
Вспомогательные лекарства
Для облегчения симптомов пиелонефрита, укрепления иммунитета и устранения интоксикации применяются:
- анальгетики (Бофен, Нурофен) – купируют почечные колики, дискомфорт в пояснице;
- уросептики (Фитолизин, Канефрон) – уничтожают инфекцию в мочевых путях, предупреждают цистит и уретрит;
- спазмолитики (Спазоверин, Но-Шпа) – расслабляют гладкую мускулатуру, препятствуя повышению тонуса матки и преждевременным родам;
- витамины (Элевит Пронаталь, Прегнавит) – восполняют дефицит биоактивных веществ, стимулируют организм на борьбу с инфекцией.
Перед тем как лечить пиелонефрит лекарствами, консультируются с акушером-гинекологом или нефрологом. Нерациональная терапия чревата нарушениями в развитии плода.
Диета и питьё
Совместно с лекарственной терапией назначается диета. В первом и во втором триместре нужно употреблять больше витаминизированных фруктов и овощей:
- крыжовник;
- смородину;
- огурцы;
- морковь;
- дыню;
- свеклу;
- груши;
- яблоки;
- арбузы;
- виноград.
Из рациона исключают уксус, пряности и жирные блюда. В последнем триместре рекомендованы кисломолочные продукты, фруктовые морсы и компоты. Чтобы уменьшить отеки и выраженность гипертонии, отказываются от поваренной соли.
Постельный режим
Пиелонефрит у беременных протекает в тяжелой форме. Чтобы предотвратить осложнения и улучшить самочувствие, пациентки должны соблюдать постельный режим:
- при воспалении почек показан полный покой в течение 7 дней;
- чтобы избежать застоя жидкости, спят на здоровом боку;
- для предупреждения отеков под ноги подкладывают подушку.
В горизонтальном положении восстанавливается кровообращение в тазовых органах, что способствует выздоровлению.
Когда необходимо хирургическое вмешательство
Операция требуется при гнойном воспалении почечной паренхимы, образовании карбункулов. При беременности отдают предпочтение органосохраняющим операциям:
- декапсуляция почки – снятие внешней оболочки органа с целью уменьшения давления на воспаленную паренхиму;
- дренаж абсцесса – вскрытие гнойника с последующим удалением из очага поражения гнойного содержимого.
Если пиелонефрит протекает в тяжелой форме, грозит прерыванием беременности, прибегают к нефрэктомии – удалению пораженной почки.
Профилактика
Что можно сделать, чтобы предотвратить воспаление чашечек и лоханок почки у женщин, которые ожидают появления ребенка? Заболевание предупреждают посредством здорового образа жизни, укрепления иммунной системы, правильного питания, регулярных физических нагрузок. Также следует уделить внимание питьевому режиму.
Чрезмерное количество жидкости негативно сказывается на состоянии пациентки. Изменения иммунитета могут быть спровоцированы переохлаждением и другими отрицательными внешними факторами. Профилактика пиелонефрита при беременности особо необходимо, если женщина уже болела данной патологией.
Какие лекарственные препараты может назначить врач?
Терапия гестационного пиелонефрита включает в себя антибактериальное и противовоспалительное лечение. Использование многих антибиотиков и некоторых уросептиков при беременности категорически противопоказано, что существенно затрудняет выбор лекарственных препаратов. В любом случае тактику борьбы с этим недугом выбирает врач в стационаре, так как все женщины с таким диагнозом госпитализируются в обязательном порядке.
В первом триместре так называемая барьерная функция плаценты обычно оказывается не сформированной до конца. В это время происходит важный этап закладки главных систем органов ребенка, поэтому лекарственное воздействие нежелательно. Если изменения выявлены только в анализах мочи, вероятнее всего, удастся ограничиться вышеперечисленными рекомендациями. В случае активного воспаления, которое сопровождается повышением температуры и болями, допускается применение пенициллинов (препараты «Амоксициллин», «Амоксиклав»).
Со второго триместра разрешается принимать антибиотики группы цефалоспоринов («Супракс», «Цефазолин»), макролиды («Вильпрафен», «Сумамед»). С пятого месяца (при активном воспалительном процессе) строго по назначению врача используется средство «Гентамицин».
Лечение гестационного пиелонефрита также подразумевает проведение дезинтоксикационной терапии, применение витаминных комплексов и успокаивающих средств. Особое внимание уделяется профилактике гипоксии плода. При острой необходимости восстанавливают ток мочи посредством катетеризации и стентирования мочеточника.
Чем опасен во время беременности
Чем опасен пиелонефрит при беременности и гв (грудном вскармливании)? Запущенное воспаление почек чревато серьезными последствиями для будущей мамы и малыша. Игнорирование симптомов часто приводит к внутриутробной гибели плода и самопроизвольному аборту.
Сама женщина в период обострения может пострадать от тяжелой интоксикации, гнойно-некротического поражения паренхиматозных органов, артериальной гипертензии, сепсиса. Возрастает риск преждевременных родов. В некоторых случаях назначают прерывание беременности. Его проводят из-за гипоксии плода или тяжелого гестоза. С последней патологией борются в течение 2 недель.
Прогнозы и отдалённые последствия
Опасность пиелонефрита состоит не только в неприятных ощущениях, которые он вызывает, но и в отдалённых последствиях. Они могут негативно сказаться как на здоровье матери, так и на ещё не рождённом малыше. Именно поэтому ведущие акушеры-гинекологи страны советуют избавиться от болезни до планирования беременности. Желательно пройти курс профилактических мероприятий и полностью изменить свой образ жизни за полгода перед зачатием ребёнка. Так можно избежать неожиданного рецидива болезни и полностью обезопасить себя и своего малыша от действия патогенных микроорганизмов, которые могут с током крови попасть в организм плода.
Последствия для женщин
Пиелонефрит — заболевание, которое может вызывать почечную недостаточность у совершенно здорового человека. Организм беременной женщины является довольно уязвимой мишенью для различного рода инфекций. При появлении первых признаков пиелонефрита стоит обратиться в стационар, потому что при необходимости хирургического вмешательства нужно будет пройти множество обследований, а также выбрать методику оперативного разрешения проблемы.
Формирование гнойных очагов часто встречается при пиелонефрите
Основные осложнения пиелонефрита у беременных женщин:
- мелкие гнойничковые образования в ткани почек;
- карбункулы и околопочечная флегмона;
- гнойное расплавление клетчатки органов малого таза;
- гестозы и токсикозы;
- гипертонический криз;
- отёчный синдром;
- инфекционно-токсический шок;
- септическая интоксикация организма;
- острая недостаточность почечного аппарата;
- невынашивание беременности;
- преждевременные роды.
Угроза для малыша
Ребёнок находится в материнском организме в течение всего периода внутриутробного развития. Соответственно, всё, что происходит с женщиной, так или иначе сказывается на её малыше. Последствия перенесённого заболевания очень опасны: происходит недоразвитие систем и органов, ребёнок не набирает вес, а при рождении не может дышать самостоятельно. Чаще всего поражаются сердечно-сосудистая и бронхолёгочная системы, головной мозг. Таких детей необходимо длительное время держать в отделении реанимации новорождённых.
В реанимации можно стабилизировать состояние ребёнка
Основные последствия пиелонефрита во время беременности для плода:
- гипоксия: недостаток кислорода негативно влияет на формирование нервной системы;
- задержка роста: из-за недостаточного питания тканей ребёнок растёт гораздо медленнее установленной нормы;
- желтушность кожных покровов: жёлто-оранжевый цвет кожи и слизистых свидетельствует о нарушениях в системе кроветворения;
- инфицирование околоплодных вод: приводит к заражению ребёнка патогенными микроорганизмами;
- преждевременные роды с длительным безводным периодом: отошедшие воды больше не создают благоприятную среду для ребёнка;
- внутриутробная гибель плода.
Желтуха новорождённых — частое последствие пиелонефрита
Ведение беременности и роды при пиелонефрите
Диагноз пиелонефрита во время беременности не является приговором. При правильном и своевременном приёме лекарственных средств возможно выздоровление или выход в стадию ремиссии через несколько недель. Физиотерапия также способствует улучшению работы мочеполовой системы. Будущая мама должна регулярно сдавать следующие анализы в поликлинике:
- общие анализы крови и мочи;
- бактериоскопический посев кала;
- биохимический анализ мочи;
- бактериоскопический посев мочи.
При неосложнённом течении беременности с пиелонефритом лёгкой степени женщины могут родить самостоятельно и доносить плод до нужного срока. Если же состояние будущей мамы стремительно ухудшается, можно вызвать преждевременные роды на допустимых сроках с помощью стимуляции матки уколами окситоцина. Кесарево сечение при пиелонефрите проводится только в экстренных случаях острой почечной недостаточности, так как высок риск внутриутробного инфицирования плода при полостной операции.
Операция кесарева сечения при пиелонефрите практически не используется
Госпитализация при беременности на ранних и поздних сроках
Хронический пиелонефрит, обнаруженный на ранних сроках беременности, не является причиной для госпитализации. На стационаре могут настоять, если анализ мочи и общее состояние женщины свидетельствуют об обострении патологии. Недомогание длится на протяжении 1-3 недель.
Больной в любом случае придется соблюдать правильный образ жизни и прописанную диету. Это необходимо, чтобы предупредить дальнейшее прогрессирование болезни. На поздних сроках постельный режим назначают только во время острой фазы. В период ремиссии будущая мама должна быть активной. Гиподинамия может ухудшить ее положение, риски и так довольно высоки.
Профилактические мероприятия
Чтобы предупредить развитие гестационного пиелонефрита, будущим мамам крайне важно включить в свой распорядок дня несколько пунктов:
- Умеренная физическая активность. Врачи рекомендуют ежедневно совершать небольшие пешие прогулки (около 1 часа).
- Специальная гимнастика для беременных. Сегодня во многих спортивных центрах проводят занятия для женщин в положении, благодаря которым укрепляются мышцы спины и улучшается тонус всех систем внутренних органов.
- При наличии в анамнезе заболеваний мочевыделительной системы необходимо соблюдать специальную диету, способствующую оттоку мочи.
- В сутки рекомендуется употреблять большое количество жидкости.
- Опорожнять мочевой пузырь следует не реже раза каждые три-четыре часа.
Внимательное отношение к собственному здоровью и профилактика гестационного пиелонефрита — залог рождения крепкого малыша. Не следует пренебрегать столь коварным заболеванием. При появлении первичных симптомов лучше проконсультироваться у врача и предпринять все необходимые меры по устранению патологии. Будьте здоровы!
Источники:
https://studfiles.net/preview/1563572/ https://yandex.ru/health/turbo/articles?id=2463 https://fb.ru/article/201069/gestatsionnyiy-pielonefrit-pri-beremennosti-lechenie-gestatsionnogo-pielonefrita
Роды
Патологические изменения в почках не влияют на зачатие. Женщина сможет забеременеть, если у нее нет проблем с репродуктивной системой. Роды при пиелонефрите не всегда проходят путем кесарева сечения. Этот диагноз нельзя назвать показанием для хирургического вмешательства.
В данном случае все зависит от общего состояния роженицы, физиологических показателей плода и стадии патологии. Решение относительно этого вопроса принимает врач. Сразу после родов заболевание может перейти в острую фазу. Вероятность такого явления чрезвычайно высока при хроническом пиелонефрите даже спустя 14 дней после рождения ребенка. Клинические проявления схожи с симптоматикой аппендицита, эндометрита, сепсиса и периметрита.
Виды воспаления почек
Пиелонефрит беременных классифицируют по разным критериям – клиническим проявлениям, механизму и периоду зарождения. Точная постановка диагноза облегчает выбор тактики лечения и прогнозирование дальнейшего течения болезни.
При беременности у 76% женщин очаги инфекции возникают в правой почке. Значительно реже гестационный пиелонефрит бывает левосторонним или двусторонним.
Нефрологи и акушеры-гинекологи выделяют такие виды пиелонефрита:
- По течению – острый и вялотекущий (хронический). Острая форма встречается у 10% женщин при первичной беременности. Отличается бурным течением с выраженным болевым синдромом. Вялотекущий пиелонефрит возникает на фоне острого. В периоды ремиссии почти не влияет на качество жизни женщины.
- По происхождению – первичный и вторичный. Пиелонефрит называется первичным, если инфекционное поражение почек не было вызвано внешними или внутренними факторами. Вторичный возникает на фоне урогенитальных инфекций, анатомических пороков, сужения мочевых путей.
- По периоду – рецидивы, частичная или полная ремиссия. При обострении симптоматика выражена ярко. При частичном стихании симптомов пациентки чувствуют себя удовлетворительно, а при полном – лабораторные признаки пиелонефрита не обнаруживаются.
По характеру патологических изменений пиелонефрит бывает серозным, гнойным, распространенным (диффузным) и апостематозным, когда в почечной паренхиме возникают множественные гнойники.
Последствия для ребенка
Пиелонефрит после родов способен спровоцировать гнойно-септических осложнения, что чревато летальным исходом. Заражение во время внутриутробного развития может стать причиной конъюнктивита или заболеваний внутренних органов. Итог предсказать невозможно. Последствия для ребенка могут быть необратимыми. Поэтому врачи настаивают на ранней постановке на учет в женских консультациях. Регулярный контроль за состоянием плода – реальная возможность спасти его жизнь при возникновении каких-либо нарушений.
Основные симптомы
Начало гестационного пиелонефрита практически всегда внезапное (за исключением стертого продромального периода в случае хронического цистита или бактериурии до беременности). Характерными признаками начала болезни является:
- высокая температура тела до 38–39 градусов и выше;
- боль в поясничной области;
- дизурия (нарушение процесса мочеиспускания);
- изменение цвета мочи.
А также может появиться общая слабость, тошнота и прочие проявления интоксикации организма.
Режим и диета
Потеря времени при гестационном пиелонефрите может быть чревата осложнениями, необходима срочная госпитализация, адекватное обследование и выбор правильного режима. В зависимости от тяжести болезни назначают постельный или строгий постельный режимы. Нужно пить достаточное количество жидкости, для усиления оттока мочи и очищения (клюквенный сок, чай с брусникой и т. д.). Ориентироваться можно на цвет урины – чем прозрачнее она будет, тем лучше.
Рекомендуется ограничить или полностью исключить поваренную соль, особенно если заболевание протекает с гипертензией. Не употреблять кофе, острую пищу, маринады, уксус. Полезны молочнокислые продукты – йогурт, кефир, а также фруктов и овощей.
Механизм развития
Пиелонефрит является неспецифическим воспалительным процессом бактериальной этиологии, характеризующимся поражением почечных канальцев. Если патология развивается во время беременности, то врачи используют термин «гестационный пиелонефрит». Заболевание протекает на фоне поражения почечных лоханок, чашечек и межуточной ткани паренхимы.
Пиелонефрит во время беременности возникает при наличии инфекционного очага в организме женщины (преимущественно в мочевыделительной системе), а также в результате нарушений оттока урины по мочевыводящим путям. В роли агента воспаления выступают патогенные микроорганизмы, проникнувшие внутрь кровяного русла из окружающей среды. К ним относятся:
- кишечная палочка;
- энтерококки;
- синегнойная палочка;
- протеи;
- стафилококки.
Пиелонефрит у беременных провоцируют кишечная палочка и протей из-за анатомической близости и общей системы кровообращения системы мочевыделения, половых органов и кишечника. Высокая сопротивляемость организма к инфекционным возбудителям станет профилактикой заболевания. При низком иммунном статусе вероятность образования воспалительного очага крайне высока.
Особую опасность представляют бактерии, которые уже испытывали на себе воздействие Т-лимфоцитов и лейкоцитов. Они утратили часть клеточной стенки, но приобрели устойчивость к внешним факторам. Такие микроорганизмы при появлении благоприятных условий образуют полноценные штаммы. Пиелонефрит на ранних сроках беременности чаще всего развивается после возникновения нескольких устойчивых колоний вегетативных форм микробов.
Основной симптом пиелонефрита во время беременности — боли в пояснице
Общие сведения
Пиелонефрит — это воспалительный процесс в почке, развивающийся вследствие проникновения инфекции. Женщины в положении имеют большую предрасположенность к этому заболеванию из-за плохого оттока мочи и пережимания отводящего канала растущей маткой. Пиелонефрит проявляется резким повышением температуры, болезненным дискомфортом в области поясницы. Для борьбы с инфекцией врачи обычно рекомендуют антибиотикотерапию. При грамотном лечении у будущей мамы есть все шансы родить здорового малыша.
Чем отличается гестационный пиелонефрит? При беременности увеличивающаяся с каждым днем матка давит на окружающие органы. Очень часто пережимается и сам мочеточник. Это канал, по которому урина оттекает от почки непосредственно к мочевому пузырю. Замедление процесса провоцирует ее застой и расширение почки.
Если у будущей мамы еще до беременности был диагностирован пиелонефрит в хронической форме, а теперь развился гестационный, риск возникновения осложнений достаточно высок. Такие женщины должны постоянно наблюдаться у врача и четко следовать всем его предписаниям.
Какова причина пиелонефрита
Урологи считают, что сидение на холодном камне или промокшие ноги не могут служить причиной возникновения пиелонефрита, это заболевание вызывается всегда микроорганизмами, которые в норме живут в теле человека. Их называют условно-патогенными.
В 90% случаев виновницы — группа энтеробактерий. Это такие бактерии, как кишечная палочка (E. Coli), Клебсиеллы, Протеи. Сами по себе почки стерильны. Однако инфекционные агенты могут заноситься с кровью (гематогенный путь) или по мочеточникам через уретру (восходящий путь). Встречаются, хоть и редко, хламидийные, уреаплазменные и вирусные пиелонефриты.
Что вредит урологическому здоровью:
- частые циститы или острый пиелонефрит до беременности;
- переохлаждение;
- бактерии в моче до или во время беременности;
- сахарный диабет;
- наследственные болезни почек;
- аномалии развития почек;
- воспаление единственной почки;
- хронический пиелонефрит при беременности.
Причины воспаления почек при гестации
Вот главные факторы для развития воспаления у беременной женщины:
- Растущая матка сдавливает мочеточники — нарушается пассаж мочи.
- Постоянный вялотекущий воспалительный процесс — кариес, тонзиллит — может способствовать распространению инфекции в мочеполовых путях.
- Повышенный уровень прогестерона расслабляет гладкую мускулатуру мочеточников и мочевого пузыря, ухудшая движение мочи, способствуя восхождению инфекции к почкам.
- Наличие даже маленьких камней в почках облегчает распространение инфекции.
- Мочевой рефлюкс из-за извитости мочеточников или других причин, способствует распространению бактерий из нижней трети уретры в ткани почек.
В итоге воспаление почки приводит к склерозированию интерстициальной ткани, сдавливанию канальцев. Это проявляется ухудшением концентрационной функции мочи. Вследствие склероза ткани может развиться почечная артериальная гипертензия. Она встречается у 20% женщин, перенесших пиелонефрит во время беременности.
Конечно, воспаление почек при беременности ухудшает ее течение, самочувствие и женщины и плода страдает. Уролог и гинеколог уделяют должное внимание не только здоровью будущей мамы, но и малыша в утробе. Чтобы проверить его состояние, делают КТГ плода, УЗИ и допплерометрию.
Как инфекции мочевых путей лечат во время беременности
Воспаление почек, по назначению врача, можно лечить антибиотиками при беременности. Обычно назначают 7-10 дневный курс антибиотиков, который является безопасным для вас и ребенка. Лечит пиелонефрит уролог либо акушер-гинеколог, который ведет беременность. Поговорим подробнее, как лечить такое воспаление.
Основные принципы терапии обострения гестационного пиелонефрита:
- Своевременная терапия вначале антибиотиком с широким спектром действия, потом назначение препарата по результатам посева материала.
- Применение лекарств растительного происхождения — на основе трав, почечные сборы.
- Восстановление нормального тока мочи в мочеточниках.
- Контроль течения беременности, самочувствия плода, коррекция анемии.
- Питьевой режим: 1.5-2 л. воды в день.
- Первые 48 часов — парентеральное введение лекарств, последующие дни — переход на пероральный способ.
Вред гестационного пиелонефрита больше, чем вред антибиотикотерапии.
Особенности применения антибиотиков у беременных
- В I триместре беременности происходит органогенез, то есть закладка тканей и органов. В этот период безопасны только пенициллины. Употребление других антибиотиков грозит различными пороками развития, например, глухотой.
- Во II и III триместрах беременности закончен органогенез плода, функционирует плацента, защищая плод от многих лекарственных препаратов. Спектр антибактериальных лекарственных средств расширяется: добавляются полусинтетические пенициллины, цефалоспорины, макролиды, при необходимости — нитрофураны. К ним, например, кишечная палочка чувствительнее всего.
- В послеродовом периоде разрешены фторхинолоны. При этом на период антибактериальной терапии запрет на кормление грудью. Лечение продолжается 7–10 дней. В первые 2 дня способ введения препарата — внутримышечно, после — замена на таблетки.
Российское общество урологов считает оптимальными следующие антибиотики.
Антибактериальные препараты выбора:
- Амоксициллин / Клавуланат (1.2 г. в/в) (защищенный).
- Ампициллин (0.5–1.0 г. в/м, в/в).
- Карбенициллин (1.0 г. в/м).
- Цефалоспорины различных поколений (1.0 г. в/в).
Пиелонефрит беременных: причины, симптомы и лечение
Пиелонефрит – это воспалительный процесс, возникающий вследствие размножения инфекции в почках. Наиболее распространёнными возбудителями заболевания являются кишечная палочка (Escherichia coli), стафилококки (Staphylococcus), энтерококки (Enterococcus), протеи (Proteus).
Иногда в карточке врач записывает вместо диагноза шифр болезни, который берётся из Международной классификации болезней десятого пересмотра.
Код по МКБ-10 для гестационного пиелонефрита: О23.0 Инфекция почек при беременности
Что такое гестационный пиелонефрит?
Гестационным он зовётся, когда причиной возникновения является беременность. Во время всего периода вынашивания, размеры матки беспрерывно увеличиваются, оказывая на мочеточники (особенно на правый) чрезмерное давление, в результате чего расширяются верхние мочевые пути (почечные лоханки и мочеточники).
Патологический процесс расширения начинается со второй половины гестации, достигая пика на первых неделях третьего триместра, и прекращаясь вскоре после родов.
Под действием гормонов беременности (прогестерона и ХГЧ) помимо расширения почечных лоханок и мочеточника происходит ухудшение двигательной способности мочевыводящих путей, из-за чего отток мочи (урины) нарушается.
Застоявшаяся моча является благоприятной средой для попадания и размножения инфекции в мочевых путях.
Пути проникновения болезнетворных микробов:
- гематогенный путь (вследствие бактериемии). При наличии очага инфекции в любой части организма происходит проникновение болезнетворных бактерий в кровоток. По крови бактерии расходятся по организму и, попадая в подходящие условия, начинают размножаться.
- восходящий путь (по мочевым путям). От инфицированного мочеиспускательного канала или мочевого пузыря (при уретрите, цистите) патогенные микроорганизмы перемещаются вверх по мочевой системе, поражая почечные лоханки. Таким образом, невылеченный цистит может стать причиной развития данной болезни.
При наличии очага заражения во влагалище (например, при вагините) через время происходит перенос бактерий из влагалища в уретру, возникает уретрит, который может перерасти в пиелонефрит.
Повышается риск развития болезни, если до или во время вынашивания ребёнка у женщины наблюдался цистит, бессимптомная бактериурия, нарушение оттока урины или другие проблемы с мочевой системой.
Если будешь ходить босиком по холодному полу, сидеть на холодном или купаться в холодной воде, то застудишься!
Развеем миф! Природа простудных заболеваний — инфекционная. Условно-патогенные бактерии могут находиться в организме человека в небольшом количестве, не вызывая никаких болезней. И как только иммунитет снижается, патогенные микроорганизмы начинают размножаться с большой скоростью.
Переохлаждение же вызывает снижение защитных сил организма, в результате чего иммунная система человека не способна побороть возбудителей болезни. Таким образом, сам по себе холод не может стать причиной воспаления! Вот почему медицина рекомендует закалять организм.
Как проявляется болезнь?
Гестационный пиелонефрит при беременности проявляется по-разному в зависимости от формы недуга. Различают острую и хроническую форму болезни.
Первородящих женщин впервые одолевает острый гестационный пиелонефрит на 4-5 месяце, а повторнородящих — на 6-8 месяце.
Хроническая форма недуга – наиболее распространенная: появляется ещё до зачатия, протекает практически бессимптомно для женщины, а во время вынашивания происходит рецидив на почве беременности.
Часто гестационный пиелонефрит у беременных (хронический, не обострённый) путают с гриппом или ОРЗ, т.к. симптомы стёрты.
Сначала недуг проявляется синдром общей интоксикации организма (незначительно поднимается температура, наблюдается лихорадка, головная боль, ломота в теле). В итоге антивирусные препараты снимают симптоматику, а недуг продолжает прогрессировать скрыто.
При обострении хронической формы
- в первом триместре возникают тупые, ноющие боли в области поясницы, отдающие в промежность; температура тела повышается (до 37,9 °С). Женщина принимает положение «лёжа на боку», согнув ноги в коленях, прижав их к животу. Такое положение тела облегчает боль.
- во втором и третьем триместрах заболевание характеризуется тупой поясничной болью в сочетании с лёгкой головной болью, незначительным повышением температуры тела (до 37,9 °С), потерей аппетита, слабостью, быстрой утомляемостью, нарушением процесса мочевыведения. Беременная может жаловаться на боль при мочеиспускании, неполное опорожнение мочевого пузыря или затрудненное мочеиспускание.
Заболевание иногда усугубляется повышением артериального давления.
Острый гестационный пиелонефрит характеризуется:
- наличием выраженной боли в области поясницы, отдающей в пах или бедро;
- внезапным повышением температуры тела (около 38-39 °С);
- недомоганием, ознобом, потливостью;
- ощущением дискомфорта при мочеиспускании.
Чем опасен гестационный пиелонефрит?
- Наличие у беременной хронической формы заболевания и инфекции мочевых путей увеличивает риск внутриутробного инфицирования плода, а для матери недуг несёт опасность инфекционно-токсического шока и развития сепсиса.
- Болевые ощущения в поражённом органе, лихорадочное состояние и токсические продукты жизнедеятельности возбудителей инфекции увеличивают возбудимость матки, из-за чего увеличивается риск самопроизвольного прерывания беременности.
- Инфекция оказывает негативное влияние на ребёнка.
Малышу угрожает гипоксия, задержка развития, недобор массы тела, нарушение дыхания. - Гестационный пиелонефрит при беременности провоцирует появление гестоза, а их сочетание в 90% случаев осложняется отёками, повышением артериального давления.
- Наличие воспаления увеличивает частоту развития хронической фетоплацентарной недостаточности, преждевременных родов.
Своевременный приём необходимых антибиотиков способен снизить риск преждевременных родов с 50 до 5%. - Часто гестационный пиелонефрит при беременности сопровождается анемией, осложняющей вынашивание малыша, роды и послеродовой период.
Тактика лечения пиелонефрита при беременности
1. Определение вида возбудителя инфекции и его чувствительности к антибиотикам различных групп, путём сдачи урины для анализа на бактериальный посев.
Согласно полученным результатам беременной прописываются антибиотики, не провоцирующие развитие у малыша тяжёлых врожденных дефектов. Терапевтический курс — до 14 дней.
Женщине, вынашивающей ребёнка, надо запомнить следующее: хочется или нет — лечить воспаление надо! Пусть будущих мам не пугает слово «антибиотик», ведь инфекция наносит куда более существенный вред крохе, чем данный лекарственный препарат.
Также прописываются спазмолитики для снятия болевых ощущений, комбинированные противовоспалительные, противомикробные средства, например, препарат Канефрон Н.
Рекомендуется принимать Фитолизин. Он помогает выводить бактерии из очага их размножения, снимает воспаление, улучшает выведение урины из организма. Препарат на натуральной основе, он разрешён для приёма во время вынашивания ребёнка.
В качестве комплексной терапии беременным часто прописывают таблетки Цистон. Они оказывают спазмолитическое, бактерицидное, противовоспалительное действие, а также обеспечивают лёгкий мочегонный эффект.
До получения результатов бак посева беременной могут назначаться антибиотики широкого спектра действия (например, Ампициллин, Амоксициллин, Цефтриаксон, Эритромицин, Спирамицин).
Если приём антибиотиков не дал должного результата, то проводится альтернативное лечение с применением бактериофагов. Бактериофагами называют «хорошие» вирусы, истребляющие определённый вид патогенных бактерий. В зависимости от рода возбудителя различают стрептококковые, стафилококковые, коли, протейные, клебсиеллёзные бактериофаги и пр.
Бактериофаги принимаются перорально (глотаются) или вводятся с помощью катетера или дренажа в почку.
2. Соблюдение строгого постельного режима.
При одностороннем поражении, сон должен быть исключительно на «здоровом» боку!
3. Обильное питьё негазированной воды низкой минерализации (желательно выпивать стакан воды натощак), клюквенного морса. Приём мочегонных препаратов, например, почечного чая или сбора «Бруснивер».
В летний период рекомендуется кушать спелые арбузы и дыни. Также полезна чёрная смородина (при отсутствии аллергии на витамин С), персик, виноград, груша. А свежий огурец должен стать основным ингредиентом салата к обеду.
4. Придерживаться лечебной диеты. На время обострения болезни следует кушать еду без соли, а острую, пряную, маринованную и жареную пищу полностью исключить из меню.
Не рекомендуется употребление кофе! Полезной альтернативой станет цикорий.
5. Принятие коленно-локтевого положения по 15-20 минут по 3-5 раз/сутки. Эта поза способствует улучшению оттока урины при затруднённом мочевыведении.
На протяжении всего лечения должно происходить тщательное наблюдение за состоянием ребёнка для раннего обнаружения возможной гипоксии и задержки его развития.
При повторном пиелонефрите в мочеточник через мочеиспускательный канал вводят катетер для отвода урины, назначают антибактериальную терапию.
Хирургическое вмешательство необходимо, лишь если приём медпрепаратов не дал ожидаемых результатов или воспаление усугубилось гнойным процессом в сочетании с разрушением клеток почек. В тяжёлых случаях из-за отсутствия должного лечения заболевание может стать причиной почечной недостаточности, развития абсцесса почки, грозить женщине летальным исходом.
Избежать негативных последствий поможет квалифицированная медицинская помощь. Если предлагается госпитализация, не следует отказываться!
После лечения необходимо до конца гестации 1 раз в 2 недели сдавать мочу на общий анализ, и ежемесячно – на бактериальный посев. Вероятность повторного обострения недуга до родов составляет около 20%.
Профилактика болезни
Женщина в положении должна сдавать мочу на анализ при каждом плановом посещении гинеколога, ведь профилактика недуга сводится к своевременному обнаружению бессимптомной бактериурии.
Можно ли избежать обострение пиелонефрита при беременности? Для предотвращения ремиссии хронической формы заболевания следует с конца первого триместра принимать урологические фитопрепараты, например, Канефрон Н, Бруснивер сбор, и систематически выполнять упражнения для улучшения работы мочевой системы.
Также важно соблюдать питьевой режим, употребляя достаточное количество чистой воды без газа (не менее 1,5 л/сутки).