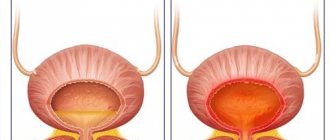
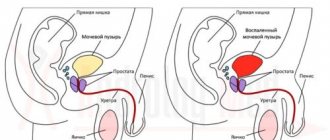
Цистит – воспалительный процесс слизистой оболочки мочевого пузыря, который сопровождается болью и дискомфортом при мочеиспускании. Посткоитальный означает появление заболевания после половой близости: проявляется либо сразу же, либо спустя 1-2 дня. Это необходимый период времени для того, чтобы бактерии закрепись в полости мочевого пузыря. В некоторых источниках можно встретить название «синдром медового месяца».
Особенности анатомического строения мочеполовой системы подвергают женщин большему риску заражения.
Протяженность их мочеиспускательного канала всего 4 см., что в 5 раз короче, чем у мужчины. Это и облегчает проникновение различных микроорганизмов после интимного соития. Даже у представителей сильного пола данное расстояние не является непреодолимым, возникает цистит и у них.
Этиология заболевания
Подвержены воспалению представители всех возрастных групп. Статистические данные устрашают: примерно четверть женщин репродуктивного возраста хотя бы раз лечились от посткоитального цистита.
Многочисленные форумы на данную тематику свидетельствуют о распраненности проблемы.
Причина развития патологии – это микроогранизмы:
- бактерии (стафилококки, стрептококки, энтерококки, кишечная палочка);
- вирус (например, простого герпеса);
- грибковые возбудители (в основном рода Кандида).
Не обязательно болезнь развивается путем попадания вредоносных оргганизмов извне. Она может быть и результатом активизации собственной условно-патогенной микрофлоры. Существует множество факторов, которые способствуют развитию недуга:
- Анатомическая предрасположенность: смещение мочеиспускательного канала или внешнего отверстия уретры. Происходит постоянная травматизация слизистой, в следствии чего бактерии легко попадают и размножаются внутри.
- Заболевания, передающиеся половым путем могут способствовать развитию посткоитального цистита.
- Недостаточное выделение смазки, длительный половой акт приводят к повреждениям целостности тканей.
- Условно-патогенная микрофлора полового члена партнера, которая вызывает воспаление, может затронуть и мочевую систему женщины.
- «Миссионерская» поза.
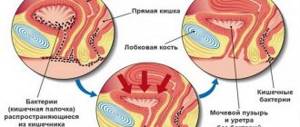
- Предшествование анального проникновения перед вагинальным. Частый возбудитель – кишечная палочка.
- Пренебрежение правилами личной интимной гигиены, особенно после посещения общественных мест: бань, саун, бассейнов и по окончанию половой близости.
- Частая смена половых партнеров.
- Наличие недолеченных или хронических заболеваний мочеполовой системы.
- Неправильное и неграмотное применение контрацептивов, в особенности спермицидносодержащих, которые разрушают слизистую оболочку влагалища.
- Нарушение гормонального баланса.
- Первый половой контакт девушки, либо интимная близость после длительного воздержания.
- Спайки и остаточные фрагменты девственной плевы, образованные в результате подвижности мочеточника.
Если относится к своему здоровью внимательно и минимизировать условия для успешного прогрессирования болезни, то вероятность развития воспалительного процесса заметно снижается.
Терапевтические мероприятия при посткоитальном цистите
Лечение посткоитального цистита является комплексным и включает прием медикаментов, применение вспомогательных народных средств, хирургическое вмешательство в случае потребности. На ранних этапах лечение направлено на предотвращение новых обострений. Однако, если цистит после полового контакта возникает повторно, назначаются специфические методы терапии.
В период лечения вести половую жизнь не рекомендуется. Это может спровоцировать обострение болезни, стать причиной заражения партнера. Также во время терапии нужно тщательнее следить за интимной гигиеной, отказаться от использования тампонов.
Симптоматика
Проявления патологи у каждого индивидуальны, но есть общие характерные признаки. Первым симптомом у всех пациентов отмечен болевой синдром: как в состоянии покоя, так и при посещении туалета.
Симптомы посткоитального цистита:
- внезапные и частые позывы к мочеиспусканию;
- боль, резь и жжение во время опорожнения;
- чувство переполненности мочевого пузыря;
- покраснение в области промежности;
- болевые ощущения внизу живота и в области поясничного отдела позвоночника;
- мочеиспускания маленькими порциями;
- изменение цвета и запаха мочи;
- наличие примеси в мочевине (крови, гноя, слизи);
- ухудшение общего самочувствия;
- головная боль;
- температура.
С такими проявлениями жить становиться сложно: постоянно необходимо иметь в поле зрения уборную, перед окружающими неудобно резко отлучаться.
Половая жизнь требует корректировки, воздержания на период лечения. Помимо физического дискомфорта, возникает психо-эмоциональное напряжение.
При появлении первых признаков сразу обратитесь к врачу, время лишь усилит симптомы и увеличит длительность лечения.
Симптомы
Специфической симптоматики заболевание не имеет. Спустя 1-2 дня после секса появляются первые признаки воспалительного процесса:
- возникновение боли в мочевом пузыре;
- учащение позывов к опорожнению;
- ложные позывы;
- зуд и жжение при мочеиспускании;
- гиперемия наружных половых органов;
- повышение температуры до субфебрильных показателей и выше;
- возможно изменение цвета урины, гематурия.
Также к признакам можно отнести слабость, головокружение, боль в нижней части живота.
В некоторых случаях признаки могут появляться уже в первые часы после близости и проходить спустя 24-48 часов после развития симптомов.
Формы патологии
Существует острая и хроническая форма этого недуга. Если он диагностируется впервые – это острая форма, рецидивирующие случаи говорят о хронической.
Зачастую неудобно рассказывать о столь деликатных проблемах, поэтому многие стараются справиться с заболеванием самостоятельно. Делать этого не следует, поскольку посткоитальный цистит чаще других принимает хроническую форму.
Девушка должна незамедлительно обратиться к врачу и рассказать об этом партнеру. Совместное обследование и лечение будет более продуктивным.
Диагностирование
При появлении первых признаков заболевания незамедлительно следует обратиться за квалифицированной медицинской помощью. Постановка точного диагноза состоит из нескольких этапов:
- Изучение анамнеза заболевания: динамики, симптомов, периода развития, личных ощущений и проявлений конкретного пациента.
- Уролог проводит внешний осмотр женщины.
- Для исключения различных анатомических патологий проводят гинекологический осмотр
- На основании осмотра и клинического анамнеза назначаются лабораторные исследования и инструментальные методы обследования:
- Общий анализ мочи, который позволяет определить степень поражения всей мочеполовой системы по количеству лейкоцитов. Наличие примесей дает возможность делать выводы о развитии осложнений.
- Анализ крови позволяет судить об общем состоянии здоровья и наличии воспалительных процессов.
- Биохимический анализ крови позволяет оценить работу внутренних органов и получить информацию о метаболизме.
- Желательно провести бактериальный посев урины, чтобы определить возбудителя заболевания. Данный анализ может занимать некоторое время. Поэтому зачастую лечить недуг необходимо антибиотиком широкого спектра действия.
- Забор мазка из влагалища выявляет половые инфекции, которые часто сопровождают цистит.
В некоторых сложных случаях или при частых рецидивах возможно применение цистоскопии (метод исследования внутренней поверхности мочевого пузыря, при котором в мочеиспускательный канал вводят небольшой катетер с оптической и осветительной системами) и ультразвуковой диагностики.
Качественная диагностика гарантирует правильный выбор медикаментов и эффективность лечения.
Диагностика болезни
Чтобы выявить посткоитальный цистит, применяют такие методы:
- Общие анализы мочи и крови.
- Цитоскопия.
- УЗИ малого таза.
- Бакпосев урины.
- Лабораторное исследование мазка влагалища на присутствие гинекологических нарушений.
- Изучение анатомического строения мочеполовой системы.
На основе результатов анализов и аппаратных методик разрабатывают индивидуальную программу.
Лечение
Лечение посткоитальной формы цистита у женщин предполагает консервативную терапию и оперативное хирургическое вмешательство Вовремя начатая курация обеспечит эффективность и непродолжительность борьбы с недугом.
Поскольку причиной заболевания является вредоносные микроорганизмы, назначается курс антибиотиков, к которым чувствительны конкретные возбудители.
Таблица 1. Препараты при лечении посткоитального цистита
| Возбудитель | Препарат |
| Бактерии | «Монурал», «Фурамаг», «Нолицин», «Палин», «Фурадонин», «Фурагин», «Нитроксолин» |
| Вирус | «Циклоферон», «Виферон», «Ацикловир», «Ганцикловир» |
| Грибки | «Флуконазол», «Нистатин», «Амфолип» |
Конкретные лекарства, дозировку и длительность курса определяет только лечащий врач. Параллельно назначаются пробиотики для поддержания нормальной микрофлоры кишечника.
Могут назначаться средства, облегчающие симптомы. Например, для снятия болевого синдрома применяются различные анальгетики. Также подбираются иммуномодуляторы и витаминные комплексы.
Немедикаментозные методы:
- применение антисептиков капельным методом через уретру;
- сидячие ванны;
- прогревания грелками;
- комплекс гимнастических упражнений.
Применение комплексных мероприятий дает наиболее быстрый результат.
Рекомендуют соблюдать определенную диету, которая должна исключать продукты, вызывающие раздражение слизистой. Слишком жирную, соленую, сладкую, кислую пищу необходимо минимизировать. Большое количество питья, пища с мочегонным действием способствуют ускорению выздоровления. Рекомендуется употребление минеральных щелочных вод.
Если заболевание является следствием другой патологии, то лечение проводится одновременно. Цистит может дать некоторые осложнения и стать первопричиной других патологий: молочница, эндометрит, вагиноз, воспалительные процессы матки, придатков, пиелонефрит. Затягивать с их лечением тоже не следует.
Ни в коем случае не стоит прекращать курс приема антибиотиков, даже если все симптомы полностью прошли.
Отсутствие лечения или недолеченное состояние грозит переходом заболевания в хроническую форму, которая лечится гораздо сложнее и длительнее. Не вовремя принятые меры могут отразится на качестве интимной жизни пациентки: избегание половых отношений, психологические расстройства.
Хорошим дополнением к медикаментозному лечению является применение народной медицины. Различные фитопрепараты, травяные чаи, отвары и сборы помогают успокоить раздраженные слизистые оболочки, снизить отечность, укрепить иммунитет. Мать-и-мачеха, аптечная ромашка, толокнянка, черника обыкновенная, хвощ полевой – это не полный список тех лекарственных растений, которые применяются при лечении цистита. Домашние средства облегчат симптомы, снизят воспаление.
Существует и готовые растительные препараты: «Цистон», «Канефрон», «Фитолизин».
Врожденные аномалии развития лечат хирургическим методом. Операция называется «транспозиция уретры». Делается небольшой надрез между наружным отверствием уретры и клитером. Затем происходит ушивание, в следствии чего расстояние между влагалищем и наружным каналом уретры увеличивается. вставляется специальный катетер.
Некоторые современные технологии проведения данного вмешательства позволяют проводить его амбулаторно. Однако в большинстве случаев все-таки требуется госпитализация. Через 2-3 дня после операции уретральный катетер удаляют. Поскольку ушивание проводят посредством кетгута (саморассасывающейся нити), швы не снимают. 2-3 недели обычно длится реабилитационный период. Отзывы пациентов после операции ползволяют сделать вывод об успешном исходе на 85-95%.
Прогноз лечения посткоитального цистита положительный. Но поскольку иммунитета при выздоровлении не вырабатывается, высока вероятность повторения воспаления.
Немаловажное условие успешной терапии: необходимо воздержаться от половой близости.
Само по себе заболевание не является передающимся половым путем, однако прием антибиотиков нарушает нормальную микрофлору влагалища, снижая ее защитные функции. Травматизация и риск параллельного заражения могут затянуть лечение.
Цистит может иметь следующие осложнения:
- Заражение половых органов, которое приводят к нарушению репродуктивной функции.
- Развитие прочих воспалений других органов.
- Повышается риск развития онкологических заболеваний мочеполовой системы.
Профилактические меры
Посткоитальный цистит у женщин относится к тем заболеваниям, которые сначала нужно профилактировать, а только потом лечить. Если профилактические мероприятия не приносят эффекта, только тогда врач принимает решение о медикаментозном лечении.
Профилактика подразумевает следующие методы.
- Подмывание перед половым актом и после него. Проводятся подмывания движениями спереди назад, чтобы не занести кишечную палочку из прямой кишки. Для этого используется только проточная вода.
- Вводить пенис во влагалище можно только при достаточном количестве смазки. Если смазки во влагалище недостаточно, нужно пользоваться специальными интимными гелями.
- Следует отказаться от поз в сексе, сильно воздействующих на уретру.
- Желательно помочиться после секса.
- Каждодневная смена белья.
- Отказ от тампонов.
- Отказ от тесного, синтетического или сдавливающего белья.
- Своевременное освобождение мочевого пузыря.
- Прием не менее 2 л жидкости в сутки.
- Своевременное лечение гинекологических болезней.
- Избегание переохлаждений.
- Не применять НПВС.
- Не использовать катетеры для отвода мочи.
- Запрещено чередовать в одном половом акте анальный, вагинальный и оральный контакт.
- Запрещено для контрацепции использовать спермициды.
- Запрещено подмываться мылом, использовать для гениталий дезодоранты и спреи.
Кроме такой профилактики, которая полезна даже совершенно здоровым людям, при наличии симптоматики цистита рекомендуется назначать антибиотики. Точных медицинских рекомендаций на этот счет не разработано, используется по усмотрению лечащего врача несколько видов антибиотиков, но 100% эффективности они не обеспечивают.
Иногда наблюдаются нежелательные осложнения, включая возникновение штаммов, устойчивых к бактериям. У некоторых пациенток от антибиотиков развивается влагалищный и кишечный дисбактериоз.
Профилактика
Осторожность и аккуратность в интимной сфере – важные меры профилактики любого воспалительного процесса мочеполовой системы. Во избежание заражения или обострения хронической формы применяют следующие меры:
- соблюдение правил личной гигиены;
- облюдение гигиенических норм и правил в интимных отношениях;
- использование контрацептивов без сперматозоидов и лубрикантов;
- при недостаточности смазки использовать дополнительные средства;
- опорожнение мочевого пузыря до полового акта;
- прохождение регулярных гинекологических осмотров и анализов на различные инфекции;
- наличие постоянного надежного полового партнера;
- хорошее качество и натуральность нижнего белья;
- достаточное употребление жидкости;
- хорошее сбалансированное питание;
- прием витаминных комплексов.
Доверительные отношения с партнером помогут принять быстрое и единственно правильное решение – обратиться к врачу. Диагностику заболевания проводят обоим. Проявление внимания к собственному здоровью и выполнение простых гигиенических правил и норм позволит избежать неприятных последствий.
Как подтвердить диагноз
При диагностике посткоитального воспаления необходимо дифференцировать его от хронического рецидивирующего воспаления. Начинают со сбора анамнеза и гинекологического осмотра. Со слов женщины врач может установить связь с коитусом. При гинекологическом осмотре обращают внимание на строение и расположение уретры. При посткоитальном цистите она будет заметно смещена вниз. В некоторых случаях врач может пропальпировать спайки, натянутые между уретрой и гименом.
Следующий этап – лабораторная диагностика. Обязательно сдается общий анализ мочи. Лучше проводить его сразу после появления симптомов и до начала лечения. В анализе будут присутствовать признаки воспаления: лейкоциты, бактерии, слизь, эпителий, может появиться белок и эритроциты.
Дополнительно назначается трехстаканная проба и анализ по Нечипоренко. Это помогает дифференцировать воспаление в уретре или мочевом пузыре. Для определения бактериальной флоры назначают посев на чувствительность. Мочу собирают катетером в стерильную пробирку.
Инструментальные методы диагностики необходимы, чтобы подтвердить диагноз и исключить гинекологические патологии. Проводят:
- цистоскопию;
- УЗИ органов малого таза и мочевого пузыря;
- ПЦР-диагностику на половые инфекции;
- мазок из влагалища.