Все чаще пациенты приходят к доктору с жалобами на поясничные боли, которые рефлекторно распространяются на область ног и малого таза. Многие люди по незнанию и неопытности списывают свое состояние на остеохондроз или радикулит и пытаются избавиться от самостоятельно поставленного диагноза, усугубляя ситуацию.
В большинстве случаев неприятные ощущения указывают на заболевания почек. Чтобы правильно поставить диагноз, грамотный доктор обязан провести ряд процедур, в том числе пробу (симптом) Пастернацкого. Болевой синдром в пояснице может быть признаком различных патологий, в частности, близлежащих органов.
Виды
Выявление симптома может проводиться в трех вариантах.
Выбор техники зависит от самочувствия пациента, состояния его здоровья, доступного положения, которое он может принять:
- Сидя или лежа. Тогда врач прикладывает руку на область поясницы, а ребром или кулаком второй совершает несколько несильных ударов.
- Если возможно принятие пациентом только сидячего положения, то пальцами простукивают пограничную зону между поясничными мышцами и нижней частью ребер.
- Лежачих больных переворачивают на спину. Затем врач помещает одну руку под поясницу и делает несколько толчков.
Симптом Пастернацкого – это не обычные «поколачивания». Во втором случае не нужно сдавать мочу на анализ. Это входит в метод Пастернацкого, когда сочетаются боли при простукивании и увеличение красных телец в урине. Анализ мочи делают только после проведения теста.
Для обычного «поколачивания» достаточно только физических ощущений. Однако при этом боль может появиться из-за патологий ЖКТ, проблем с поджелудочной, печенью. Именно поэтому необходим последующий анализ мочи.
Техника проведения пальпации и перкуссии почек и мочевого пузыря
При любом патологическом состоянии мочевыделительной системы прием больного начинается с визуального осмотра, сбора анамнеза, аускультации, перкуссии, а также пальпации органов.
Последние 2 способа выполняются с помощью рук. Для ясности понимания, перкуссия – постукивание, пальпация – прощупывание.
Такие методы известны еще с давних времен. Они не несут пациенту какого-либо вреда и совершенно безболезненны. С их помощью врач получает представление о состоянии организма и негативных изменениях в исследуемых органах.
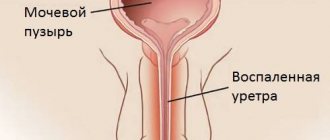
Для чего проводится перкуссия мочевого пузыря
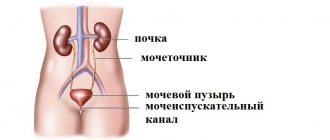
Мочевой пузырь – внутренняя часть тела, способствующая выведению жидкости из организма, нарушение деятельности которого ведет к развитию заболеваний. При обнаружении следующих симптомов, необходимо обязательно обратиться в медицинское учреждение для выяснения причины:
- боль в нижней части живота;
- сильные рези;
- частые позывы к опустошению пузыря;
- болезненный процесс мочеотделения, либо его нарушение;
- повышение температуры, связанное с проблемами органов мочеиспускательной сферы.
На приеме, врач проведет ряд первичных исследований. Основным показателем для проведения перкуссии является нарушение мочевыделения.
В медицинской практике данное понятие подразумевает под собой обследование, заключающееся в простукивании определенных областей тела, и анализировании звука, появившегося при этом.
Описываемая методика проводится при большом количестве скопившейся урины в мочевом резервуаре.
Виды проведения пальпации
Исследование может проводиться несколькими способами. Главное условие – опорожненный мочевой пузырь. В противном случае, диагноз будет неверным. Методы пальпации:
- внешняя – определяется общее состояние органа;
- внутренняя – помогает обнаружить опухоль, разрывы, конкременты.
У обоих полов процедура происходит по-разному:
- мужчины – ректально;
- женщины – вагинально.
Техника обследования:
- Человек ложится, либо становится на четвереньки.
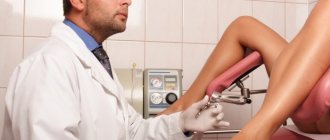
- Врач одной рукой надавливает на лобковую область, палец второй руки вводит в анус (влагалище) и надавливает им на пузырь.
Норма мочевого пузыря при прощупывании
При отсутствии патологий пустой пузырь невозможно прощупать, поскольку он находится за лоном. При наполненности орган ощущается, его норма составляет 2-3 см над костью лобка. При наличии воспалительного процесса в органе, он прощупывается за пределами лона, а пациент чувствует боль при надавливании.
Техника выполнения процедуры
Метод пальпации основан на возникновении ощущений, испытываемых пациентом при надавливании на соответствующий орган. С помощью этого способа можно определить текущее состояние мочеполовых органов.
Прощупывая низ живота, можно четко определить силу напряжения брюшных мышц. В период, когда в медицине еще не было современных диагностических аппаратов (УЗИ, КТ, рентген), данный метод был довольно актуальным. Однако в современной практике пальпация все также актуальна.
Выполнение перкуссии пошагово:
- Больного укладывают на спину.
- Действие осуществляется от пупка к лону (сверху вниз). Палец (плессиметр) кладется на живот, второй рукой врач наносит по нему легкие удары при постепенном снижении на 2 см. Дно органа определяется возникновением притупления.
Для диагностирования некоторых видов патологий используют специальную методику – «симптом Пастернацкого». Для этого человек должен сесть или стоять. Способ выявление симптома: врач проводит перкуссию в месте 12 ребра и движется к позвоночному столбу. При появлении боли у пациента можно предположить о наличии патологии мочевого пузыря.
Чтоб обследовать внутренние органы мочеполовой сферы, используется способ глубокой пальпации. Когда мочевой пузырь человека здоровый и опустошен, его трудно прощупать, поэтому перед процедурой его необходимо опорожнить. Как проводится пальпация:
- Больной принимает положение лежа, расслабляется.
- Доктор осторожно надавливает рукой на нижнюю часть живота, постепенно увеличивая нажим в пупочной зоне, для ощупывания контура органа.
Во время процесса больной должен рассказывать о том, что чувствует (локализация болевого синдрома, как проявляется).
Поскольку строение малого таза у женщин особенное, диагностика осуществляется 2 раза:
- С наполненным мочевым пузырем.
- С опустошенным органом.
Диагностика в 2 этапа необходима, чтобы не перепутать исследуемый орган с маткой, растягиваемой при вынашивании малыша, либо опухоли. Нередко практикуется метод бимануальной вагинальной пальпации. Суть заключается в следующем: одна рука находится во влагалище женщины, другая давит на лобковую зону.
Данная техника позволяет обнаружить новообразования, уплотнение органа, выяснить плотность, определиться со схемой терапии. Следует отметить, появление боли не всегда указывает на развитие патологии.
Пальпация мочевого пузыря у маленьких детей
В детском возрасте пальпация пузыря осуществляется врачом посредством обеих рук одновременно. Перед обследованием ребенок должен сходить в туалет. При острой, хронической задержке мочеотделения орган пальпируется как гибкое, флюктуирующее образование, верхушка которого порой доходит до пупка. В норме полный пузырь прощупывается у детей-грудничков.
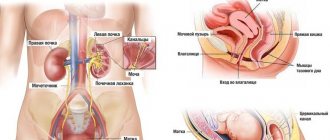
Пальпирование почек у взрослых и детей
Почки здорового человека пальпации не поддаются, при прощупывании отсутствует дискомфорт. Осмотру подвержены только увеличенные в размере органы, а также смещенные. Процедура проводится врачом при:
- новообразованиях;
- нефроптозе;
- поликистозе.
Однако пальпация может проводиться у худощавых людей и пациентов с тонкой брюшиной. Исследование проводится только справой стороны, так как правая почка ниже уровня левой почки.
К детям данная процедура тоже применима. Техника обследования аналогична прощупыванию у взрослого человека. При отсутствии заболевании, почки не удается прощупать. Пальпация может проводиться в стоячем положении, лежа на спине, боку.
Пальпация почек в норме
В нормальном состоянии, при отсутствии развития патологий орган не удается прощупать, процедура не доставляет боли, какого-либо дискомфорта. При патологиях органов мочеотведения почки пальпируются. Немаловажно проанализировать гибкость, гладкость почечных капсул, консистенцию, имеются ли уплотнения, болезненность. От собранных данных будет зависеть предположительный диагноз.
Симптом Пастернацкого
Большое значение при исследовании отводится определению симптома Пастернацкого. Методика необходима для оценки болезненности. Во время сеанса медицинский работник становится за спину больного.
Левую руку ставит в зону 12 ребра, левее позвоночного столба. Ребром ладони правой руки осуществляет серию коротких легких ударов по левой руке. Выраженность боли характеризует тип симптома: отрицательный, положительный, слабовыраженный.
Положительный эффект наблюдается при:
- мочекаменной болезни;
- воспалении почек;
- паранефрите.
Не стоит исключать и прочие причины болезненности – остеохондроз, болезни ребер, поясничных мышц, заболевания желчного пузыря, панкреатит.
Алгоритм прощупывания в лежачем положении:
- Пациент ложится на кушетку и полностью расслабляется, глубоко дышит.
- Врач становится по правую сторону больного, левую руку располагает под телом исследуемого в поясничной зоне ближе к позвоночнику.
- Правую руку ставит на живот под ребрами перпендикулярно брюшине.
- Когда пациент выдыхает, правая рука врача плавно погружается, пытаясь достигнуть задней стенки живота, стремясь приблизиться к пальцам левой руки.
Если почка нормального размера, то обе руки доктора почти сойдутся, особенно это касается худых людей. При увеличенном размере органа его нижний край либо целую почку можно ощутить пальцами.
Процедура с левой почкой аналогична. Исследование помогает определить:
- размер увеличенного органа;
- форму;
- подвижность;
- консистенцию;
- болезненность.
Пальпирование лежа на боку
Плотным пациентам больше подходит способ прощупывания, лежа на боку. Для обследования органа слева, пациент ложится на правый бок. Техника проведения процедуры такая, как и лежа на спине. Отличие в том, что врач сидит, а пациент лежит лицом к нему, тело немного наклонено, мышцы полностью расслаблены.
Пальпация пациента стоя
Пальпация стоя применима для худых людей и детей. Техника проведения:
- Пациент становится лицом к доктору и расслабляет мышцы живота.
- Врач садится на стул, левую руку ставит на поясницу больного, пальцы правой руки в месте органа.
- При глубоком выдохе пациента, пальцы доктора продавливают стенку живота в направлении задней стенки, формируя складку.
- Затем пациент глубоко вдыхает, почка опускается, становясь доступной для прощупывания.
Метод исследования помогает проанализировать:
- состояние почек и капсулы;
- выраженность болезненности;
- локализацию – смещение, опущение.
И в заключении
Физиологические способы обследования пациента дают возможность обнаружить разнообразные заболевания органов мочевыделительной системы. Благодаря методикам можно определить важные составляющие, указывающие на наличие заболевания.
Помимо визуального осмотра, перкуссии и пальпации врач назначает пациенту клинический анализ мочи и по необходимости другие методы обследования. На основании полученных результатов выносится окончательный диагноз.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/diagnostika/metod/palpaciya-pochek-i-mochevogo.html
Стадии и степени
Отрицательный симптом с двух сторон указывает на скрытое течение патологии и требует дополнительной диагностики. Положительным считается тест, если во время врачебных манипуляций появляются неприятные ощущения в области ребер. Особенно если в биоматериале присутствует увеличение концентрации эритроцитов и лейкоцитов.
После диагностики пациент мочится в стерильную емкость. Если вибрация от ударов спровоцировала попадание в урину выщелоченных эритроцитов – указывает на положительный симптом Пастернацкого. Чтобы удостовериться в этом, тестирование проводят со стороны левой и правой почки, выявляя реакцию пациента.
Когда обследуют детей, постукивание проводят подушечками пальцев. Однако в таком возрасте симптом Пастернацкого появляется редко, обычно с одной стороны. Гломерулонефрит можно исключить, если ребенок недавно перенес грипп, инфекционные заболевания носа, горла.
Во время менструации женщинам тестирование не проводят. Положительный правосторонний симптом у дам встречается при опущении почек. Иногда может развиваться после родов годами. Опухоли почек чаще диагностируются у мужчин. Тогда симптом Пастернацкого будет право- или левоположительным.
Наличие возможных заболеваний
Как показывает практика, такая реакция организма выявляется только при определенных заболеваниях, чаще всего у пациента обнаруживаются следующие отклонения:
- опущение почек;
- воспаление почек;
- пиелонефрит;
- мочекаменная болезнь.
Если симптом Пастернацкого определяется сразу с двух сторон, это говорит о том, что недуг поразил обе почки, что сигнализирует о необходимости срочного лечения.
Но иногда постукивания, сопровождающиеся дискомфортом, могут свидетельствовать и о наличии проблем с легкими, кишечником, селезенкой или печенью.
Если проводился анализ мочи, и при этом не подтвердилось превышение уровня эритроцитов, пациенту необходимо будет пройти комплексную диагностику.
Симптомы
Основной симптом при тестировании – боль. Она может быть слабой, умеренной, средней, острой. В последнем случае она характерна для спазмов, перемещении конкрементов. Резкие боли только с одной стороны (с обеих – редко) встречаются при гнойном воспалении (апостематозном нефрите), поражении околопочечной клетчатки.
Слабая боль плюс «чистая» моча указывают на ложноположительный симптом Пастернацкого. Он наблюдается при неправильном расположении внутренних органов, небольших опухолях, не обостренном хроническом воспалении.
На необходимость проведения диагностики указывают некоторые симптомы:
- пожелтение кожных покровов и слизистых оболочек;
- появление отечности в ногах, на лице, его одутловатость;
- боли в поясничной области (это основной признак инфекционных заболеваний – пиелонефрита, гидронефроза);
- частые головные боли;
- хронический пиелонефрит характеризуется сразу несколькими симптомами – высокой температурой, гипертонией, сильным переутомлением;
- повышение температуры;
- общая слабость;
- боли, разливающиеся по позвоночнику (при этом высокой температуры и онемения не наблюдается);
- ухудшение цвета и запаха мочи;
- уменьшение количества выделяемой урины.
Однако даже при отсутствии болей во время простукивания не может свидетельствовать об отсутствии заболеваний. Они могут находиться в латентной форме и проявиться намного позже.
Результаты
Когда доктор проверил болезненность в местах проекции почек и другие обязательные признаки поражения, он выписывает детальное заключение.
Степень выраженности прописывается так:
- СП слабоположительный — определение симптома Пастернацкого показывает неясные дискомфортные ощущения.
- Положительный — у больного присутствует боль во время простукивания.
- Симптом резко положительный — резкие, выраженные боли, от которых пациент вскрикивает.
- Симптом положительный с обеих сторон — поражение обеих почек, к примеру, при пиелонефрите.
- Симптом Пастернацкого отрицательный с двух сторон выявляется, когда у больного либо нормальное состояние почек, либо патология присутствует не в мочевыводящей системе.
На основании результатов проверки симптома Пастернацкого, микроскопического исследования мочи и дополнительных методов исследования врач может поставить диагноз, определить форму заболевания, выработать стратегию лечения. Она включает противовоспалительные препараты, антибиотики, иногда — противовирусное лечение.
Причины появления
Основными причинами появления положительного симптома Пастернацкого являются воспалительные заболевания, набухания почечной ткани (амилоидоз, застой в органе), сотрясение и растяжение капсулы органа.
Также в список входят:
- Хронический и острый пиелонефрит. Это инфекционное почечное заболевание в той области, которая отвечает за отток урины. Патология затрагивает почечную лоханку, паринхему, чашечки.
- Гломерулонефрит. Поражает почечные клубочки.
- Апостематозный нефрит. Он провоцирует появление гнойных процессов в почках. При этом в корковом веществе формируется множество очагов поражения.
- Паранефрит и перинифрит. Это гнойное воспаление жировой капсулы и околопочечного жирового слоя с деструктивными изменениями.
- Нефролитиаз (иначе – мочекаменная болезнь). Когда в мочевыводящих путях и почках образуются камни.
- Травмы внутренних органов. Это могут быть сосудистые поражения, множественные раны, ушибы и разрывы тканей, затрагивающие мочевыводящую систему.
- Почечные колики.
Также причиной могут стать любые новообразования (особенно злокачественные) – карцинома, аденома, кисты, фиброма и т.д., а также частые простуды, нарушающие работу почек и мочевыделительной системы.
Что такое
Синдром Пастернацкого что это такое? Характеризуется фактором нефрологических отклонений, представляющим отклонения в показателях урины и болезненные ощущения в области почек и ребер при легком поколачивании. Назван в честь российского доктора, инициирующего технику пальпации, позволяющей определить ряд заболеваний.
Симптом Пастернацкого отрицательный с обеих сторон характеризует наличие скрытого течения заболевания, поэтому необходима более точная диагностика. Положительный определяется при наличии неприятных ощущений в области ребер и увеличенных коэффициентах лейкоцитов и эритроцитов в биоматериале.
Причины
Синдром определяется при наличии нарушений функциональности мочевыделительной системы. Основными являются:
- затяжной и острый пиелонефрит характеризуются воспалительными процессами в области лоханок, чашечек, паренхимы;
- опухолевые новообразования в почках проявляются в виде кисты, аденомы, карциномы, фибромы, ангиолипомы;
- апостематозный нефрит является гнойным поражением выделительных органов, при инфекционных течениях в организме;
- гломерулонефрит характеризуется воспалительными процессами, затрагивающих почечные клубочки;
- паранефрит является гнойным поражением околопочечной клетчатки;
- травмирования и повреждения выделительных органов;
- почечные колики;
- нефролитиаз – формирование конкрементов в мочевыделительной системе.
Техника диагностирования
Симптом Пастернацкого выявляется методом легкого постукивания и определенным алгоритмом действий и тремя видами механизмов:
- Пациент находится сидя или стоя. Доктор прикладывает ладонь в область нижней части спины. Кулаком или ребром другой конечности делает легкую перкуссию.
- Проводится в сидячем положении. Врач совершает постукивания в области между ребрами и нижней частью спины.
- Проходит только в положении лежа, при этом уролог кладет руку под поясничную область и совершает несколько толчков вперед.
После манипуляций пациент должен опорожнить мочевой пузырь. При обнаружении в биоматериале эритроцитов ставится диагноз положительного синдрома. Для уточнения и подтверждения диагноза процедуру проводят с двух сторон.
Детям выполнение манипуляций должно осуществляться легкими постукиваниями подушечками пальцев. В период менструации женщинам не проводят процедуру.
Основным отличием от синдрома постукивания является обязательная сдача биоматериала. Наличие кровяных телец сигнализирует о присутствии симптома.
Эффект поколачивания проявляется при исследовании области спины и почек, можно определять, как болезнь и нарушения других органов. Основными расстройствами являются:
- травмирование, повреждения, ушибы селезенки;
- нарушения функциональности и поражения органов пищеварения, холецистит, острый и хронический панкреатит;
- язвенные состояния желудочно-кишечного тракта, гастрит;
- аномальные развития костно-мышечных тканей, остеохондроз, радикулит, миозит;
- сосудистая ишемия с формированием некротических районов поражения;
- хронические затяжные болезни репродуктивной системы, эндометриоз, миома, киста, метроэндометрит, воспаления предстательной железы;
- воспалительные процессы в мочеполовой системе, цистит.
Расшифровка результатов
Результат считается положительным при болезненности справа, слева или с обеих сторон. Интерпретация симптома зависит от интенсивности и области болевых ощущений:
- слабоположительный проявляется при обследовании пациента, когда испытывает незначительные ощущения в области почек;
- положительный характеризуется умеренной болью;
- резко положительный проявляется резкими, сильными неприятными ощущениями, при этом пациент морщится и может вскрикивать;
- положительный с обеих сторон характеризуется сильными болезненными ощущениями справа и слева, что сигнализирует о серьезном воспалительном процессе в органах;
- отрицательный с двух сторон сигнализирует о наличии опущения почек или нарушении функциональности других внутренних органов.
Расширенная диагностика
При определении положительного синдрома требуется дополнительное обследование организма для установления и определения источника заболевания. Основными способами являются:
- Общий и биохимический анализ крови. Позволяет определить показатели глюкозы, гемоглобина, белок, насыщенность электролитов, альфа-амилазу, креатинин.
- Общий анализ биоматериала. Позволяет определить коэффициенты белка, лейкоцитов, эритроцитов, сахара, билирубина, кетоновых тел, микроскопический осадок, слизь, бактерии.
- Анализ мочи по Нечипоренко и проба Зимницкого. Позволяют определить количественные коэффициенты лейкоцитов, эритроцитов, белка, оценить концентрационную дееспособность почек.
- Ультразвуковое исследование мочевыделительной системы. Характеризуется возможностью установить патологии на ранней стадии формирования, повреждения, наличие конкрементов.
- Рентгенографическое исследование с введением контрастного вещества. Определяет особенности строения и работоспособности мочевыделительных органов.
- Цистоскопия с гистологическим исследованием. Позволяет провести исследование и осмотр полости мочевого пузыря, почек, мочеточников.
- Магнитно-резонансная томография (МРТ). Используется для более точного исследования внутренних органов. Позволяет отличить доброкачественные новообразования от злокачественных.
- Уретроскопия. Характеризуется диагностированием верхних мочеиспускательных путей. Позволяет определить функциональные нарушения и воспаления в нижней области таза.
- Компьютерная томография. Позволяет диагностировать конкременты, поликистоз, гидронефроз, новообразования.
Лечение
При диагностировании симптома, а также установлении причины заболевания назначается терапия. Назначение комплексных мероприятий и методик зависит от диагноза.
- Гнойные поражения, острые формы пиелонефрита лечатся при помощи внутривенного или внутримышечного введения антибиотиков. Для удаления абсцессных участков необходимо совершать хирургическое вмешательство.
- При мочекаменной болезни (МКБ) используются медикаменты, разрушающие и выводящие конкременты из мочевыделительной системы. Большие, острые или коралловые камни требуют проведение хирургический операции при помощи лазера или эндоскопа.
- Почечная недостаточность лечится при помощи сбалансированной диеты, диуретических, противовоспалительных лекарственных средств.
- Наличие новообразований в почках определяется при помощи диагностирования. Удаляется, а также проводится терапия после консультации с другими специалистами.
Симптом позволяет определить заболевания мочевыделительной системы, а также других внутренних органов. В период беременности может возникать при увеличенной работе и нагрузках на почки.
Основными признаками является:
- отечность;
- болезненность в области поясницы;
- нарушение мочеиспускания;
- лейкоциты и эритроциты в биоматериале.
Беременным назначают противовоспалительные, диуретические средства для восстановления работоспособности мочевыделительной системы.
Пиелонефрит является инфекционным воспалительным заболеванием, при котором поражаются почечная лоханка, паренхима почки и чашечки.
Пиелонефрит провоцируют любые микроорганизмы, в частности, кишечная палочка, энтерококки и стафилококки. Возбудитель попадает в почку из очага хронической инфекции в организме либо по мочеточнику, когда нарушается отток мочи.
Пиелонефрит: признаки
Острый пиелонефрит проявляется общими симптомами, такими как слабость, боли во всем теле, озноб с высокой температурой (до 40 °С), тошнота, снижение аппетита. Наряду с этим, наблюдаются местные симптомы — боль в области поясницы, дизурия. Моча становится мутной, в ней могут появиться хлопья. Пальпация в области почки становится болезненной, напрягаются мышцы передней стенки брюшины, возникает положительный симптом Пастернацкого (поколачивания) и ухудшаются показатели крови.
Болезненность, возникающая при поколачивании области поясницы, является одним из наиболее частых Определяется нанесением несильных ударов по поясничной области поочередно с двух сторон в реберно-мышечном углу. Обычно определяется симптом Пастернацкого, когда больной стоит или сидит. Боль свидетельствует о том, что симптом положительный, что объясняется сотрясением паранефрия и пораженной почки. Однако положительный симптом Пастернацкого может появиться и при заболеваниях соседних органов.
При ультразвуковом исследовании можно обнаружить увеличение размера почки, уплотнение и утолщение ее паренхимы, при этом лоханки и чашечки расширяются.
Осложнения острого пиелонефрита
Острое течение заболевания нередко сопровождается бактериальным шоком, обусловленным массивным воздействием токсинов на организм, некрозом почечных сосочков, паранефритом, уросепсисом.
Больного следует срочно госпитализировать в урологическое или хирургическое отделение и назначить постельный режим. Лечение направлено на восстановление нарушения оттока мочи и снятие воспаления.
При своевременной диагностике и лечении острого течения пиелонефрита наступает выздоровление.
Хронический пиелонефрит
Патология переходит в хроническую форму после перенесенного острого течения. Болезнь выявляется при исследовании мочи случайно или при детальном обследовании из-за подозрения на мочекаменную болезнь. При опросе у пациентов выявляют перенесенные в прошлом цистит и другие острые болезни мочевых путей. Периодические обострения проявляются субфебрильной температурой тела, слабостью, быстрой утомляемостью, отсутствием аппетита, тошнотой, рвотой, анемией, землистым цветом лица, сухостью кожи, артериальной гипертензией, болями в поясничной области, нарушением мочеотделения и мочеиспускания. Показательны изменения мочи: лейкоцитурия, пиурия, бактериурия, протеинурия, гематурия, цилиндрурия.
При лечении хронического пиелонефрита устраняют очаги хронической инфекции, восстанавливают полноценный отток мочи из почки. Проводится продолжительное антибактериальное лечение, назначают мочегонные препараты и иммуностимулирующие средства. Своевременная диагностика и длительная терапия часто приводят к полному выздоровлению.
Детский пиелонефрит
Считается самым распространенным заболеванием после болезней органов дыхания.
Пиелонефрит у ребенка может быть односторонним и двусторонним, вторичным и первичным, острым и хроническим.
Острый пиелонефрит у ребенка бывает серозным и гнойным, который протекает в виде карбункула, или абсцесса. Его исходом может быть выздоровление или хроническая форма. Патология часто усложняется пионефрозом или сморщиванием почки.
При пиелонефрите больной ребенок жалуется на боль в почке, которая проявляется на стороне поражения. Боль чаще всего тупая, иногда возникают острые приступы, что свидетельствует о развитии калькулезного пиелонефрита. У ребенка наблюдается положительный симптом Пастернацкого и общая интоксикация. Для диагностики пиелонефрита исследуют кровь и мочу, проводят УЗИ почек и делают рентгенографию. Лечат пиелонефрит у детей антибиотиками, проведением дезинтоксикационной и Показаны физиотерапевтические процедуры.
Перкуссия над областью почек, прикрытых спереди петлями кишечника, даёт в норме тимпанический звук. Однако при значительном увеличении почки она отодвигает петли кишечника, в результате чего над ней при перкуссии может появляться тупой звук.
В диагностике многих заболеваний почек применяют метод поколачивания – определение симптома Пастернацкого. Оценивая этот симптом, врач кладёт свою левую руку на область XII ребра справа и слева от позвоночника и ребром ладони (или кончиками согнутых пальцев) правой руки наносит по ней короткие несильные удары. Симптом Пастернацкого определяют обычно в положении больного стоя или сидя, донако при необходимости проверить его можно и в положении пациента лёжа, подкладывая руки под поясничную область и нанося ими толчки.
В зависимости от того, появляются ли у пациента в момент нанесения ударов болевые ощущения и насколько они оказываются интенсивными, симптом Пастернацкого расценивается как отрицательный, слабоположительный, положительный и резкоположительный. Положительный симптом Пастернацкого отмечается при мочекаменной болезни (особенно в момент почечночной колики), остром пиелонефрите, паранефрите и т.д. Следует, однако, иметь в виду, что положительный симптом Пастернацкого может наблюдаться при остеохондрозе позвоночника с выраженным корешковым синдромом, заболеваниях рёбер, поясничных мышц, а иногда и при заболеваниях органов брюшной полости (желчного пузыря, поджелудочной железы и др.).
Метод перкуссии применяют и для определения положения верхней границы мочевого пузыря. При этом, расположив палец-плессиметр горизонтально, перкуссию ведут по средней линии в направлении сверху вниз, начиная приблизительно от уровня пупка. В тех случаях, когда мочевой пузырь пуст, тимпанический звук сохраняется вплоть до лонного сочленения. При переполнении мочевого пузыря перкуторно в области его верхней границы обнаруживается переход тимпанического звука в тупой. Выстояние верхней границы мочевого пузыря над лобком отмечают в см.
Описание результатов исследования системы мочевыделения в истории болезни при отсутствии каких-либо патологических изменений бывает обычно достаточно кратким: симптом Пастернацкого отрицательный с обеих сторон. Мочевой пузырь перкуторно не выступает над лонным сочленением.
Диагностика
Симптом Пастернацкого – это первичное обследование пациента. При положительном результате требуется дополнительная диагностика. Метод обусловлен обязательной проверкой мочи.
Поэтому она сдается на анализ, который выявляет уровень:
- лейкоцитов;
- белка;
- сахара;
- эритроцитов;
- кетоновых тел;
- билирубина;
- бактерий;
- плоских цилиндров.
Также оцениваются показатели плотности и удельного веса, исследуется мочевой остаток.
Берут на анализ кровь (делают ОАК и биохимию), проверяют ее на уровень:
- глюкозы;
- белка;
- электролитов;
- креатинина;
- альфы-амилазы.
Дополнительные методы диагностики:
Это позволяет с точностью установить причину болей, наличие в моче эритроцитов, различных примесей, обнаружить нарушения работы мочевыделительной системы и органов брюшной полости.
Какие заболевания возможно определить
Среди многих урологических заболеваний положительный результат данной методики может быть в таких случаях:
- инфекционно-воспалительные процессы (пиелонефрит, воспаления лоханки и чашечек );
- наличие гноя в почках, который образуется из-за воспалительных процессов в близлежащих органах;
- паранефрита (наличие гноя в околопочечной клетчатке);
- нефролитиаза (наличие минеральных отложений);
- доброкачественные и злокачественные образования;
- гломерулонефрита.
Когда необходимо обратиться к врачу
К врачу необходимо обратиться сразу, как только появились боли в области почек, поясницы, тазовой области. Также тревожной симптоматикой становится изменение цвета, запаха мочи и уменьшение ее выделения, недержание урины. Поводом для обследования является нарушение показателей нормы состава мочи и крови, появление при мочеиспускании крови.
Первичный осмотр проводит терапевт, затем с результатами анализов пациента направляют к урологу. Если причина появления симптомов кроется в текущих заболеваниях, то больной проходит обследование у соответствующего врача (онколога, хирурга, травматолога и т.д.).
Также необходимо обратиться к терапевту при появлении любых заболеваний мочевыделительной системы, новообразований, болей в спине.
Профилактика
Симптом Пастернацкого – это способ выявить болезни мочевыводящей системы. При хронических заболеваниях проводится обязательное профилактическое лечение. Однако есть общие правила, которые нужно соблюдать для предупреждения патологий мочевыделительной системы.
Важно поддерживать личную гигиену, пользоваться только своими полотенцами, тщательно ухаживать за интимной областью. Не допускать переохлаждения организма, пользоваться контрацептивами, вовремя лечить текущие заболевания.
Нужно придерживаться правильного питания. Исключить из рациона сладкие, мучные, острые, жирные и жареные блюда. Количество воды, которое нужно выпивать, – уточнять у врача. Оно может быть разным – в зависимости от имеющихся заболеваний. Обязательно выполнять утреннюю гимнастику или как минимум – прогуливаться по 40 мин. на свежем воздухе. Вовремя ложиться, чтобы высыпаться, обеспечить организму полноценный отдых.
Методы лечения
Основное направление терапии при положительном симптоме Пастернацкого – это медикаментозное. Для лечения подбирают разные группы препаратов – в зависимости от причины положительного симптома Пастернацкого, заболевания. Однако для полного выздоровления требуется комплексный подход. Дополнительно могут быть назначены физиопроцедуры, использоваться народные методы, направленные на лечения основного заболевания, которое было обнаружено в ходе диагностики.
Лекарственные препараты
Для очищения почек используются мочегонные препараты. Самые недорогие – «Фурасемид», «Верошпирон» (20-70 руб.), стоимость других выше – «Монурель», «Фитолизин» (330 руб.), «Канефрон», «Цистон» (400 руб.). Схема приема подбирается индивидуально, обычно – не более 2 раз в день.
Лекарственные препараты назначаются в зависимости от симптоматики, для купирования:
- Болей. «Анальгин» (20-50 руб.), «Кеторол» (70-90 руб.). Быстро устраняют негативные ощущения. Выпускаются в виде таблеток, ампул для инъекций. Они применяются во время приступов боли, не более 3 раз в сутки.
- Спазмов. Чаще применяют нейро- и миотропные средства. К числу лучших и недорогих относят «Дротаверин», «Но-Шпу», «Дибазол» (все от 20 до 80 руб.). Препараты обычно принимают по 2 раза в день либо при появлении спазмов, болей.
- Воспаления. Предпочтительны НПВС, не вызывающие привыкания, успешно борющиеся с лихорадкой и болями. К самым распространенным относятся «Ибупрофен» (20-60 руб.), «Амидопирин» (40-80 руб.), «Индометацин» (30- 350 руб.), «Мелоксикам» (70-100 руб.).