Факторы, влияющие на развитие болевого синдрома
Влиянию болей внизу живота подвержены не только женщины, но и мужчины. Причем страдают они от этого намного чаще. Если мужчину донимает болевой синдром, всегда сохраняется риск серьезной опасности. Причины данного симптома:
- воспалительные процессы, локализующиеся в области пищеварительной системы;
- аппендицит;
- дивертикулит;
- грыжа;
- воспаления в почках;
- поражение мочеполовой системы;
- воспаление в предстательной железе;
- простатит.
Пищеварительная система. Часто воспалительные процессы в органах ЖКТ сопровождаются болью различной степени тяжести. Данный симптом слева характерен для язвы желудка и двенадцатиперстной кишки.
Аппендицит. Болевой синдром чаще локализуется справа, но может отдавать и в левый бок. Иногда невыносимая боль фиксируется в области пупка. Процесс сопровождается высокой температурой и расстройством кишечника.
Дивертикулит. Боль выраженная, наблюдается в нижней части живота слева. Пострадавшего донимает только легкое подташнивание.
Грыжа. Данная патология считается одной из самых серьезных. Для нее характерно защемление нерва. Процесс сопровождается острой болью с пищеварительными нарушениями. В некоторых случаях человек теряет сознание. Устранению симптоматики поможет немедленная операция.
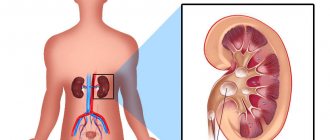
Воспаление в почках. Пиелонефрит часто вызывает болевой синдром в нижней части живота. Аналогичный симптом фиксируется и при поражении яичек.
Поражение мочеполовой системы. На первых стадиях этот процесс протекает бессимптомно. Со временем появляются первые признаки. Чаще боль фиксируется при цистите и воспалении мочевого пузыря. Мужчину донимает болевой синдром при мочеиспускании и наблюдается задержка мочи.
Воспаление в предстательной железе. Данное состояние развивается постепенно и практически не имеет симптомов. Клиническая картина появляется при ухудшении ситуации. Мужчину донимает ноющая боль, которую вполне можно терпеть. Постепенно состояние ухудшается.
Простатит. Если не выявить его вовремя, сохраняется риск развития тяжелых осложнений, в том числе аденомы.
Появление болей требуют выявления основной причины данного состояния. Этот симптом может указывать как на безобидное воспаление, так и на серьезные нарушения в работе внутренних органов.
При нарушениях в ЖКТ
Неправильное питание, отсутствие физической активности, гормональные нарушения и генетическая предрасположенность могут привести к проблемам функционирования пищеварительной системы. Тревожным звоночком многих болезней является боль в нижней левой доле живота.
Рассмотрим возможные причины боли
Дивертикулит
Это болезнь, спровоцированная воспалением в толстой кишке из-за дисбактериоза или из-за застоя пищи и каловых масс. Она характеризуется сильной болью и спазмами в районе кишечника с левой стороны, лихорадкой, диареей и появлением в кале крови.
Это заболевание может приводить к опасным осложнениям. Если произойдёт разрыв воспаленного дивертикула (выпячивания в стенке кишечника), содержимое кишечника попадет в брюшную полость и спровоцирует возникновение перитонита.
Кроме того, дивертикулит может повлиять на развитие непроходимости кишечника или даже привести к возникновению раковой опухоли.
Лечение болезни производится медикаментами, оперативное вмешательство необходимо делать только при острых формах с риском осложнений.
СРК
Синдром раздражённого кишечника может развиться на фоне различных стрессовых ситуаций. Болезнь возникает при отсутствии регулярных физических нагрузок, неправильном питании, дисбактериозе и из-за других факторов.
Для неё характерны поносы либо частые запоры, вздутие живота, ощущение переполненности кишечника. Болевые ощущения исходят из нижней области живота, в большинстве случаев слева.
Человек может испытывать разные ощущения: от лёгкого внутреннего дискомфорта до приступообразных колик, которые иногда длятся по несколько часов подряд. При этом признаки кишечного расстройства не проявляются, когда человек спит.
Это состояние не опасно для жизни человека, но, если его не лечить, может привести к появлению других патологий. Для лечения синдрома назначают лекарственные препараты. Кроме того, больной должен придерживаться диеты и стараться избегать стрессовые ситуации.
Полипы
Полипы сигмовидной кишки — это доброкачественные новообразования в кишечнике. Некоторые виды могут перерождаться в злокачественные. К их возникновению приводят заболевания ЖКТ, а также генетическая предрасположенность, недостаток клетчатки в еде и слабая физическая нагрузка.
На наличие полипов в кишке может указывать колика в нижней части брюшины, возникающая при приседании или любом резком движении.
Кроме того, в стуле больного обнаруживается кровь или большое количество слизи, запоры чередуются с диареей, человек испытывает ложные позывы в туалет, страдает от вздутия живота, изжоги и отрыжки.
Лечится данное заболевание исключительно хирургическим путем.
Сигмоитид
Воспаление сигмовидной кишки. Причиной возникновения этого заболевания могут стать некоторые инфекции, в том числе передаваемые половым путем, запоры и аллергия.
Проявляется данное воспаление схваткообразными болями в левой части живота, часто простреливающими в левую ногу и поясницу, а также рвотой, вздутием живота и диареей. В кале больного присутствует кровь и слизь, его общее состояние ухудшается.
Для лечения сигмоитида больной должен соблюдать специальную диету, принимать антибиотики и пробиотики.
Помимо описанных случаев, мужчина может ощущать болезненность внизу живота с левой стороны из-за воспаления желчного пузыря, а также при гастрите или язве желудка.
Болевой синдром у мужчин: простатит
Для острой формы недуга характерна невыносимая боль. Фиксируется она в области промежности и отходит к заднему проходу. Нередко простатит характеризуется болевым синдромом в низу живота. Определенным образом страдают и половые органы, расположенные снаружи. Острый простатит — это воспаление, локализующееся в предстательной железе. Вызвать его могут неблагоприятные факторы. Чаще развитие простатита обусловлено неспецифической микрофлорой. В предстательную железу бактерии могут проникнуть через мочеиспускательный канал и спровоцировать воспалительный процесс в уретре. Нередко инфекции кишечника приводят к воспалению простаты. Крайне редко процесс развивается из-за инфицирования в результате медицинских манипуляций.
Спровоцировать простатит могут нарушения половой жизни. Длительное воздержание или чрезмерная сексуальная активность несут особую опасность. Иногда на процесс влияет сидячая работа, лишний вес и слабый иммунитет.
Хроническая форма простатита развивается из-за отсутствия своевременного лечения на ранней стадии воспаления.
Как результат — периодическое обострение ситуации, обусловленное негативными факторами. Обычно сопровождается болью в животе, жжением при мочеиспускании и нарушением сексуальной функции.
Рак мочевого пузыря
Боль внизу живота может стать симптомом рака мочевого пузыря. Злокачественные новообразования быстро разрастаются по слизистой органа. До сих пор точные причины развития этой патологии не установлены. Однако практически все врачи сходятся в едином мнении: вредные условия труда являются предполагающим фактором для развития рака мочевого пузыря. В основном это заболевание диагностируется у шахтеров, а также у сотрудников заводов по производству пластмассы и резины.
Также на развитие рака мочевого пузыря влияет генетическая предрасположенность и такие перенесенные заболевания, как простатит и мочекаменная патология.
На ранней стадии заболевание практически себя не проявляет. Заметно лишь небольшие нарушения при мочеиспускании. Болевые ощущения могут отдавать в поясницу. Такие симптомы характерны и при цистите. Поэтому мужчина даже заподозрить не может, что активно развивается у него рак мочевого пузыря.
Болевой синдром у мужчин: злокачественное новообразование и воспаление яичек
Если болит низ живота, причина может скрываться в развитии злокачественного новообразования. Обычно этот симптом проявляет себя при раке предстательной железы. По своим клиническим проявлениям это похоже на простатит в хронической форме. Боль локализуется в нижней части живота и отдает в область наружных половых органов. Чаще рак фиксируется у мужчин в возрасте 50 лет. Данная патология является самой распространенной. На ранней стадии выявить рак практически невозможно. Это обусловлено отсутствием какой-либо симптоматики. Поможет в этом вопросе исключительно комплексное обследование.
Нередко болевой синдром возникает в результате воспалительного процесса в семенных пузырьках. Это парный орган, основной функцией которого является образование спермы и поддержание жизнедеятельности сперматозоидов. Воспалительный процесс чаще возникает на фоне простатита или уретрита. Болевой синдром при этом фиксируется в надлобковой части и в левом боку. Боль усиливается в период наполнения пузырьков. Данная патология характеризуется развитием сперматической колики. Острая боль поражает левый бок живота, промежность и область расположения яичек. Если нарушение перешло в хроническую форму, пациенты начинают жаловаться на сексуальные проблемы.
При отсутствии своевременного лечения сохраняется риск развития тяжелых осложнений, в частности — бесплодия.
Боли в животе, нарушение половой функции и расстройство мочеиспускания знакомы многим людям. И нередко такие симптомы встречаются в комплексе.
Что можно заподозрить у мужчины, если появились боли внизу живота слева? Какие заболевания половых органов сопровождаются этим признаком? Есть ли связь между позвоночником и болями в животе? При каких болезнях пищеварительной системы мужчины чувствуют боль внизу живота? К каким врачам следует обратиться? Ниже ответим на все вопросы.
К какому врачу обращаться?
Прежде всего, мужчине стоит обратиться к дерматологу, поскольку патология часто связана с поражением кожных покровов. При выявлении причины и после тщательного обследования назначается лечение.
Если жжение в районе паха связано с половыми инфекциями, то понадобится консультация венеролога. Почечные патологии, ставшие причиной вторичного жжения кожных покровов, лечит уролог, а заболевания ЖКТ относятся к сфере деятельности гастроэнтеролога.
Появление болевых ощущений или сильного дискомфорта в нижней части брюшной области у мужчины, является показателем развития заболевания или воспалительного процесса. Боль — это всего лишь симптом, который свидетельствует о присутствии патологии, но никогда не является самостоятельным заболеванием.
Потому, при появлении первых симптомов, нужно определить причину и обратиться за медицинской помощью. Своевременная дифференциальная диагностика и правильно назначенная терапия, являются залогом качественного лечения и сохранения здоровья.
Причины
Локализация болей внизу живота слева у мужчин свидетельствует о патологии различных органов:
- Самой распространённой причиной являются урологические заболевания – простатит, эпидидимит, орхит, мочекаменная болезнь, злокачественная опухоль в мочевом пузыре и простате, везикулит.
- Патологические изменения в позвоночнике.
- Болезни органов пищеварения.
Для выявления причины болей может понадобиться консультация уролога, невропатолога или гастроэнтеролога.
Боли внизу живота при патологиях мочевыделительной системы
Когда первичной диагностикой определена область проблемы – мочеполовая система. Уролог может поставить диагноз:
- Мочекаменная болезнь. Часто долгие годы не напоминает о себе. Однако движение камня внутри системы приводит к резкому болевому приступу. У мужчин при движении камня по мочевому пути ощущается резкая невыносимая боль, простреливающая в поясницу. Приёмы лечения направлены на обезболивание и хирургическое устранение причины.
- Онкология мочевого пузыря, сопровождается ноющими болями и затруднительным оттоком мочи. Резко возрастает количество походов в туалет в сутки. Диагноз требует дополнительных анализов и аппаратной диагностики, которую сопровождает онколог.
- Уретрит – сопровождается резью и болями при отходе мочи. В случае инфекционной этиологии необходима антибиотикотерапия.
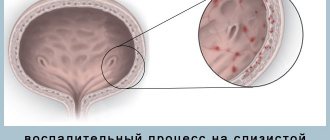
- Цистит – очаг инфекции локализован в мочевом пузыре. В случае резкого, инфекционного процесса, сопровождается болью при отходе мочи и появлением вкраплений крови. Требует выявления источника проблемы и терапии НПВС, антимикробными препаратами и физиотерапией.
Когда походы в туалет становятся проблемой или учащаются сверх нормы необходимо посетить уролога.
Простатит
Наиболее распространённое заболевание при болях внизу живота слева – простатит. Предстательная железа находится в глубине малого таза, тесно соприкасаясь спереди с мочевым пузырём, а сзади – с прямой кишкой. Это неизбежно приводит к распространению боли из простаты на соседние органы – крестец, половой член и переднюю поверхность бёдер. Важно! У мужчин боль ощущается внизу живота слева потому, что здесь проецируется прямая кишка.
Другие признаки простатита:
- Нарушается функция мочеиспускания вплоть до задержки мочи. Но при попытке опорожнить пузырь появляется боль.
- Отмечается затруднение при дефекации.
- В острой стадии появляются признаки интоксикации – повышение температуры до 39.5 °C, ухудшение самочувствия.
Если в этот период неправильно лечиться, развиваются тяжёлые осложнения:
- гнойник простаты;
- воспаление венозного сплетения и тканей вокруг железы.
В менее тяжёлых случаях острый простатит переходит в хроническую форму с частыми рецидивами.
Причины простатита
Воспаление простаты может начаться после переохлаждения ног или тазовой области. Инфекция чаще переходит в простату из мочевого пузыря или уретры при цистите. Бактерии могут попасть в простату с током крови из соседних воспалённых органов – толстого кишечника. Таким же путём инфекция проникает из отдалённых органов, например, из миндалин при хроническом тонзиллите. Возбудители заболевания:
- кишечная палочка обнаруживается в 86% случаев;
- реже стафилококк;
- стрептококк.
Простатит развивается также после заражения половыми инфекциями. В этом случае заболевания вызывают бактерии:
- трихомонады;
- хламидии;
- уреаплазмы;
- гонококки;
- микоплазмы;
- гарднереллы;
- вирусы;
- грибы рода Кандида.
Простатит может развиться по причине застойных явлений в малом тазу из-за сидячего образа жизни, при нарушении функции половых органов. Половое воздержание, сексуальная неумеренность и прерванный половой акт также провоцируют развитие простатита. Факторами риска является употребление алкоголя, ожирение, снижение иммунитета. Предрасполагающие факторы для развития простатита – длительная езда на мотоцикле или автомобиле.
Классификация опухолей брюшины
Различают три основные группы новообразований брюшины:
- Доброкачественные опухоли брюшины (ангиомы, нейрофибромы, фибромы, липомы, лимфангиомы)
- Первичные злокачественные опухоли брюшины (мезотелиомы)
- Вторичные злокачественные опухоли брюшины, возникающие при распространении злокачественных клеток из другого органа.
Существуют также слизеобразующие новообразования (псевдомиксомы), которые одни исследователи рассматривают, как первичные, а другие – как вторичные опухоли брюшины различной степени злокачественности. В большинстве случаев вторичное поражение брюшины развивается в результате агрессивного местного роста новообразований и имплантационного распространения раковых клеток из органов, расположенных интраперитонеально, мезоперитонеально или экстраперитонеально.
Опухоли брюшины, возникшие в результате имплантационного метастазирования, могут выявляться при раке желудка, тонкого и толстого кишечника, печени, поджелудочной железы, желчного пузыря, почки, тела матки, шейки матки, яичников, предстательной железы, передней брюшной стенки и т. д. Реже наблюдается лимфогенное распространение метастазов опухолей грудной клетки (например, рака легких), обусловленное ретроградным движением лимфы по лимфатическим путям.
Мочекаменная болезнь
У мужчин боли внизу живота слева вызывают также болезни почек. Нефролитиаз, почечно-каменная или мочекаменная болезнь, уролитиаз – это названия одной и той же болезни. Она проявляется образованием камней в почках, мочеточниках и мочевом пузыре.
Нефролитиаз обнаруживают у мужчин в возрасте от 20 до 50 лет. Конкременты обычно выявляют в одной почке или мочеточнике.
Важно! Количество камней насчитывается до нескольких сотен. А размеры варьируют от песчинок до 12 см в диаметре. Поэтому в народе болезнь известна как «песок или соль в почках».
Основная причина камнеобразования – нарушение обмена веществ, приводящее к формированию нерастворимых солей уратов, оксалатов, фосфатов. Со временем из них и формируются камни. Факторы риска почесно-каменной болезни:
- недостаточный приём жидкости;
- гиповитаминоз;
- наследственная предрасположенность;
- заболевания мочеполовой системы – аденома простаты, цистит, простатит, пиелонефрит.
У большинства пациентов камешки и мелкие кристаллы продвигаются по мочеточнику и выводятся с мочой. При прохождении песка ощущаются боли в животе.
Типичные признаки почечно-каменной болезни:
- Боль в животе различной интенсивности то стихает, то усиливается, но до конца не исчезает. Сильный приступ почечной колики требует врачебной помощи. В случае продвижения по мочеточнику камень, размером больше ширины мочеточника, застревая, вызывает сильные боли внизу живота слева или справа, где и находится нижняя часть мочеточников.
- Во время приступа пациенты ощущают тошноту, рвоту, болезненное мочеиспускание.
- Мелкие камни или соли в моче не редкость у людей с мочекаменной болезнью.
- Эритроциты в моче – типичный признак почечно-каменной болезни, особенно после приступа колики. При этом моча окрашивается в розовый, красноватый или цвет «мясных помоев». В других случаях гематурию можно обнаружить микроскопически или с помощью специальных тестовых полосок.
Мочекаменная болезнь годами может протекать скрытно, а обнаруживается случайно.
Диагностика уролитиаза
Конкременты в мочевыводящих путях и почках обнаруживают инструментальными методами обследования:
- УЗИ – это самый доступный, безопасный и достоверный метод обнаружения камней.
- В сомнительных случаях или при подготовке к операции делают высокоточный метод диагностики МРТ (магнитно-резонансная томография) или КТ (компьютерная томография).
Инструментальные методы обследования проводятся после лабораторного обнаружения в моче крови, солей, лейкоцитов.
Лечение почечно-каменной болезни
При частых приступах урологи применяют методы разрушения или удаления камней:
- УВЛ (ударно-волновая литотрипсия) применяют при камнях в почках и верхних отделах мочеточников. После разрушения камни выходят естественным путём.
- УРС – уретроскопия. Прибор с камерой вводят через мочевой пузырь, продвигают по мочеточнику до почки. Он снабжён инструментами для дробления и извлечения камней.
- Чрескожная нефролитотомия – это эндоскопический метод удаления крупных камней. Прибор с камерой вводят в почку через небольшой прокол в животе. С его помощью дробят и удаляют камни их почек.
Во время умеренного приступа болей в животе и пояснице урологи назначают амбулатороное лечение – обезболивающие и спазмолитические средства Ибупрофен, Баралгин. Врачи назначают Тамсулозин, Нифедипин для ускорения отхождения камней.
Виды опухолевого поражения брюшины
Доброкачественные опухоли брюшины
Являются очень редкой патологией. Причины развития неизвестны. Болезнь может годами протекать бессимптомно. В отдельных случаях опухоли брюшины достигают огромных размеров, не оказывая существенного влияния на состояние пациента. В литературе описан случай удаления липомы сальника весом 22 килограмма. При крупных узлах выявляется увеличение живота. Иногда доброкачественные опухоли брюшины становятся причиной сдавления близлежащих органов. Боли нехарактерны. Асцит возникает исключительно редко. Диагноз устанавливается по результатам лапароскопии. Показанием к операции является компрессионное воздействие новообразования на соседние органы.
Первичные злокачественные опухоли брюшины
Мезотелиомы брюшины встречаются редко. Обычно обнаруживаются у мужчин старше 50 лет. Фактором риска является длительный контакт с асбестом. Проявляются болевым синдромом, снижением массы тела и симптомами сдавления близлежащих органов. При достаточно крупных опухолях брюшины может выявляться асимметричное выпячивание в области живота. При пальпации обнаруживаются одиночные или множественные опухолевидные образования различного размера.
Характерно быстрое прогрессирование симптоматики. При сдавлении воротной вены развивается асцит. Из-за отсутствия специфических признаков диагностика злокачественных опухолей брюшины затруднительна. Нередко диагноз выставляется только после иссечения новообразования и последующего гистологического исследования удаленных тканей. Прогноз неблагоприятный. Радикальное удаление возможно только при ограниченных процессах. В остальных случаях пациенты с опухолями брюшины погибают от кахексии или от осложнений, обусловленных нарушением функций органов брюшной полости.
Псевдомиксома брюшины
Возникает при разрыве цистаденомы яичника, псевдомуцинозной кисты аппендикса или дивертикула кишечника. Слизеобразующие эпителиальные клетки распространяются по поверхности брюшины и начинают производить густую желеобразную жидкость, заполняющую брюшную полость. Обычно темпы развития этой опухоли брюшины соответствуют низкой степени злокачественности. Болезнь прогрессирует в течение нескольких лет. Желеобразная жидкость постепенно вызывает фиброзные изменения тканей. Наличие слизи и опухолевидного образования препятствует деятельности внутренних органов.
Реже выявляются опухоли брюшины высокой степени злокачественности, способные к лимфогенному и гематогенному метастазированию. При отсутствии лечения во всех случаях наступает летальный исход. Причиной гибели пациентов становятся кишечная непроходимость, истощение и другие осложнения. О наличии слизеобразующей опухоли брюшины свидетельствует увеличение размеров живота при снижении массы тела, нарушения пищеварения и желеобразные выделения из пупка.
Диагноз устанавливается на основании КТ, лапароскопии, гистологического и иммуногистохимического исследования. При злокачественных опухолях брюшины может использоваться позитронно-эмиссионная томография. При доброкачественном варианте болезни данное исследование неинформативно. Тактика лечения опухолей брюшины определяется индивидуально. В ряде случаев возможно хирургическое иссечение пораженных участков в сочетании с интраперитонеальной внутриполостной химиотерапией. При своевременном начале лечения прогноз достаточно благоприятный, особенно – при опухолях брюшины низкой степени злокачественности.
Одиночные вторичные злокачественные опухоли брюшины
Поражение возникает при прорастании злокачественных опухолей, расположенных в органах, частично или полностью покрытых брюшиной. Появление опухолей брюшины сопровождается усилением болевого синдрома и ухудшением состояния больного. При пальпации живота могут выявляться опухолевидные образования. При распаде очага в полом органе (желудке, кишечнике) наблюдаются явления прободного перитонита. В отдельных случаях первичная опухоль одновременно прорастает стенку полого органа, листки брюшины и переднюю брюшную стенку. При распаде образовавшегося конгломерата возникает флегмона мягких тканей.
Опухоли брюшины диагностируются на основании анамнеза (имеется злокачественное новообразование органа, покрытого брюшиной), клинических проявлений, данных УЗИ брюшной полости и других исследований. При ограниченном процессе возможно радикальное иссечение первичной опухоли вместе с пораженным участком брюшины. При наличии отдаленных метастазов проводится симптоматическая терапия. Пациентам с опухолями брюшины назначают обезболивающие препараты, при накоплении жидкости в брюшной полости выполняют лапароцентез и т. д. Прогноз зависит от распространенности процесса.
Канцероматоз брюшины
Злокачественные клетки, попадающие в брюшную полость, быстро распространяются по брюшине и образуют множественные мелкие очаги. На момент постановки диагноза «рак желудка» канцероматоз брюшины выявляется у 30-40% пациентов. При раке яичников вторичные опухоли брюшины обнаруживаются у 70% больных. Патология сопровождается появлением обильного выпота в брюшной полости. Больные истощены, выявляются слабость, утомляемость, нарушения стула, тошнота и рвота. Крупные опухоли брюшины могут пальпироваться через брюшную стенку.
Различают три степени канцероматоза: локальный (выявляется одна зона поражения), с поражением нескольких участков (очаги поражения чередуются с зонами неизмененной брюшины) и распространенный (обнаруживаются множественные вторичные опухоли брюшины). При недиагностированной первичной опухоли и множественных узлах брюшины клиническая диагностика в ряде случаев представляет затруднения из-за сходства с картиной туберкулезного перитонита. В пользу вторичных опухолей брюшины свидетельствует геморрагический характер выпота и быстрое повторное возникновение асцита после проведения лапароцентеза.
Эпидидимит
Эпидидимит – это воспаление придатка яичка, при котором боли ощущаются внизу живота слева. Анатомически это небольшое образование расположено в верхней части этого органа. По канальцам придатка из него выходит семя.
Инфекция обычно проникает в придаток яичка с током крови из простаты. Возбудители заболевания – синегнойная и кишечная палочка, хламидии, гонококк. Эпидидимит развивается при урогенитальном хламидиозе, туберкулёзе и гонорее. Развитию заболевания способствует переохлаждение, гиповитаминоз, постановка катетера для мочеиспускания.
Признаки острого эпидидимита:
- Заболевание начинается остро – в течение 3–4 часов. Острая боль в мошонке отдаёт вниз живота при левостороннем эпидидимите.
- Повышение температуры до 38.0 °
- Припухлость мошонки.
Хроническое воспаление развивается постепенно. Нарастают боли в яичке, появляется опухоль мошонки. Острый хронический эпидидимит поддаются лечению антибиотиками. Но при нелеченом воспалении инфекция распространяется на соседние органы. В этом случае возникают осложнения:
- орхит – воспаление яичка, переходящее на мошонку;
- сепсис – заражение крови;
- бесплодие.
Врачи урологи устанавливают диагноз при внешнем осмотре и пальпации мошонки.
- Антибиотики Юнидокс Солютаб по 100 мг дважды в день или Офлоксацин по 200 мг 2 раза в день на протяжении 2 недель.
- Наложение на мошонку подвешивающей повязки со льдом для уменьшения воспаления и боли.
- Ректальные свечи Диклофенак для снятия воспаления и боли.
Важно! Самолечение приводит к осложнению или хроническому течению эпидидимита. Двустороннее воспаление придатков яичек – это причина мужского бесплодия.
Рак брюшной полости: диагностика, симптомы, лечение и прогноз жизни
Рак брюшной полости – это патологическое состояние неконтролируемого организмом роста атипичных, ранее здоровых клеток (новообразований), опасное для жизни, возникающее из клеток брюшной полости. Код по МКБ-10 (Международная классификация болезней 10-го пересмотра) заболеванию присваивается С48.
Брюшная полость – это пространство в человеческом организме. Верхняя часть брюшной полости отмечена диафрагмой, снизу органами малого таза. Все брюшинное пространство заполнено органами пищеварения.
Стенки выстланы серозным веществом (серозная мембрана), которая состоит из фиброзной и эпителиальной ткани и отделяет брюшину от забрюшинного пространства, начиная выстилать эпителием стенки брюшины от диафрагмы и ниже.
Эти ткани присутствуют, чтобы покрывать стенки полости:
- верхняя (диафрагма);
- нижняя (диафрагма таза);
- левая и правая (три широкие мышцы живота);
- передняя и задняя (передняя брюшная стенка и поясничный отдел позвоночника).
В число расположенных в брюшной полости органов включены:
- желудок;
- части толстого и тонкого кишечника;
- селезёнка;
- желчный пузырь;
- печень.
Также в брюшине расположены связки, кровеносные сосуды, лимфатические узлы.
В связи с большим количеством органов и разновидностями клеток и тканей в брюшной полости может развиться злокачественная онкология. Недуг может возникать по разным причинам, под влиянием ряда негативных факторов.
Классификация рака брюшной полости
Рак принято классифицировать по способу его образования. В случае, когда онкологический процесс начинается в брюшной полости, выделяют два вида:
- Мезотелиома брюшной полости (первичный рак – образованный в тканях самой полости). Этот вид злокачественной онкологии, при котором науке остаются не известны основные триггерные причины появления новообразований. Однако, статистические исследования выявили основную предрасположенность к этому виду рака у людей, которые по роду своей занятости постоянно имеют дело с асбестовой пылью. К примеру, в ходе выполнения строительных и производственных работ, осуществления трудовой деятельности с химическими реактивами повышенной токсичности для организма. В связи с этим больше распространен этот вид у мужчин, для женщин этот вид редкий.
- Эпителиальный рак (карцинома). Статистически к нему большая предрасположенность у женщин. Первичная локализация – яичник. Новообразование сохраняет свою гистологическую предрасположенность и не мутирует до неузнаваемости. Яичник и эпителий брюшины имеют гистологическую схожесть и расположены рядом. Развиваться патология начинает в яичнике. Затем, в процессе роста или метастазирования, начинает поражать здоровые клетки эпителия брюшины. Такой же вид рака возникает, если в анамнезе присутствует рак ЖКТ.
Причины возникновения рака брюшины
Причина, запускающая онкологический процесс, сегодня науке не известна. В случае с эпителиальным раком, основной фактор – наличие онкологии в яичниках.
С учётом повышенного риска при лечении рака яичников применяется профилактика рака брюшной полости. В случае с мезотелиомой – влияние строительных материалов и химии. Также выделяют иные факторы, приводящие к возникновению онкологии.
К основным факторам, влияющим на возникновение новообразований в брюшине, можно отнести следующие:
- Генетическая предрасположенность – влияние фактора заметно, когда в ближайшем кровном родстве люди страдали онкологическими патологиями, в частности онкологией брюшной полости.
- Несоблюдение режима питания и неправильно подобранный рацион продуктов, приводящий к возникновению хронических патологий желудка, желудочно-кишечного тракта и иным патологиям пищеварительной системы хронического характера.
- Нарушение баланса гормонального фона в организме.
- Эндокринные патологии (к примеру, сахарный диабет второго типа, воспалительные процессы в щитовидной железе).
- Повышенный индекс массы тела (ожирение 2 и 3 степени).
- Хронические патологии внутренних органов.
- Употребление табачной продукции в неограниченном количестве.
- Алкоголизм и наркотическая зависимость пациента.
- Нарушение развития органов и костей скелета в организме.
- Перерождённые доброкачественные новообразования брюшной полости.
- Постоянное пребывание в состоянии повышенной нервозности и стресса.
Вероятны и иные причины возникновения.
Стадии протекания болезни
Как и в большинстве случаев, онкология брюшной полости проходит в своем развитии 4 основные стадии:
| № стадии | Характеристика стадии |
| 1 стадия | Новообразование не имеет множественных очагов. Чётко видна локализация. Метастазирование отсутствует. |
| 2 стадия | Проявляется резкий рост размеров опухоли. Появляются признаки инвазии в ближайшие органы и ткани брюшной полости. |
| 3 стадия | Опухоль начинает распространение по всей области брюшины. |
| 4 стадия | Начинается поражение жизненно важных органов метастазами. Как ближайших, так и отдалённых. Может развиться асцит (брюшинная водянка). Под этим термином понимают патологическое скопление жидкости в брюшной полости. Живот увеличивается в объёме. Пациент начинает быстро набирать вес. При запущенных формах объём жидкости может достигать значений более 25 литров. Помимо онкологии брюшины, причинами патологии становится цирроз печени. |
Названные выше особенности протекания патологии характерны для мезотелиомы, когда онкология в первичном очаге формируется в брюшной полости. Для эпителиального рака на ранних стадиях заболевание не будет отличаться от развития рака яичников, где расположен первоначальный очаг.
Симптоматика онкологии брюшной полости
Онкологические патологии вызывают повышенную опасность при их обнаружении в поздних стадиях. Часто причиной запоздалой диагностики становится бессимптомность начала процесса. Первые признаки проявляются, когда размеры опухоли становятся большими (5 сантиметров и больше).
Основные симптомы и клиническая картина при развитии рака брюшины таковы:
- Увеличение объёма живота, особенно при развитии асцита. За счёт этого происходит набор массы тела.
- Болевые ощущения с постоянно нарастающей интенсивностью (симптом связан с раздражением болевых рецепторов, расположенных в брюшине).
- Отёчность нижних конечностей, гениталий, живота.
- Кишечная непроходимость – смертельно опасный симптом при отсутствии своевременного медицинского вмешательства. Кишечник – внутренний орган, который выполняет многие функции пищеварения. При разрастании опухоли происходит закупорка.
- При саркоме забрюшинного пространства происходит стремительная потеря массы тела (в среднем за два-три месяца пациент теряет в весе до 10 килограммов).
- Синдром хронической усталости в связи с нарушением нормального функционирования печени. Патологии органа вызывают нарушения в работе центрального нервного аппарата, вследствие чего происходит заторможенность. Человек не чувствует себя отдохнувшим, даже после длительного по времени отдыха. Присутствуют дискоординация и психосоматические нарушения.
- Изменение температуры тела с возможностью возникновения состояния субфебрильной лихорадки.
- Тошнота.
- Рвота.
- Снижение аппетита.
При возникновении метастазирования и сопутствующих патологий вероятно появление дополнительной симптоматики, характерной для симптоматики конкретной патологии. К таковым могут быть отнесены:
- вздутие правого подреберья;
- желтуха (изменение цвета кожных покровов);
- цвет мочи – насыщенно желтый;
- цвет каловых масс – обесцвеченный;
- зуд кожных покровов;
- диарея с кровяными прожилками;
- метеоризм.
Диагностика
Для постановки диагноза врачам необходимо провести пациенту ряд диагностических процедур. Наиболее информативном при этом виде онкологии является ультразвуковое исследование (УЗИ) брюшной полости и органов малого таза. Оно способно показать размеры опухоли, её точную локализацию в брюшной полости.
В качестве дополнительных диагностических процедур пациенту проводят:
- Общий и биохимический анализы крови, биоматериал проверяют на наличие соответствующих онкомаркеров.
- Анализ брюшной жидкости (применяется в случае асцита).
- Может быть назначена лапароскопия, сбор материала для проведения гистологического исследования и установления характера новообразования.
- Контрастная компьютерная томография – для определения структуры новообразования.
- Трансвагинальное УЗИ при первичной локализации опухоли в яичнике женщины.
- Магнитно-резонансная томография (аналог компьютерной томографии в случае, когда есть непереносимость к препаратам контраста или иные противопоказания к применению КТ для диагностики).
- Электрокардиограмма – для определения вовлечённости сердца в онкологический процесс.
- Общие анализы (моча, кал).
Лечение рака брюшной полости
Лечение рака зависит от тех диагностических данных, которые были получены при диагностике. Для подбора необходимых методов лечения врач берёт в расчёт общее состояние здоровья, возраст пациента, вид рака, стадию развития, наличие сопутствующих патологий.
Наиболее распространёнными методами лечения любого онкологического заболевания являются:
- хирургическое вмешательство;
- химиотерапия;
- лучевая терапия.
При невозможности по показаниям провести полостную операцию по удалению онкологии химиотерапия или лучевая терапия могут быть применены как самостоятельные методы. Самое эффективное – сочетание всех трёх видов лечения. Это связано с тем, что первоначально эти виды лечения рака призваны закреплять успех проведённой хирургической операции.
В случае принятия решения о назначении операции, в ходе процедуры хирург удаляет и само тело опухоли, и повреждённые ткани вокруг неё. Дополнительно удалению подлежат регионарные лимфатические узлы.
Оставшиеся очаги патологии будут уничтожены в ходе применения радиационного воздействия при лучевой терапии и воздействия фармакологических препаратов, введенных в организм пациента внутривенно при химиотерапии.
В случае с онкологией брюшной полости развитие получил метод термальной химиотерапии, при которой пациенту вводят препараты после температурного воздействия.
При осложнённом положении опухоли применяется метод радиохирургии. Каждый из перечисленных методов может вызывать временное ухудшение состояния здоровья пациента и повлечь хронические патологии желудочно-кишечного тракта.
Если в ходе развития онкологии пострадали другие органы, проводится их частичная или полная ампутация, в зависимости от характера повреждений. В случае асцита вводится дренаж для удаления лишней жидкости из брюшной полости.
Общая терапия заключается в употреблении пациентом общеукрепляющих витаминизированных препаратов, диете, лечебной физкультуре, соблюдении режима сна и бодрствования.
Прогноз жизни
Индивидуальный прогноз выживаемости при онкологии брюшины создается с учётом стадии процесса, уровень разрастания опухоли, показатели здоровья, возраст пациента.
Статистические исследования указывают на важность ранней диагностики патологии. При обнаружении на первых стадиях – прогноз благоприятный.
Для второй стадии при правильном лечении ремиссия наступает у 85% больных при расчёте на пятилетнюю выживаемость. При этом пациент будет жить без потери качества жизни и риска рецидива.
При термальной стадии онкологического процесса больные живут не более двух лет.
Источник: https://onko.guru/organ/rak-bryushnoj-polosti.html
Уретрит
Уретрит – это ещё одно заболевание, при котором боли локализуются внизу живота слева или справа. Даже при остром заболевании не отмечается повышение температуры.
- Резь и боль распространяется по всей длине уретры. Анатомически её нижняя часть спускается вниз живота слева и справа, где и ощущается боль с одной или обеих сторон.
- Обильные слизистые выделения из уретры утром.
- Мутная моча иногда с капельками крови в конце мочевыделения.
- Частые позывы к мочеиспусканию.
- Покраснение головки полового члена со слипшимися губками отверстия мочеиспускательного канала.
- Боль при эрекции.
- Распространённая причина заболевания – половая инфекция.
- Уретрит появляется также после переохлаждения. Возбудителями заболевания стафилококки, стрептококки, кишечная палочка, поднимаются в уретру восходящим путём из мочевого пузыря при цистите. Бактерии распространяются из соседних (кишечник) и отдалённых органов (миндалины) с током крови.
- Аллергический уретрит возникает после использования презервативов, мыла, шампуни. Лекарственные вещества также дают аллергические реакции.
- Неинфекционный уретрит развивается после прохождения солей или конкрементов по уретре.
Застойные явления в малом тазу при малоподвижном образе жизни способствуют развитию уретрита.
Диагностика и лечение уретрита у мужчин
Диагноз заболевания устанавливается при сборе анамнеза, пальпации живота и осмотре наружных половых органов.
Лабораторное обследование направлено на выявление инфекции:
- В общем анализе мочи определяется большое количество лейкоцитов.
- Для определения вида возбудителя у мужчин делают посев выделений из уретры или первой порции мочи. При бактериальном посеве определяется также чувствительность микрофлоры к антибиотикам.
- антибиотики назначает врач после определения вида возбудителя;
- препараты для восстановления нормальной флоры кишечника;
- противоаллергические средства;
- иммуностимуляторы и витамины.
Диагностика
При подозрении на наличие фибромы или других новообразований, сформированных брюшной полости, специалист проводит осмотр, пальпаторное исследование и внимательно изучает анамнез пациента. Для установления точного диагноза назначается ряд исследований:
- УЗИ. Методика позволяет выявить локализацию и размер новообразования.
- Анализ крови. Проводится с целью установления наличия онкомаркеров.
- Компьютерная томография. Один их информативных методов диагностики множества заболеваний. Позволяет определить степень развития, месторасположение и размеры образования.
- Рентгенологическое исследование. Назначается для выявления метастаз в легких.
- Цитологическое исследование. Показано в случаях, когда увеличен объем живота
- Диагностическая лапароскопия. Необходима для проведения процедуры забора образа биологического материала. Биопат направляют в лабораторию для проведения цитологического исследования, которое подтверждает или опровергает злокачественность новообразования.
Женщинам в случае выявления опухоли в области яичников показано проведение трансвагиального ультразвукового исследования. Метод позволяет изучить состояние внутренних половых органов.
Заболевания пищеварительной системы
Нередкая причина боли в нижней части живота – патология органов пищеварения. Анатомически у мужчин внизу живота слева проецируется прямая и сигмовидная кишка. Поэтому при их воспалении здесь же ощущаются боли. Кроме того, нервное сплетение прямой и сигмовидной кишки взаимосвязаны с предстательной железой и уретрой.
Заболевания кишечника, отдающие вниз живота:
- проктит (проктосигмоидит);
- запор при колите;
- непроходимость, дивертикулы или опухоль кишечника;
- грыжа;
- неспецифический язвенный колит;
- опухоль толстого кишечника.
Рассмотрим некоторые из тех заболеваний.
Профилактика
Чтобы не допустить развития состояний, при которых возникает боль в левом боку и внизу живота, мужчинам следует:
- Уделять внимание личной гигиене.
- Вести упорядоченную половую жизнь – без случайных половых контактов.
- Избегать переохлаждения, длительного пребывания в условиях влажного климата.
- Не допускать хаотичного питания, употребления низкокачественных продуктов.
- Изменить условия труда и проживания в пользу безопасного варианта – отдалиться от источников интоксикации.
- Избегать повреждений тела.
- Ограничиться от стрессов.
Дополнительные профилактические меры – сезонная витаминотерапия, регулярное прохождение медицинских осмотров при наследственной склонности к патологиям.
Болезненность в левом боку с переходом на нижнюю часть живота – это немаловажный признак, который свидетельствует о необходимости обращения к специалистам. Заболевания, которые приводят к дискомфорту в брюшной полости, – многочисленны. Без проведения аппаратной и инструментальной диагностики невозможно точно установить первопричину состояния. Поэтому посещение специалиста является непременным условием для сохранения целостности поражённого органа.
Проктит
Проктит (проктосигмоидит) – это воспаление внутренней оболочки прямой и сигмовидной кишки.
- Боли внизу живота переходят в промежность, мочевой пузырь, паховую область, а иногда ягодицы и переднюю поверхность бёдер.
- При остром проктите отмечаются частые позывы на стул или выделение небольшого количества крошкообразного кала с частицами крови и слизи.
- Хронический проктосигмоидит сопровождается частыми выделениями из кишечника слизи, вызывающие зуд и раздражение кожи вокруг ануса.
- Диспепсические нарушения – понос, реже запор.
Диагноз проктита врач ставит по следующим признакам:
- Пальпации живота болезненна внизу живота слева.
- Кожа вокруг ануса раздражена.
- При ощупывании пальцем отмечается спазм сфинктера и болезненность.
Инструментальные и лабораторные методы исследования:
- Ректоскопия показывает гиперемированную слизистую оболочку с эрозиями и язвочками.
- Копрологическое исследование кала обнаруживает повышение количества лейкоцитов. Видны также эритроциты, грибки. При протозойной инфекции выявляются амёбы, лямблии, яйца глистов.
- Бактериологическим методом (посев) выявляют гонококки, бактерии дизентерии и паратифа.
При подозрении на венерические заболевания делают реакцию Вассермана и Коха, а также анализ крови методом ПЦР и ИФА.
Причины проктита
Развитию болезни способствует несколько причин:
- Инфекции – бактериальная и амёбная дизентерия, брюшной тиф. У гомосексуалистов проктит вызывают бактерии сифилиса, гонореи.
- Частая причина проктита – запоры, когда засохший кал, надолго задерживаясь в прямой кишке, механически и химически раздражает её стенки. Такое же действие на прямую кишку оказывают сильнодействующие слабительные средства и введение с клизмой гипертонических и эфирно-масляных смесей, глицерина.
- Аллергический проктит после употребления раков, грибов, кальмаров.
Проктит является проявлением общего воспаления кишечника.
Лечение проктита
После обследования врач проктолог назначает комплекс лечебных мероприятий в зависимости от причины и возбудителя заболевания. Действие препаратов направлено на устранение причины заболевания, которая избавляет мужчин от болей внизу живота слева. Для этого назначают медикаменты:
- Антибиотики. При лямблиозе назначают Интестопан.
- Ректальные противовоспалительные свечи.
- Тёплые лечебные клизмы с Протарголом или отваром шиповника.
- После затухания острого процесса применяют физиолечение и бальнеотерапию – диатермические токи, грязевые трусы.
В период обострения проктологи рекомендуют постельный режим и щадящую диету.
Методы терапии обнаруженных патологий
Так как левая или правая часть живота может быть больше по разным причинам, лечение существенно отличается. Тяжесть патологий, сопровождающихся этим симптомом, также зависит от характера течения и особенностей поражения органов. Выделяют 2 группы методов лечения – хирургические и нехирургические:
- при тяжелых патологиях, таких как аппендицит, внематочная беременность или кишечная непроходимость, требуется экстренное проведение операции;
- грыжа не считается тяжелым медицинским отклонением, однако в большинстве случаев требует операционного удаления;
- после хирургического вмешательства назначают терапию антибиотиками для предотвращения воспаления и инфекций;
- в период реабилитации пациент принимает препараты, назначенные для устранения симптомов болезни и ускорения восстановления: иммуномодуляторы, пробиотики, витамины, НПВС и спазмолитики для предотвращения болей, а также специфические группы лекарств (гормоны, мочегонные, ингибиторы протонной помпы);
- если увеличение живота вызвано метеоризмом, газообразованием или растяжением кишечника, чаще всего достаточно консервативных методов терапии: коррекция диеты, прием спазмолитиков и ветрогонных средств, физические нагрузки.
Более тяжелые формы заболеваний, например, рак яичника, опухоли брюшной стенки, требуют комплексного лечения. Нередко применяют лучевую или химиотерапию с последующей хирургией и реабилитационными мероприятиями.
Заболевания периферической нервной системы
Частой причиной боли внизу живота у мужчин является воспаление седалищного нерва. При этом заболевании ущемляются корешки пояснично-крестцового отдела позвоночника. Причина сдавливания – грыжа межпозвонкового диска.
Симптомы грыжи межпозвонкового диска:
- Самый распространённый ранний признак – это боли в пояснице, связанные с движением. Смещённый диск ущемляет корешки, выходящие из позвоночника.
- Один из признаков грыжи – боли внизу живота слева или справа. В нейрохирургии есть термин «синдром конского хвоста». Он означает нарушение чувствительности и движения конечностей, а также мочеиспускания и дефекации. Конский хвост представляет собой продолжение 40 нервных корешков, которые выходят из поясничного отдела и спускаются в виде пучка до самого копчика. Хвост отвечает за иннервацию нижних конечностей, а также органов малого таза – прямой кишки, мочевого пузыря. При поражении конского хвоста появляется боль по ходу конского хвоста – в конечности, промежности, ягодицах, внизу живота слева или справа в зависимости от стороны поражения. В более поздней стадии синдрома конского хвоста нарушается мочеиспускание и дефекация. Ведь передача нервных импульсов к прямой кишке и мочевому пузырю нарушена при грыже. Чаще боли внизу живота появляются позже, чем в пояснице, но бывают и исключения.
Признаки нарушения функции мочевого пузыря – затруднение начала мочеиспускания, и отсутствие позыва. Нарушается и работа прямой кишки в виде запора и трудностями отхождения газов. В запущенной стадии синдрома конского хвоста полностью отсутствуют позывы к мочеиспусканию и дефекации. Больной страдает недержанием мочи и кала.
Причины межпозвонковой грыжи:
- Пояснично-крестцовый отдел позвоночника – это самая уязвимая часть позвоночного столба. Она несёт наибольшую нагрузку и чаще подвержена травмам при падении. Регулярное поднятие тяжестей с годами может спровоцировать развитие грыжи.
- Способствует формированию заболевания наследственная предрасположенность – строение костей и связок позвоночника.
- Остеохондроз также является провоцирующим фактором.
- Слабость мышц спины.
- Искривление позвоночного столба.
- Недостаточное питание тканей позвонков.
Диагностикой и лечением грыжи занимается невролог и вертебролог. После осмотра врачи применяют инструментальные методы обследования:
- Рентгенографию позвоночника.
- КТ (компьютерную томографию).
- МРТ (магнитно-резонансную томографию).
- Миелографию (люмбальную функцию с использованием контраста).
Терапия «синдрома конского хвоста» заключается в консервативном и хирургическом способе лечения. Если заболевание вызвано воспалительными заболеваниями позвоночника (спондилит или болезнь Педжета), то применяют консервативные способы. При межпозвонковой грыже проводят оперативное вмешательство.
Исходя из вышесказанного, отметим. Чаще всего боли внизу живота слева у мужчин вызывает воспаление органов мочеполовой системы. Если уролог не выявил заболевание, вероятнее всего, причина заболевания проктит или другое заболевание кишечника. В этом случае диагностикой занимается проктолог или гастроэнтеролог. Реже причина боли в животе вызвана патологией позвоночника, которой занимается невролог.
Если появилась боль внизу живота у мужчин, то сравнивать ее с женскими проблемами в этой области бессмысленно. Устройство организмов имеет существенные отличия. И прежде всего именно в зоне тазобедренной области. Есть только несколько заболеваний, которые могут быть и у женщины, и у мужчины. Женский организм сложен, в отличие от мужского. Сильный пол не будет страдать от неприятных циклических нарушений или воспалений уже на поздних стадиях. Но это вовсе не значит, что боль – признак незначительных или неопасных болезней. Они обусловлены проблемами анатомического строения или частями желудочно-кишечного тракта. Относительно заболеваний, присущих только сильному полу, то боль внизу живота у мужчины появляется редко. Чтобы понимать, почему возникает режущая или ноющая симптоматика, лучше всего познакомиться со всеми видами болевых ощущений и поражений тесно с ними связанных.
Методы лечения
При установлении опухоли брюшного пространства единственным способом терапии является оперативное вмешательство. В зависимости от размеров, характера течения, наличия показаний и противопоказаний операция может проводиться различными способами.
Лучевая терапия
Проводится до и после полостной операции. Метод основан на воздействии на опухоль специальным аппаратом. При влиянии лучей на новообразование наблюдается замедление роста патогенных клеток.
Кроме этого, лучевая терапия помогает снизить риск развития осложнений.
Химиотерапия
Также назначается до или после операции по удалению опухоли. Проводится при помощи химических препаратов, активные вещества которых негативно воздействуют на патогенные клетки.
В результате опухоль замедляет рост, снижается риск образование метастаз в соседних тканях или различных органах.
Радиохирургия
Назначается в случаях, когда отмечается наличие метастазов в труднодоступных местах. Воздействие на образование проводится при помощи радиоволн, которые оказывают негативное влияние непосредственно на раковые клетки.
Полостная операция
Классический метод резекции опухолей, сформированных в брюшной области, сегодня используется редко. При процедуре специалист использует хирургический скальпель. После резекции новообразования брюшную полость промывают антисептическими растворами.
Криодеструкция или лазерное удаление назначаются только в случаях, когда новообразование не имеет больших размеров, отсутствуют противопоказания. Преимуществами данных способов удаления являются небольшой период реабилитации, отсутствие больших шрамов и кровотечения во время процедуры.
Боль и дискомфорт справа
При проявлениях боли, которой можно дать характеристику как тянущая или ноющая, следует обращаттится к специалистам, способным разобраться с хроническими воспалениями. Страдают органы брюшины, но есть случаи, которые относятся к исключениям:
- урологические болезни;
- возможно, так дают о себе знать спайки, образовавшиеся после операции;
- грыжа образовалось в паховой зоне. Ее лечение и диагностирование несложное. Образование бугорка не только заметно, но и ощутимо;
- аппендицит. Дискомфорт может свидетельствовать об обманчивом аппендиксе;
- в толстой кишке возникли проблемы.
Народные средства для устранения боли в яичках
Некоторые болезни требуют немедленной медицинской помощи. С другими можно бороться при помощи эффективных народных средств. Чтобы сохранить мужское здоровье следует соблюдать следующие рекомендации:
- Включить в ежедневное питание свежие овощи, фрукты, а также натуральные соки.
- Принимать отвары на основе черной смородины.
- Принимать нарезанную зелень петрушки с вытопленным молоком.
- Ежедневно пить отвар из цветков василька.
Когда человек чутко относится к своему организму, значительно повышается качество жизни и устраняется множество проблем со здоровьем. Мужчины не должны пренебрегать регулярным осмотром у уролога, а при появлении тревожных симптомов, следует немедленно записаться на осмотр к врачу.
Отросток червеобразный и заболевания
Почему болит низ живота у мужчины? Причины самые разные. В 80% ее списывают на аппендицит. Но есть же еще 20 процентов. К ним причисляют нарушения опасные для жизни. Требуют обязательного немедленного лечения, которое будет состоять из комплекса.
Одним из таких поражений является карценоид. Это раковая опухоль, возникшая на червеобразном отростке. Появляется она из клеток, а именно нейроэндокринных. Но тянущая боль внизу живота у мужчин не единственный признак:
- соединительные ткани быстро разрастаются и достигают эндокарду сердечной мышцы, что вызывает учащенное сердцебиение и сильную отдышку. Также артериальное давление понижается;
- при начальном развитии заболевания многие путают с кишечными инфекциями. Именно такая режущая боль внизу живота у мужчин возникает;
- частые рвотные позывы и тошнота после еды и в стадии покоя;
- диарея характерна водянистостью и частотой;
- кожные покровы начинают сильно зудеть. При почесывании места, возникает покраснение, и зудящее состояние усиливается в 2-3 раза;
- тяжесть при дыхании напоминает бронхиальную астму в стадии обострения;
- лицевая часть часто горит, возникает жар.
Обусловлены все признаки тем, что новообразование способствует выработке большого количества серотонина, простагландина, гистамина и брадикинина. Традиционная медикаментозная медицина и народные методы лечения здесь бессильны. Поэтому выход только один – операция. На последних стадиях развития интенсивное обезболивание, а от оперативного вмешательства следует отказаться.
Рак яичка
Это заболевание относится к наиболее распространенным. Рак яичка проявляется такими симптоматическими признаками:
- заметно уплотнение в структуре органа;
- тянущая боль внизу живота;
- резкая боль при некрозе тканей;
- воспаление придатков.
Конкретный метод терапии зависит от определенного вида новообразования. Зачастую врач использует комплексную методику лечения, которая включает в себя облучение, хирургическое вмешательство, удаление опухоли и химиотерапию.
Выпадение кишки или грыжа
Грыжа чаще всего возникает у мужского населения земного шара. Жировая прослойка и сетка у женщин более крепкая и разорвать ее сложно. Отличается эластичностью. Обусловлено тем, что организм и строение создан таким образом, чтобы можно было всегда выносить ребенка. Как известно увеличение размеров живота бывает разным, но сетка растягивается тоже, но не повреждаясь.
В случае с мужским полом, стенки брюшной полости более слабые, и связочный аппарат вместо того, чтобы растягиваться просто разрывается. Грыжа возникает в любом месте, но чаще в паховой зоне. Если болит низ живота слева у мужчин или справа, вместе с тем заметно уплотнение, которое подвижно, следует прощупать. В положении лежа исчезает. Самостоятельно обнаружить и исследовать реально. Но вправить или вылечить не получится. Здесь необходима рука профессионального хирурга. Так как во время операции, кроме того, что вправляют органы на место, необходимо поставить новую соединительную ткань и жировую сетку.
Обосноваться грыжа может в любом месте пахового канала. Здесь для нее достаточно места, так как по нему спускаются яички в мошонку во время внутриутробного развития и находятся семенные канатики. Но, несмотря на то, что места достаточно, выпадение можно обнаружить недалеко от мошонки или в ней. Повышения температуры или других постоянных симптомов, кроме дискомфорта не наблюдается. Во время кашля или поднятия тяжестей возникает жжение внизу живота у мужчин или резкая боль внизу живота.
Кроме операции рекомендуют ношение бандажа или специальной повязки. Но все-таки лучше довериться врачу. Заболевание не настолько простое, как на первый взгляд кажется. Чем дольше затягивать, тем больше проблем приобретается. Например, слабая проходимость каловых масс и урины. А также простатиты и другие воспалительные процессы в тазовой части.
Когда происходит ущемление необходимо проводить реанимационные действия. Дискомфорт внизу живота у мужчины перерастает в другие моменты:
- резкий скачок температуры;
- тошнота и рвотный рефлекс;
- при прикосновении к выпуклой области сильные боли;
- отток мочи и опорожнение кишечника прекращается.
Общие сведения
Опухоли брюшины – новообразования различного происхождения, локализующиеся в области висцерального и париетального листков брюшины, малого сальника, большого сальника и брыжеек полых органов. Доброкачественные и первичные злокачественные новообразования брюшины диагностируются редко. Вторичные опухоли брюшины являются более распространенной патологией, возникают при онкологическом поражении органов брюшной полости и забрюшинного пространства, внутренних женских и мужских половых органов. Прогноз при доброкачественных поражениях обычно благоприятный, при злокачественных – неблагоприятный. Лечение осуществляют специалисты в области онкологии и абдоминальной хирургии.
Анатомия левой части живота
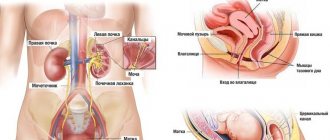
Чтобы понимать, в силу каких причин может болеть нижняя часть живота с левой стороны, нужно немного разобрать анатомию этого участка тела. С анатомической точки зрения в левой стороне живота находятся следующие органы и анатомические образования:
- Брюшная стенка. Состоит из мягких тканей (кожа и мускулатура), представляющих собой уплотнение, что удерживает содержимое полости. Имеет несколько отделов: нижний, верхний, задний и передний. Болевые ощущения наиболее часто связаны с поражением передней стенки.
- Левые нижние ребра. Две нижние пары ребер именуют «плавающими», поскольку они не закрепляются к позвоночнику. При их воспалении они могут оттопыриваться, провоцируя дискомфорт. Также возможен перелом костей ребер после определенных травм.
- Селезенка. Наиболее крупный орган в брюшной полости, состоящий из лимфоидной ткани. Находится между девятым и одиннадцатым левым ребром.
- Желудок. Орган пищеварения, являющийся отделом кишечника. Микрофлора желудка достаточно агрессивна, поэтому воспаления нередки.
- Двенадцатиперстная кишка. Это отдел тонкой кишки. Основная задача – нормализация кислотно-щелочного баланса.
- Поджелудочная железа. Один из самых важных органов пищеварения. Синтезирует ферменты и желудочный сок, необходимые для полноценного переваривания еды.
- Тонкий кишечник. Кишка, где проходит пищеварение. Находится между желудком и толстой кишкой. Разделяется на три отдела: тощая, подвздошная и двенадцатиперстная кишка.
- Толстый кишечник. Тут завершается пищеварительный процесс и выводятся каловые массы.
- Брюшина. Это оболочка, которая покрывает брюшную стенку внутри. Включает в себя эластичные волокна, коллаген и эндотелий. Брюшина имеет высокую чувствительность и много нервных окончаний, и минимальное воспаление может провоцировать боль.
- Левая почка. Этот орган соприкасается с задней частью полости, а фиксируют его связки и жировые ткани. Ввиду этого она способна опускаться и провоцировать боли.
- Левый мочеточник. Представляет собой трубку, что соединяет почки с мочевым пузырем.
- Мочевой пузырь. У мужчин он располагается перед прямой кишкой. Выглядит как полый орган, который состоит из мышц.
- Сосуды. Обеспечивают кровоснабжение в брюшной полости.
- Нервы. Находятся около сосудов и артерий и являются частью вегетативной системы. Представляют собой пучки и узлами нервных волокон.
ВАЖНО! Стоит понимать, что каждый из указанных анатомических образований и органов может стать причиной болевых ощущений, поэтому поставить диагноз самостоятельно почти нереально.
Причины возникновения шишки в паху
Воспалительный процесс может затрагивать какой-либо один лимфатический узел или сразу несколько, что говорит об обширности процесса воспаления.
Лимфаденит приводит к ухудшению общего самочувствия, повышается температура тела. Шишка в паху болезненна и доставляет неприятные ощущения при пальпации. Воспаленные лимфоузлы при осмотре кажутся мелкими твердыми уплотнениями размером с горох или фасоль.
Если речь идет о лимфодените, то шишки могут располагаться в любой части паховой области, о запущенности процесса говорит появление новых уплотнений.
воспаление лимфоузлов
Вокруг шишки может присутствовать краснота на кожных покровах, сопутствующий признак воспаления. Если пустить болезнь на самотек, можно столкнуться с процессом нагноения, и тогда уже понадобится помощь хирурга. Поэтому при выявлении любого уплотнения в паховой области рекомендуется посетить специалиста.
Лимфаденит
возникает по различным причинам, обычно это заболевания:
- простудные;
- инфекционные,
- мочеполовой системы,
- грибковые.
Лимфоузлы воспаляются у мужчины, если он болен простатитом. Вызвать появление шишек в паху могут болезни, передающиеся посредством полового контакта. Это может быть:
- сифилис;
- гонорея;
- заражение трихомониазом.
паховая грыжа
Гельминты,
поселившиеся в организме человека, также могут стать виновниками лимфаденита. Их продукты жизнедеятельности очень токсичны и места обитания непредсказуемы. Поэтому требуется периодически сдавать кал на наличие гельминтоза, чтобы обезопасить свой организм и вовремя произвести чистку, если проблема обнаружена.
Грыжа
— еще одной причиной возникновения шишки в паху у женщин и мужчин может стать . Спровоцировать ее появление может как обычный кашель, так и подъем тяжелых предметов. Локализироваться шишка может в любой части паховой области.
Чаще с таким видом грыжи встречаются мужчины, ведь работа у них связана с тяжелым физическим трудом. У женщин паховая грыжа диагностируется редко, в основном страдают те, кто работает с подъемом тяжестей.
Закупорка протока сальной железы
может сопровождаться образованием шишки в паху. Жировик возникает чаще всего из-за неправильной гигиены тела. Его появлению способствуют:
- обильное потоотделение;
- лишний вес;
- изменение гормонального фона;
- нарушенный обмен веществ в организме;
- излишняя сальность кожных покровов или их травмирование.
Авитаминоз и слабость иммунитета также способствуют возникновению жировиков в паховой области.
Существуют и другие причины
образования шишки в паховой области.
- Крипторхизм. Это заболевание, когда при развитии мальчика в утробе матери яичко не попало в мошонку. При этом появляется шишка в области паха. Если у новорожденного было замечено уплотнение, следует показать его педиатру.
- Везикулит. Болезнь характеризуется воспалением семенных пузырьков у мужчин. При прогрессировании заболевания в области паха появляются болезненные уплотнения.
- Варикозная болезнь. Если ощупать шишку при варикозном расширении вен, то она окажется пульсирующей.
Первопричины проявления
Шишка в паху чаще всего является признаком развития воспалительных процессов непосредственно в лимфатических узлах. Она может появиться и из-за паховой грыжи. Чтобы правильно диагностировать недуг, важно обратить внимание на расположение нароста и его размеры.
Если воспален лимфатический узел — шишка напоминает небольшую фасоль, как по размерам, так и по форме. При развитии грыжи габариты нароста значительно больше. Они могут колебаться от среднего грецкого ореха до весьма внушительной опухоли, находящейся в верхней части паха.
Шишка в паховой зоне порой возникает из-за отека мошонки, образовавшегося вследствие травмы, либо водянки яичка. Однако подобный нарост может возникнуть из-за того, что яичко не опустилось в мошонку из брюшины, что актуально для маленьких мальчиков, а также подростков.
При воспалении лимфатических узлов, то есть лимфадените, шишка небольшая. При ее проявлении повышается температура тела. Возникает боль в паховой зоне, иногда появляются гнойные образования. Это обусловлено инфицированием мужских гениталий, проникновением патогенных вирусов в область паха, грибком нижних конечностей, простудными недугами, реакцией на токсины, заражением сифилисом, трихомониазом, уреаплазмозом, гонореей, развитием простатита или заболеваний яичек, возникновением доброкачественных либо злокачественных опухолей.
Если в паховой зоне над шишкой краснеет кожа — узлы начинают болеть. Их уплотнение может быть обусловлено механической травмой живота, образованием жировиков, саркомой или развитием пахового лимфогранулематоза. Подобные недуги на начальном этапе лечатся консервативными методами, на более позднем — с помощью хирургической операции.
Шишка в районе паха может возникнуть и при ослаблении мышц брюшины. При физических усилиях или сильном кашле кишки опускаются под кожу, провоцируя появление грыжевого мешка. Такой нарост проявляется болью, усиливающейся по мере развития недуга. В месте локализации шишки возникает отечность кожи. Со временем шишка краснеет. Устранить такую патологию можно лишь хирургическим методом.
Иногда нарост, появившийся справа в паховой зоне, отдает болью даже в ногу. Наиболее ощутима болезненность при движении. Такое явление называют иррадиирущей болью. То есть дискомфорт передается на удаленные области от базового очага поражения. Такая шишка может быть спровоцирована травмами паховой зоны, урологическими, грибковыми, вирусными недугами, грыжей, заболеваниями позвоночника или онкологическими новообразованиями. Точно установить диагноз и назначить лечение сможет лишь квалифицированный врач.
Однако шишка может возникнуть справа в паху и по другим причинам. Так, ее может спровоцировать наличие камней в мочеточнике, плотный комок, опустившийся из почки, или же воспаление аппендицита.
Если шишка сопровождается внезапными и острыми болями, которые длятся от двух минут до нескольких суток, то, вероятнее всего, это обусловлено прохождением камней. Основной очаг может передаваться даже на мочевой пузырь, наружные половые органы, под ребра и в пах.
При воспалении аппендикса боли возникают в подложечной зоне. Со временем они переходят на нижние органы человека. Правую ногу при ходьбе может оттягивать. Одновременно болевые ощущения распространяются по всей правой части паха и могут перейти даже на прямую кишку.
Помимо того, нарост справа в зоне паха порой провоцирует такие патологические состояния:
- крипторхизм (яичко попросту не опустилось в мошонку и локализовалось в паховом протоке);
- развитие герпеса;
- везикулит;
- липома семенного канатика;
- онкологические опухоли в малом тазу;
- эпидидимит;
- механическая травма паха;
- формирование варикозного узла в венах нижних конечностей;
- проптоз и колликулит;
- цистит — сопровождается частым мочеиспусканием, при этом возникает боль, в моче наблюдается кровь, нарушается работа кишечника — заболевание часто предшествует формированию простатита;
- нарушения в мочеполовых мужских органах (могут проявляться болью в паху, наростом в этой зоне, кровотечением из пениса).
Разумеется, в каждом из случаев нужен особый подход. Выяснив первопричину проявления патологии, врач объяснит, чем обусловлены боли в паховой зоне справа. Указанные выше нарушения, как правило, требуют длительной терапии.