Инфекционно-аллергическое, или аутоиммунное, заболевание почек называется гломерулонефрит. Данная патология часто появляется после недавно перенесённой (2-3 недели назад) простудной инфекции, назофарингита, повторной ангины.
Переохлаждение в сочетании с хроническими очагами инфекции, такими как: хронический тонзиллит, кариес, гайморит, в значительной мере (на 60%), повышают риск возникновения острого гломерулонефрита.
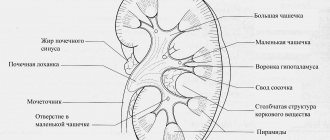
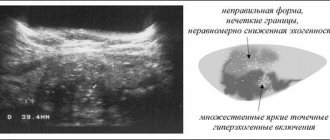
При гломерулонефрите наблюдается обширное воспаление почек с поражением главного фильтрационного устройства – гломерул, почечных клубочков. Именно благодаря клубочковому аппарату осуществляется очистка крови, с последующим выделением в мочу «шлаков», то есть не нужных организму веществ. При гломерулонефрите гломерулы страдают сильнее всего, что сразу сказывается на характеристиках и показателях анализа мочи.
Мочевой синдром
Для клинической картины заболеваний характерно наличие совокупности симптомов, то есть синдром.
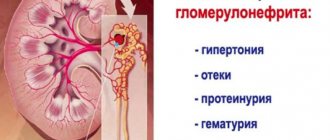
Мочевой синдром — это признак нарастающей воспалительной реакции гломерул (почечных клубочков), то есть признак нарушения работы почечных клубочков и функций почек соответственно. Для синдрома характерно наличие основной триады симптомов:
- Снижение количества выделяемой мочи (олигоурия). При развитии острого гломерулонефрита, в первые 3 суток, отмечается резкое снижение количества суточного диуреза (до 500 мл/сут). То есть, пациент реже посещает туалет, а во время опорожнения мочевого пузыря, выделяется, относительно, небольшое количество мочи. При проведении исследования мочи (общий анализ), в период олигоурии, отмечается увеличение удельного веса (свыше 1,040). По истечении 3 суток появляется обратный симптом, то есть полиурия (увеличение объёма сточного диуреза). При этом, плотность мочи снижается (ниже 1,010). Длительный период олигоурии, который продолжается более 3-4 суток, является опасным симптомом, говорящим о высокой вероятности развития острой почечной недостаточности (ОПН).
- Появление белка в моче (протеинурия). Подобный симптом говорит о нарушении работы почечных клубочков и канальцев. Спутником протеинурии является появление в анализе мочи гиалиновых цилиндров. При гломерулонефрите, чаще наблюдается незначительное (до 1 г/л) или умеренное (до 3 г/л) количество белка в моче. Однако при тяжёлой, нефротической форме заболевание, может развиться протеинурия массивного типа (свыше 3-4 г/л). Пик повышения белка в урине приходится на первые 2 недели, с момента развития гломерулонефрита. При правильном лечении. наблюдается постепенное снижение уровня протеинурии, а последние следы белка исчезают к 6-8 неделе, с момента заболевания.
- Кровь в моче (гематурия). Эритроциты в моче при гломерулонефрите, присутствуют в единичном, от 5 до 99 в поле зрения, количестве. При этом, видимых изменений цвета урины не происходит. Однако существует вероятность развития макрогематурии, то есть появления большого количества кровяных телец в моче. При этом, урина приобретает характерный цвет «мясных помоев», мутно-красный оттенок — достаточно классический признак острого гломерулонефрита. Появление крови в урине связано с повышением проницаемости и увеличением диаметра пор базальных мембран, гломерул (перегородок и сосудов почечных клубочков). Уровень эритроцитов в моче при гломерулонефрите достигает пика в первые дни заболевания, постепенно снижаясь и полностью исчезая к 2-6 неделе.
Следует отметить, что уровень лейкоцитов в моче при гломерулонефрите, повышается незначительно, достигая 12-25 единиц в поле зрения. Лейкоцитурия является типичным симптомом пиелонефрита, в то время как гематурия – гломерулонефрита.
Мочевой синдром, при типичном протекании патологии, сопровождается отёками и повышением артериального давления (гипертензия). Развитие подобной симптоматики находится в прямой зависимости с собственно мочевым синдромом.
- Отёки, раньше всего, появляются на веках, а кожа приобретает выраженную бледность (типичное лицо «нефротика»). Постепенно, отёки могут захватить всю область лица, перейти на конечности. При тяжёлых формах патологии возможно скопление жидкости в естественных полостях организма (брюшной, плевральной и т.д.).
- Артериальное давление повышается умеренно, реже очень сильно. При своевременном обращении и лечении, отмечается нормализация АД к 10 дню, от начала развития заболевания. Кроме того, возможно кратковременное, одно-, двухдневное или же однократное, повышение артериального давления.
В некоторых случаях, возможно развитие изолированного мочевого синдрома, то есть присутствуют изменения со стороны мочи, которые не сопровождаются появлением отёков и повышением показателей артериального давления.
Острый гломерулонефрит: лечение, симптомы, осложнения, диагностика, классификация, формы, причины
Причинами острого гломерулонефрита могут быть различные факторы. Обычно диагностируется инфекционная этиология процесса. Острый постстрептококковый гломерулонефрит выделен в отдельную форму, так как встречается наиболее часто и служит моделью для изучения гломерулонефритов.
Нестрептококковые разновидности провоцируют следующие микробы:
- бактерии — менингококки, пневмококки, золотистый стафилококк;
- вирусы, вызывающие ветряную оспу, паротит, вирусный гепатит B и C.
Кроме того, вызвать поражение почек могут следующие причины:
- системные заболевания, в том числе коллагенозы;
- первичная патология почек, часто врожденного, аутоиммунного или генетического характера;
- воздействие других факторов — облучение при онкологических проблемах, прием некоторых лекарств, введение сывороток или вакцин.
Наиболее наглядно патогенез острой разновидности гломерулонефрита можно объяснить на примере постстрептококкового поражения. В своем развитии он проходит следующие этапы:
- Появление очага инфекции (чаще гемолитические стрептококки группы А) в области миндалин, среднего уха, кожи.
- Выработка антистрептококковых антител к микробным антигенам и их соединение.
- Отложение образовавшихся иммунных комплексов на стенках капилляров клубочков и повреждение почечной ткани.
Патогенез острого гломерулонефрита также включает развитие типичных синдромов, основным из которых является мочевой. Этот синдром подразумевает симптомокомплекс, состоящий из ряда мочевых изменений:
- олигурия — уменьшение количества выделяемой мочи обусловлено снижением массы функционирующих клубочков, при этом удельный вес мочи растет;
- протеинурия — появление в моче альбуминов, белков с низкой молекулярной массой, в связи с неполноценностью фильтрации;
- гематурия — примесь крови в моче вследствие воспалительного поражения сосудов почек и повышению проницаемости капилляров;
- появление лейкоцитов и цилиндров в анализах — объясняется воспалением почечных канальцев и паренхимы органа.
Так как фильтрационная функция почек снижена, жидкость задерживается в кровяном русле, появляются отеки, подъемы артериального давления.
Классификация
В медицинской литературе приводятся несколько вариантов классификаций патологии, в основу которых положены различные критерии.
Так, существует классификация, разделяющая формы болезни в зависимости от фона, на котором сформировалось поражение почек. Различают следующие виды:
- первичное заболевание — повреждение возникло из-за непосредственного воздействия на почечную ткань инфекционных агентов, ядов, аллергии, аутоиммунных комплексов;
- вторичный гломерулонефрит — развитие патологии на фоне серьезных нарушений других органов;
- идиопатическая разновидность, когда причину установить не удается.
Разработана классификация, позволяющая поставить правильный диагноз на основании анализа гистологических образцов почечной паренхимы. По патоморфологии выделяют разновидности с преобладанием склерозирования элементов почек, патологического разрастания эпителия клубочков, повреждения капиллярной сети.
Классификация острого гломерулонефрита, исходящая из степени распространенности поражения:
- очаговый острый процесс, при котором воспалены единичные и разрозненные участки почечной ткани;
- острый диффузный гломерулонефрит, для которого характерно поражение более половины всех почечных клубочков и области воспаления сливаются друг с другом.
Разновидности острой формы, в зависимости от клинических проявлений:
- развернутая — сочетание мочевого синдрома с отечным и гипертензивным;
- бисиндромная — мочевой синдром наряду только с повышенным давлением или выраженными отеками;
- моносиндромная — только мочевой синдром или острый гломерулонефрит с нефротическим синдромом.
Кроме того, различают виды патологии с типичной клинической картиной и длительно протекающей латентно.
Симптомы
Принято выделять следующие основные синдромы острого гломерулонефрита:
- мочевой — выраженные изменения мочи;
- отечный — появление отеков;
- гипертензионный — стойкое повышение артериального давления.
Как правило, клиника развертывается на фоне выраженной интоксикации. Симптомы острого гломерулонефрита появляются через 1—2 недели после перенесенной инфекции верхних дыхательных путей или ЛОР-органов, чаще вызванных стрептококком. У человека внезапно ухудшается общее состояние, возвращаются температура, тошнота, слабость, пропадает аппетит.
Но главный признак, по которому можно заподозрить острый постстрептококковый гломерулонефрит, — изменения в моче. Красноватая моча (макрогематурия) наблюдается у 15—30% пациентов, у большинства выявляется микрогематурия. Резко снижается диурез (количество выделяемой за сутки мочи).
Иногда гематурия является единственным признаком поражения почек, других клинических проявлений нет. Это характерно для латентной формы.
Практически у 8 из 10 пациентов возникают отеки. Характерная локализация — лицо, веки. Нарастают во второй половине дня, вечером отмечается пастозность голеней и стоп.
Возможны аритмии, приступы стенокардии, одышки, боли в животе, что объясняется скоплением жидкости в области перикарда, формированием асцита, плеврита.
Кроме того, постепенно формируется клиника артериальной гипертензии. При этом подъемы давления сопровождаются загрудинными и головными болями, головокружением, появлением метеозависимости и раздражительности.
У детей острый диффузный гломерулонефрит проявляется очень ярко, характерна выраженная интоксикация. Взрослые пациенты часто отмечают умеренные нарушения общего состояния и обращаются к врачу из-за изменения цвета мочи.
Диагностика
Если после перенесенного тонзиллита или отита у человека вновь появляются лихорадка и другие настораживающие признаки, нужно сдать общий анализ мочи. Иногда примесь крови в моче может быть определена только лабораторным путем.
Для выявления поражения почек доктор осуществляет тщательный сбор анамнеза и осмотр пациента. Но в основном диагностика острого гломерулонефрита опирается на данные лабораторного обследования. Общий анализ мочи регистрирует патологические изменения, характерные для мочевого синдрома.
Особенность: в мочевом осадке эритроциты всегда преобладают над лейкоцитами. Также проводятся специальные мочевые пробы, бак посев мочи.
Общий анализ крови выявляет следующие моменты:
- лейкоцитоз;
- снижение гемоглобина и количества эритроцитов;
- нарастание скорости оседания эритроцитов.
Возможно увеличение холестерина, фибриногена, креатинина и мочевины в крови. Характерно высокое содержание антител к стрептококку, повышение концентрации глобулинов.
Для постановки диагноза острого гломерулонефрита наиболее информативны следующие инструментальные методы:
- ультразвуковое исследование почек;
- изотопная ренография;
- биопсия ткани почек — наиболее точный, но редко проводимый способ обследования.
Такие популярные в нефрологии методики, как экскреторная урография и эндоскопия мочевого пузыря при подозрении на острый диффузный гломерулонефрит показаны не всегда. В сложных случаях назначают магнитно-резонансную томографию или обследование с помощью ядерно-магнитного резонанса.
Лечение
Острый диффузный гломерулонефрит подлежит лечению только в стационарных условиях. Пациент срочно госпитализируется в нефрологическое отделение.
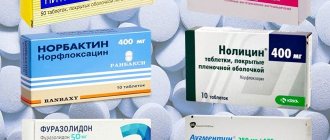
Терапия включает этиотропные и симптоматические средства. При постстрептококковом гломерулонефрите назначаются антибактериальные препараты, обычно пенициллинового ряда.
Эффективны представители группы цефалоспоринов (Цефазолин). Перед выбором лекарства проводится определение чувствительности микроба к различным антибиотикам.
В качестве дополнительных лечебных средств иногда вводятся антистрептококковые плазма и иммуноглобулин.
Если патология имеет вирусное происхождение, проводится антивирусное лечебное воздействие — Циклоферон, Рибаверин. Также необходимо лечить основное заболевание, на фоне которого развилось поражение почек.
Лечение острого гломерулонефрита подразумевает борьбу с основными синдромами. Для этого применяют следующие группы препаратов:
- мочегонные лекарства (Фуросемид, Маннитол);
- гипотензивные средства (Эналаприл, Капотен, Обзидан);
- антикоагулянты (Гепарин, Курантил);
- иммуномодуляторы (Левамизол, Тималин);
- антиоксиданты (Оксилик, Токоферол ацетат);
- витамины (аскорбиновая, никотиновая кислота, витамины группы B).
Острый диффузный гломерулонефрит, осложненный почечной недостаточностью, делает необходимым проведение сеансов гемодиализа.
Для определения динамики состояния и эффективности терапии регулярно сдаются анализы: моча — каждые 3 дня, кровь — 1 раз в неделю. На фоне лечения каждые 5—7 дней контролируется снижение уровня стрептококковых антител. Ежедневно измеряют диурез в соотношении с количеством выпитой жидкости. Необходимо снятие ЭКГ, мониторинг артериального давления, контроль состояния сосудов глазного дна.
Кроме того, назначают специальную лечебную диету №7а, которая предполагает следующие моменты:
- питьевой режим — не более 1 литра воды в сутки;
- потребление хлорида натрия не должно превышать 2 г;
- исключение наваристых мясных бульонов и супов;
- потребление овощей, фруктов, яиц и творога.
Прогноз
Процесс реабилитации протекает быстрее при незначительном почечном поражении и отсутствии серьезных сопутствующих нарушений здоровья. При своевременном обращении и адекватной терапии острый гломерулонефрит осложнений не дает, человек выздоравливает.
В запущенных случаях могут быть печальные для здоровья последствия. Возможен переход острой стадии в хроническую фазу.
Также могут развиться такие опасные для жизни осложнения острого гломерулонефрита:
- трансформация в быстропрогрессирующую форму, угрожающую острой почечной недостаточностью;
- эклампсия, характеризующаяся внезапным развитием коматозного состояния и появлением судорожных припадков — развивается в особо сложных случаях;
- медленное прогрессирование процесса, ведущее к хронической почечной недостаточности.
Профилактика
Заболевание можно предупредить, выполняя следующие меры:
- укрепление иммунитета с раннего возраста;
- борьба с очагами хронического инфицирования в организме;
- своевременное лечение любых острых состояний;
- исключение переохлаждений, особенно ног.
При наличии отягощенного аллергического анамнеза профилактические прививки делаются только по строгим показаниям и на фоне гипосенсибилизирующей терапии.
Острая форма гломерулонефрита является опасным заболеванием, осложнения которого угрожают жизни человека. Поэтому так важно внимательно относиться к своему здоровью и при первых настораживающих признаках обращаться к врачу.
Ольга Щепина, врач, специально для Nefrologiya.pro
про острый гломерулонефрит
Источник: https://nefrologiya.pro/pochki/glomerulonefrit/ostriy-vid/
Уровень креатинина
Креатинин — это продукт, появляющийся вследствие энергетического обмена тканей организма, в том числе мышечной. Норма его содержания в организме зависит от пола, возраста, мышечной массы пациента, физической нагрузки и типа питания. Соответственно, у мужчины, который занимается спортом или работает на производстве, уровень креатинина будет выше, нежели у женщины или ребёнка.
Выводится креатинин почками, то есть, с мочой.
Анализ крови или мочи, нередко, назначают для проведения оценки работы почек, в целом и клубочковой фильтрации, в частности. Такого рода исследования позволяют обнаружить даже латентно протекающие патологии почек (хронические процессы и пр.), заболевания мышечной системы.
Определение уровня креатинина имеет важное значение при наличии хронического гломерулонефрита, позволяет выявить развитие ХПН (хронической почечной недостаточности) на ранних сроках.
Для исследования подходит как кровь (биохимический анализ, проба Реберга), так и моча (проба Реберга). Проба Реберга, или клиренс креатинина, необходима для более точного определения уровня креатинина в биологических жидкостях человека.
Креатинин не перерабатывается в организме, а выводится из него с мочой! Поэтому малейшие нарушения в работе фильтрационных систем (почки, печень) приводят к накоплению креатинина, который, по мере концентрирования, усугубляет протекание основного заболевания.
Увеличение уровня креатинина в крови, наблюдается при хроническом протекании гломерулонефрита. Подобная симптоматика может свидетельствовать о развитии ХПН. Очень высокий уровень креатинина (более 180 ммоль/л) говорит о необходимости принудительной очистки организма – процедуре гемодиализа.
↑ Этиология. Патогенез
Заболевание возникает чаще всего после ангин, тонзиллитов, инфекций верхних дыхательных путей, скарлатины. Важную роль в возникновении гломерулонефрита играет 12-й штамм В-гемолитического стрептококка группы А. Возможно возникновение гломерулонефрита под влиянием бактериальных инфекций: пневмонии (стафилококк, пневмококк), а также других инфекций — дифтерии, сыпного и брюшного тифов, бруцеллеза, малярии, инфекционного мононуклеоза, гепатита В, энтеровирусов. Возможно развитие гломерулонефрита после введения вакцин и сывороток. Развитию болезни способствуют переохлаждение, высокая влажность, операции, травмы, физические нагрузки, алкоголь. Охлаждение вызывает рефлекторное расстройство кровоснабжения почек и влияет на течение иммунологических реакций. Токсины стрептококка, повреждая структуру базальной мембраны капилляров клубочков, вызывают появление в организме специфических аутоантигенов, в ответ на которые образуются антитела классов иммуноглобулина У и иммуноглобулина М. Под действием неспецифического разрешающего фактора, чаще всего охлаждения, нового обострения инфекции, происходит бурная аллергическая реакция соединения антигена с антителом, образование иммунных комплексов с последующим присоединением к ним комплемента. Иммунные комплексы осаждаются на базальной мембране клубочков почки, повреждая их. Происходит выделение медиаторов воспаления, повреждение лизосом и выход лизосомальных ферментов, активация свертывающей системы, нарушения в системе микроциркуляции, повышается агрегация тромбоцитов, в результате чего развивается иммунное воспаление клубочков почек.
Изменения в моче
При гломерулонефрите присутствуют видимые невооружённым глазом изменения со стороны урины.
- Прозрачность. Из-за протеинурии в моче появляется муть, осадок, хлопья. Моча теряет прозрачность. Возможно присутствие пены в моче.
- Цвет. Моча при остром гломерулонефрите приобретает характерный «цвет мясных помоев», то есть воды, в которой помыли красное мясо. Это специфический красно-бурый оттенок. При хроническом процессе отмечаются периодические рецидивы, соответственно, моча, в этот период, имеет подобный цвет. Моча может иметь тёмный, насыщенно-жёлтый или мутно-розовый оттенок.
Изменения в лабораторных исследованиях:
- Эритроциты: от 5 до 100 и более единиц, в поле зрения.
- Лейкоциты: от 12-до 25 единиц, в поле зрения (лейкоцитов всегда меньше, чем эритроцитов).
- Белок: от 0, 033 до 3 г/л (в тяжёлых случаях: более 3 г/л).
- Удельный вес: в начале заболевания отмечается увеличение (свыше 1,040), затем — снижение показателей (менее 1,010).
- Цилиндры: гиалиновые, эритроцитарные (острый гломерулонефрит). При хроническом процессе чаще появляются зернистые, восковидные цилиндрические клетки. В норме, содержание цилиндрических клеток единичное, при развитии острого или хронического гломерулонефрита, показатели превышают 20 единиц, в поле зрения.
Результаты исследований зависят от формы гломерулонефрита (острый, хронический), типа клинического синдрома (нефритический, нефротический, смешанный, гематурический), тяжести протекания патологии.
Терапия заболевания
Своевременное выявление патологии позволяет проводить лечение консервативными методами. В этом случае требуется терапия в стационаре. Для подавления аутоиммунной реакции назначается курс приема иммуносупрессоров. Обычно применяются цитостатики, глюкокортикостероиды и селективные иммуносупрессанты. Помимо всего прочего, для стабилизации состояния и снижения отечности пользуются диуретиками. Могут назначаться дополнительные препараты для коррекции развившихся симптомов на фоне основного заболевания.
Во время терапии этого патологического состояния пациентам очень важно поддерживать организм специальной диетой, в первую очередь направленной на рост суточной дозы белка
Очень важно, чтобы в пище присутствовало не менее 1,4 г этого вещества на 1 кг веса человека. Животные белки должны составлять не менее 2/3 от общего числа
Обычно пациентам рекомендуется диетический стол № 7 с употреблением яичных белков, творога, нежирных сортов рыбы и мяса. Если на фоне такого питания наблюдается снижение функциональности почек, требуется уменьшить объем потребления белка. Очень важно, чтобы весь период лечения пациент избегал приема продуктов с высоким содержанием жиров. На фоне заболевания в крови наблюдается повышение уровня триглицеридов и холестерина.
Для восполнения дефицита калия в рацион вводятся картофель, бананы, мед, бобовые, зелень. Учитывая выраженность отеков, следует полностью исключить или ограничить прием соли. Пациентам, страдающим гломерулонефритом с нефротическим синдромом, не стоит употреблять маринады и соленые соусы.
Помимо всего прочего, для уменьшения отеков необходимо значительно снизить суточную дозу потребления воды, рекомендуется употреблять не более 1 л. На протяжении всего периода лечения пациентам, страдающим этим патологическим состоянием, категорически запрещено употребление грибных бульонов, хлеба, субпродуктов, жирных сортов мяса, острых и соленых блюд, копченостей и сыров. Щадящую диету следует соблюдать, пока не наступит полная ремиссия.
Гематурия
Изолированная клубочковая гематурия может быть при первичных и вторичных гломерулонефритах, поражениях почечных сосудов, тубулоинтерстициальной болезни и некрозе почечных сосочков. Существует канальцевая и внепочечная гематурия, которая развивается при злокачественных опухолях почек и мочевых путей, кистах почек, аденоме предстательной железы, мочекаменной болезни. Гематурия встречается при IgA-нефропатии, болезни тонких мембран и реже – при синдроме Альпорта.
IgA-нефропатия
IgA-нефропатия может развиваться при циррозах печени, болезни Крона, аденокарциноме желудка и толстой кишки, облитерирующем бронхите, герпетиформном дерматите, грибковом микозе, анкилозирующем спондилите и синдроме Шёгрена, при которых воспаление в клубочках отсутствует. Патогномоничный признак – отложения IgA в мезангии, которые могут сочетаться с отложениями С3.
Клинические проявления IgA-нефропатии минимальны. Макрогематурия, возникающая через 24–48 часов после ангины, желудочно-кишечной инфекции и тяжелой физической нагрузки – основное проявления нефропатии. У некоторых больных при профилактическом осмотре выявляют микрогематурию. Артериальная гипертония встречается у 20–30% больных и нефротический синдром – у 10%.
IgA-нефропатия течет годами. Терминальная почечная недостаточность развивается в течение 20 лет у 30–50% больных. Прогноз хуже у пожилых мужчин, при высокой протеинурии, почечной недостаточности в начале заболевания, гломерулосклерозе и гиалинозе артериол. Микроскопическое исследование позволяет выявить в почке отложения IgA и С3, расширение мезангия вследствие накопления матрикса и увеличения числа клеток клубочка, в тяжелых случаях – полулуния, воспалительную инфильтрацию интерстиция и очаги гломерулосклероза.
Лечения нет. В тяжелых случаях (быстро прогрессирующее течение, нефротический и нефритический синдром) рекомендуют высокие дозы иммуносупрессоров с обязательным учетом основного заболевания, приведшего к развитию IgA-нефропатии.
Болезнь тонких мембран
Болезнь тонких мембран – аутосомно-доминантное наследственное заболевание – начинается обычно в детстве и проявляется постоянной или перемежающейся гематурией после острых респираторных инфекций. Морфологический признак – тонкая базальная мембрана (менее 275 нм у детей и менее 300 нм у взрослых) – выявляется при электронной микроскопии. Прогноз хороший.
Синдром Альпорта
Синдром Альпорта – наследственная нефропатия. Тип наследования доминантный, сцепленный с Х-хромосомой. Развивается чаще у мужчин и характеризуется гематурией, протеинурией и прогрессирующей почечной недостаточностью. Кроме поражения почек у 60% больных выявляют нейросенсорную глухоту и у 15–30% – поражения глаз – двусторонний передний лентиконус. У женщин-гетерозигот заболевание протекает в легкой форме без почечной недостаточности. При микроскопии обнаруживают пролиферацию мезангия, фокально-сегментарный нефросклероз, атрофию канальцев и пенистые клетки. При электронной микроскопии выявляется деформированная и утолщенная базальная мембрана. Прогрессирование синдрома у мужчин приводит к развитию хронической почечной недостаточности, при которой показаны диализ и трансплантация почки.
Изолированная протеинурия
Изолированную протеинурию без каких-либо почечных заболеваний обнаруживают у 1–10% населения. Она может быть доброкачественной или постоянной.
Доброкачественная изолированная протеинурия
Доброкачественная изолированная протеинурия может иметь следующие варианты:
- Преходящая идиопатическая протеинурия — выявляется у молодых людей при однократном исследовании мочи при профилактических осмотрах (в повторном анализе мочи белок, как правило, уже отсутствует).
- Функциональная протеинурия — возникает при лихорадке, переохлаждении, эмоциональном перенапряжении, сердечной недостаточности (предположительно, из-за повышения внутриклубочкового давления и проницаемости клубочкового фильтра).
- Ортостатическая протеинурия — обусловлена длительным положением стоя (обычно не превышает 2 г/сут.).
При всех вариантах доброкачественной изолированной протеинурии биопсия либо не выявляет никаких изменений, либо выявляет незначительные изменения мезангия и подоцитов. Прогноз благоприятный.
Постоянная изолированная протеинурия
Постоянная изолированная протеинурия характеризуется постоянным присутствием белка в моче независимо от внешних условий и состояния исследуемого. При биопсии выявляют морфологическую картину какого-либо гломерулонефрита. Чаще всего обнаруживают мезангиопролиферативный гломерулонефрит и фокально-сегментарный гломерулосклероз. Прогноз при этом синдроме менее благоприятный, чем при доброкачественной изолированной протеинурии. Хроническая почечная недостаточность в течение 20 лет развивается у 20–30% больных, но она обычно не достигает терминальной стадии.
Гломерулонефрит это поражение клубочков в почках, отвечающих за трансформацию плазмы крови в мочу первичного типа. Наиболее распространены острый и хронический виды, протекающие в разных вариантах.
Причины заболевания и его тяжесть различаются, в одних случаях изменения видны только в поле зрения микроскопа обычного типа, в других случаях необходим электронный, с большим увеличением. Но независимо от морфологии, врач ставят подозрение на гломерулонефрит в случаях повышенного давления, белка и эритроцитов в анализах мочи, а также общей отечности.
Народные средства
Вот несколько действенных средств, которые помогут быстро восстановить работу почек:
- Взять одну столовую ложку сухих цветков черной бузины, залить стаканом кипятка, настоять до полного остывания. Принимать лекарство следует по 1/3 стакана трижды в сутки перед едой. Длительность приема настоя цветков бузины – 3-4 недели, до полного излечения.
- Целебный сбор от отеков. Смешайте льняное семя (4 части) с сухими березовыми листьями (3 части) и корнем полевого стальника (столько же). Залейте кипящей водой и оставьте настаиваться в течении пары часов. Потом процедите и употребляйте внутрь по трети стакана трижды в день. И так – неделю. По прошествии этого времени вы забудете, что такое отеки, избавитесь от давления и сердечных болей.
- Смешать 1 чайную ложку кукурузных рыльцев и столько же хвостиков от вишни, залить 500 мл крутого кипятка и оставить настаиваться до тех пор, пока лекарство не остынет до комнатной температуры. Принимать настой нужно по ¼ стакана трижды в день за полчаса до еды. Лечение нужно продолжать до тех пор, пока не исчезнут симптомы гломерулонефрита.
Чтобы повысить иммунитет и помочь организму быстрее справиться с патологическим процессом, нужно каждый день по чайной ложке принимать следующее лекарство: стакан меда, столовая ложка грецких орехов, столовая ложка фундука, кожура одного лимона. Все перемешать и хранить в теплом месте.
Виды гломерулонефрита
В зависимости от степени преобладания тех или иных симптомов и их выраженности, среди разновидностей гломерулонефрита есть несколько клинических вариантов.
Хронический гломерулонефрит с изолированным мочевым синдромом
Хронический гломерулонефрит с изолированным мочевым синдромом встречается чаще прочих вариантов, и, как правило, обнаруживается совершенно случайно. У больного нет жалоб на состояние, нет отёков и повышенного давления, цвет мочи неизмененный и в нормальных пределах. И только при плановой диспансеризации на анализах мочи случайно обнаруживается белок и эритроциты вплоть до 2г в сутки.
Протекание гломерулонефрита такого рода (ХГН) доброкачественное и не требует применения агрессивных схем лечения. Поскольку пациенты не могут обнаружить симптомы, часто начало заболевания пропускают и обращаются к врачу только на стадии развития почечной недостаточности.
Специалисты отмечают, что в некоторых случаях у пациентов отмечается повышенная утомляемость, слабость и утренняя пастозность лица. При обследовании отсутствуют признаки гипертрофии левого желудочка, глазное дно изменениям не подвержено.
Обострение этой формы заболевания происходит при инфицировании, переохлаждении или беременности. Обострение сопровождается возрастанием гематурии и протеинурии в два раза и выше. При этом повреждается клубочковая структура в почках и развивается иммунокомплексная патология. На этой стадии возможно появление отёков и высоких отметок артериального давления.
Рецидивы встречаются довольно редко, но приводят к преобразованию этого вида в гипертонический или нефротический. Гломерулонефрит такого вида длится до 25 лет. Выживаемость пациентов составляет 90%. Дифференциация заболевания происходит с хроническим пиелонефритом, на анализах мочи по методу Нечипоренко заметны лейкоциты в активной форме, неизмененные эритроциты, внеклубочковая микрогематурия.
Нефротический вид
Гломерулонефрит невротического вида бывает в 22% всех случаев заболевания, и пропустить его начало очень сложно. Нефротический синдром характеризуется следующими факторами:
- выделение белка в объеме 3 грамм в сутки вместе с мочой, при этом ставится диагноз протеинурии;
- сильная отечность всего лица и ног, а также внутренних полостей, при этом в легких возникают плевриты, в полости брюшины – асциты, а в сердечной сумке – гидроперикардит;
- белок в плазме крови резко снижается, ставится диагноз гипопротеинемии;
- вместе с мочой теряются альбумины, более лёгкие части белковых клеток, диагноз звучит как гипоальбуминемия;
- обнаружение гиперлипидемии, когда холестерин доходит до отметки 12 г на литр и выше. Липопротеиды с низкой плотностью повышаются и вместе с триглицеридами.
Этот вариант гломерулонефрита требует серьезного и длительного лечения, поскольку помимо перечисленных симптомов, у пациента возникают следующие состояния:
- снижается иммунная система и сопротивляемость проникающим инфекциям, поскольку вместе с мочой выводится медь и цинк;
- повышается риск тромбозов, остеопороза, поскольку вместе с белком организм теряет витамин D;
- проявляются симптомы начального гипотериоза, из-за потери тиреотропных гормонов;
- из-за возникшей гиперлипидемии осложняется атеросклероз и возрастает риск инсульта или инфаркта;
- самая опасное из всех осложнений при нефротическом синдроме – гиповолемический шок и отёк мозга.
Гипертонический вид
Самый яркий симптом этого заболевания заключается в повышенном артериальном давлении. На анализах мочи отмечается небольшая по показателям протеинурия и рост эритроцитов. При выявлении болезни нужно начинать лечение как можно скорее, применяя гипотензивные препараты в правильной дозировке.
Прогноз
При заболевании гломерулонефритом прогноз зависит от формы болезни и степени распространения в организме:
| № | Полезная информация |
| 1 | латентный гломерулонефрит с изолированным мочевым синдромом долгие годы не проявляет себя и прогрессирует достаточно медленно. У 20% больных гематурическая форму можно вылечить сочетанием стероидных препаратами и медикаментов – коагуляторов |
| 2 | воспаления без осложнений, которые выявляются у ребенка школьного возраста, при проведении гормональной терапии щадящего свойства в сочетании с цитостатиками, позволяют добиться успеха в 80% случаев |
| 3 | гипертензивные гломерулонефриты лечатся препаратами различных дозировок, снижающими артериальное давление. Если будет назначена неправильно терапия, может возникнуть сердечная недостаточность, атеросклеротические бляшки и возрастет риск инсульта |
| 4 | при отечной разновидности заболевания прогноз чаще всего неблагоприятный. Нефротические виды являются свидетельством дисфункции почек и отсутствия фильтрации. Развитие почечной недостаточности наступает достаточно быстро |
| 5 | смешанная форма гломерулонефрита отмечается самыми негативными прогнозами |