Общая информация
В норме мочеиспускание является произвольным актом. При наполнении мочевого пузыря нервные рецепторы, расположенные в его стенке, посылают сигнал в ЦНС, а точнее в рефлекторные пути спинного мозга и супраспинальный центр. В результате человек ощущает позыв к опорожнению, в процессе которого происходит сокращение мышечного слоя (детрузора) мочевого пузыря с одновременным расслаблением сфинктеров.
При нарушении функционирования одного из звеньев системы иннервации мочевого резервуара он переходит в режим автономной (самостоятельной) работы, регулируемой только рефлекторной дугой спинного мозга, то есть возникает нейрогенная дисфункция мочевого пузыря.
Недуг характеризуется различными типами сбоев в процессе мочеиспускания: мочевой пузырь частично или полностью теряет способность выполнять резервуарную (накапливать и удерживать мочу) и эвакуаторную (выводить мочу) функции. Все формы заболевания объединяет отсутствие контроля над работой мочевыводящих путей.
Нейрогенный мочевой пузырь может быть результатом врожденных аномалий и приобретенных патологий. По данным статистики, он встречается у 17% населения, но за врачебной помощью обращается менее половины из них.
Очень актуальна данная проблема в младшем возрасте – нейрогенный мочевой пузырь у детей диагностируется у 10% малышей. У девочек он обнаруживается чаще, чем у мальчиков, из-за эстрогенной активности, повышающей чувствительность рецепторов.
Разновидности заболевания
- Нейрогенный гиперрефлекторный орган – это заболевание появляется после того, как происходят сбои в работе нервной системы головного мозга. В итоге моча не удерживается в организме, даже если в органе скопилось минимум жидкости, человек ощущает позыв к мочеиспусканию. Подобная гипотония у прекрасной половины сопровождается воспалением в острой форме.
- Нейрогенный гипорефлекторный тип – эта болезнь случается из-за нарушений в нервной системе в области крестца. Рефлекторное мочеиспускание не происходит, а размеры становятся больше. Как следствие происходит расслабление сфинктера, а дальше самопроизвольное мочеиспускание.
- Нейрогенная дисфункция. Эта патология чаще всего появляется у взрослых, так как случаются нарушения в психическом состоянии или соматические сбои. У прекрасной половины происходят сбои в работе мочевого пузыря после рождения малыша, операции на половых органах и других. А у мужчин патология может появиться после долгого ношения тяжестей или же при наличии аденомы простаты. У подростков и малышей патология появляется из-за сопутствующих патологий или под влиянием провоцирующих факторов.
Причины
Причины нейрогенного мочевого пузыря у мужчин и женщин принято делить на 4 группы:
- травмы головного и спинного мозга;
- заболевания тех же органов;
- врожденные аномалии нижнего отдела позвоночника и спинного мозга;
- поражение рецепторов мочевого резервуара.
Нейрогенная дисфункция мочевого пузыря обычно возникает в результате травмирования спинного и головного мозга, связанного с:
- инсультом;
- тяжелыми родами или операциями, повлекшими за собой разрушение околопузырных нервных волокон;
- переломом позвоночника;
- разрывом, сдавливанием и другими видами разрушительного воздействия на ткани.
Нейрогенный мочевой пузырь может стать следствием воспалительно- дегенеративных и онкологических патологий, нарушающих работу ЦНС, среди них:
- энцефалит;
- энцефаломиелит;
- полинейропатия , токсического или поствакцинального происхождения;
- полирадикулоневрит;
- новообразования, локализующиеся в головном или спинном мозге;
- холеастома;
- туберкулома и так далее.
Поражение нервных рецепторов (интрамуральной системы) мочевого пузыря, как правило, происходит в результате обструктивных уропатий – заболеваний, которые сопровождаются нарушением оттока мочи. К ним относятся новообразования, стриктуры, инфекционные патологии. Иногда дефект интрамуральной системы связан с недоразвитием пузырных ганглиев.
Врожденные дефекты нижней части позвоночника, спинного и головного мозга – основная причина нейрогенной дисфункции мочевого пузыря у детей. Самые распространенные аномалии:
- миелодисплазия – недоразвитие спинного мозга;
- спинномозговая грыжа;
- агенезия (отсутствие) и дисгенезия (недоразвитие) крестца и копчика.
Также к заболеванию могут привести травмы (в том числе родовая), опухоли и воспалительно-дегенеративные патологии.
У маленьких детей функция мочеиспускания регулируется посредством рефлекторной дуги спинного мозга. Ребенок не может на 100% контролировать работу мочевыделительной системы. Формирование рефлекса произвольного мочеиспускания происходит с 1,5 до 3-4 лет.
Нейрогенный мочевой пузырь у детей может обуславливаться недостаточностью гипоталамо-гипофизарного комплекса, задержкой развития микционных центров и дисфункциями вегетативной системы.
Пять причин доверить устранение врожденного порока мочевого пузыря больнице Топ Ассута
- Высококвалифицированные врачи, имеющие успешный опыт хирургического лечения врожденных аномалий развития мочевыделительной системы у детей.
- Суперсовременное медицинское оборудование, позволяющее проводить высокоточную диагностику и осуществлять сложнейшие оперативные вмешательства с минимальным риском для малыша.
- Использование прогрессивных хирургических техник.
- Внимательный и заботливый медицинский персонал, обеспечивающий круглосуточное наблюдение и профессиональный уход.
- Адекватное соотношение цены и качества медобслуживания.
- 5
- 4
- 3
- 2
- 1
(10 голосов, в среднем: 4.1 из 5)
Симптомы
Клиническая картина при нейрогенном мочевом пузыре определяется уровнем и масштабами патологических изменений в работе нервной системы. Выделяют две основных формы заболевания гиперактивную (гиперрефлекторную) и гипоактивную (гипорефлекторную).
Нейрогенный мочевой пузырь с гиперактивностью возникает при поражении надсегментарной нервной системы (ядер гипоталамуса, лимбико-ретикулярного комплекса), а также при дисфункциях надкрестцовой зоны спинного мозга. Это состояние связано с гиперрефлекторностью (повышением тонуса) детрузора, в результате которой повышается внутрипузырное давление, и возникают позывы к мочеиспусканию при небольшом количестве мочи – до 250 мл.
Симптомы гиперактивного нейрогенного мочевого пузыря:
- учащение актов мочеиспускания и небольшой объем выделений;
- очень сильные позывы, приводящие к недержанию;
- – выведение основного объема суточной урины ночью;
- подтекание мочи;
- затруднение начала и всего акта мочеиспускания;
- отсутствие или небольшой объем остаточной мочи;
- прерывание струи урины, сопровождающееся болью внизу живота;
- вегетативные расстройства перед мочеиспусканием – подъем давления, потливость.
Нейрогенный мочевой пузырь с гипоактивностью обусловлен поражением сегментарно-периферического аппарата (крестцовой зоны спинного мозга). Его проявления связаны с гипотонией детрузора, из-за которой внутрипузырное давление не увеличивается настолько, чтобы преодолеть сопротивление сфинктера, даже при условии накопления мочи в объемах, превышающих 1,5 л.
Признаки нейрогенной дисфункции мочевого пузыря с гипотонией:
- отсутствие позывов к мочеиспусканию при переполненном пузыре;
- задержка процесса опорожнения или его вялое течение;
- необходимость в натуживании при мочеиспускании;
- большой объем остаточной урины – до 400 мл;
- недержание мочи из-за переполнения пузыря – парадоксальная ишурия.
Формы и симптомы нейрогенного мочевого пузыря у детей аналогичны описанным. В юном возрасте часто возникают такие явления, как:
- постуральное расстройство – частые позывы к мочеиспусканию только днем – в вертикальном положении;
- стрессовое недержание – непроизвольное выведение небольших объемов урины при физических нагрузках, характерное для девочек-подростков.
Как болезнь проявляется у детей, мужчин и женщин
У мужчин атония мочевого пузыря встречается достаточно редко. В основном такое заболевание проявляется после травмирования поясничной области, в результате чего повреждается спинной мозг. Также мужчины могут быть склонны к заболеваниям такого вида в следующих случаях:
- пожилой возраст;
- заболевание Альцгеймера;
- травмирование мочеполовых органов.
Лечение атонии мочевого пузыря у мужчин поводится терапевтическим способом, лекарствами.
Атония мочевого пузыря у женщин встречается чаще, в связи с естественными гормональными изменениями. В основном это возникает после беременности и родов.
Атония мочевого пузыря после родов проявляется в виде мочевого недержания и наблюдается на протяжении короткого периода времени. Лечением в этом случае могут послужить специальные гимнастические упражнения для мышц в тазовой области. Если симптомы не проходят за пару месяцев, то обязательно необходимо обращаться к врачу.
Кроме родовой деятельности причинами возникновения патологии могут быть следующие факторы:
- воспалительные процессы в виде цистита;
- избыточный вес;
- нарушения гормонального фона;
- стрессовые ситуации;
- нарушения в нервной системе.
Симптомы атонии мочевого пузыря у женщин:
- многократное и сильное желание опорожниться;
- исчезновение желания;
- недержание;
- опорожнение только в результате потуг.
Лечение атонии мочевого пузыря у женщин проводится несколькими методиками:
- специальная терапия с опорожнением по определенному графику в принудительном порядке;
- гимнастические процедуры;
- терапевтическое лечение симптомов с применением медицинской аппаратуры;
- процедуры физиотерапевтического характера;
- специальные диеты;
- лечение медикаментами;
- применение хирургического вмешательства.
Для лечения женской атонии могут применяться разные способы в комплексе.
Для детей проявление атонии в основном связано с патологиями при рождении. Такие патологи не поддаются полному излечению, можно только поспособствовать облегчению состояния с помощью медицинских приспособлений. Если у ребенка повреждена ЦНС, то может возникнуть недержание уретры.
| Код | Цены отделения нейроурологии | Цена |
| 03.05 | Первичный прием врача нейроуролога (к.м.н.) | 3 000 руб. |
| 03.06 | Повторный прием врача нейроуролога (к.м.н.) | 1 500 руб. |
Диагностика
Диагностика нейрогенного мочевого пузыря у детей и взрослых осложнена необходимостью не только определить дисфункцию, но и выявить ее первопричину, а также установить изменения во всех органах и системах.
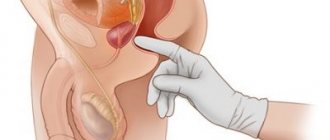
Прежде всего проводится сбор анамнеза, во время которого устанавливаются все симптомы, связанные с мочеиспусканием, сопутствующие патологические проявления, а также наличествующие неврологические заболевания. Затем доктор осматривает больного, проводит пальпацию живота и почек.
Дальнейшее диагностирование нейрогенного мочевого пузыря базируется на применении комплекса инструментальных и лабораторных методов.
Лабораторные анализы:
- общее исследование мочи – показывает низкую плотность, наличие гноя, бактерий, белка;
- проба Зимницкого – демонстрирует изменение качественного состава мочи;
- клинический анализ крови – проявляется анемия, повышение СОЭ;
- биохимия крови – указывает на нарушение электролитного обмена.
Инструментальные методы:
- рентген мочевыводящей системы и нижнего отдела позвоночника – может показать увеличение почек и мочевого пузыря, деформацию спинномозгового канала, наличие грыж;
- уретроцистография – контрастное исследование мочевого резервуара и канала, которое демонстрирует различные аномалии строения и дивертикулы;
- УЗИ – показывает расширение чашечек и лоханок, уменьшение почек.
- цистоскопия – эндоскопический осмотр, позволяющий обнаружить воспалительные изменения стенок мочевого пузыря, дивертикулы, остаточную мочу и так далее.
Кроме того, детальная диагностика нейрогенного мочевого пузыря требует проведения ряда исследований, позволяющих оценить работу мочевыделительной системы. Среди них:
- урофлоуметрия – демонстрирует скорость потока и объем выделенной мочи;
- цистометрия – показывает объем мочевого резервуара в разных состояниях и тонус детрузора;
- сфинктерометрия – дает оценку работе сфинктеров.
Если подозревается патология ЦНС, то проводятся рентгенография черепа, МРТ головного мозга, электроэнцефалограмма.
Нейрогенная дисфункция мочевого пузыря у детей требует обязательной консультации не только с и неврологом, но и с психологом.
Как диагностировать гипотонию?
Чтобы провести правильную диагностику доктор должен изучить анамнез и провести ряд диагностических процедур. Для исключения воспалительного процесса в организме больного у него берут анализ крови и мочи, в том числе и функциональную пробу Зимницкого.
Также пациенту назначают современные усовершенствованные методы обследования:
- магнитно-резонансная томография;
- ультразвуковое исследование;
- цистоскопическая диагностика;
- уретроцистография;
- восходящая пиелография.
Если проведенные исследования не выявили никаких изменений, то доктор может порекомендовать пройти обследование головного и спинного мозга. Также во внимание берется возраст пациента, ведь может возникнуть возрастная болезнь, такая как гипертрофия простаты. Но бывают и такие случаи, когда найти причину гипотонии не удается. Но и в этом случае можно поставить диагноз – нейрогенный мочевой пузырь невыясненной этиологии.
Лечение
Лечение нейрогенного мочевого пузыря осуществляется неврологом и урологом совместно. Тактика терапии определяется причиной, формой и выраженностью заболевания. Комплекс мероприятий включает прием медикаментов, физиотерапевтические процедуры и оперативные вмешательства.
При лечении гиперактивной формы применяются средства, расслабляющие мускулатуру:
- антихолинергетики (бускопан, оксибутинин, пропантелин);
- альфа-адреноблокаторы (регитин);
- антагонисты кальция (нифедипин);
- трициклические антидепрессанты (мелипрамин).
Кроме того, практикуется внутрипузырное введение капсаицина и инъекции ботулотоксина в стенку уретры или резервуара. Эти вещества блокируют работу нервных волокон. Для улучшения местного кровообращения и питания тканей используются L-карнитин, витамины, янтарная кислота и другие лекарства.
Фармакологическая гипоактивной формы включает:
- м-холиномиметики – препараты, усиливающие моторику пузыря (бетанехол хлорид, ацеклидин);
- бета-адреноблокаторы – средства, повышающие тонус детрузора и, как следствие, внутрипузырное давление;
- антибактериальные вещества для профилактики инфекций (нитрофураны, сульфаниламиды).
При любой форме ключевое значение имеет соблюдение режима мочеиспусканий: при гипертонии пациентам следует стремиться к увеличению интервалов между ними, а при гипотонии – своевременно опорожняться. В последнем случае могут применяться принудительные методы – постоянная или эпизодическая катетеризация, стимулирование опорожнения с помощью надавливания на низ живота.
При лечении нейрогенного мочевого пузыря у женщин назначается гимнастика, направленная на укрепление мускулов тазового дна (система Кегеля). Кроме того, положительный эффект оказывают электростимуляция, гипербарическая оксигенация, тепловые аппликации, ультразвук, лазер и другие методы физиотерапии.
В тяжелых случаях выполняется хирургическое вмешательство: удаление сегмента шейки мочевого пузыря, его увеличение, надрез наружного сфинктера и другие типы операций, позволяющие нормализовать процесс мочеиспускания.
Пути лечения нейрогенного мочевого пузыря у детей не отличаются от методов, применяемых по отношению к взрослым пациентам. Но большее внимание уделяется психологическим аспектам и нормализации режима дня.
Лечение болезни
Главными направлениями терапевтического лечения в случаях с нарушениями работоспособности мочевыводящей системы считаются:
- терапевтическое лечение немедикаментозного характера;
- лечение медикаментозными препаратами;
- операционное вмешательство.
Опытный специалист будет стараться назначать менее травматическое лечение, чтобы число побочных проявлений было минимальным.
Самым безопасным лечением дисфункции мочевика считается немедикаментозный метод, который включает в себя:
- сон по распорядку, прогулки по улице;
- тренировки органа, во время которых пациент старается придерживаться установленного доктором плана испускания мочи, в котором интервалы между посещениями туалета постепенно увеличиваются;
- гимнастические упражнения, укрепляющие мышцы мочевика и таза;
- физиотерапевтические процедуры;
- психотерапию;
- целебные ванны с добавлением морской соли, испускания мочи принудительного характера через два-три часа.
Если физиотерапия не даст ожидаемых результатов, ее начинают сочетать с применением медицинских препаратов:
- В случае гиперрефлекторного изменения мочевика могут быть назначены антихолинергические лекарства, трициклические антидепрессантные составы, спазмолитики, Валерьяна, Пустырник.
- При гипорефлекторном пузыре выполняется лечение Цитохромом, витаминными составами, Глицином.
Когда нет результатов от консервативного лечебного курса, следует рассмотреть вопрос хирургического вмешательства, с помощью которого можно укрепить и восстановить гладкие мышцы сфинктера мочевика, создать либо укрепить жом наружного типа из мышц поперечного вида. При этом в мочеточное устье вводится коллаген, выполняется увеличение пузыря.
Чтобы ускорить выздоровление, следует предусмотреть социальное адаптирование больного. У большинства больных после проведения терапевтического курса и выполнения всех врачебных рекомендаций функции пузыря восстанавливаются в полном объеме, необходимо только немного подождать. Это относится к вынашиванию ребенка или развитой гипотонии, вызванной длительным ношением катетера.
Прогноз
Нейрогенный мочевой пузырь у детей и взрослых имеет благоприятный прогноз при адекватной терапии и коррекции поведения. По мере роста многие дети полностью избавляются от этой проблемы. При возникновении заболевания в зрелом возрасте чаще всего требуется пожизненная терапия и постоянный контроль над состоянием мочевыводящей системы. Гипоактивная форма сложнее поддается лечению, чем гиперактивная.
Без терапии заболевание способно спровоцировать различные патологии мочевыделительной системы – цистит, пиелонефрит, уролитиаз, мочеточниково-пузырный рефлюкс, сморщивание мочевого пузыря, хроническую почечную недостаточность. Кроме того, проблемы с мочеиспусканием негативно отражаются на эмоциональном состоянии пациентов и могут привести к психологическим проблемам, особенно в детском возрасте.
Причины мышечной гипотонии у детей и взрослых
Под гипотонией мышц подразумевают стойкое снижение их тонуса.
Главные причины патологии:
- врожденные нарушения нейромышечных комплексов;
- дистрофия мышц;
- нехватка белков в рационе (это одна из самых частых причин мышечной гипотонии у детей);
- сниженная физическая активность;
- действие токсинов (ядов);
- черепно-мозговые травмы;
- нехватка гормонов щитовидной железы.
Основные симптомы мышечной гипотонии:
- ухудшение двигательной активности;
- слюнотечение и проблемы с произношением слов и звуков;
- быстро наступающая усталость при активных движениях.
Диагноз ставят на основании симптомов, дополнительных методов (КТ, МРТ, электромиография), которые применяются для анализа выраженности патологии.
В основе лечения – устранение причины. Важную роль играют лечебная гимнастика, физиопроцедуры, массаж при гипотонии мышц.
Источники
- Краткая Медицинская Энциклопедия. Гл. ред. акад. Б. В. Петровский «Советская энциклопедия» 1989
- Форма выпуска, способ применения и дозировка
- При каких патологических состояниях бетак показан к применению
- Побочные эффекты и противопоказания
- Особые рекомендации
- Взаимодействие с другими лекарственными формами
- Отзывы пациентов на последствия применения лекарства
Современная фармакология и практическая медицина предлагают широкий спектр препаратов, способных эффективно бороться с гипертензией, восстанавливать и удерживать ритм сердца. Бетак (бетаксолол гидрохлорида) набирает популярность среди кардиологов, сердечных больных, благодаря своим качественным характеристикам и последствиям лечения пролонгированного характера.
Основное действие лекарства – снижение артериального давления с нормализацией сердечного ритма за счет уменьшения симпатической стимуляции сосудов. Бетак обладает слабовыраженной мембраностабилизирующей активностью.
Механизм фармакологического воздействия связан с
- Блокировкой β-адренорецепторов сердца;
- Уменьшением внутриклеточного тока ионов калия.
Препарат препятствует формированию влияния норадреналина и циркулирующего в организме адреналина. Уменьшается влияние симпатической нервной системы и циркулирующего давления. Это значит, что происходит не только снижение силы и частоты сокращений, но и ударного, минутного объема сердца. Снижается ЧСС благодаря торможению бета-адренорецепторных образований в синусовых узлах.
Гипотензивный эффект бетака заключается в способности влиять на деятельность, коммуникации центральной нервной системы и активизации работы периферических сосудов. Химический состав не сказывается на обменных процессах глюкозы и не изменяет бронхорасширяющей способности. Это свойство отличает препарат от других бета-адреномиметиков.
Антиангинальный эффект достигается за счёт уменьшения потребления сердечной мышцей кислорода. Одновременно с этим происходит снижение тонуса сосудов благодаря расслаблению гладкой мускулатуры. Но этот эффект не является первичным. Исследования показывают, что сначала тонус может даже увеличиться.
При этом повышается конечное диастолическое давление в левом желудочке и увеличивает нагрузку на миокард. Повышенная растяжимость сердечной мышцы приводит у больных ХСН к увеличению потребности в кислороде.
Бетак слабо влияет на углеводный обмен и на органы, содержащие β2-адренорецепторы. Он не способен задерживать в организме Na+, удерживает бронходилатирующий эффект β-адреностимуляторов.
Форма выпуска, способ применения и дозировка
Бетак – белые или почти белые таблетки двояковыпуклой формы в оболочке с риской на одной из сторон для удобного деления. Активное вещество — бетаксолол гидрохлорида.
Вспомогательные ингредиенты: моногидрат лактозы, микрокристаллическая и гидроксипропилметилцеллюлоза, натрия крахмала гликолат, кремний коллоидный, магния стеарат, титана оксид, полиэтиленгликоль 400.
Положительный эффект бетака заметен через час-два после приёма и продолжается сутки, поэтому назначают его, как правило, один раз в день. Нужно проглотить пилюлю целиком, запить водой. Суточная доза вначале составляет 5-10 мг. Организм должен адаптироваться и через 10-15 дней её можно увеличить до 20, максимально – до 40 мг.
Устойчивый гипотензивный эффект достигается в течение одного-двух месяцев.
При каких патологических состояниях бетак показан к применению
Кардиологи указывают на такие заболевания сердечно-сосудистой системы как:
- Артериальная гипертензия;
- Ишемическая болезнь сердца:
а) бессимптомная стенокардия покоя, не вызывающая жалоб;
б) стенокардия напряжения с признаками одышки и загрудинной болью при физической нагрузке, стрессе;
в) нестабильная – когда приступ превосходит прежние или с появлением новых тревожных симптомов, предвестников инфаркта.
Эти заболевания могут сочетаться, накладываться, отягощают общее состояние больного. По мнению известного кардиохирурга России Л. А. Бокерии сердечные патологии есть почти у всех людей старше 30 лет (практически у всех женщин и двух третей мужчин), то есть все мы находимся в группе риска. Поэтому так важно получать своевременную диагностику и квалифицированное лечение.
Химический состав таблеток сохраняет обмен глюкозы, бронхорасширяющую способность бета-адреномиметики, не задерживает жидкость с ионами натрия.
Побочные эффекты и противопоказания
Бетак – лекарство пролонгированного действия. Длительный или бесконтрольный приём могут привести к негативным или настораживающим явлениям. Имеются также прямые противопоказания:
Иногда наблюдаются негативные симптомы в пищеварительном тракте – расстройство пищеварения, рвота, диарея, абдоминальные боли, сухость во рту, расстройство акта глотания, гепатиты.
Если больной начинает жаловаться на повышенную утомляемость, страдает от головокружения, сонливости или эмоционального напряжения, то это прямое указание на неадекватную реакцию ЦНС. А чувство тревожности, невралгия, появляющиеся иногда галлюцинации дополняют картину, свидетельствующую о передозировке или необходимости отмены курса лечения бетаком.
В таком случае необходимо принять срочные меры:
- Обнаружив атриовентрикулярную блокаду, ввести внутривенно атропин или эпинефрин;
- При артериальной гипотензии (без отёка легких) назначается капельная инфузия плазмозаменителей;
- Бронхоспазм устраняется ингаляционными бета2 адреномиметиками;
- При судорогах рекомендован диазепам.
Прямые противопоказания для назначения Бетака: сердечная недостаточность, атриовентрикулярная или синьартиальная блокада, гипотензия, кардиошок, кардиомегалия, сахарный диабет, бронхиальная астма, эмфизема лёгких, обструктивный бронхит, облитерирующий эндартериит.
Пожилым или пациентам с почечной недостаточностью рекомендуется назначать минимальную дозу 5 мг, поскольку у них повышен риск психических осложнений, снижение температуры тела (гипотермия) и сбоев ритма сердца.
При лечении препаратом бетак, особенно в течение первого месяца следует находиться под постоянным наблюдением врача. В начальный период организм может отреагировать не совсем адекватно – у больных с предрасположенностью к сердечной недостаточности иногда возникают описанные выше неприятные ощущения.
Например, бетак иногда провоцирует симптомы гипогликемии, поэтому требуется тщательный контроль за показателями глюкозы в крови больных сахарных диабетом. Следует отменить или сократить дозу при снижении ЧСС.
Абсолютным противопоказанием при лечении бетаком является употребление спиртосодержащих напитков. С осторожностью прописывают препарат больным с предрасположенностью к аллергическим проявлениям (сыпь на кожных покровах, тошнота, сухость глаз, зуд, псориаз).
Следует быть предельно внимательными водителям автотранспорта и людям тех видов деятельности, которые требуют высокой точности, быстроты психомоторных реакций. Разработчики предостерегают от резкой отмены препарата. Отказ от него должен проводиться постепенно на протяжении одной-двух недель по 5 мг через каждые три-четыре дня. Тогда будет исключен синдром отмены и удастся избежать ухудшения состояния больного.
Бетак выпускается таблетками по 10 штук в каждом из трёх блистеров, упакованных в картонных ячейковых коробочках. Каждая пилюля содержит 20 мг бетаксолола гидрохлорида. Продаётся также каплями во флаконах 5,0 с дозатором для глаз.
Хранить в прохладном защищённом от света, не доступном для детей месте не более двух лет.
Взаимодействие с другими лекарственными формами
Необходимо помнить о том, что при комбинировании с другими медикаментозными средствами бетак может в разной степени изменять свои свойства.
В инструкции по применению обращается внимание на следующие особенности одновременного приёма его с другими медикаментозными средствами:
- В совокупности с амиодароном, верапомилом, дилтиаземом и бета-адреноблокатарами в глазных каплях проявляется угнетающее действие бетаксалола, которое может усиливать сократительную нагрузку миокарда, влиять на сердечную проводимость.
- Применение бетака с другими антигипертензивными лекарствами усиливают его гипотензивную функцию.
- Использование бетаксолола при ингаляционном наркозе может угнетать сократительную и ритмическую деятельность миокарда.
- Снижают действие бетака эстрогены и нестероидные противовоспалительные средства, кокаин.
- Фенотиазины увеличивают концентрацию компонентов медикаментозных средств в плазме крови.
- Задерживается выведение из организма теоффилина и лидокаина.
- Одновременное использование с противовоспалительным сульфасалазином повышает концентрацию бетаксолола в крови.
Таким образом, для лечения заболеваний сердечно-сосудистой системы бетак должен назначаться осторожно, строго индивидуально и под врачебным контролем.
Инструкция по применению запрещает использовать препарат по истечению двух лет со дня производства.
В случае индивидуальной непереносимости лекарства или его компонентов некоторыми пациентами лечащий врач может рекомендовать его аналоги бетоптик, беталмик, ксонеф, бетофан, локрен, обптибетол.
Таблетки «Бетак» или глазные капли продаются в российских аптеках по рецепту врача, цены на них колеблются в зависимости от региона и аптечного рейтинга. На нашем портале можно заказать со скидкой и купить с доставкой отечественный препарат или его импортные аналоги из Словацкой Республики, Бельгии, США, Румынии, Кипра.
Гипотонией мочевого пузыря называют состояние, при котором нарушен процесс выведения мочи, причиной которого становится сниженный тонус гладкой мускулатуры стенок. Нормальный тонус мочевого пузыря проявляется тем, что тонус мышц обеспечивает надлежащую задержку мочеиспускания и полноценное сокращение пузыря при эвакуации его содержимого.
Артериальная гипотония
Артериальная гипотония – это снижение артериального давления. Диагноз ставят, если артериальное давление снижено от обычного на 20% и более. Лечение артериальной гипотонии представляет такую же проблему, как и артериальная гипертензия – повышение артериального давления. Патология бывает первичной и вторичной. Вторичная форма чаще возникает на фоне:
- сердечной недостаточности;
- аритмий;
- голодания;
- нехватки витаминов;
- язвенной болезни желудка;
- эндокринных сдвигов.
Основная симптоматика:
- слабость и вялость;
- сонливость;
- нередко – апатия;
- рассеянность;
- головные боли.
Применение препаратов от низкого артериального давления не обязательно. Нормализовать артериальное давление реально, если придерживаться здорового образа жизни, включающего физнагрузки, правильное питание, предотвращение стрессов. При отсутствии эффекта следует искать причину – болезнь-провокатор – и ликвидировать ее.
Более подробно про артериальную гипотонию (например, о симптомах медикаментозной гипотонии – возникшей на фоне приема некоторых препаратов) читайте на нашем сайте https://www.dobrobut.com/.
Причины возникновения гипотонии мочевого пузыря
К нарушению и снижению тонуса стенок мочевого пузыря приводят множество факторов. Ниже приведены наиболее часто встречаемые и распространенные причины, в силу которых возникает гипотония мочевого пузыря:
- Воспаление стенок мочевого пузыря (цистит), при котором в начальных стадиях заболевания часто наблюдается гипертонус мышц, который без своевременного лечения плавно переходит в гипотонию и .
- Длительное вынужденное перерастяжение стенок мочевого пузыря, которое приводит к слабости сфинктера, удерживающего мочу в пузыре, и гипотонии. Такое состояние может быть при непроходимости мочеиспускательного канала (уретры), которое остается даже после ликвидации причины, ее вызвавшей.
- Катетеризация мочевого пузыря, которая вызывает растяжение сфинктера и гипотонию. Такое состояние бывает в послеоперационном периоде или после родов, особенно когда катетер не удаляют в течение продолжительного промежутка времени.
- Острые, хронические инфекции, вызванные бактериями, вирусами и грибками, и состояние интоксикации после них. Накопление токсинов в мышцах мочевого пузыря приводит к нарушению механизмов нервной регуляции органов мочевыделительной системы.
- Возрастные изменения, в силу которых могут также развиваться гипотония пузыря или сфинктера.
- Механические травмы пузыря, в результате которых происходит нарушение иннервации мочевого пузыря.
- Травмы головного и спинного мозга, вследствие чего нарушается регуляция опорожнения пузыря.
- Нарушение ритма и периодичности опорожнения мочевого пузыря, которое встречается, например, при аденоме предстательной железы или простатите.
- Период беременности и крупный плод, когда во время 1 периода родовой деятельности плод прижимает стенки мочевого пузыря к лону, вызывая в послеродовом периоде атонию.
- Мочекаменная болезнь (если имеется проходимость уретры).
Гипотония желчного пузыря
Гипотония желчного пузыря – это ухудшение его способности к сокращению. Чревата ухудшением опорожнения пузыря, влекущим за собой расстройства пищеварения в 12-перстной кишке. Ее главные причины:
- нарушение здорового питания, злоупотребление «плохой» пищей – жирной, жареной, острой;
- нарушение питания тканей пузырной стенки;
- сбой со стороны нервного обеспечения;
- паразитарное поражение.
Основные симптомы:
- периодические приступы болей в правом подреберье;
- вздутие живота;
- чередование запоров и поносов;
- тошнота и позывы к рвоте.
Для подтверждения диагноза выполняют дуоденальное зондирование.
В большинстве случаев помощь при гипотонии желчного пузыря заключается в диетическом питании. В ряде случаев потребуется назначение желчегонных средств. При выраженной гипотонии желчный пузырь удаляют.
Симптомы и признаки
При этом состоянии снижается или отсутствует сократительная способность при наполнении и даже переполнении мочевого пузыря мочой, в результате чего наблюдается задержка мочи или вялый акт мочеиспускания. Больные во время мочеиспускания сильно тужатся, чтобы опорожнить пузырь, а в конце у них остается ощущение, что в пузыре имеется остаточная моча.
При длительной гипотонии может возникнуть растянутый мочевой пузырь, что влечет за собой появление недержания мочи, которое носит название парадоксальной ишурии. Моча может выделяться струйками или каплями, что неизбежно доставляет много неприятностей пациентам.
Застойные явления могут стать причиной многих осложнений, которые проявляются в виде камней, солей, инфицированию в мочевом пузыре. В некоторых случаях застойные явления в мочевом пузыре провоцируют пузырно-мочеточниковый рефлюкс, когда моча забрасывается обратно вверх по мочеточникам, вызывая воспаление. Задержка мочи в мочевом пузыре может стать причиной такого состояния, как гипотония мочеточника.
Особенно опасными считаются нарушения выделения мочи у детей, которые возникают после перенесенных острых или хронических инфекционных заболеваний, а также после вынужденной длительной задержки мочеиспускания. Гипотония мочевого пузыря у ребенка проявляется тем, что ребенок перестает проситься на горшок (взрослые), а маленькие дети не мочатся в течение длительного промежутка времени.
Почечная гипертензия: лечение таблетками
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Почечная гипертензия возникает на фоне патологического процесса, происходящего в сосудистой структуре почек.
Болезнь очень долго может не проявляться, но приводит к множеству осложнений – стеноз (сужение) артерий, кровоизлияния в глазную сетчатку, гепаторенальный синдром, нарушение липидного обмена и т.д.
Чтобы вылечить заболевание, необходимо вооружиться рядом средств – медикаментами, народными рецептами, профилактическими мерами. «Волшебная таблетка» не поможет. Если не начать вовремя терапию, то можно ожидать наихудшее – истощение сосудов, инвалидность и даже летальный исход.
Разновидности почечной гипертензии
Тяжело представить, но третья часть всех гипертоников имеет проблемы с функционированием почек – парным органом, помогающим выводить из организма токсические вещества и продукты обмена.
Согласно Международной классификации болезней (МКБ), нефрогенная, или почечная, гипертония является патологией, при которой происходит стойкое увеличение кровяного давления при аномальном процессе фильтрующей системы органов и ее сосудистой структуры.
Гипертония и почки – два взаимосвязанных понятия, поскольку всякие сбои в их работе приводят к ухудшению состава крови и накоплению токсических веществ, что негативно сказывается на артериях и сердце. В итоге это влечет за собой потерю трудоспособности, и возможен даже летальный исход.
Зависимо от того, каков этиопатогенез заболевания, почечная гипертония классифицируется на:
- Почечный паренхиматозный (ренопаренхиматозный) тип – болезнь, которая образуется впоследствии воспалительных процессов в тканях почек таких, как поликистоз, хронический пиелонефрит, травмы, туберкулез почек, гломерулонефрит, каменное заболевание почек. Давление увеличивается при формировании почечной недостаточности в хронической форме.
- Вазоренальный (реноваскулярный) тип – синдром, формирующийся в результате повреждения сосудистых структур почек. Приблизительно в 75% случаев вазоренальный вид патологии образуется из-за атеросклеротических бляшек, которые приводят к нарушению почечного питания и сужения почечной артерии. Другие варианты возникновения – эмболия почечной артерии или тромбоз.
Некоторые врачи выделяют третий тип почечной гипертензии – смешанный, при котором замечается сочетание паренхиматозного и сосудистого поражения мочевыделительной системы.
В нынешние годы диагностируют нефрогенную гипертонию у большого количества молодых пациентов до 45 лет.
Генез болезни связан с загрязненной окружающей средой, вредными привычками и малоактивным образом жизни.
Причины развития заболевания
Этиология заболевания до конца не изучена.
Патология обуславливается множеством факторов, которые имеют как врожденное, так и патогенное происхождение.
Каждый случай выявления заболевания требует индивидуального подхода в выяснении причин недуга и выборе методов его лечения.
К врожденным факторам относятся:
- артериовенозная фистула (сочленение почечной артерии с веной);
- аномальный процесс развития аорты и почечной артерии;
- патологические процессы мочевого пузыря, мочеточников и мочеиспускательного канала;
- врожденные заболевания почек;
- тромбоз и эмболия почечной артерии;
- повреждение сосудистой сетки почек;
- гипоплазия и дисплазия.
Приобретенными поражениями могут быть:
Гипертония уйдет, и давление будет 120 на 80, если включить в рацион…
Гипертония исчезнет навсегда! Вот секрет…
- Аневризма почечной артерии (мешковидное выпирание стенки артерии).
- Злокачественный процесс, кисты, гидронефроз, спайки, сдавливающие артерию.
- Тромбоз либо атеросклеротические бляшки в почечной артерии.
- Опущение почки, или нефроптоз.
- Артериовенозная фистула.
- Аортоартериит, поражающий почечную артерию.
Патогенез заболевания имеет очень сложный механизм, но сводится к одному процессу. Его вызывает нарушение водно-электролитного баланса, угнетение депрессорной гормональной системы и активизация прессорной системы. Из-за этого происходит увеличение массы пораженных нефронов.
В результате аномальных процессов избыток жидкости и натрия, накапливающийся в организме, влечет за собой отек тканей и увеличивает чувствительность сосудов к элементам ренин-ангиотензин-альдостероновой системы.
Негативные факторы сужают артерии, что влечет за собой возникновение нефрогенной гипертонии.
Клиническая картина патологии
Ренальная гипертензия паренхиматозной или вазоренальной формы особо не отличается симптоматикой от других типов артериальной гипертензии.
При этих типах нарушения появляется общее сильное недомогание, уменьшение трудоспособности и упадок сил.
Помимо этого имеется ряд характерных признаков.
Нужно обращать внимание на следующие признаки, чтобы вовремя выявить недуг:
- мелькание «мушек» перед глазами (черные точки);
- учащенное сердцебиение и артериальный пульс;
- раздражительность и нарушение ночного сна;
- частые головокружения и мигрень;
- часто скачет давление;
- ощущение шума в ушах.
Основной симптом болезни – это увеличенное давление, при котором существенно поднимается диастолическое (нижнее) значение. Клиническое проявление данной патологии очень схоже с типичной артериальной гипертензией. Однако есть определенные признаки, которые отличают почечную гипертензию от других болезней:
- Формирование ангиопатии сетчатки. Ее предшественником может быть гиперемия, истончение или патологическая извитость сосудистой структуры глазного дна, кровоизлияния сетчатки глазной оболочки и поражение глазного яблока.
- Резкий сосудистый криз, не связанный со стрессовыми ситуациями или непосильными физическими нагрузками.
- Нет генетической предрасположенности к сердечно-сосудистым заболеваниям таким, как сердечная недостаточность, ишемическая болезнь сердца и др.
- Сопровождающая симптомология поражения почек – отечность, дизурия, тянущие ощущения в области поясницы и пр.
- Как правило, развитие заболевания у молодых пациентов (30-40 лет).
- Асимметрия кровяного давления левой и правой руки.
Развитие почечной гипертонии на фоне хронических болезней может характеризоваться очень медленным прогрессированием. На протяжении долгих лет больной испытывает приступы тревоги, ноющие боли и раздражительность.
Давление остается достаточно высоким, но стремительных скачков не наблюдается. Кроме того диастолическое давление достигает критического значения, а разницы между систолой и диастолой практически нет.
При этом жалобы пациента направлены на приступы тошноты и рвоты, а также боль в затылочной области.
Диагностика и медикаментозное лечение
Высокий показатель давления и постоянные жалобы, связанные с регулярной мигренью, раздражением и усталостью, должны стать причиной обращения за медицинской помощью к специалисту.
Показание должно стать поводом для посещения кардиолога, терапевта и нефролога.
Проводится дифференциальный осмотр, который включает в себя ряд обследований:
- биопсия почки;
- радиоизотопная ренография;
- рассмотрение жалоб пациента и медицинский сбор анамнеза;
- ультразвуковое исследование (УЗИ) почек;
- общелабораторные анализы: биохимический, ОАК, ОАМ, пробы (Зимницкого или Нечипоренко);
- экскреторное урографическое обследование;
- почечная ангиография.
Почечные артериальные гипертензии приводят к быстрому повреждению сосудистых структур головного мозга и сердца. Типичная схема терапии не может влиять на выздоровление пациента. Причем инвазивный метод лечения оказывается самым эффективным.
Медикаментозный принцип лечения заключается в использовании следующих препаратов:
- Бета-адреноблокаторы – лекарства, блокирующие бета-адренорецепторы, что помогает снизить артериальное давление. К ним относят такое лекарство, как Карведилол, Бетаксолол, Ацебутолол, Анаприлин, Пропранолол. Запрещено применение средств пациентам, которые страдают астмой, сахарным диабетом, печеночной дисфункцией, брадикардией, декомпенсированной сердечной недостаточностью, а также беременным, кормящим матерям и детям до 18 лет.
- Тиазидные диуретики – мочегонные препараты, применяемые при отечности и артериальной гипертензии. Поскольку средство помогает выводить избыточную жидкость в организме, тем самым оно снижает давление. К ним относят Индапамид, Арифон, Акрипамид, Памид, Лорвас. Основными противопоказаниями являются подагра, аллергия, гипотония, гипокалиемия, сахарный диабет, почечная недостаточность тяжелой степени, литий-терапия.
- Блокаторы рецепторов ангиотензина II, или сартаны. Наиболее популярные препараты – Эпросартан, Валсартан, Телмисартан, Лозартан. Главные противопоказания: гиперкалиемия, гиперчувствительность к компонентам лекарства, дегидратация, вынашивание ребенка, лактация, детский возраст до 18 лет.
Заметив у себя похожие симптомы, лечение почечной гипертонии должно быть незамедлительным. В противном случае заболевание может вызвать нежелательное осложнение, но никоим образом не гемодинамический инсульт, как многие считают.
Профилактика и народные средства
Помимо медикаментозных средств существует много способов борьбы с повышенным давлением.
Некоторые из способов народной медицины являются не менее действенными чем лечение медикаментозными средствами.
Чтобы не допустить вторичный случай гипертонического криза, необходимо придерживаться простых профилактических мер:
- Соблюдать сбалансированное питание. Диета предполагает исключение жирной, соленой, маринованной, жареной и копченой пищи. В рацион должны входить нежирные молочные продукты, фреши, свежие фрукты и овощи, диетическое мясо и рыба, изделия из муки грубого помола.
- Соблюдать умеренные физические нагрузки. В движении вся жизнь, поэтому даже при таком заболевании нельзя отказываться от пеших прогулок, плавания и спортивных игр. Изнурительных тренировок в данном случае не должно быть. Очень полезной будет йога при гипертонии.
- Контролировать массу тела. Ожирение или лишний вес может негативно сказываться на работе сердца, почек и других органов.
- Чередование отдыха и работы, поскольку при сердечных заболеваниях необходимо хорошо отдыхать.
- Отказаться от привычек, приносящих вред – курения и употребления спиртных напитков.
Лечение народными средствами нужно обговаривать с лечащим специалистом, поскольку не каждая мочегонная трава безопасна для функционирования сосудистой системы. Основой травяных сборов являются такие лекарственные травы, как шишки хмеля, толокнянка, горицвет, мята, рута душистая, зверобой, омела. Снизить давление помогает настойка на основе грецких орехов или душицы. Стоит помнить, что лишь одно лечение в домашних условиях не будет способствовать полному выздоровлению пациента.
Взаимосвязь между давлением и почками, безусловно, существует. Проблема касается трети гипертоников, а патофизиология заболевания достаточно сложна. Главное условие, позволяющее восстановить нормальное внутреннее давление – это прием всех необходимых препаратов и здоровый образ жизни.
Лучшее современное средство от гипертонии и высокого давления. 100% гарантия контроля давления и отличная профилактика!
ДОКТОРУ
как к вам обращаться?:
Email (не публикуется)
Тема вопроса:
Вопрос:
Последние вопросы специалистам:
- Помогают ли капельницы при гипертонии?
- Если принимать элеутерококк, это понижает или повышает давление?
- Можно ли голоданием лечить гипертонию?
- Какое давление нужно сбивать у человека?
Лечение гипотонии мочевого пузыря
В первую очередь необходимо выяснить причину, которая вызвала нарушение процесса мочеотделения, и про возможности устранить ее. Иногда это сделать бывает очень трудно, так как лечить запущенные стадии аденомы предстательной железы, к примеру, можно только хирургическим путем. К тому же нет никакой гарантии, что функции мочевого пузыря и сфинктера восстановятся после удаления доброкачественной опухоли.
Сложно восстанавливать нервную регуляцию деятельности пузыря, особенно при травмах головного мозга и позвоночника. Также не представляется возможным полностью восстановить функции у пожилых людей, у которых наступают возрастные дегенеративно-дистрофические изменения в гладкой мускулатуре стенок мочевого пузыря.
Важно следить за состоянием мочевого пузыря во время беременности и родов, и не допускать появления вирусных, грибковых и бактериальных повреждений. Обычно после родов крупного плода через непродолжительное время все функции мочевого пузыря восстанавливаются, как, впрочем, и после вынужденной его катетеризации.
Лекарственные препараты при гипотонии назначают следующие:
- Снимающие интоксикацию и оказывающие противовоспалительное действие.
- Препараты, которые оказывают спазмолитическое действие.
- Препараты, обладающие мочегонным и уролитическим действием.
- Средства, восстанавливающие гормональный фон.
- Препараты для повышения иммунитета.
- Средства, нормализующие обменные процессы.
- Лекарственные препараты для регенерации тканей.
– это дисфункция мочевого пузыря, обусловленная врожденной или приобретенной патологией нервной системы. В зависимости от состояния детрузора дифференцируют гипер- и гипорефлекторный тип патологии. Заболевание может проявляться поллакиурией, недержанием мочи или ее патологической задержкой. Диагностика синдрома заключается в полном невролого-урологическом обследовании (анализы, урография, УЗИ почек и мочевого пузыря, урофлоурометрия, цистография и цистоскопия, сфинктерометрия, рентгенография и МРТ позвоночника, МРТ головного мозга и пр.). Лечение может включать немедикаментозную и лекарственную терапию, катетеризацию мочевого пузыря, оперативное вмешательство.
Гипотония лоханки почки
Гипотония лоханки почки – это снижение ее тонуса. Главные причины:
- врожденные пороки развития;
- длительное вынужденное лежачее положение (например, после тяжелых операций);
- гормональные перестройки в организме (период полового созревания, климактерическое увядание);
- сбои в нервном обеспечении;
- повреждение стенки лоханки (например, камнем).
Нозология проявляется застоем мочи и ухудшением ее отхождения.
Как лечить гипотонию лоханки почки? В легких случаях достаточно устранить ее причину, в тяжелых придется привлечь оперативное вмешательство по сужению «разболтанной» лоханки.
Общие сведения
Нейрогенный мочевой пузырь — достаточно распространенное состояние в клинической урологии , связанное с невозможностью осуществления произвольно-рефлекторного накопления и выделения мочи из-за органического и функционального поражения нервных центров и путей, регулирующих данный процесс. Расстройства мочеиспускания имеют социальный аспект, поскольку могут ограничивать физическую и психическую активность человека, создавать проблему его социальной адаптации в обществе.
Патология часто сопровождается миофасциальным синдромом, синдромом тазовой венозной конгестии (венозного застоя). Более чем в 30% случаев наблюдается развитие вторичных воспалительно-дистрофических изменений со стороны мочевыделительной системы: пузырно-мочеточникового рефлюкса, хронического цистита , пиелонефрита и уретерогидронефроза , приводящих к артериальной гипертензии , нефросклерозу и хронической почечной недостаточности , что может грозить ранней инвалидизацией.
Какие симптомы говорят о заболевании?
Нарушения работоспособности мочевика могут быть выражены расстройством процесса выделения мочи. Полная клиническая картинка будет зависеть от типа патологии. При гиперрефлекторных изменениях могут наблюдаться такие признаки:
- позывы императивного характера, бывающие такими ощутимыми, что человек способен сдерживать их только секунду;
- поллакиурия днем – участившиеся испускания мочи при обычном ее объеме;
- недержание и энурез.
Гипотония мочевика отличается симптомами противоположного характера:
- ослабляются либо полностью отсутствуют желания помочиться;
- испускание мочи происходит редко даже в том случае, если пузырь переполнен;
- присутствие ощущения испускания не всей мочи;
- в пузыре остается еще много мочи;
- чрезмерное напряжение стенок брюшной полости во время вялого испускания мочи;
- неподконтрольное выделение мочи из-за сильного давления на пузырь;
- запор;
- инфекционные поражения мочеточных каналов;
- иннервация мочевика.
Причины
Сбой, происходящий на любом этапе сложной многоуровневой регуляции процесса мочеиспускания, может привести к развитию одного из многочисленных клинических вариантов нейрогенного мочевого пузыря. У взрослых синдром связан с повреждением головного и спинного мозга (при инсульте , сдавлении, хирургическом вмешательстве, переломе позвоночника), а также с воспалительно-дегенеративными и опухолевыми заболеваниями нервной системы — энцефалитом , рассеянным энцефаломиелитом, полинейропатией , полирадикулоневритом, туберкуломой, холестеатомой и т. д.
В качестве медикаментозной терапии применяют непрямые и М-холиномиметики (бетанехол хлорид, дистигмина бромид, ацеклидин, галантамин), позволяющие усиливать моторику мочевого пузыря, снижать его эффективный объем и количество остаточной мочи. Индивидуально назначают альфа-адреноблокаторы (феноксибензамин — при внутренней детрузорно-сфинктерной диссинергии, диазепам и баклофен — при внешней детрузорно-сфинктерной диссинергии), альфа-симпатомиметики (мидодрин и имипрамин — в случае недержания мочи при напряжении).
При медикаментозной терапии нейрогенного мочевого пузыря для профилактики мочевых инфекций необходимы контроль количества остаточной мочи и прием антибактериальных препаратов (нитрофуранов, сульфаниламидов), особенно пациентам с пузырно-мочеточниковым рефлюксом.
Хирургическое эндоскопическое вмешательство при гипотонии органа заключается в трансуретральной воронкообразной резекции шейки мочевого пузыря, обеспечивающей в дальнейшем возможность опорожнения слабым нажатием снаружи. При гиперрефлекторном варианте (со спастикой тазового дна и детрузорно-сфинктерной диссинергией) проводят надрез наружного сфинктера, что снижает напор мочеиспускания, а в последующем — гиперреактивность детрузора, увеличивая вместимость пузыря.
Также возможно оперативное увеличение мочевого пузыря (с использованием пластики тканей), ликвидация пузырно-мочеточникового рефлюкса, постановка цистостомического дренажа для опорожнения мочевого пузыря. Патогенетическое лечение синдрома нейрогенного мочевого пузыря позволяет уменьшить риск повреждения мочевыделительных органов и необходимость оперативного вмешательства в будущем.
Процесс выведения мочи из организма может быть нарушен по разным причинам. Одна из них — гипотония мочевого пузыря. Нормальное состояние мочевого пузыря проявляется в нормальном тонусе го мышц. Именно он обеспечивает задержку мочи, когда это необходимо, и полноценное сокращение мочевого пузыря, когда нужно удалить его содержимое.
Причины, провоцирующие болезнь
Наиболее частой причиной нейрогенного изменения мочевика считаются отклонения неврологического характера различных уровней, представляющие собой следствие проблемы координирования работоспособности детрузора либо наружного сфинктера пузыря в момент наполнения его мочой или процесса ее выпускания. К подобным нарушениям приводят:
- миелодисплазия – пороки врожденного характера, способные вызвать поражение ЦНС;
- травмирование мозга спины или головы;
- нарушения работоспособности вегетативной системы;
- отклонения в нейроэндокринной регуляции;
- сложности с рецепторными чувствами;
- появление опухолей в центральной зоне иннервации детрузора;
- заболевание Паркинсона;
- рассеянный склероз;
- надавливание опухолями на органы, находящиеся рядом;
- атеросклероз;
- взросление и связанные с этим изменения, происходящие в организме.
Причины гипотонии мочевого пузыря
- Цистит, то есть воспаление стенок мочевого пузыря, довольно часто приводит к снижению тонуса его мышц. На начальной стадии цистита часто наблюдается повышенный тонус, но при длительном заболевании или при его повторах стенки мочевого пузыря как бы устают, и плавно развивается гипотония или атония.
- Непроходимость мочеиспускательного канала, в результате которой стенки мочевого пузыря оказываются перерастянутыми.
- Катетеризация мочевого пузыря в послеоперационном периоде.
- Острые и хронические инфекции, вызванные различными возбудителями. Накопление токсинов, выделяемых этими возбудителями, приводит к нарушению нервной регуляции мочевого пузыря и нередко к развитию его гипотонии.
- Возрастные изменения.
- Механические травмы мочевого пузыря.
- Травмы спинного и головного мозга.
- Простатит и аденома предстательной железы.
- Мочекаменная болезнь.
- Крупный плод во время беременности.
Как проводится диагностика заболевания
Чтобы знать, как лечить атонию мочевого пузыря, нужно диагностировать болезнь. Для начала проходится специальное медицинское обследование у врача-уролога. Также может понадобится посещение специалистов по узкому профилю. При диагностике выполняются следующие обследования:
- ультразвуковое исследование мочеполовых органов;
- компьютерная томография;
- сдача анализов уретры.
Выполнение диагностики проводится в специальных медицинских центрах.
Симптомы гипотонии мочевого пузыря
Главная проблема, которая возникает при данном нарушении — это снижение сократительной способности при наполнении и переполнении мочевого пузыря. В результате наблюдается задержка мочи, вялый акт мочеиспускания. Больному приходится тужиться, чтобы опустошить мочевой пузырь. При этом, остается ощущение оставшейся мочи. В данном случае возникают застойные явления, которые могут стать причиной многих осложнений.
Осложнения, вызванные застоем мочи:
- Образование камней, отложение солей,
- Инфицирование мочевого пузыря,
- Пузырно-мочеточниковый рефлюкс (забрасывание мочи вверх по мочеточникам).
- Гипотония мочеточника.
Особенно опасны нарушения мочеиспускания у детей, которые нередко возникают после перенесенных инфекций или в результате длительной задержки мочи. Проявляется гипотония мочевого пузыря у ребенка в том, что он долгий промежуток времени не мочится, не просится на горшок.
Длительная гипотония может привести к растяжению мочевого пузыря. Каковы последствия этого явления? Они очень неприятны: появляется недержание мочи. При этом, моча может выделяться по каплям или струйками совершенно непроизвольно.
Предрасполагающие факторы к гиперактивному мочевому пузырю
К таковым относят:
- возраст;
- избыточный вес и ожирение;
- хроническую никотиновую интоксикацию;
- нарушение функции кишечника по гипотоническому типу с запорами;
- персистирующую микробную флору;
- нестабильность гормонального фона.
Что делать?
Лечение начинается с выяснения причин, вызвавших нарушения в процессе мочеотделения. Узнав причину, ее можно устранить во многих случаях. Хотя, например, при запущенной аденоме предстательной железы нет никаких гарантий на восстановление нормальных функций мочевого пузыря даже при успешном лечении основного заболевания.
Особенно сложно восстановить нервную регуляцию деятельности мочевого пузыря при травмах позвоночника или головного мозга. Зачастую оказывается невозможным восстановление нормального мочеиспускания у пожилых людей. Дело в том, что у них происходят дегенеративно-дистрофические изменения в мускулатуре стенок мочевого пузыря.
В качестве лечения назначают физиопроцедуры, лечебную гимнастику, а также лекарственные препараты при гипотонии мочевого пузыря. При назначении медикаментозных средств учитывают причины, вызвавшие заболевание.
Могут понадобиться препараты, которые оказывают противовоспалительное действие, снимают интоксикацию, повышают иммунитет, нормализуют обменные процессы в организме. В некоторых случаях назначаются спазмолитические средства, мочегонные или препараты уролитического действия. При гормональном дисбалансе принимаются меры для его восстановления. Для пожилых людей или пациентов, перенесших травмы мочевого пузыря, рекомендовано применения препаратов, которые помогают регенерации тканей.
Во многих случаях функции мочевого пузыря полностью восстанавливаются. Иногда для этого требуется не лечение, а лишь время. Это касается случаев беременности или развития гипотонии пузыря из-за его катетеризации в послеоперационный период.
Гипотония матки
При этой патологии сократительные возможности матки ухудшены. Гипотония матки у женщин при беременности не так чревата, как во время родов. Факторы, способствующие развитию гипотонии матки:
- пороки ее развития;
- неоплазии;
- рубцы (например, после операций);
- многоплодие или многоводие;
- многочисленные роды.
Гипотония матки проявляется ослабленной родовой деятельностью.
Лечение проводят препаратами, усиливающими тонус матки – это Окситоцин, Метилэргометрин, Динопростон.
Вагинит атрофического характера
Он развивается вследствие нехватки эстрогена, что вызывает:
- резкое истончение слизистой стенки влагалища;
- быстрый спад пролиферативных действий в эпителии влагалища;
- спад выработки гликогена клетками эпителия;
- снижение количества лактобацилл или их полная гибель;
- увеличение PH влагалищной жидкости.
Вагинит атрофического характера проявляется сильной сухостью и зудом в области влагалища, чрезмерным выходом выделений с прожилками крови, появлением боли до и после полового акта.
Вагинальная атрофия
УРОГЕНИТАЛЬНЫЕ РАССТРОЙСТВА В КЛИМАКТЕРИЧЕСКОМ ПЕРИОДЕ
Урогенитальные расстройства (УГР) в климактерическом периоде — комплекс симптомов, связанных с развитием атрофических и дистрофических процессов в эстрогензависимых тканях и структурах нижней трети мочеполового тракта: мочевом пузыре, мочеиспускательном канале, влагалище, связочном аппарате малого таза и мышцах тазового дна.
Гиперактивный мочевой пузырь — состояние, характеризующееся непроизвольными сокращениями детрузора во время его заполнения, которые могут быть как спонтанными, так и спровоцированными.
Императивный позыв к мочеиспусканию — появление сильного, неожиданно возникшего позыва к мочеиспусканию, который в случае невозможности его реализации приводит к НМ (императивное, или ургентное НМ).
Истинное недержание мочи (НМ) при напряжении (так называемое стрессовое НМ — непроизвольная потеря мочи, связанная с физическим напряжением, объективно доказуемая и вызывающая социальные и/или гигиенические проблемы.
Смешанное НМ — сочетание стрессового и императивного НМ с преобладанием одного из них.
СИНОНИМЫ
ЭПИДЕМИОЛОГИЯ
УГР встречают у 30% женщин, достигших возраста 55 лет, и у 75% женщин, достигших возраста 70 лет. 70% женщин с гиперактивным мочевым пузырём отмечают наличие взаимосвязи между появлением УГР и наступлением климактерического периода.
К специфическим факторам риска развития УГР в климактерическом периоде относят:
- дефицит эстрогенов;
- наследственную предрасположенность (при различных видах НМ).
КЛАССИФИКАЦИЯ
Единой классификации УГР не существует. По степени тяжести выделяют:
- УГР лёгкого течения;
- УГР среднетяжёлого течения;
- тяжёлые УГР.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В основе развития УГР в климактерическом периоде лежит дефицит половых гормонов, прежде всего эстрогенов. Доказано, что рецепторы к андрогенам, ЭР и ПР имеются практически во всех структурах урогенитального тракта, таких как:
- нижняя треть мочеточников;
- мочевой пузырь;
- мышечный слой сосудистых сплетений мочеиспускательного канала и уротелий;
- матка;
- мышцы и эпителий влагалища;
- сосуды влагалища;
- мышцы тазового дна и связочный аппарат малого таза.
Распределение их не везде одинаково, а плотность значительно ниже, чем в эндометрии.
Одновременное развитие атрофических процессов, связанных с прогрессирующим дефицитом эстрогенов в этих тканях, обусловливает столь частое сочетание симптомов АВ и цистоуретральной атрофии у большинства пациенток.
Основные звенья патогенеза УГР:
- нарушение пролиферации эпителия влагалища и мочеиспускательного канала, уменьшение синтеза гликогена, изменение характера влагалищного секрета (исчезновение лактобацилл, повышение рН), возможное присоединение вторичной инфекции;
- нарушение кровоснабжения стенки мочевого пузыря, мочеиспускательного канала, стенки влагалища, развитие ишемии детрузора, мочеиспускательного канала, влагалища, уменьшение транссудации;
- нарушения синтеза и обмена коллагена в связочном аппарате малого таза, деструктивные изменения в нём, потеря эластичности, ломкость. Как следствие — опущение стенок влагалища и нарушение подвижности и положения мочеиспускательного канала, развитие НМ при напряжении;
- уменьшение количества α и βадренорецепторов в мочеиспускательном канале, шейке и дне мочевого пузыря;
- изменение чувствительности мускариновых рецепторов к ацетилхолину, снижение чувствительности миофибрилл к норадреналину, уменьшение объёма мышечной массы и сократительной активности миофибрилл, их атрофия.
Сочетание указанных изменений приводит к развитию симптомов АВ, цистоуретральной атрофии, НМ при напряжении и гиперактивном мочевом пузыре. Они способствуют формированию состояния психосоциального дискомфорта, который характеризуется сочетанием внешних (социальных) и внутренних (психологических) факторов, развивающихся на фоне развития расстройств в мочеполовой сфере.
Опасность и прогноз
Для устранения этого заболевания необходимо прибегать к комплексу лечебных процедур, направленных на причину состояния и воздействовать непосредственно на орган.
В первую очередь, следует избегать переполнения мочевого пузыря, так как это усугубляет ситуацию. С этой целью пациенту устанавливается уретральный катетер.
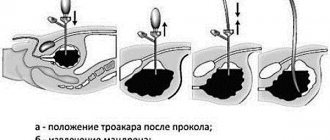
Катетер представляет собой приспособление в виде резиновой трубки, которая вводится через уретру по ходу мочевыводящих путей в мочевой пузырь.
Из-за того, что патология не разрешается одномоментно, рационально использовать катетер, который устанавливается на 3-5 дней. Это позволит избежать лишней травматизации органов и позволит избежать дальнейшего растяжения пузыря. Катетеры, так же, изготовляются из различных материалов, таких как:
- Силикон.
- Латекс.
- Поливинилхлорид.
- Латунь.
Металлические приспособления не подходят для длительного использования и значительно травмируют стенки мочевыводящих путей. Внутренние стенки катетера покрывают силиконом, что позволяет избегать развития аллергических реакций на чужеродное тело и уменьшает скопление солей на приспособлении, выделяемых с мочой.
Серебряное покрытие имеет противовоспалительный эффект и позволяет длительно использовать инструмент.
Наиболее функционален в данной ситуации катетер Фолея.
Врожденная атония (в том числе как генетическая патология) – довольно редкое явление, почти не поддающееся терапии. В такой ситуации пациенту рекомендуют устойчивый график опорожнения, медикаментозное лечение и применение подгузников.
Приобретенное заболевание успешно излечивается, если все рекомендации соблюдаются, но в запущенных случаях становится необходимым оперативное вмешательство.
Для профилактики важна своевременная терапия воспалений, превентивные меры по отношению к травмоопасным ситуациям. Не рекомендуется заниматься самолечением, чрезмерное растяжение стенок мочевого пузыря может обернуться ухудшением самочувствия.
Чтобы вылечить любое заболевание, следует выяснить причину его появления и устранить. Если причина выявлена, и она может быть устранена за определенное время, то прогноз на выздоровления положительный. В других случаях, если причину атонии невозможно устранить, к примеру, если была серьезная травма или болезнь является генетическим отклонением, то придется пользоваться современными гигиеническими средствами, которые позволят ликвидировать последствия заболевания.
Если консервативная терапия не дает положительного эффекта, то придется прибегнуть к услугам хирурга.