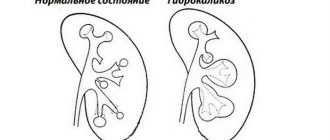
Чашечно лоханочная система расширена что это? Это патологическое явление, практически всегда говорящее о наличии определенной почечной патологии. Эта система, иногда для краткости называемая ЧЛС, отвечает непосредственно за сбор мочи и ее вывод из организма. Во внутренней части почки располагаются небольшие чашечки (от шести штук до дюжины), которые соединяются друг с другом в большие по размерам (до 4 на одну почку), и они уже выходят в почечные лоханки. В месте выхода расположена так называемая шейка – достаточно узкий канал, который легко закупоривается при различных патологиях, вызывая расширение компонентов системы и рост самих почек в размерах. Итак, если чашечно лоханочная система расширена — что это, отчего возникает, и как лечится?
Строение чашечно-лоханочной системы
Паренхима ЧЛС состоит из внешней части (коркового слоя) и внутренней части (мозгового вещества). Структурными единицами этой системы являются чашечки, лоханки и специальная структура в месте их соединения – шейка. Моча образуется вследствие фильтрации плазмы крови в почечных клубочках. Оттуда она поступает в систему канальцев и далее в пирамиды, из которых попадает сначала в чашечки, а после в лоханки ЧЛС.
В каждой почке по 6-12 малых чашечек, они соединяются по 2-3 и сливаются в большие чашечки, которых получается по 4. Большие открываются в лоханке, где и накапливается моча. Лоханка представляет собой полость воронкообразной формы.
Её внутренняя оболочка состоит из ткани, которая способна противостоять агрессивному воздействию мочи. Чтобы скапливающаяся в лоханке жидкость продвигалась дальше в мочеточник, под слизистой располагаются ткани гладкой мускулатуры. Они обеспечивают перистальтику и выход мочи.
Шейка, соединяющая две эти части ЧЛС, довольно узкая, поэтому она уязвима при мочекаменной болезни, так как может быть закупорена даже небольшим камешком.
Расширение ЧЛС обеих почек
Чашечно лоханочная система расширена что это? Это патологическое явление, практически всегда говорящее о наличии определенной почечной патологии. Эта система, иногда для краткости называемая ЧЛС, отвечает непосредственно за сбор мочи и ее вывод из организма. Во внутренней части почки располагаются небольшие чашечки (от шести штук до дюжины), которые соединяются друг с другом в большие по размерам (до 4 на одну почку), и они уже выходят в почечные лоханки. В месте выхода расположена так называемая шейка – достаточно узкий канал, который легко закупоривается при различных патологиях, вызывая расширение компонентов системы и рост самих почек в размерах. Итак, если чашечно лоханочная система расширена — что это, отчего возникает, и как лечится?
Заболевания рассматриваемых органов могут быть приобретенными, или иметь генетически обусловленный характер.
Врожденные болезни – это пороки мочеточников и самих лоханок, к ним относятся:
- Гидронефроз – когда чашечки и лохани расширены (дилатация лоханок), при этом паренхимы почек атрофированы. Как правило, порок становится следствием врожденного же сужения мочевыводящих каналов, иногда встречаются врожденные случаи пузырно-мочеточникового рефлюкса (обратного заброса мочи в пузырь). При нем структуры почек растут в размерах, увеличивая и сами органы, происходит расширение ЧЛС.
- Сужения, вплоть до полного заращения, мочеточников, из-за внутриутробных аномалий развития. Такие явления, называемые стриктурами, могут быть как двусторонними, так и развиться на одной стороне (например, правой почки), и сопровождаются расширениями всей системы. Мочеточник, подобно аппендиксу, заканчивается слепо.
- Удвоение числа лоханок, мочеточников и чашечек. Обычно эта аномалия не беспокоит больного, который может даже не подозревать об имеющемся у него пороке развития всю жизнь;
- Иные аномалии строения.
Другие причины:
- перегибы мочеточников;
- последствия УЗИ почек;
- длительное удерживание мочевого пузыря в переполненном состоянии;
- дети могут страдать этой патологией, если мочеиспускание у них обильно и происходит нечасто;
- блокировка отвода мочи почечными камнями, воспалительным отделяемым и другими конкрементами;
- избыточное питье;
- инфекции мочевыделительных органов;
- пиелонефрит;
- низкий тонус мышц почек (в том числе из-за интоксикации);
- рефлюкс мочи;
- неврологические явления;
- иные системные проблемы, последствия приема медикаментов, и др.
Клиника заболевания и диагностика
Увеличение ЧЛС почек не обладает какими-то специфическими симптомами, но по ряду признаков заболевание все же можно диагностировать довольно точно:
- пациент чувствует боль в пояснице, области паха;
- частые безрезультатные позывы к отправлению малой нужды;
- замедленный процесс мочеиспускания;
- в выделяемой урине появляется кровь;
- живот вздувается;
- боль часто симметрична (исходит от обеих почек). Если она односторонняя, то на стороне расположения пораженного органа (к примеру, левой почки) она будет значительно сильнее.
В некоторых случаях у больного повышается давление, начинается жар, проявляются отеки тканей.
Прежде чем приступать к терапевтическим мероприятиям, необходимо провести полную диагностику:
- УЗИ мочевыводящих органов;
- сдача проб крови и урины.
Это позволяет выявить патологические изменения в органах даже у детей, включая внутриутробный период.
Лечение
В случаях расширения воспалительного генеза болезнь лечат симптоматически, основная цель – купировать воспалительный процесс.
Назначают такие лекарства, как:
- Индометацин;
- Диклофенак;
- Вольтарен.
Они хорошо снимают воспаление и обезболивают.
Если у пациента происходят спазмы мускулатуры мочевыводящей системы, ему дополнительно назначают спазмолитики наподобие но-шпы и ей подобных. Больным с болезнью бактериального характера проводят курс лечения уросептиками – специальными антибиотиками. К этой группе относят аминогликозиды, фторхинолоны.
Хирургическое вмешательство показано при наличии затруднений в оттоке урины. Так, закупорка мочевыводящих путей устраняется путем дробления перекрывших протоки конкреций ударно-волновой или контрактной литотрипсией.
Самое лучшее лечение любой болезни – это профилактика.
Чтобы минимизировать риск развития заболевания, следует:
- употреблять рекомендуемое количество жидкости в сутки (от полутора до двух литров);
- вести здоровый образ жизни;
- проводить периодический профилактический курс диуретиков.
В период беременности отказ от вредных привычек и здоровый образ жизни особенно важен: это поможет предотвратить развитие у плода врожденных пороков.
Какие проблемы могут возникнуть
Любой патологический процесс, повреждение тканей, то есть любое отклонение от нормы в состоянии и работе чашечно-лоханочной системы негативно влияет на процесс выведения мочи и может привести к заболеваниям. Кроме того, проблемы могут иметь врожденный характер:
- расширение ЧЛС;
- удвоение структур почки;
- уплотнение тканей.
Удвоение ЧЛС
Одна из форм аномального развития почек – удвоение чашечно-лоханочной системы, которая еще называется неполным удвоением почки. Заболеванием оно не считается, так как в большинстве случаев люди не предъявляют никаких жалоб и нередко даже не подозревают о наличии у них такой аномалии. Однако при удвоении ЧЛС почка может стать более уязвимой для воспалительных заболеваний.
Аномалия появляется еще во время внутриутробного развития ребенка. Может произойти удвоение только одной из структур, а может удвоиться количество чашечек, лоханок и мочеточников. Возможно, что из каждой дополнительной лоханки выходит не один, а несколько мочеточников, которые потом сливаются вместе, и общий канал впадает в мочевой пузырь.
Проблема возникает в случаях, когда аномальное строение органа приводит к неполному выведению мочи из лоханок, то есть к ее застою. Нарушения уродинамики рано или поздно приводят к развитию заболеваний, к тому же они создают благоприятную среду для размножения бактерий, увеличивается риск развития воспалительных процессов. При данной патологии возможны следующие симптомы:
- боли в пояснице со стороны аномального органа;
- отечность;
- проблемы с мочеиспусканием;
- скачки артериального давления;
- общая слабость.
Лечения данной патологии как таковой нет, а при развитии воспалительных процессов назначается симптоматическая терапия и прием антибактериальных и противовоспалительных препаратов.
Расширение ЧЛС
Расширение или по-научному дилатация ЧЛС может иметь врожденный характер, но чаще она бывает приобретенной по различным причинам.
Среди причин врожденного характера чаще всего имеют место так называемые стриктуры, то есть значительное сужение или заращение мочеточника, происходящее у плода в период беременности. В этих случаях мочеточник бывает настолько узок, что моча с трудом по нему проходит, или, вообще, он заканчивается слепо.
Если ЧЛС почек расширена вследствие других патологических процессов, то чаще всего диагностируется гидронефроз.
Причиной гидронефроза становится хроническое нарушение выведения мочи и ее застой в почках. Она не в состоянии полностью пройти из почечной лоханки через мочеточник в мочевой пузырь из-за возникающих на пути препятствий:
- закупорка камнем одной из структур ЧЛС;
- онкологический процесс;
- изменения в тканях вследствие длительного воспаления;
- травматические повреждения почки.
При нарушении нормального движения мочи ее часть всегда остается в лоханках. В результате давление в ЧЛС становится выше. Поскольку в структуру этой системы входит несколько слоев мышц, она может растягиваться, что поначалу компенсирует переполнение и повышение давления. Постепенно при постоянном перерастяжении чашечки и лоханки уже не в состоянии вернуться в свои нормальные размеры. Патология на первом этапе называется каликоэктазией и еще не приводит к гидронефрозу.
При продолжении патологического процесса он распространяется на паренхиму почки, что приводит к деформации ЧЛС. Из-за постоянного давления на стенки почки ткани истончаются, нарушается процесс их снабжения кровью. В результате гидронефроза поврежденные ткани уже не могут справляться со своими функциями в полной мере, возможно развитие почечной недостаточности.
Первыми симптомами гидронефроза служат:
- боли ноющего характера в пояснице, в животе;
- гематурия;
- повышение АД;
- отечность.
- аномалии развития чашечно-лоханочной системы;
- травмы почки;
- мочекаменная болезнь.
Уролитиаз как причина гидронефроза
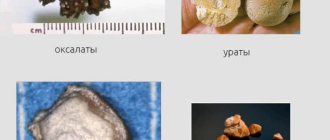
Уролитиаз – это мочекаменная болезнь, которая является одной из причин расширения чашечно-лоханочной системы. Особенную опасность в этом плане представляют камни, образующиеся в лоханке и в шейке. Дело в том, что камни могут препятствовать нормальному оттоку мочи, накопление которой ведет к расширению ЧЛС и гидронефрозу.
Причины мочекаменной болезни:
- нарушение обменных процессов в организме;
- недостаточное поступление жидкости;
- несбалансированное питание;
- побочные эффекты от лечения некоторыми медикаментозными препаратами.
Симптомы мочекаменной болезни могут быть неощутимы до тех пор, пока моча может нормально отходить из почки. Нарушают отток мочи крупные камни или выход конкрементов из лоханки и закупорка просвета мочеточника. Это состояние называют почечной коликой. Она сопровождается сильной приступообразной болью, гематурией, повышением температуры.
Воспалительные процессы
Воспалительные процессы – наиболее частая причина уплотнения ЧЛС, а одним из самых распространенных воспалительных заболеваний данного органа является пиелонефрит. Процесс повреждения тканей и деформации чашечно-лоханочной системы вследствие воспаления обычно происходит постепенно с нарастанием симптомов и последствий.
Стадии деформации ЧЛС при воспалении:
- Альтерация – частичная гибель эпителиальных тканей при попадании инфекции в почку.
- Экссудация – отечность стенок ЧЛС вследствие образования иммунных комплексов.
- Пролиферация – увеличение плотности эпителия в воспаленной зоне.
Пиелонефрит развивается вследствие проникновения патогенных микробов. Вероятность развития этого заболевания увеличивается при снижении иммунитета, которое может быть обусловлено системными или другими воспалительными заболеваниями, переохлаждением, гиповитаминозом. Острый пиелонефрит проявляется резко и ярко сильной болью, высокой температурой, ухудшением общего самочувствия. При хроническом заболевании симптомы более стерты.
Основные симптомы
В большинстве случаев, расширение чашечки почки протекает параллельно с пиелоэктазией (расширение лоханок почки). Но несмотря на наличие двух патологий, симптоматика очень тусклая. У маленьких детей, даже при расширении лоханки свыше 7 мм, могут отсутствовать симптомы заболевания. Как говорилось выше, гидрокаликоз развивается из-за застойных явлений и как результат, начинает активную деятельность инфекционно-воспалительный процесс, который приводит к появлению следующих симптомов:
- при обследовании в моче обнаруживаются лейкоциты и эритроциты;
- повышается температура тела;
- болезненные ощущения в области поясницы, могут быть как с левой, так и с правой стороны;
- боль в процессе мочеиспускания;
- тошнота, иногда переходящая в рвоту;
- моча изменяет цвет.
Яркость клинической картины зависит от того, насколько расширенная чашечка и лоханка. Наиболее часто симптомы начинают возникать, когда чашечка превысила границу в 4 мм, а лоханка в 7 мм. Если данные показатели меньше, то признаков патологии практически нет. Но если ранее наблюдались проблемы со стороны мочеполовой системы, то стоит проводить регулярное ультразвуковое обследование почек.
У маленьких пациентов, в отличие от взрослых, есть такая особенность, при расширении лоханки свыше 7 мм, клинические проявления заболевания могут полностью отсутствовать. Поэтому за такими больными требуется тщательное внимание и своевременное проведение диагностики.
Диагностика и лечение
Основной метод диагностики – ультразвуковое исследование почек. Во время УЗИ врач оценит расположение органа, его размеры, увидит уплотнение стенок, деформацию лоханок и чашечек, а также наличие песка и камней. Также обязательно выполняется анализ мочи, при необходимости назначаются дополнительные исследования, которые помогут уточнить диагноз.
Лечение подбирается в зависимости от выявленной проблемы. Вполне можно справиться с мочекаменной болезнью, пиелонефритом с помощью консервативных мер. При значительном повреждении тканей почек или врожденных патологиях лечение может быть только симптоматическим. В тяжелых случаях показан гемодиализ или хирургическая операция.
Основные параметры почки взрослого человека
Кортикальный слой этого важнейшего органа мочевой системы взрослого человека обладает толщиной 0,5-0,7 см Длина и ширина почки у лиц мужского пола намного больше, чем у женщин.
В теле человека правая и левая почки отличаются по своим размерам на величину, составляющую 5%. Изменения в почках происходят до 50 лет.
На первом году жизни почка имеет длину 6 см, в 14-15 лет ее размеры увеличиваются до 11 см. После 50 лет уменьшаются размеры органа, происходит опускание почек, изменяется эластичность сосудов.
На начальных этапах жизни малыша почка лишена жировой капсулы, а ее формирование заканчивается в 50 лет. Затем она изменяется: истончается или полностью исчезает.
Толщина шарового слоя в норме имеет размеры от 7 до 12 мм.
Пирамиды, расположенные в корковом веществе, обладают размерами 8-10 мм на 6-8 мм. Чашки имеют диаметр 5 мм. У взрослых параметры лоханки составляют 25 мм, а у детей они равны 10 мм. Женский орган имеет размеры: 7,5-12х10-5 см, 7, 5-10,0 мм – длина органа: 4,5-5,5 мм – ширина. Суммарный объем составляет 300 см².
Главный показатель функционирования почек – толщина паренхимы. В норме она составляет 20-23 мм, и изменяется в зависимости от возраста: в 25 лет – 20±1,5 мм, 56-70 лет ±1,4 мм.
Пирамиды, расположенные в корковом веществе, обладают размерами 8-10 мм на 6-8 мм. Чашки имеют диаметр 5 мм. У взрослых параметры лоханки составляют 25 мм, а у детей они равны 10 мм. Женский орган имеет размеры: 7,5-12х10-5 см, 7, 5-10,0 мм – длина органа: 4,5-5,5 мм – ширина. Суммарный объем составляет 300 см?.
Расшифровка УЗИ даёт наиболее полную картину состояния данных органов, а также может подтвердить или же опровергнуть предварительный диагноз врача. Для того, что бы грамотно расшифровывать результаты УЗИ важно знать критерии и нормы, по которым определяется общее состояние среды.
Основными критериями при расшифровке результатов сонографии являются форма и размеры почек, а также величина паренхимы (верхний слой ткани почки, выполняющий задачу сбалансирования внутренней среды).
Ультразвуковое исследование (УЗИ, сонография) является действенным методом для диагностики различных заболеваний и патологий мочевыделительной системы. Это исследование гарантирует точную и достоверную диагностику, а также позволяет чётко визуализировать исследуемую зону.
УЗИ почек направлено на оценку организации структуры, выявление патологий и нарушений в объёме, форме и контуре. Сонография выявляет неправильное положение органа, а также нарушения в мочевыделительной системе.
Общие стандартные показатели
Нормой при расшифровке УЗИ почек является наличие 11 основных показателей:
- бобовидная форма органа;
- правая почка немного уступает левой в размерах;
- контуры органов очерчены чётко без тёмных пятен и размытых линий;
- толщина гиперэхогенной капсулы не превышает в размерах 2 мм;
- величина размеров почек взрослого человека практически не отличается (допустимо отклонение не более чем на 2 см);
- в процессе дыхания почка может отклоняться от места нахождения вертикально не более чем на 4 см (амплитуда от 2 до 3 см);
- почечная эхогенность ниже в сравнении с паренхимой;
- паранефральная клетчатка не отличается от почечного синуса по эхогенности;
- нахождение правой почки немного ниже, чем левой;
- лоханка должна содержаться в чистоте, не желательны следы песка или вкрапления камней;
- показатели задних и передних стенок не должны превышать 1,5 см;
- почечная эхогенность должна быть чуть ниже эхогенности печени.
При расшифровке сонографии специалист может отметить такие показатели как отклонения в структуре (аномалии), эхогенность и структура объёмных образований (их наличие вообще), выявление конкрементов и новообразований (их величину, местоположение и степень развития злокачественности).
При необходимости может быть отмечены такие факторы как киста, губчатая почка, гипоплазия или же аплазия (в случае диагностирования). Специалисты уверены, что величина напрямую зависит от массы тела человека: чем больше масса человека, тем выше показатели величины органа (объём, высота, рост).
Состояние паренхимы один из наиболее важных показателей при расшифровке сонографии. При нормальном состоянии пациента она должна быть однородной структуры, без явных повреждений и изменений структуры ткани.
Толщина паренхимы не должна превышать 2,5 см, но с возрастом в силу разных причин (развитие воспалений или же атеросклероза) толщина паренхимы может становиться меньше, происходит процесс истончения. Нормальным размером почки взрослого человека считается величина органа, соотносимая с величиной кулака.
Стандарты величин при расшифровке результатов УЗИ позволяют грамотно выявлять многие заболевания человека, связанные с мочевыделительной системой.
Приемлемые показатели расшифровки в соответствии с половой принадлежностью
Принципиальных различий в расшифровке по половому признаку не наблюдается, но стоит отметить некоторые нюансы такой диагностики. В нормальном состоянии размеры органов мужчин больше, чем женщин, что обуславливается более крупным телосложением представителей мужского пола. Почки мужчин имеют большие размеры в ширине, длине и толщине. Кортикальный слой также имеет большие габариты у мужчин.
Устали бороться с почечными заболеваниями?
ОТЕКИ лица и ног, БОЛИ в пояснице, ПОСТОЯННАЯ слабость и быстрая утомляемость, болезненное мочеиспускание? Если у вас есть эти симптомы, то вероятность заболевания почек составляет 95%.
Если вам не наплевать на свое здоровье, то прочитайте мнение врача-уролога с 24 летним стажем работы. В своей статье он рассказывает о капсулах РЕНОН ДУО .
Это быстродействующее немецкое средство для восстановления почек, которое много лет применяется во всем мире. Уникальность препарата заключается:
- Ликвидирует причину возникновения болей и приводит почки к первоначальному состоянию.
- Немецкие капсулы устраняют боли уже при первом курсе применения, и помогают полностью вылечить заболевание.
- Отсутствуют побочные эффекты и нет аллергических реакций.
источник: beregipochki.ru
Симптомы, указывающие на проблему
Если расширена лоханка незначительно, то клинические признаки могут не наблюдаться вовсе или иметь умеренный характер. Пиелокаликоэктазия справа или слева тяжелой формы характеризуется повышенным местным давлением, присоединением инфекционного поражения. Пациент жалуется на застойные процессы, проблематичное выведение мочи. Клиническая картина при пиелокаликоэктазии проявляется следующим образом:
- ощущение тяжести и дискомфорт и пояснице;
- нарушенное мочевыведение;
- болезненные чувства при опорожнении пузыря;
- изменение запаха и цвета урины.
К терапевту рекомендуется обращаться, даже если выявлено 1—2 симптома пиелокаликоэктазии, поскольку болезнь быстро прогрессирует и приводит к осложнениям.
Где расположена ЧЛС
Почка снаружи окружена жировым слоем, где находится защитная фиброзная капсула, под капсулой расположена почечная ткань, которая носит название паренхима.
Паренхима состоит из клубочков и канальцев.В клубочках происходит процесс образования мочи, которая по канальцам попадает в чашечно-лоханочную систему.
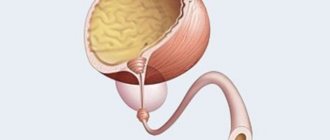
ЧЛС расположена внутри каждой почки, она состоит из нескольких чашек, которые переходят в лоханку, место перехода называется шейка, после чего соединяются с мочеточником. Шейка является самым узким местом, поэтому при наличии камней, даже небольшие по размеру конкременты, могут вызвать ее закупорку.
Если говорить о лоханке, то она имеет вид воронки, в которой накапливается вся моча, что образуется в почках. Ее внутренняя слизистая оболочка является непроницаемой для мочи и тех агрессивных веществ, что в ней находятся. Движение мочи из лоханки в мочеточник осуществляется за счет сокращения гладкой мускулатуры.
Если здоровье у человека нормальное, то ЧЛС представляет собой бесперебойно и надежно работающую систему по выводу мочи из организма. Если в одной ее части возникают сбои в работе, то они сразу же отражаются и на другой составляющей. Как результат таких нарушений, появляются патологии не только почек, но и неправильно работает вся мочевыделительная система.
Различия в расширении левой и правой чашечки
Специфических симптомов, которые свидетельствовали бы о расширении чашечки правой или левой почки нет, но есть несколько небольших особенностей. Довольно часто во врачебной практике можно встретить случаи выраженного воспалительного процесса с правой стороны. Это связано с тем, что большинство людей правши, поэтому у них преобладает мышечный тонус с правой стороны. При проявлении первых признаков патологии стоит немедленно обратиться к специалисту.
При наличии гидрокаликоза с левой стороны уменьшается количество почечной ткани. Это связано с тем, что соединительная ткань разрастается в местах воспалительного процесса. И как результат, можно сделать вывод, что чем чаще в человеческом организме происходят воспалительные реакции, тем больше вероятность формирования участков с соединительной тканью.
Возможные заболевания чашечно лоханной системы
Все заболевания почек, в том числе и их чашечно-лоханочной системы, могут быть врожденными или быть приобретенными.
Среди врожденных патологий стоит выделить пороки в развитии лоханок и мочеточников, так как эти два элемента очень тесно связаны между собой, и порок одного из них влечет за собой нарушения в работе другого.
К врожденным патологиям ЧЛС почек относят:
Расширение лоханок и чашечек, которое сопровождается атрофией паренхимы обеих почек, оно носит название гидронефроз. Данная патология в большинстве случае является вторичной и возникает из-за того, что сужен мочеточник или уретра. Кроме этого, указанную патологию может вызвать пузырно-мочеточниковый рефлюкс, при котором происходит забрасывание мочи обратно или мегауретер.
Во время внутриутробного развития может произойти сужение или полное заращение мочеточникового отростка. Это может быть как с одной, так и с обеих сторон, развивается вместе с гидронефрозом. В таких случаях мочеточник слепо заканчивается.
Во время внутриутробного развития плода может произойти удвоение чашечно-лоханочной системы, при этом может увеличиваться число лоханок, чашечек и мочеточников. Может быть вариант, при котором из каждой дополнительной лоханки выходит только один мочеточник, но их может быть и несколько, после чего они сводятся в один канал, который впадает в мочевой пузырь.
Чаще всего встречается именно удвоение ЧЛС и в большинстве случаев человек с таким врожденным пороком может прожить всю жизнь, даже не подозревая, что у него есть данная патология развития почек.
Развитие указанной патологии происходит из-за того, что у человека хронические нарушения оттока мочи, а вызвано это может быть такими факторами:
выход из чашечек или лоханки может быть закупорен камнем; если развивается онкологическая опухоль, то она постепенно перекрывает отверстие мочеточника, и моча хуже уходит; при запущенных воспалительных процессах могут развиваться структуры, которые также будут мешать нормальному оттоку мочи; своевременный и полноценный отток мочи из почки может быть нарушен после получения ее травмы.
Осложнения
Увеличенные размеры почек хоть и не досаждают болью, но могут привести к осложнениям, в том числе требующим оперативного вмешательства. Дилатация правой и левой почки при стабильно сохраняющемся повышенном давлении влечет застой мочи и изменение ее состава. При прогрессии осложнения может возникнуть гидронефроз и отказ почки. Существует большая вероятность образования камней ввиду изменения химического состава и плотности мочи. На начальном этапе и средней стадии развития двухсторонняя пиелокаликоэктазия приводит к следующим осложнениям:
- мочеиспускание затрудняется и становится болезненным;
- появляются усиливающиеся боли в области поясницы;
- увеличивается риск подхватить вторичную инфекцию;
- при хронической стадии может наблюдаться диффузное поражение паренхиме почек.
Вернуться к оглавлению
Как развивается заболевание
В начальной стадии данного процесса в лоханках и чашечках повышается давление. Сначала они могут немного растягиваться за счет наличия гладкой мускулатуры, и, таким образом, будет компенсироваться переполнение лоханки мочой.
На следующем этапе происходит расширение чашек и происходит дилатация лоханок. Это состояние имеет название каликоэктазия, и если начать вовремя проводить лечение, то к гидронефрозу оно не приведет.
Если не предпринять необходимых мер лечения, то постепенно канальцы и клубочки паренхимы почек атрофируются, из-за того что постоянно переполнены мочой и уже не могут полноценно выполнять положенные на них функции. Ткань данного органа начинает уменьшаться, при этом дилатация ЧЛС увеличивается, и орган деформируется.
Основными признаками развития этой патологии будет появление боли в области поясницы, при этом она будет иметь различный характер и интенсивность, появляется гематурия.
На первых стадиях развития болезни возникновение почечных колик может быть единственным симптомом, что указывает на развитие гидронефроза обеих почек. Часто больные и не подозревают об этом, а сильные боли, требующие приема медикаментов для обезболивания, связывают с развитием мочекаменной болезни.
На следующих этапах, когда ЧЛС система расширена уже значительно, кроме боли в моче начинает появляться кровь, что вызвано разрывами слизистой оболочки от действия высокого давления и острых камней.
Появление камней в почках может быть вызвано следующими причинами:
неправильный режим питания; человек употребляет мало жидкости; избыточная масса тела; заболевания, вызывающие нарушения обмена веществ; если долгое время принимать некоторые лекарства.
Когда камень перекрывает отток мочи, этот процесс называется почечной коликой и сопровождается резкой и сильной болью.
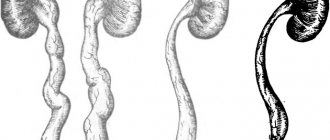
Чаще всего расширена бывает правая почка, что связано с особенностями анатомического строения организма, но гидронефроз может быть и двусторонним, а это уже приводит сначала к почечной недостаточности, а если не лечиться, то и к инвалидности.
Определение того, что у пациента развивается гидронефроз, проводится во время обследования на УЗИ. Опытный врач это видит по уменьшению мозгового слоя почки и по расширению чашечно-лоханочной системы.
Лечение данной патологии проводится только в стационарных условиях, при этом устраняются причины, которые привели к затруднению оттока мочи.
Диагностические мероприятия
Среди диагностических процедур, для выявления расширения чашечек обеих почек, наибольшее предпочтение отдают рентгенологическим и ультразвуковым манипуляциям. При проведении экскреторной урографии существует два пути введения контрастного вещества: внутривенно и через зонд. К рентгеновским методам относят внутривенную (экскреторную) урографию. Данная манипуляция предполагает получение снимков всей мочеполовой системы на 7, 15 и 21 минуте после введения в вену специального средства – Урографина.
С помощью этой манипуляции можно выявить такие изменения:
Гидрокаликоз почек при беременности
- процесс выведения мочевой жидкости из организма замедляется;
- при обследовании четко определяются расширенные чашечки;
- изменение размеров мочеточника;
- замедляется продвижение контрастного вещества на узких участках мочеиспускательного канала;
- гладкая мускулатура теряет свою двигательную активность.
В процессе проведения экскреторной урографии, стоит отметить тот факт, что контрастное вещество можно вводить не только внутривенно, но и при помощи зонда, который вводят через уретру. Для более тщательной и информативной диагностики используют допплерографию сосудов. Ультразвуковая диагностика поможет обнаружить только расширение чашечек почки. Но данный метод очень хорошо себя зарекомендовал с целью наблюдения за процессом в динамике.
Для детей магнитно-резонансная томография используется только в крайних случаях. Для более тщательного исследования патологических изменений, со стороны мочеполовой системы, необходимо подключить допплерографию сосудов. Данная манипуляция позволит следить за состоянием кровеносной системы, а именно определить отсутствие тромбов.
При проведении УЗИ, врач обращает внимание на следующие симптомы, которые наблюдаются при расширении чашечек:
- в области изменений, со стороны лоханок и чашечек, заметна повышенная эхогенность;
- «Кальциевое молоко» – это феномен в урологии, который сочетает в себе эхопозитивные и негативные сигналы на том участке, где происходит расширение и сужение.
Рентгенологическая и ультразвуковая диагностика может быть прицельной и обзорной. Обзорные исследования необходимы для нахождения патологии в человеческом организме. Прицельная диагностика используется в том случае, если врач заранее знал, какой участок почки поражен. И поэтому, дабы избежать лишнего влияния рентгеновского излучения на организм человека, облучение направляют только на пораженный участок.
Кроме этого, современная медицина предлагает такой метод исследования, как магнитно-резонансная томография (МРТ). Такая процедура позволяет максимально точно исследовать пораженный орган. Но МРТ применяют только в крайних случаях, а именно, когда у пациента ярко выраженное расширение чашечек, при возникновении возможных осложнений, а также перед оперативным вмешательством, с целью определить фронт работы.
МРТ является наиболее информативным методом диагностики, но в основном используется при наличии осложнений
Для маленьких пациентов МРТ используют только в случае острой необходимости, так как нежелательно лишний раз облучать детский организм.
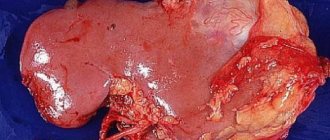
Опухоль в почках
Одной из распространенных патологий чашечно-лоханочной системы является развитие опухоли. Чаще всего страдает правая почка, но это не обязательно, обычно поражается эпителий лоханки, вернее, его железистый компонент.
Если опухоль развивается быстро, то симптомы будут похожи на те, что бывают при гидронефрозе, будет появляться кровь в моче и сильные боли в области поясницы. Кроме этого, у человека может появляться тошнота и рвота, что указывает на интоксикацию организма, он теряет аппетит и резко теряет в весе.
Для диагностирования рака лоханки также проводится ультразвуковое обследование, может быть проведена компьютерная диагностика, но часто достаточно и просто объективного обследования.
Если есть подозрение на развитие онкологической опухоли, то при проведении глубокой пальпации, обнаруживается большое уплотнение возле почки или она сама значительно увеличивается в размерах. Проводится расшифровка всех проведенных исследований и ставится окончательный диагноз.
Если вас часто беспокоят боли в области почек или в моче появилась кровь, надо не откладывать визит к врачу, который поможет определить причину, поставит правильный диагноз и назначит соответствующее лечение. Чем вы раньше это сделаете, тем меньше вероятность развития осложнения и тем проще, быстрее и эффективнее проходит процесс лечения.
Практически всегда на заключении УЗИ почек указанные параметры и размеры ЧЛС, поэтому у пациента сразу же возникает вопрос, а что это такое. ЧЛС – это чашечно-лоханочная система почки, которая служит для сбора мочи.
Почка и ее функции
Причины
Основной причиной развития гидрокаликоза считается нарушение циркуляции мочи в почечных чашечках и лоханках. В результате этого создается нагрузка на все близлежащие органы.
Расширение чашечки правой почки встречается намного реже чем левой, но в значительной мере это преобладает у пациентов с лишней массой тела, так как они обычно спят на правом боку. Поэтому происходит излишнее давление на почку, и как результат деформация чашечки.
Причина, мешающая полноценному отходу мочи, может скрываться и слева, и справа. В связи с этим различают гидрокаликоз правой и левой почки. Чаще всего страдает правая почка – она находится чуть ниже своей левой «близняшки» и больше подвержена воздействию негативных факторов. Иногда – примерно в 1/5 от всех случаев каликоэктазии – диагностируется двусторонний гидрокаликоз.
Причины появления гидрокаликоза правой, левой или обеих почек одинаковы. Но этих причин довольно много, поэтому ученые-медики разделяют их на 2 большие группы: ренальные (органические, или непосредственные) и экстраренальные (опосредованные).
Ренальные причины:
- нефротуберкулез;
- камни в почках (нефролитиаз);
- песок и камни в мочевыводящих путях;
- различные опухоли в почках;
- блуждающая почка (нефроптоз);
- опущение почки;
- аномалии строения почечных сосудов;
- инфекции мочевыделительной системы;
- травмы и различные воспаления органов выделения.
Многочисленные генетические факторы способны влиять на формирование кисты, вызывая поликистоз у ребенка или взрослого больного. Иногда первые симптомы недуга проявляются в зрелом возрасте.
Мочевой орган увеличивается в размерах с последующим развитием болевого синдрома и формированием осложнений.
Увеличение обеих почек появляется при остром пиелонефрите, нефротическом течении воспалительного процесса, гламерулонефрите, амилоидозе.
Диффузное увеличение происходит при злокачественной опухоли или наличии множественных метастазов. Одностороннее изменение размеров имеет место в тех случаях, когда здоровый орган компенсирует работу больного участка.
Наиболее опасна двусторонняя каликоэктазия. В этом случае нарушается функционирование обеих почек, и клиническая картина более выражена.
Строение почки
Снаружи почку окружает слой жировой ткани, а под ним расположена защитная фиброзная капсула, от которой внутрь органа отходят перегородки.
Они делят внутреннюю почечную структуру на доли и сегменты. В этих перегородках также пролегают кровеносные сосуды и нервные волокна.
Из чего состоит почка
Непосредственно под капсулой находится почечная ткань – паренхима. Она состоит из коркового и мозгового вещества, которые располагаются послойно. В паренхиме расположено около миллиона клеток – нефронов.
В их строении различают два отдела: клубочек и систему канальцев. В клубочке происходит фильтрация плазмы крови от продуктов метаболизма и распада других соединений.
В результате этого процесса образуется моча, которая перетекает в систему канальцев. Оттуда она поступает в так называемые пирамиды, которые располагаются в мозговом слое паренхимы. Из них моча попадает в ЧЛС.
Первый отдел ЧЛС почек – это малые почечные чаши, которые имеют форму бокалов. Широким краем они охватывают сосочки пирамид, из которых выделяется моча. В здоровой почке их от 8 до 12.
Такие чашечки объединяются в 2 – 3 больших. Они, в свою очередь сливаются в лоханку. Это структура по форме напоминает воронку, которая сужается при переходе в мочеточник.
Стенка ЧЛС почек имеет такое строение:
внутренний слизистый слой из переходного эпителия; средняя оболочка из гладкой мускулатуры; наружный слой, который состоит из соединительной ткани.
Снаружи такое образование покрыто слоем клетчатки, в которой пролегают мелкие кровеносные сосуды и нервные окончания.
Осложнения двухстороннего гидрокаликоза
При показателях, которые входят в норму расширения чашечек, симптомы заболевания могут полностью отсутствовать. Если длительное время не происходит никаких патологических изменений, то на протяжении нескольких лет, иногда и десятков, пациент может не знать о присутствии патологии.
Гидрокаликоз обеих почек может привести к определенным осложнениям, а именно:
- увеличивается давление на уретру;
- патогенные микроорганизмы заражают почечную ткань;
- венозный отток усиливается;
- начинается активное перераспределение кровотока, в результате этого усиливается кровоснабжение почек.
При двойном расширении может произойти обструкция мочевыводящих путей. Это может спровоцировать ренин-ангиотензиновую систему к активной работе, которая влияет на показатели артериального давления.
Патологии чашечно-лоханочной системы
Практически все патологические процессы почек негативно влияют на ЧЛС. Прежде всего это выражается в увеличении их размера. В таком случае доктора говорят о том, что чашечно-лоханочная система расширена.
Почему возникает такой процесс?
Одной из причин расширения ЧЛС почек является мочекаменная болезнь. Такое заболевание возникает при формировании в лоханке конкрементов различного состава.
Это может быть вызвано разнообразными причинами:
нарушение режима питания; недостаточное потребление жидкости; избыточный вес; различные системные заболевания, которые приводят к нарушению обмена веществ; длительный прием некоторых лекарственных препаратов.
При выходе камня из ЧЛС чаще всего происходит механическая закупорка мочеточника. Но процесс образования мочи происходит непрерывно, и при нарушении ее оттока чашечки и лоханки почки начинают расширяться.
Это сопровождается сильным болевым синдромом. Такое состояние получило название почечная колика.
Но иногда нарушение оттока мочи из почки может носить длительный характер.
Это обычно возникает из-за сдавливания стенок мочеточника опухолями близлежащих органов, образования в просвете мочевых путей различных рубцов после операционных вмешательств.
При этом происходит постепенное расширение ЧЛС, причем такой процесс может долгое время протекать бессимптомно и отражаться лишь при клинических исследованиях.
Это заболевание называется гидронефротической трансформацией почек.
Такая болезнь крайне опасна. Увеличенная ЧЛС с одной стороны и нерастяжимая фиброзная капсула с другой сдавливают паренхиму. В результате нарушения кровообращения происходит постепенная атрофия и необратимая гибель нефронов.
Этот процесс может даже привести к потере почки.
Еще одна болезнь, которая непосредственно затрагивает ЧЛС, это пиелонефрит. Такое заболевание развивается при бактериальном воспалении.
Чаще всего возбудители инфекции попадают в лоханку и чашки почки восходящим путем из области наружных половых органов.
Гораздо реже бактерии «заносятся» в ЧЛС током крови из очагов воспаления любой локализации. Обычно это происходит при нарушении в работе иммунной системы.
В таком случае расширение чашечно-лоханочной системы происходит за счет воспалительного экссудата. Лечение такой болезни осуществляется только антибактериальными препаратами.
Кроме того, существуют и врожденные пороки ЧЛС. Самым распространенным является ее удвоение в пределах одной почки.
К сожалению, в последнее время не последнее место в структуре урологических болезней занимают и раковые поражения почечной структуры.
Таким образом, размеры чашечно-лоханочной системы почек играют крайне важную роль в первичной диагностике многих нефрологических заболеваний.
На их основании врачи могут поставить предварительный диагноз и определить схему терапии или дальнейшего обследования больного.
Но иногда небольшое отклонение от нормы в размерах ЧЛС носит временный характер, и если не наблюдается больше никаких симптомов, то доктор порекомендует наблюдение в динамике.
источник: gastro-help.ru
Почки расположены по обе стороны от позвоночника. Норма величины органа взрослого человека составляет 100—120 мм в длину и 40—50 мм в ширину. Левая почка немного больше, чем правая. Размеры органа в целом зависят от индекса массы тела.
Существуют разные заболевания почек. Одно из них – расширение чашечно-лоханочной системы. В глубине почки расположена ЧЛС. В ней собирается и затем выводится моча. Система состоит из небольших чашечек. С помощью перегородок они соединяются, образуя 2 или 3 большие чаши. Из них образуются лоханки со слизистым слоем внутри и оболочкой из гладкой мускулатуры.
Патологии ЧЛС бывают врожденными и приобретенными. Обычно при врожденных дефектах затронуты лоханки и мочеточники.
Из лоханок вторичная моча поступает по узким каналам в мочеточник, затем — в мочевой пузырь.
Если в почках появляются какие-то нарушения, то они в ряде случаев, ведут к изменениям работы ЧЛС. При этом сдавливается паренхима, изменяются нефроны. В результате нарушается кровообращение в органе. В запущенных случаях почка не справляется со своими функциями, она перестает работать.
Врожденными патологиями являются гидронефроз, стриктура или удвоение ЧЛС. Гидронефроз развивается на почве сужения мочеточника или из-за рефлюкса при обратном забросе урины. Вследствие закупорки мочеточника камнями или при возникновении новообразований, моча также застаивается.
Болезнь трудно диагностировать на начальной стадии, так как нет ярких признаков проявления. Состояние почек постепенно усугубляется. Выделяют такие этапы пиелокаликоэктазии:
- Начальный.
- Средний.
- Хронический.
На первом этапе развития заболевания внешние признаки отсутствуют. Определить аномалию ЧЛС можно только с помощью УЗИ почек.
На средней стадии ЧЛС продолжает расширяться. Больной испытывает затруднения при мочеиспускании.
На хронической же стадии появляются осложнения. Возможны отеки конечностей, изменения цвета мочи, боли в спине.
На расширение ЧЛС влияет нарушение тока мочи. Почки работают с большой нагрузкой. Пиелокаликоэктазия справа наблюдается чаще.
Выделяют такие основные причины:
- нарушения естественного оттока мочи;
- рефлюкс;
- сопутствующие заболевания.
Неправильный отток мочи возможен у беременных. Мужчины, страдающие увеличением простаты, также могут иметь такие проблемы. В мочевыделительной системе создается давление, урина идет медленно с задержкой. Застой мочи может быть как легким, так и умеренным или тяжелым. Ее накопление становится причиной увеличения почки.
Обратный заброс мочи происходит по причине врожденного рефлюкса. Урина скапливается в почечном синусе и давит на лоханку. Почка растягивается изнутри.
Если расширяются чашечки обоих парных органов, то происходят изменения всей мочевыделительной системы. Подобные нарушения происходят при аденоме предстательной железы или опухолях мочевого пузыря. Иногда расширению ЧЛС почек у взрослых способствуют травмирования органа, отеки, инфекции.
Чашечно-лоханочная система бывает расширена на фоне таких заболеваний, как обструкция мочеточника, воспалительные процессы, расширения уретры и простаты, изменения кровеносных сосудов верхних мочевыводящих путей, опущение почки.
Чаще всего опухоли почек бывают у лиц старше 60–70 лет, реже – у детей. Причинами их возникновения могут быть нефропатия, воздействия вредных химических продуктов, длительный прием некоторых лекарственных препаратов, хронические заболевания органов мочевыделения.
Из-за появления опухоли в тканях почки может нарушиться работа ЧЛС. Больной не сразу понимает, что в его организме происходят изменения. Когда опухоль только зарождается и формируется, почки еще работают нормально. Новообразование растет и начинается давление на рядом расположенные ткани. В результате чашечно-лоханочная система изменяется. Если же опухоль находится в мочеточнике, то она закрывает проход. У больного появятся проблемы с оттоком урины. Это становится причиной воспаления в почках.
При опухолях, кроме болей и наличия крови в моче, наблюдаются тошнота, рвота, потеря веса, общее недомогание.
Аномальное строение ЧЛС
Одной из форм аномального строения почек является удвоение ЧЛС. Обычно у людей с таким отклонением жалоб на работу почек не бывает. Они могут и не знать о такой своей особенности. При удвоении ЧЛС почка больше подвержена воспалениям.
Может быть удвоенной только одна структура, а могут удвоиться чашечки, лоханки, мочеточники. При аномальном развитии образуются несколько мочеточников. Они сливаются и выходят в мочевой пузырь. Из-за неправильного строения почек, нарушается уродинамика.
Беременность
Расширение чашек и лоханок почек часто бывает выявлено неожиданно, так как начало заболевания проходит бессимптомно. Женщина проходит УЗИ, и узнает об отклонениях выделительной системы. Беременная матка увеличивается и давит на мочеточник. Обычно давление в большей степени осуществляется на одну из почек. Возникает значительное расширение с правой или левой стороны.
Еще одной причиной являются гормональные сбои. Увеличение эстрогенов влияет на сокращения мочевого пузыря. Проблема может быть выявлена по результатам анализов урины.
Настораживающим фактором должно являться повышение артериального давления у беременной. Это также может означать, что в работе почек есть проблемы.
Женщина должна следить за количеством выделяемой мочи, соблюдать питьевой режим. Врач назначает физические упражнения, которые снижают давление матки на почки.
Патология может появиться на эмбриональном этапе. Беременность при этом протекает без особенностей. Однако ребенок рождается с дефектами в строении почечной лоханки.
Пиелонефрит
Инфекционно-воспалительное заболевание, поражающее ЧЛС, называется пиелонефритом. Этот недуг вызывают болезнетворные бактерии. Они могут попасть в организм по кровяному руслу после перенесенных заболеваний. Инфекция может быть восходящей по мочеиспускательному каналу.
Бактерии проникают в чашки и лоханки почек. Происходят изменения в слизистой оболочке, она воспаляется и уплотняется. Нарушается работа органа. Может быть абсцесс, то есть гнойное воспаление тканей почек.
Для лечения воспаления применяют антибактериальные препараты. Также проводят терапию, восстанавливающую отток мочи.
Операции при гидронефрозе почек
Такое заболевание, как гидронефроз почек, встречается нечасто, и занимает шестое место среди всех нефрологических патологий. Характеризуется оно нарушением оттока мочи, что приводит к осложнениям, часто опасным для жизни. Нарастающее расширение чашечек и лоханок с последующим отмиранием паренхимы почек называется гидронефроз. Операция – порой единственный способ справиться с болезнью.
Когда необходимо хирургическое вмешательство
Чаще болезнь развивается у детей, поражается одна из почек, редко – обе. У взрослых от 20 до 60 лет патология почек преимущественно регистрируется у женщин, что связано с детородным возрастом, беременностью и гинекологическими заболеваниями. Риску также подвержены мужчины с аденомой и раком предстательной железы в период после 60 лет.
Гидронефроз развивается из-за длительных застойных явлений.
Увеличение объема мочи ведет к сдавливанию почечной ткани и ее сосудов. Внутри лоханок и мочеточника растет давление, нарушается клубочковая фильтрация. Со временем возникают осложнения, почечные канальцы и клетки органа атрофируются, наступает их некроз.
Операция при гидронефрозе показана, если польза от нее больше, нежели сам риск хирургического вмешательства. У большинства пациентов операция позволяет возобновить функции и сохранить почку. К удалению органа прибегают только в крайнем случае. Консервативное лечение используют как вспомогательное – это антибактериальная терапия и симптоматическая помощь.
Виды оперативного вмешательства
Гидронефроз бывает врожденным или приобретенным. Заболевание прогрессирует медленно, проходит несколько периодов. Течение болезни может быть острым или хроническим, асептическим или осложненным наличием микробной флоры. При выборе метода лечения должны быть учтены все особенности болезни у пациента.
Виновником гидронефроза чаще всего становится нарушение структуры мочеточника и его обструкция (закупорка) в области выхода из лоханки. Любая операция предполагает восстановление оттока мочи. В таком случае выполняется пиелопластика при гидронефрозе.
Иногда во время операции обнаруживается, что паренхима почек полностью разрушена, и восстановить ее невозможно. Тогда хирург прибегает к удалению органа или его сегмента. Есть несколько методик проведения органосохраняющей операции и пиелопластики:
- открытая операция под визуальным контролем с рассечением ткани;
- лапароскопическое вмешательство с помощью инструментов и видеокамеры через проколы в коже;
- эндоурологическая операция без повреждения тканей через уретру, свои действия врач контролирует с помощью УЗИ или рентгена.
Нефрэктомия – полное удаление органа – может быть выполнено как при полостной операции, так и лапароскопическим методом. Иногда пластика выполняется в целях профилактики, чтобы в дальнейшем не допустить тяжелых последствий. Обычно это первая стадия развития патологии. Но так как признаки отсутствуют и диагностика затруднена, выявляется болезнь поздно, когда операция уже жизненно необходима.
Как подбирается метод операции
Вид хирургического вмешательства рекомендуют в зависимости от причины развития гидронефроза. А она устанавливается индивидуально для каждого пациента на основе анализов и результатов всех обследований. Лапароскопический метод менее травматичен, позволяет быстро вернуться к привычному для больного образу жизни. Недостатком способа считается малый простор для маневрирования в брюшной полости, особенно это касается меленьких детей.
Пластика выполняется, если можно сохранить функциональные способности паренхимы, есть возможность полностью устранить причину гидронефроза при стриктурах (сужениях). Любой вид хирургического вмешательства дает доступ к почке и мочеточнику.
Успех операции зависит от того, насколько правильно и полно обеспечен отток мочи.
Как бы качественно ни была выполнена операция, после нее появляется отек тканей, снижение перистальтики лоханки и мочеточника. Выбор вида оперативного вмешательства, удачно подобранный способ реконструкции мочевых путей – залог успешного хирургического вмешательства. Поэтому часто функционирование мочеточника поддерживается путем нефростомии или установкой стента после операции.
Подготовительный этап
Основная задача подготовительного периода – это обследования, позволяющие оценить анатомию почек и мочеточника, их функциональные возможности. Необходимо сдать анализы, сделать рентгенографию ОГК и ЭКГ, могут понадобиться и другие методы.
Проведение операции при имеющемся инфекционном процессе – крайняя мера. Если у пациента есть все признаки воспалительного процесса, необходим посев мочи на флору и чувствительность ее к антибиотикам. В зависимости от вида бактерии в моче назначают курс лечения противомикробными препаратами.
Потребуется подготовка и ЖКТ к операции. За сутки до вмешательства следует употреблять только жидкую пищу. Накануне ужин должен состояться не позднее 18 часов. Чтобы очистить кишечник, вечером назначают слабительные средства. В операционный день прием пищи запрещен!
Дренирование почек – важная процедура. Она может быть проведена на первом этапе лечения или во время операции, и выполняется она в таких случаях:
- острая почечная недостаточность;
- воспалительный процесс – пиелонефрит;
- болевой шок, угрожающее жизни состояние;
- терминальный гидронефроз.
Некоторые состояния требуют лечения до операции. При азотемии – повышенное содержание азотистых продуктов обмена в крови – операция затруднительна. Больному прописывают курс лекарственных препаратов, специальную диету. Иногда перед операцией требуется проведение гемодиализа.
Период реабилитации
Длительность восстановительного периода зависит от вида хирургической операции и формы гидронефроза. Стандарт лечения – открытая пиелопластика. Она характеризуется длительным периодом реабилитации и возможными осложнениями. Первую неделю после операции пациент проводит под наблюдением медперсонала. Необходима регулярная смена повязки, прием антибиотиков, болеутоляющих и противовоспалительных средств.
Послеоперационный период протекает легче после малоинвазивных вмешательств. Маленькие раны заживают быстрее, риск присоединения инфекции незначителен. Важно выполнять все рекомендации врача, снизить до минимума физические нагрузки, нельзя поднимать тяжести. Максимально снизить нагрузку на почки поможет диета.
Диетического питания следует придерживаться на протяжении трех лет, также в этот период необходимы систематические осмотры. Запрещены жирные, жареные блюда, копчения, маринады, острая и соленая пища. В день можно выпивать не более 2 литров жидкости. После восстановления рекомендуется санаторно-курортное лечение.
Развитие осложнений
Бывает, что после операции развивается инфекция мочеобразующей системы, появляется патогенная микрофлора в моче. Во время операции или после нее возможно кровотечение. Еще одна проблема в раннем периоде – это подтекание мочи, что связано с нарушением целостности шва. Осложнения анестезии приводят к необходимости искусственной вентиляции легких. Последствия проникновения желудочного содержимого в легкие чревато развитием пневмонии.
При лапароскопии возможно нарушение кровообращения из-за изменения давления в брюшине. Повреждения соседних органов происходят из-за недостатка доступа. В связи с этим может потребоваться срочный переход к открытому хирургическому вмешательству.
Рецидив сужения мочеточника может возникнуть у 15% прооперированных. Повторное сдавление отечной тканью паренхимы области мочеточника приводит к нарушению оттока мочи. Необходима установка специальной гибкой трубки (стент), а удаляют ее через несколько недель.
Тяжелые осложнения возникают при двусторонней почечной недостаточности.
Если вовремя не оказана помощь, это приводит к летальному исходу. Односторонний гидронефроз может быть компенсирован работой здорового органа. Хирургическая операция устранит опасные симптомы и даст шанс на полноценную жизнь.
Диагностирование заболевания
С помощью УЗИ и рентгена можно диагностировать увеличение размеров ЧЛС. Оба способа достаточно эффективны.
В настоящее время аппараты показывают не только заболевание, но и причину возникновения недуга.
Диагностировать расширение ЧЛС можно во время беременности. Это на 16—20 неделях. В это время плод имеет такие размеры, при которых заметна почечная лоханка. Чаще отклонения встречаются у мальчиков.
Врожденный дефект может исчезнуть к годовалому возрасту, так как новорожденный имеет еще недостаточно развитую мочевыделительную систему.
УЗИ может показать уплотнение в ЧЛС.
Состояние почечного кровотока
При необходимости кроме обычного УЗИ больному проводят дуплексное сканирование почек – допплерографию. Она дает возможность диагностировать состояние почечных сосудов и увидеть скорость кровотока. Он не должен превышать 50-150 сантиметров в секунду.
Для неспециалиста полезно знать, что на нормальной допплерограмме больше темных тонов, чем ярких. Яркие оттенки показывают ускоренный ток крови по артериям почек (> 200 см/сек), а это симптом их сужения – стеноза. На состоянии здоровья он сказывается повышенным артериальным давлением (почечной гипертензией).
ЧЛС почек – что это такое известно далеко не всем людям, эта система играет большую роль в процессе накопления и выделения мочи. Нарушения ее функциональности могут быть вызваны разными причинами, некоторые из них легко поддаются лечению, а другие могут привести к непоправимым осложнениям. В любом случае, консультация уролога является крайне необходимой при проблемах с ЧЛС.
В этой статье мы поговорим о том, что такое члс и зачем она нужна, по каким причинам происходит ее расширение и чем это чревато, а также как при помощи диагностических методов обнаружить это нарушение.
Методы лечения
Применяют терапевтические и хирургические способы лечения. Чтобы улучшить микроциркуляцию крови в почке, больным назначают спазмолитики, антибиотики и другие лекарственные препараты.
Рекомендуют специальные диеты, минеральные воды с кальцием.
На ранней стадии заболевания проводят исправление в строении органа с помощью пластики. Почкам возвращают прежний размер. Незначительное расширение ЧЛС лечить легче. Нелеченное заболевание может грозить серьезными осложнениями.
Если почка стала слишком большой и утратила функции, ее удаляют. Операцию проводят под общим наркозом. Если возможно применить лапароскопический аппарат, то операция проводится под местной анестезией. Наиболее целесообразный метод выберет лечащий врач.
После коррекции почки у пациента есть большие шансы на выздоровление. При удалении органа необходима продолжительная реабилитация и, соответственно, инвалидность.
Если расширением ЧЛС страдает грудничок, то врач выбирает выжидательную тактику в первый год его жизни.
Симптоматика
Отличительных индивидуальных особенностей это патологическое состояние не имеет. Его обнаруживают у пациента в большинстве случаев на поздних стадиях развития, когда требуется уже серьезное медицинское вмешательство.
Главными признаками являются болезненность мочеиспускания и боли тянущего характера.
Поскольку похожие симптомы есть у многих почечных заболеваний, лучше проходить регулярные обследования. Застоявшаяся в лоханках урина вызывает инфекционные процессы, которые могут привести к пиелонефриту или развитию острого абсцесса.
Профилактика
Чтобы мочевыводящая система работала нормально нужно использовать профилактические меры. Для этого ежегодно сдают анализы, делают УЗИ. Необходимо своевременно опорожнять мочевой пузырь, чтобы не было застоя урины. Для людей, ведущих малоподвижный образ жизни, нужна регулярная разминка. Здоровое питание, избегание стрессовых ситуаций, занятия спортом являются также хорошей профилактикой.
Таким образом, расширение ЧЛС почек — это серьезная патология. Важно вовремя распознать ее и принять необходимые меры.
Разновидности патологического процесса
Наличие у человека чрезмерно больших почек может протекать без яркой клинической картины: зуд, болезненные ощущения, дискомфорт в месте поражения. Данная патология протекает практически бессимптомно, и может очень длительное время не давать о себе знать, при этом понемногу прогрессировать. Существует несколько отличительных симптомов, которые позволяют определить, в какой именно почке произошло расширение.
Калиэктазия – это бессимптомная патология, поэтому при первых отклонениях, со стороны почек, стоит обратиться к доктору. Существует несколько этапов расширения чашечек в почках:
- Начальный этап. Патология проявляется бессимптомно, внешне незаметно никаких изменений, любые нарушения чашечно-лоханочной системы можно обнаружить только с помощью ультразвукового обследования.
- Средний этап подразумевает значительное увеличение, больной не может нормально опорожнять мочевой пузырь, этот процесс вызывает у него определенные трудности.
- Развитие хронического процесса. Начинают отекать верхние и нижние конечности, урина меняет цвет, так как почки работают не в полном объеме. Процесс мочеиспускания становится болезненным. Иногда пациент ощущает болезненные прострелы в поясничной области.
Если в человеческом организме прогрессирует воспалительный процесс, то может присоединиться лихорадка, а также болезненность в районе крестца. При наличии гидрокаликоза у ребенка можно отметить то, что он чаще ходит в туалет, а также становится очень капризным. Несмотря на значительные отеки, пострадавший испытывает сильное чувство жажды, и употребляет воду в больших количествах.
Общие сведения
Норма пропорций для взрослой почки составляет 105 ± 8 мм в дину и 45 ± мм в ширину. При изменениях данных параметров наблюдаются проблемы с отводом мочи. Расширение чашечек обеих почек (двусторонняя пиелокаликоэктазия) затрагивает мочевыводящую систему и связанные с ней органы. Заболевание может развиться как последствие аденомы простаты или явиться следствием опухоли мочевого пузыря. В ряде случаев расширение и чашечек, и почки у взрослых наблюдается при раке, травме и отеке органа, на фоне почечной инфекции и при беременности. Деформация почечных лоханок бывает врожденной, предрасположенность передается по наследству. На ранних стадиях болезнь не проявляет яркой симптоматики и если вовремя не диагностировать нарушения в ЧЛС почек, наступит хроническая стадия со всем «букетом» осложнений. Если почка станет слишком большая, ее размеры невозможно будет откорректировать и придется удалить.
Классификация и формы болезни
Аномально большие размеры почек не всегда имеют открытые формы симптомов, такие как боль, зуд и ярко выраженный дискомфорт в пораженном месте. Это «тихая» болезнь, постепенно усугубляющаяся и характеризующаяся плавной сменой стадий. Правосторонняя и левосторонняя пиелокаликоэктазия условно делится на несколько этапов и характеризуется рядом клинических отличий:
- Начальный. Недуг не имеет внешних проявлений, определить нарушение можно только с помощью ультразвукового исследования.
- Средний. Чашечно-лоханочная система почки значительно увеличена, наблюдается трудность с мочеиспусканием.
- Хронический. У пациента заметна большая отечность конечностей, изменяется цвет мочи. Ходить «по-маленькому» больно и затруднительно. Периодически возникает боль в области поясницы.
В ряде случаев при прогрессирующем воспалительном процессе у пациента может подняться температура тела, появиться ноющая боль в области крестца. Маленькие дети начинают капризничать и чаще проситься в туалет. На фоне общей отечности тела наблюдается чувство жажды и повышенное потребление воды. Необходимо сдать анализ мочи и при выявлении отклонений обратиться к врачу.
Расширение почечной лоханки
Нарушение оттока мочи вызывает рост давления в полостной системе почек. Если процесс имеет постоянный характер, стенки ЧЛС растягиваются и ослабевают. Результатом становится увеличение почечной лоханки.
Что такое пиелоэктазия почки и в чем ее отличие от гидронефроза? Эти термины отражают одно и то же состояние.
На первой стадии гидронефроза наблюдается только изменение размеров лоханки почки. Если ЧЛС деформирована, со временем страдает паренхиматозная ткань, что ведет к дальнейшему прогрессированию гидронефроза.
- Удвоение члс левой почки что это такое