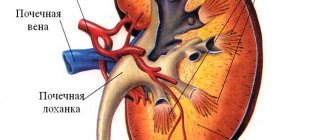
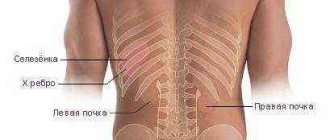
Пиелонефрит – воспалительная патология инфекционной этиологии с преимущественным поражением чашечно-лоханочной системы почек. Хроническая форма пиелонефрита характеризуется чередованием ремиссий и обострений. В первом случае, в период затихания, пациент чувствует себя достаточно хорошо. Обострение пиелонефрита проявляется симптомами инфекционно-воспалительного процесса. Опасностью длительного хронического течения болезни является постепенный некроз тканей и нарушение функционирования почек, в результате чего развиваются тяжелые последствия, поэтому необходима своевременная терапия и наблюдение у специалиста.
Причины
Как и большинство хронических недугов, пиелонефрит неприятен и опасен тем, что здесь периоды спокойствия чередуются с моментами обострения. И на первый взгляд кажется, что обострение пиелонефрита появилось на пустом месте. Что же может спровоцировать обострение почечного недуга? Вот основные причины:
- аллергия с интоксикацией организма;
- беременность;
- возникший недавно сахарный диабет;
- нарушение оттока мочи;
- ослабление иммунитета;
- половые инфекции;
- рефлюкс пузырно-мочеточниковый;
- стресс;
- сезонные простуды и инфекции.
Также не стоит сбрасывать со счетов обычное переохлаждение, интоксикацию лекарствами и алкоголем. Также виноватым может стать движение камней и недостаточно частое мочеиспускание, всевозможные манипуляции урологического характера.
Не стоит сразу же раздеваться весной. Потепление весной — временное, поэтому и развивается в этот период так много простуд.
Стадии обострения хронического пиелонефрита
Для заболевания характерно проявление 2-х стадий: первичной и вторичной. На первой стадии, которую еще называют неосложненной, болезнь начинается из-за распространенной посредством кровотока инфекции. Вторичный этап характеризуется нарушениями мочевыводящих путей. В результате пути сужаются, появляются камни и опухоли, затрудняющие процесс выведения мочи из организма, вследствие чего она застаивается. При этом недуг в молодые годы более распространен среди женщин, а в пожилом — среди мужчин.
Симптомы
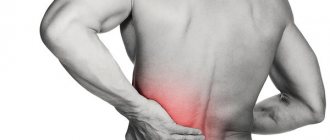
Чаще всего обострение пиелонефрита дает о себе знать слабостью и вялостью плюс слишком высокой температурой. Также есть боли в пояснице и дискомфорт. Если же обострение слишком активное, могут быть вот какие симптомы:
- учащение мочеиспускания;
- отеки рук и лица;
- изменение состава мочи (определяется только в лаборатории);
- отеки всего тела (при тяжелом воспалении);
- рост давления;
- боли в сердце;
- боли в животе (особенно в нижней части);
- симптомы почечных колик;
- озноб;
- головные боли;
- жажда и сухость во рту;
- побледнение кожи;
- одышка;
- скопление жидкости в животе (при тяжелом обострении);
- нарушение координации;
- проблемы со зрением.
Хронический пиелонефрит может стать причиной почечной недостаточности или цистита.
Источники возникновения пиелонефрита
Основными путями перехода болезнетворных бактерий в почки можно назвать:
- Уретра – мочевой пузырь – почки. По данным многочисленных исследований, такое распространение бактерий наиболее распространено у женщин. Это можно объяснить более короткой уретрой, нежели у мужчин, а также особенностями анатомии половых органов, что создает прекрасные условия для быстрого распространения бактерий по паховой области и влагалищу, переходя впоследствии в область мочевого пузыря и почки. Если говорить о видах возбудителей данного заболевания, стоит выделить поражение почек кишечной палочкой, стафилококком, клебсиеллой, энтерококком, патогенными грибами.
- Инструментальные манипуляции – менее редкий путь заражения. Сюда можно отнести применение катетеров. Наиболее частые патогенные микроорганизмы в таких случаях – синегнойная палочка или клебсиелла.
- Иная причина развития пиелонефрита – нарушенный отток мочи в мочеточниках и мочевом пузыре, что последует за собой ее частичный заброс обратно в лоханки почек. При несвоевременном начале терапии происходит застой неотделяемой жидкости, а также рост болезнетворных бактерий, которые попадают в почки, вызывая тем самым воспалительный процесс.
- Еще одной причиной пиелонефрита можно назвать попадание патогенных микроорганизмов в почки из другого внутреннего органа путем общего кровотока через кровеносные сосуды. Риск попадания бактерий значительно повышается, если мочеточники закупорены камнями или если увеличена простата (у мужчин).
Стоит выделить и предрасполагающие к развитию заболевания факторы:
- наличие врожденных аномалий строения таких органов, как почки и мочевой пузырь;
- протекающий в организме синдром приобретенного иммунодефицита;
- развитие в организме сахарного диабета;
- возрастной фактор (чем старше человек, тем выше процент риска развития патологии);
- имеющиеся патологии предстательной железы, при развитии которых она увеличивается в размере;
- развитие почечнокаменной болезни;
- травмирование спинного мозга.
Диагностика
Если обострение не слишком серьезное, то госпитализация не слишком нужна. Но вызвать врача нужно обязательно. Также нужны будут анализы, которые подскажут, как справиться с обострением. Больше всего нужны следующие анализы и обследования:
- анализ мочи лабораторный;
- анализ на стерильность;
- на чувствительность к антибиотикам;
- УЗИ почек;
- радиоизотопная сцинтиграфия;
- КТ.
Рецидив пиелонефрита – лечение и первая помощь
При сильно выраженных симптомах рекомендуется вызывать врачебную бригаду с последующей госпитализацией и лечением в стационаре
Если стали проявляться симптомы, описанные выше, на дому, больного необходимо уложить в постель, ограничить питье. Самостоятельно проверить вероятность начавшегося обострения пиелонефрита можно с помощью специального теста. Пациента укладывают на спину и просят максимально привести согнутую в колене ногу к груди. Если на вдохе боль значительно будет усиливаться, есть все основания полагать о наличии воспалительного процесса в почках. Если же хронический пиелонефрит диагностировался ранее, очень большая вероятность того, что начался рецидив заболевания.
При сильно выраженных симптомах (повышенное АД, интенсивная боль, значительные проблемы с мочеиспусканием, лихорадка) рекомендуется вызывать врачебную бригаду с последующей госпитализацией и лечением в стационаре. Терапия при обострении воспаления слизистой лоханки предполагает, прежде всего, этиологическое медикаментозное влияние в комплексе со снятием сопутствующей симптоматики и восстанавливающей фитотерапией.
Вместе с проведением диагностических мероприятий, берется осадок мочи на бактериологический посев, по результатам которого назначается противобактериальное лечение. В качестве противомикробных препаратов применяются антибиотики (пенициллины, макролиды, цефалоспорины), сульфаниламиды (Бисептол, Триметаприм), уросептики (производные нитрофурана, оксихинолина и наликсидовой кислоты). Антибактериальная терапия назначается курсом не менее 10 дней и не прерывается даже при нормализации общего состояния и исчезновении симптомов.
В качестве симптоматического лечения используются спазмолитические препараты (Но-Шпа, Папаверин, Платифиллин), снимающие спазм гладкой мускулатуры в комплексе с ненаркотическими анальгетиками (НПВП). Для снижения цифр АД используются ингибиторы ангиотензинпревращающего фермента (Капотен, Каптоприл).
Для фитотерапии используются натуральные аптечные препараты и отвары лекарственных трав. К первым относятся такие фармакологические средства как Канефрон-Н и Фитонефрол. К лекарственным растениям, применяемым при рецидивах пиелонефрита, относят ромашку, алтей, крапиву, толокнянку, бруснику, имеющих выраженное противовоспалительное действие. Также используют отвары листьев березы, кукурузные рыльца, цветы василька, можжевельник, оказывающие мягкий мочегонный эффект.
Традиционное лечение
Основа лечения — антибактериальная терапия. Также необходимо устранить препятствия для оттока мочи. Это значит, что нужно удалить камни, ликвидировать стриктуру мочеточников.
Если у вас есть хронический пиелонефрит, определять, помогает ли вам антибиотик, нужно научиться самостоятельно. Для этого следим, упала ли температура через пару дней и улучшились ли анализы на третьи-четвертые сутки. Антибиотики при любом недуге — дело очень индивидуальное, но при пиелонефрите чаще всего назначают:
- аминопенициллины (среди них амоксициллин и амосин);
- защищенные пенициллины (например, ампициллин/сульбактам или клавуланат/амоксициллин);
- цефалоспорины(цефтибутен, цефиксим);
- аминогликозиды,например, амикацин или гентамицин ;
- фторхинолоны (моксифлоксацин,спарфлоксацин);
- сульфаниламиды (собственно сулфаниламид, сульфадизин);
- нитрофураны (макмирор);
- хинолоны нефторированнык (офлоксацин, норфлоксацин);
- производные 8-оксихинолина (хинозол и нитроксолин);
- уроантисептики растительного происхождения;
- Также нужны будут иммуномодуляторы, капельницы для избавления от токсинов в почках, мочегонные и витамины. Вместо капельниц сегодня чаще назначают плазмофорез, и а также средства для улучшения почечного кровообращения и разжижения крови.
Главные же требования к антибиотикам при пиелонефрите это их низкая нефротоксичность, широкий спектр работы, хорошие бактерицидные свойства и возможность выделяться в высоких концентрациях с мочой.
Особенности пиелонефрита у беременных
Примерно каждая 20-ая беременная женщина (4%) испытывает на себе признаки заболевания. Развиться проблема способна в середине второго-начале третьего триместра, что вызвано нарастающим давлением матки на мочеточники и почки. По этой причине моча оттекает медленнее, застаиваясь в почках. Увеличивается количество патогенных бактерий, а если к этому прибавить вялотекущий или острый цистит, вероятность дебюта пиелонефрита увеличивается в разы.
При появлении первых тревожных симптомов требуется как можно скорее попасть к своему врачу, так как не исключены осложнения в виде анемии, почечной недостаточности, сепсиса, преждевременных родов, гестоза и эклампсии (последние состояния опасны для жизни женщины и ребёнка). Но при адекватной терапии, начатой вовремя, неприятностей удаётся избежать (самолечение не допускается).
Народное лечение
При обострении пиелонефрита нужны будут следующие растения: полевой хвощ, березовые листья, можжевельник (плоды), листья брусники, толокнянка, клюква,одуванчик, почечный чай, зверобой. Идеальный вариант — соединять средства традиционной медицины с растительной терапией:
- Аир, толокнянку и лен смешивают в равных долях, заливают кипятком (на 50 грамм сбора нужно 0,5 — 0,6 л воды). Кипятят 5 — 7 минут, остужают, пьют по 0,5 — 1 стакану 2 — 3 раза за день.
- Для борьбы с камнями эффективны шиповник и листья крапивы. Их заваривают по столовой ложке на 1/4 литра кипящей водички и пьют как чаи.
- Растопить сливочное масло, добавить прополис, перемешать. Кашицу употреблять в пищу каждый день трижды по 2 ч. л.
Обострение болезни
Больные с вялотекущим пиелонефритом проходят комплексную терапию, которая преследует несколько целей:
- уничтожение инфекции в почках;
- повышение общего иммунитета;
- нормализация оттока мочи из мочевых протоков.
Во время медикаментозной терапии пациенты придерживаются диеты, а при облегчении состояния проходят аппаратное лечение – электрофорез, СМТ-терапию.
Режим и диета
Чтобы снизить нагрузку на мочевыделительную систему, прибегают к диетотерапии. Нефрологи рекомендуют придерживаться рациона с преобладанием кефира, нежирного творога, домашнего йогурта. При рецидивах хронического воспаления исключают:
- пряности;
- рыбные консервы;
- любые специи;
- спиртное;
- мясные и грибные бульоны;
- крепкий кофе;
- черный чай;
- острые блюда;
- газированные напитки.
Основу рациона должны составлять отварные овощи, диетическое мясо, молочные продукты, свежие фрукты. Чтобы ускорить выведение бактерий из почек, в день употребляют до 2 л свободной жидкости. В качестве питья хорошо подходят:
- отвар толокнянки;
- почечный чай;
- фруктовые морсы;
- овощные соки.
Людям с гипертонией ограничивают суточное потребление соли до 3 г. При хроническом воспалении паренхимы почек полезны бахчевые – арбузы, дыни.
Чтобы избежать повторов пиелонефрита, нужно:
- совершать ежедневные прогулки на свежем воздухе;
- избегать перегрева и переохлаждения;
- пролечивать очаги хронической инфекции.
При пиелонефрите у маленьких детей следует временно пропустить детский сад.
Первым делом лечение при хроническом пиелонефрите нацелено на уничтожение бактериальной флоры. Врач учитывает чувствительность микроорганизмов к антибиотикам и назначает:
- защищенные пенициллины – Аугментин, Абиклав, Амоксил-К;
- цефалоспорины – Цефепим, Кефпим, Максицеф;
- аминогликозиды – Амикацин, Флекселит, Амицил;
- фторхинолоны – Офлоксацин, Зофлокс, Флоксал;
- нитрофураны – Фуразолидон, Солафур, Нитрофурантоин.
После курсового приема антибиотиков назначают уросептики – Уродиксин, Невиграмон, Неграм. Они уничтожают бактерии в мочевых путях, препятствуют образованию микробной флоры в мочеточнике, пузыре и уретральном канале.
Для купирования симптомов хронического воспаления в почке используются:
- ненаркотические анальгетики (Амидопирин, Ибуклин) – уменьшают боли в пояснице, снижают температуру тела;
- антиоксиданты (Липин, Эпадол) – уменьшают выраженность признаков интоксикации азотистыми веществами;
- антигистаминные средства (Зиртек, Хлоропирамин) – убирают отек век и конечностей, устраняют другие аллергические проявления;
- антиагреганты (Тиклопидин, Дибазол) – разжижают кровь, улучшая ее микроциркуляцию в пораженных органах.
При хроническом воспалении в органах мочеполовой системы назначаются иммуностимулирующие препараты – Эхинацея Гексал, Рузам, Имунофан, Бифидумбактерин.
Противорецидивная терапия при пиелонефрите занимает не менее 3 месяцев. Во время лечения антибиотиками пациенты должны находиться под наблюдением нефролога.
Операция – радикальный способ терапии пиелонефрита, к которому прибегают только по показаниям:
- низкая результативность медикаментозной терапии;
- частые рецидивы хронической болезни;
- гнойные осложнения;
- гидронефроз;
- закупорка мочевых путей конкрементами.
При камнях проводят открытую или лапароскопическую операцию по удалению конкрементов. В зависимости от локализации камней, хирург рассекает лоханку (пиелолитотомия) или почечную ткань (нефролитотомия).
В случае полного поражения паренхимы, ее замещения рубцовой тканью прибегают к нефрэктомии (удалению почки). В ходе операции врач удаляет пораженный орган только при наличии у человека здоровой второй почки.
К народным рецептам для терапии пиелонефрита прибегают только по разрешению лечащего врача. В качестве средств для снятия воспаления используются отвары с:
- толокнянкой;
- брусникой;
- можжевельником;
- петрушкой;
- васильком;
- сельдереем;
- календулой;
- смородиной;
- шалфеем.
При хроническом воспалении почечной ткани используются:
- Настой толокнянки. 10 г сухой травы заливают 200 мл кипятка и оставляют на всю ночь. Профильтрованный настой выпивают в течение дня.
- Травяной сбор. Смешивают в равных количествах бруснику, василек, календулу и шалфей. 2 ст. л. сбора проваривают в ½ л воды 4-5 минут. Выпивают по 100 мл отвара трижды в день.
Прием мочегонных отваров противопоказан пациентам с выраженной почечной недостаточностью.
При хронических болезнях мочеполовой системы рекомендовано лечение в регионах с теплым климатом. Для восстановления функции почек прибегают к:
- грязелечению;
- минеральным ваннам;
- рефлексотерапии.
Физиотерапевтические процедуры стимулируют отток мочи из почек, препятствуют камнеобразованию. Санаторно-курортное лечение нужно проходить дважды в год только в периоды ремиссии.
Острый пиелонефрит возникает из-за восходящей инфекции мочевых путей: если патогены попадают в мочевой пузырь через уретру, они способны мигрировать оттуда в мочеточник и почечную лоханку, а затем вызывать воспаление. У пациентов возникают нарушения мочеиспускания: если моча не может нормально течь (вследствие мочевого камня или инородного тела), патогены быстрее поднимаются в органы. Большинство из них – бактерии: чаще всего кишечная палочка.
Приступ пиелонефрита может вызвать различные симптомы: от делирия вследствие лихорадки до слабых болевых ощущений.
Важно знать! Хронический пиелонефрит способен протекать бессимптомно в течение длительного времени. Однако через некоторое время функция почек нарушается, что в крайних случаях вызывает почечную недостаточность.
Возможные симптомы, указывающие на обострение хронического пиелонефрита:
- усталость;
- боли в спине;
- желудочно-кишечные жалобы;
- потеря в весе;
- малокровие (анемия);
- высокое кровяное давление.
Для подтверждения диагноза требуется физический осмотр,анализ крови и мочи. Также используются методы визуализации – ультразвуковое (сонография) и рентгеновское исследования. Чтобы идентифицировать возбудителя болезни и определить соответствующую терапию, врач проводит бактериологический анализ.
Пиелонефрит необходимо лечить антибиотиками примерно 7 дней. Если лихорадка не исчезает, нужно продлить лечение. В стадии обострения рекомендуется поддерживать постельный режим и пить как можно больше, чтобы вывести патогены. Жаропонижающие и противовоспалительные препараты помогают избежать общих симптомов.
Причины обострения
Во многих случаях пиелонефрит является результатом восходящей инфекции: если патогены попадают в мочевой пузырь через мочеиспускательный канал, они могут мигрировать оттуда в почечную лоханку. Частыми возбудителями воспалительных заболеваниях верхних мочевых путей являются бактерии.
В отличие от гломерулонефрита пиелонефрит затрагивает только соединительную ткань почек. Хронические формы также оказывают неблагоприятное влияние на другие системы органов.
Пиелонефрит является одним из наиболее распространенных расстройств почек. У женщин примерно в два раза больше шансов возникновения болезни. Более короткая уретра побуждает бактерии проникать в мочевой пузырь и оттуда подниматься через мочеточники в почечную лоханку. Однако с возрастом заболеваемость увеличивается у мужчин.
Нарушения мочеиспускания – сопутствующий симптом пиелонефрита. Распространенная причина непроходимости мочи – мочевой камень. Если моча не может утилизироваться должным образом, результатом могут стать так называемые восходящие инфекции.
Острый нефрит и пиелит возникают в фазах, при которых ослаблена иммунная система организма. Возможные причины этого включают лечение некоторыми лекарственными средствами – иммуносупрессантами – и опухоли. Благотворным для хронического пиелонефрита является повреждение почек, вызванное злоупотреблением нефротоксичными анальгетиками. У людей с сахарным диабетом повышен риск возникновения патологии.
Важно знать! Чаще всего пиелонефрит вызван инвазией EscherichiaColi, стафилококками, энтерококками, протеями или клиебсиллами. Если инфекция возникает во время пребывания в больнице (например, через катетер), обычно участвуют многие другие, а иногда и очень разные патогены.
Типичный признак острого пиелонефрита– внезапное тяжелое недомогание. Иногда появляется лихорадка и увеличивается частота сердечных сокращений.
Другие симптомы обострения пиелонефрита:
- потеря аппетита;
- необъяснимая слабость;
- гиперкинезы;
- локальный спазм.
Однако в некоторых случаях обострение хронического пиелонефрита может также начинаться медленно и сопровождаться атипичными симптомами – цефалгией, слабостью и резкой потерей веса. При остром пиелонефрите возможны желудочно-кишечные признаки –диспепсия, абдоминалгия или обструкция ЖКТ. Почечная функция не ограничена при острой форме болезни.Латентная форма может годами протекать бессимптомно.
Опасные осложнения
Инфекция почек может привести к различным осложнениям: из первоначально простого гнойного пиелонефрита образуются множественные почечные абсцессы. При этом патогены способны проникать в кровоток и вызывать уросепсис – отравление крови. Почечное воспаление может привести к появлению крови в моче (гематурии).
Острый пиелонефрит нередко вызывает серьезные осложнения, особенно если инфекция появилась в больнице. При сахарном диабете, сужении мочевого тракта и во время беременности увеличивается риск развития острого хронического пиелонефрита. У женщин воспаление тазовых органов часто протекает незаметно (50% случаев не диагностируются). Инфекция может привести к выкидышу и преждевременным родам.
Важно знать! Если пиелонефрит влияет на функцию почек, это может привести к осложнениям в виде высокого кровяного давления и нарушениям электролитного баланса. Прогрессивная почечная недостаточность, вызванная пиелонефритом, встречается только примерно у 1 из 1000 человек.
Профилактика
Важно:
- Соблюдать питьевой режим и регулярно включать в суточную норму жидкости некоторые из упомянутых ниже трав.
- Во время отпуска было бы хорошо пройти лечение в санатории, специализирующемся на проблемах с почками.
- Среди растительных профилактических средств популярен, например, «Канефрон Н».
- Для борьбы с бактериями стоит кушать чеснок и пить ромашку. Другие растения, нужные для профилактики, это петрушка и брусника. Любые растительные сборы или отдельные травы можно пить как настои или отвары на водяной бане трижды в сутки.
Также вы можете посмотреть видео о лечении обострении хронического пиелонефрита.
Классификация по стадиям
Односторонний (лево- или правосторонний) пиелонефрит встречается преимущественно при остром воспалении почечных структур. При переходе воспаления в хроническую форму в 93% случаев поражаются обе почки. Но выраженность воспалительных реакций в них может быть разной.
Вялотекущее воспаление сопровождается постепенным замещением паренхиматозной ткани рубцовой. Это приводит к необратимому снижению функций почек.
В своем течении пиелонефрит проходит 3 стадии:
- Первая. Слизистая почечных канальцев истощается, теряя жизнеспособность. В рыхлой соединительной (интерстициальной) ткани, которая образует основу органа, возникают уплотнения с примесями крови и лимфы.
- Вторая. В паренхиме и канальцах начинаются склеротические изменения, то есть они замещаются плотной рубцовой тканью. В результате нефроны, в которых выполняется фильтрация жидкости, истощаются и погибают. Параллельно происходит запустение и заращение клубочков, сужение диаметра сосудов.
- Третья. Пораженный орган сморщивается, его поверхность становится бугристой. Паренхима замещается соединительной тканью. Поэтому почка перестает функционировать.
По активности воспалительных реакций различают три фазы хронического пиелонефрита:
- активная;
- скрытая (латентная);
- ремиссия.
При своевременной антибактериальной терапии активное воспаление сменяется фазой клинического выздоровления.
Хронический пиелонефрит характеризуется протеканием трех стадий воспаления в почечной ткани. На I стадии обнаруживается лейкоцитарная инфильтрация интерстициальной ткани мозгового вещества и атрофия собирательных канальцев; почечные клубочки интактны. При II стадии воспалительного процесса отмечается рубцово-склеротическое поражение интерстиции и канальцев, что сопровождается гибелью терминальных отделов нефронов и сдавлением канальцев. Одновременно развиваются гиалинизация и запустевание клубочков, сужение или облитерация сосудов. В конечной, III стадии почечная ткань замещается рубцовой, почка имеет уменьшенные размеры, выглядит сморщенной с бугристой поверхностью.
По активности воспалительных процессов в почечной ткани в развитии хронического пиелонефрита выделяют фазы активного воспаления, латентного воспаления, ремиссии (клинического выздоровления). Под влиянием лечения или в его отсутствие активная фаза сменяется латентной фазой, которая, в свою очередь, может переходить в ремиссию или вновь в активное воспаление. Фаза ремиссии характеризуется отсутствием клинических признаков болезни и изменений в анализах мочи. По клиническому развитию выделяют стертую (латентную), рецидивирующую, гипертоническую, анемическую, азотемическую формы патологии.
Хронический пиелонефрит в стадии обострения характеризуется определенными симптомами. Однако стоит рассматривать это заболевание в комплексе. Так, существует 4 стадии хронического пиелонефрита. Они характеризуются следующими изменениями в организме:
- На первой стадии клубочки почек не затрагиваются инфекцией, они не вовлекаются в патологический процесс. Но зато активно происходит атрофия собирательных канальцев. Этот процесс происходит равномерно.
- На второй стадии начинается пока еще незначительное запустевание и гиалинизация некоторых клубочков органа. Сосуды значительно сужаются, что приводит к повышению в них давления. В канальцах неуклонно нарастают рубцово-склеротические изменения.
- Далее в стадии обострения хронического пиелонефрита происходит гибель большинства клубочков. В ходе третьего этапа заболевания наблюдается атрофия канальцев, а соединительная ткань разрастается.
- На последней стадии большинство клубочков погибает. Из-за этого орган сильно теряет в размерах. Здоровые функциональные ткани заменяются рубцами. Почка становится неспособной выполнять возложенные на нее функции. Этот процесс становится необратимым.
По этой причине, чем раньше будет начато правильное, комплексное лечение, тем больше шансов у пациента на выздоровление. Самолечение может быть крайне опасным. Поэтому при появлении характерных симптомов стоит обратиться к врачу как можно скорее.