Токсическое поражение почек – одно из распространённых заболеваний человеческого организма. Возникает патологии вследствие попадания в организм токсических веществ извне или путём выработки их самими системами организма. Заболевание носит название токсическая нефропатия (в кругах медиков — токсическая почка). Как правило, патология проявляется снижением общего количества мочи за сутки, тошнотой, перебоями в работе сердца и повышенным артериальном давлением. Если у пациента было выявлено такое заболевание, то лечение направлено на выведения токсических веществ и ядов из организма. Для этого может быть использована как медикаментозная терапия, так и аппаратные методы очистки крови больного (плазмаферез и гемодиализ).
Важно: особую опасность для пациента представляет тяжелое токсическое течение заболевания. В этом случае почки могут полностью отказать, и понадобится трансплантация органа.
Классификация
Токсическую нефропатию подразделяют на два вида:
- Специфическая. Такой вид токсического поражения почек связан с острыми токсикозами, которые возникают при отравлении различными нефротоксическими веществами. Интоксикация печени становится причиной нарушения работы почек. Специфическая нефропатия возникает при воздействии на организм таких ядовитых веществ, как купорос, мышьяк, ртуть и свинец.
- Неспецифическая. Такая разновидность заболевания спровоцирована расстройствами гемодинамики различной этиологии, вызванными тяжелыми отравлениями организма. Неспецифическая нефропатия развивается при укусах насекомых, змей, передозировке алкоголем и употреблении в пищу продуктов низкого качества.
Механизм развития такой патологии, как инфекционно-токсическая почка, связан с воздействием на организм продуктов жизнедеятельности инфекционных агентов.
Они разрушающе действуют на работу внутренних органов, в том числе почек. Следствием этого становится повреждение их структуры, нарушение работы и развитие патологического состояния.
Нефропатия — что это такое за патология?
Человеческий организм — это механизм сложный и уязвимый. Негативно на него может повлиять любая мелочь: переохлаждение, стресс, инфекция. Многие болезни проявляются быстро и ярко, что позволяет своевременно начать борьбу с недугом.
Есть категория заболеваний со скрытым течением. Они дают о себе знать слишком поздно, когда уже не избежать осложнений и серьезных проблем со здоровьем. Таким заболеванием является нефропатия, то есть нарушение функций почек. Поскольку болезнь протекает бессимптомно, необходимо ответить на вопрос: что это такое — нефропатия и кому ее стоит бояться?
Что представляет собой нефропатия?
Нефропатия почек — это патология, при которой поражается клубочковый аппарат и паренхимы почек, приводящее к снижению функций органа.
Ее код по МКБ 10 N08. Почечная ткань поражена, происходит увеличение и разрастание соединительной ткани. Болезнь не возникает как самостоятельный недуг, а является следствием различных серьезных заболеваний.
Коварство недуга в его бессимптомном течении на протяжение долгого времени. Его стоит бояться пациентам, имеющим серьезные хронические заболевания. В некоторых случаях невозможно определить, какое заболевание привело к развитию патологии. Тогда говорят о неуточненной нефропатии.
При нефропатии сложного, или смешанного генеза причиной недуга становится целый ряд факторов.
Классификация заболевания
Заболевание на первом этапе никак себя не проявляет, однако патологические процессы в почках уже запущены. Выделяют несколько стадий:
- Асимптоматическая. Внешних признаков заболевания нет, о начале болезни сигнализируют анализы. Они обнаруживают увеличение скорости клубочковой фильтрации. Микроальбумин в норме.
- Начальная. Утолщаются стенки капилляров, увеличена фильтрация, кровоток в почке. Микроальбумин также в норме.
- Пренефротическая. Микроальбумин повышается, белок в моче не выявлен, иногда повышается АД.
- Нефротическая. Постоянно присутствует белок в моче, повышен холестерин, СОЭ, снижен гемоглобин. Снижается кровоток и фильтрация в клубочках. Появляются первые внешние симптомы: отеки, повышение АД.
- Нефросклеротическая. Функции почек резко снижаются. В крови повышен уровень креатинина и мочевины. В моче высокий уровень белка. Сильно повышено АД. Практически всегда на этом этапе развивается почечная недостаточность.
Все о почечной недостаточности читайте в нашей статье.
Виды нефропатии подразделяются в зависимости от факторов, повлиявших на возникновение заболевания:
- Обменная (дисметаболическая). Возникает вследствие нарушения обменных процессов.
- Токсическая и инфекционно-токсическая. Возникает из-за негативного воздействия токсических веществ: свинец, хром, медный купорос, уксусная кислота. Или в следствие инфекционных заболеваний.
- Подагрическая. Причина — подагра. При этой форме выработка мочевой кислоты увеличивается, а ее выведение снижается.
- Мембранозная. Является следствием туберкулеза или опухолей. Характеризуется тем, что мелкие сосуды в клубочках утолщаются.
- Гипертоническая. Провоцируется тяжелой степенью артериальной гипертензии и характеризуется поражением сосудов в почках. Приводит к почечной недостаточности.
- Анальгетическая. Возникает как следствие чрезмерного употребления анальгетиков с фенацетином, аспирином, парацетамолом, кофеином. Начинается воспаление в почечных канальцах и некроз сосочков почек. Чаще встречается у женщин.
- Паранеопластическая. Причиной становятся новообразования в легких, желудке или щитовидной железе. Развивается очень быстро.
- Ишемическая. Возникает в результате атеросклероза сосудов почек. Обычно страдают пожилые люди. Приводит к необратимым изменениям органа.
- Уратная и оксалатная. Является следствием повышенного выделения кристаллов мочевой кислоты. Одна из причин — генетическая предрасположенность.
- Миеломная. Характеризуется повышенным содержанием белка в моче. Переходит в почечную недостаточность.
- Лекарственная. Возникает как следствие приема лекарственных препаратов. Повышается температура, возникает сыпь, признаки интоксикации. Лечится отменой провоцирующих препаратов и назначением средств, снимающих симптомы.
- Алкогольная. Вызвана воздействием алкогольных напитков на организм. Проявляется учащенным мочеиспусканием и наличием крови в моче. Лечение направлено на очищение организма от алкоголя.
- Диабетическая. Причина — сахарный диабет. Сосуды почек склерозируются и нарушается кровоток. Болезнь развивается постепенно в течение многих лет.
- Контраст индуцированная. При проведении рентгена в организм вводят контрастное вещество. Может возникнуть индивидуальная негативная реакция организма и развиться нефропатия. Есть риск некроза почек. Лечение — хирургическое вмешательство.
- IGA (ИГА) нефропатия, или иммунная. Причиной становятся инфекции верхних дыхательных путей, кишечника. Для лечения вводят иммуноглобулин А.
- Рефлюкс нефропатия. Образуется из-за того, что моча из мочевого пузыря забрасывается обратно в почки, так называемый пузырно-мочеточниковый рефлюкс. Единственное лечение — операция.
- Нефропатия беременных. Конкретные причины недуга до сих пор не определены. Факторами риска являются алкоголь и курение. Проявляется во второй половине беременности. У женщины сильно повышается АД. В некоторых случаях единственным выходом может быть преждевременное родоразрешение.
У взрослых провоцирующими факторами становятся сахарный диабет, опухоли, беременность. У детей болезнь имеет первичный и вторичный характер. Первичная нефропатия имеет наследственные причины. Вторичная развивается из-за попадания в организм ребенка веществ, которые он не в состоянии вывести.
(Картинка кликабельна, нажмите для увеличения)
У новорожденных детей ишемическая нефропатия является следствием гипоксии, инфекции, острой кровопотери в родах или лекарственной терапии. В результате нарушается кровоснабжение органа.
(Картинка кликабельна, нажмите для увеличения)
Причины и симптомы болезни
Причины, обуславливающие появление столь тяжелой патологии, имеют первичный и вторичный характер.
Первичная форма вызвана врожденной патологией какого-либо органа или непосредственно почки:
- неправильное расположение почек;
- неправильная форма органа;
- нарушение структуры почек;
- аномальное развитие клубочков почки.
Часто первопричиной становятся болезни почек: пиелонефрит, гломерулонефрит. Нередко нефропатию провоцирует беременность. Вторичная нефропатия вызвана воздействием внешних факторов: болезней, опухолей, токсических веществ, алкоголя, радиации.
Это приводит к серьезному нарушению в работе почек и создает угрозу жизни пациента.
Коварное заболевание никак не проявляет себя на начальной стадии. На следующих этапах проявляются симптомы:
- Отечность.
- Слабость.
- Боли в поясничной области.
- Повышение АД.
- Головные боли.
- Повышенная утомляемость.
- Постоянное чувство жажды.
- Запах аммиака изо рта.
- Частые позывы к мочеиспусканию.
- Мутная и темная моча.
- При анализе мочи выявляют белок.
Диагностические мероприятия
Для диагностики патологии применяют стандартный план:
- Общий анализ мочи. Позволяет выявить кристаллы солей.
- Биохимический анализ мочи.
- Специальные тесты на кальцификацию в моче.
- УЗИ почек.
Лечение
Терапия требует госпитализации больного. Программа лечения заболевания строится исходя из первопричины. Если заболевание является первичным, чаще всего показана операция, устраняющая патологию развития органа.
При вторичной нефропатии терапия направлена на уничтожение фактора, ее спровоцировавшего. Затем назначают препараты, устраняющие симптомы заболевания: повышенное АД, отеки.
Диабетическая форма на первой и второй стадии не требует терапии.
задача — поддержания уровня сахара в крови и соблюдение диеты.
Применяют КВЧ-терапию, то есть воздействие на почки лазерным излучением. При этом улучшается состояние стенок сосудов почек. На третьей стадии возможно назначение гемодиализа. В крайнем случае потребуется трансплантация почки.
Лечение токсической, лекарственной и алкогольной форм заключается в освобождении организма от токсических веществ. Применяют: плазмаферез, гемодиализ, форсированный диурез.
При дисметаболической нефропатии показана витаминотерапия, диета, нормализация образа жизни.
Подагрическая форма предполагает лечение собственно подагры. Параллельно назначают: мочегонные, гипотензивные препараты. Необходимо употреблять большое количество жидкости.
Нефропатия беременных лечится в условиях стационара. Назначают препараты калия, диуретики, гипотензивные средства, спазмолитики. Больной показан строгий постельный режим. Крайняя мера — досрочное родоразрешение.
Применение средств народной медицины возможно в составе комплексной терапии и после консультации с врачом.
В качестве монотерапии народная медицина не эффективна и может привести к серьезным осложнениям. Хорошо помогают различные почечные травяные сборы, которые обладают мочегонным и антибактериальным действием.
Помимо лекарственных средств больному назначают специальную диету, где разрешено:
- Гречневые и овсяные каши.
- Брусничный морс.
- Обезжиренные молочные продукты.
- Овощи и фрукты.
- Нежирная рыба и курица.
Запрещено:
- Острое, соленое, копченое, жареное.
- Сладости и выпечка.
- Красное мясо.
- Алкоголь.
- Консервированные продукты.
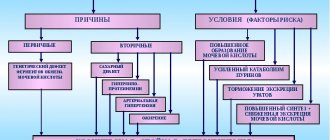
Причины и патогенез
Поражение почек может происходить по причине патогенного влияния на их ткани ядовитых веществ и продуктов их распада, а также как результат аутоиммунной реакции.
Почки непрерывно работают над выведением продуктов метаболизма из организма, и некоторые из этих веществ могут вызвать нарушения их функций.
Специалисты выделяют следующие факторы, которые могут вызывать развитие такой патологии, как токсическая нефропатия почек:
- Прием лекарственных средств. Особенно это касается тех медикаментов, которые применяются для оказания пациенту экстренной медицинской помощи.
- Ядовитые грибы. Попадание таких продуктов в организм человека считается крайне опасным, поскольку они вызывают острое отравление, нередко заканчивающее летально.
- Соединения тяжелых металлов и нефротоксические яды. Они оказывают негативное влияние на работу почек и становятся причиной заболевания.
- Лечение антибиотиками в течение длительного времени. Продукты распада действующих веществ препаратов выводятся через почки, при их накоплении нарушается работа органа.
- Неправильное переливание крови. Поражение почечных тканей происходит в том случае, если пациенту была перелита кровь, несовместимая по группе или резус-фактору.
- Сильные повреждения кожных покровов, спровоцировавшие заражение крови и развитие инфекционно-токсической почки по причине присоединения инфекции.
Кроме этого, вызвать серьезные изменения в почках могут и иные причины, например, механические травмы, радиационное излучение и поражение электрическим током.
Причины возникновения болезни
Почки – это парный орган, похожий формой на фасоль, который выполняет такие функции:
- регулируют баланс жидкости в организме;
- контролируют и поддерживают на должном уровне артериальное давление;
- участвуют в процессе образования кровяных телец;
- выводят продукты метаболизма из организма.
Каждая из почек состоит из множества нефронов – это особые частицы фильтрации. Каждый из нефронов состоит из клубочка мелких кровеносных сосудов, они полунепроницаемые, поэтому сквозь них, как через мембрану, проходят продукты метаболизма. Хорошо отфильтрованные продукты обмена выводятся вместе с мочой.
Если в организм проникают ядовитые вещества, то вся нагрузка приходится на нефроны, которые начинают плохо справляться со своей функцией. Клиническая картина напрямую зависит от того, какое ядовитое вещество проникло в организм.
К причинам возникновения токсической нефропатии можно отнести такие факторы:
- отравление некачественными спиртсодержащими напитками;
- отравление тяжелыми металлами;
- попадание в организм различных растворителей;
- интоксикация, вызванная пестицидами;
- передозировка лекарственных препаратов, а также лечение просроченными или некачественными медикаментами.
Если питание почек недостаточное, то может развиться ишемия, которая считается обратимым состоянием. Если ишемия продолжительное время не лечится, то возникает некроз, который уже является необратимой патологией. Это состояние характеризуется полным нарушением функции почек, за счет чего в организме происходит накапливание токсических веществ, и они совершенно не выводятся естественным путем.
Токсическая нефропатия требует неотложного лечения, в противном случае могут возникнуть опасные для жизни осложнения.
Симптомы
Тяжесть поражения и выраженность симптоматики во многом зависит от вида вещества, которое воздействует на организм человека. Кроме этого, имеет значение его количество.
Не последнее место отводится и состоянию мочевыделительной системы до развития токсической нефропатии.
В том случае, если у пациента были хронические патологии почек, токсическая нефропатия может развиться даже от незначительных доз отравляющих веществ.
Проявления токсической почки напоминают течение гломерулонефрита в острой форме. Первоначально у пациента появляются такие симптомы, как повышение температуры тела, заторможенность, слабость и ощущение разбитости.
После больной может заметить отечность нижних конечностей и одутловатость лица. При исследовании мочи отмечается появление белка и эритроцитов.
При такой патологии, как токсическая нефропатия, симптомы могут быть следующими:
- болевые ощущения в поясничной области;
- понижение артериального давления;
- уменьшение объема выделяемой урины;
- нарушения дыхания.
В том случае если токсическая почка вызвана попаданием в организм ядовитых веществ через желудочно-кишечный тракт, сопутствующие симптомы заболевания могут быть следующие:
- приступы тошноты и рвоты с примесями крови;
- вздутие живота и появление болевых ощущений;
- расстройство работы желудка;
- повышенная сонливость и обморок, другие нарушения работы мозга.
В каждом отдельном случае признаки токсического поражения почек могут меняться в зависимости от характера отравления и степени его тяжести. Иногда возможно появление нарушений со стороны нервной системы, галлюцинаций и выраженных психозов.
Токсическая почка: симптомы и признаки
Общая симптоматика токсического отравления почек различными ядами делится на несколько фаз и при этом признаки патологии будут зависеть конкретно от фазы
Общая симптоматика токсического отравления почек различными ядами делится на несколько фаз и при этом признаки патологии будут зависеть конкретно от фазы.
- Так, при инициальной фазе почечной недостаточности у больного будет наблюдаться снижение объема выводимой мочи. Эта фаза длится от 1 до 3 дней в зависимости от степени отравления.
- При олигоанурической фазе у пациента может развиваться задержка жидкости в организме, что приведет к общей перегрузке левого сердечного желудочка. Также у больного может проявиться синдром влажного легкого, что будет характеризоваться хрипами и одышкой. На этой фазе у пациента вполне вероятно развитие отека мозга и легких. В организме идет интенсивное накапливание шлаков (продуктов белкового обмена). Возможны последствия в виде заторможенности и слабости. Возможна остановка сердца. Эта фаза длится 7-14 дней.
- Фаза полиурическая. Если лечение будет назначено правильно, а организм пациента окажет достойное сопротивление патологии то предыдущая фаза перейдет в полиурическую. В этом случае общий объем мочи будет увеличиваться день ото дня. В крайнем случае, суточный объем мочи может достигать 35 литров в сутки. При этом моча будет иметь низкий удельный вес. Здесь стоит быть внимательными, поскольку эта фаза может привести больного к обезвоживанию. Фаза длится 15-30 дней.
- Затем наступает период выздоровления, при котором удельный вес мочи и её суточный объем нормализуются. Фаза выздоровления может длиться 6-24 месяца.
Важно: диапазон летальных исходов при токсическом отравлении почек колеблется в пределах 20%-70%, и полностью зависит от причин отравления и сложности течения патологии. Если повреждение почек было не критическим, то пациент имеет все шансы на полное выздоровление.
В целом в домашних условиях токсическое отравление на ранних стадиях может иметь такие морфологические признаки:
- Тянущие боли в пояснице;
- Отечность ног и лица;
- Постоянная жажда;
- Некоторая желтушность кожи и её сухость;
- Возможно проявление сыпи на ладонях с внутренней стороны;
- Тошнота, понос, рвота;
- Мышечная и головная боль;
- Резкое паление АД у больного;
- Снижение объема мочи;
- Вялость, заторможенность, галлюцинации.
Важно: если пациент имеет подозрение на токсическое отравление (укусы животных/насекомых, вдыхание ядов или тактильный контакт с ними, употребление токсинов), то при проявлении вышеназванных симптомов следует безотлагательно обратиться в медицинское учреждение. Вовремя оказанная помощь позволит уберечь больного от острой почечной недостаточности.
Осложнения и последствия
После нефротического синдрома у больного развивается острая почечная недостаточность. Кроме этого, возможно появление других осложнений:
- гемолитическая анемия;
- бактериальное поражение почечных тканей;
- тромбоцитопения.
Нарушение функции почек может стать причиной летального исхода вследствие функциональной уремии, поэтому при появлении первых признаков заболевания необходимо как можно скорее обратиться к врачу.
Причиной такого состояния является полная дисфункция нефронов и прекращение работы органа.
Симптомами функциональной уремии являются понижение количества выделяемой жидкости, нарушения работы ЦНС и обезвоживание.
При отказе почек возникает тяжелое отравление организма продуктами метаболизма, что и становится причиной смерти.
Последствия токсической нефропатии
Любое нефротоксическое воздействие может стать причиной поражения почек, из которых следует выделить самые тяжелые:
- Острая почечная недостаточность — проявляющаяся резким снижением или полным прекращением мочевыделения.
- Хроническая почечная недостаточность — возникшая как исход острого состояния или вследствие умеренно выраженного отравления.
Токсическая нефропатия – это почти всегда случайное или непреднамеренное попадание в организм ядовитых или вредных веществ. Почечные осложнения при тяжелых болезнях и лекарственная нефропатия встречается значительно реже.
Диагностика
При подозрении на острое поражение почек пациента помещают в стационар, где и проводят общие диагностические исследования. Специалист обращает внимание на клиническую картину заболевания, анамнез больного и уточняет возможный характер отравления.
При токсической нефропатии применяются следующие методы обследования:
- общие анализы крови и мочи;
- УЗИ почек;
- биохимическое исследование крови;
- МРТ почек.
При нефротическом синдроме чаще всего отмечается рост СОЭ и лейкоцитов в крови, а также отмечается анемия. В моче выявляется повышенная концентрация белка и азотистых соединений, появляется гемоглобин, эритроциты и цилиндры.
Первая помощь
Если у больного отмечены потеря сознания и остановка сердца, необходимо провести искусственное дыхание и непрямой массаж сердца
- При подозрении на токсическое отравление следует как можно скорее оказать больному доврачебную помощь. В этом случае необходимо прекратить поступление в организм пациента токсинов. То есть, если яды поступают воздушным путём, то нужно обеспечить больному свежий воздух (переместить его на улицу, дальше от очага заражения), если яды попали в организм через рот, то нужно провести промывание желудка обычной водой. Здесь же рекомендована простая водяная клизма. В качестве сорбента можно дать больному активированный уголь.
- Если у больного отмечены потеря сознания и остановка сердца, необходимо провести искусственное дыхание и непрямой массаж сердца. До проведения всех мероприятий следует вызвать скорую помощь.
Методы лечения
Токсическое поражение обеих почек считается очень опасным состоянием, которое требует срочного лечения. При первых признаках патологии необходимо как можно скорее обратиться к врачу и ни в коем случае не заниматься самолечением.
Выбор метода терапии зависит от степени тяжести поражения и индивидуальных особенностей организма больного.
Лечение токсической почки часто проводится в отделении реанимации, особенно в том случае, если у пациента диагностирована почечная недостаточность. При более легкой форме течения патологии пациента помещают в урологическое отделение.
В первую очередь проводятся мероприятия по выведению из организма токсинов, а также по очистке крови. Для этого прибегают к проведению:
- плазмафереза;
- гемофильтрации;
- гемодиализа;
- гемосорбции;
- промывания желудочно-кишечного тракта.
Форсированный диурез проводится при помощи диуретиков. Для промывания желудка вводится вазелиновое масло либо большое количество жидкости.
Проводить гемодиализ нужно в течение первых нескольких часов после отравления, а затем на протяжении двух суток делают очистку крови через брюшину.
При нефропатии может назначаться прием медикаментов из группы сорбентов, глюкокортикостероидов и мочегонных средств.
Кроме этого, пациенту показано щелочное питье, которое дополняется введением глюкозы с витамином С, инсулина, хлористого кальция и витаминов.
Токсическая нефропатия тяжело поддается лечению по причине плохого восстановления почечных тканей. Даже при принятии всех необходимых мер уже на ранних стадиях развития патологии возможна гибель нефронов, что приводит к нарушениям работы органа.
Именно по этой причине важно начать лечение на ранней стадии развития нефропатии.
Особенности терапии
Лечение нефропатии проводится в стационаре. Если пациент поступает в тяжелом состоянии, то его оставляют в реанимации. Первый этап стабилизации состояния больного – выведение токсина из организма. Если причиной стала аутоиммунная реакция, то используют кортикостероиды для уменьшения проявлений аллергии. Врачи осуществляют следующие мероприятия:
- очистку крови через специальные фильтры;
- введение противошоковых препаратов;
- промывание желудка (если токсин попал вместе с пищей);
- подключение больного к аппарату, выполняющему роль искусственной почки;
- ускорение диуреза путём введения пациенту диуретиков.
Больному дают мочегонные, щелочное питьё, сорбенты. На время пребывания в стационаре необходимо придерживаться постельного режима. Продукты с большим количеством белка следует убрать из рациона. Если уремия сильно выражена, пациента переводят на углеводное питание. Если выделительная функция почек не пострадала, больному назначают обильное питьё.
Врачи следят за состоянием кожи, так как через неё могут выходить токсические продукты. В итоге у пациентов появляется сильный зуд. Чтобы этого избежать, рекомендуется принимать душ или делать обтирания не менее 1 раза в сутки. Во время рвоты больным дают солёную пищу для снижения потерь хлорида натрия.
Токсическое отравление у детей
При развитии у детей такого заболевания, как инфекционно-токсическая нефропатия, в первую очередь изменяется состав мочи.
Предрасположенность ребенка к развитию этой патологии связана с наследственными заболеваниями почек либо врожденными аномалиями мочеполовой системы.
Вероятность появления нефротического синдрома повышается в ситуациях, когда подобные нарушения отмечались у матери ребенка либо обострялись в период беременности.
Опасность возникновения заболевания почек повышается у детей, находящихся на искусственном вскармливании либо страдающих частыми простудами и инфекционными заболеваниями.
Экстренная медицина
Токсическая нефропатия представляет собой один из наиболее распространенных при острых экзогенных отравлениях патологических синдромов.
Экзотоксический характер нефропатии отмечается в настоящее время у 18—20% больных с острой почечной недостаточностью (ОПН), находящихся на лечении в современных «почечных центрах». При этом обычно обнаруживаются два основных типа экзотоксических поражений почек: специфические, отражающие непосредственное повреждающее влияние ряда нефротропных химических веществ на почечный эпителий, и неспецифические, составляющие общую патологию ответной реакции почек на «химическую травму».
Специфические поражения почек возникают в первую очередь при острых отравлениях нефротоксическнми веществами, вызывающими при их «активном транспорте» Деструкцию выделительного эпителия канальцев с развитием обшей патоморфологической картины «выделительного некронефрозя». Несмотря на различия в интимном механизме действия нефротоксических веществ, суммарный результат его одинаков: преимущественное накопление этих соединений в почках приводит к резким расстройствам ферментативно-обменных функций и снижению потребления кислорода в них.
При воздействии на организм гемолитических веществ в почках развивается патоморфологическая картина острого гемоглобинурийного нефроза. Патоморфологические данные отражают почечный транспорт свободного гемоглобина в условиях внутрисосудистого гемолиза и экзотоксического шока.
Свободный гемоглобин плазмы и всосавшиеся в зоне химического ожога белковые продукты деструкции тканей приобретают характер чужеродного белка, вызывая соответствующую иммунологическую реакцию организма. Эта реакция проявляется спазмом почечных сосудов, снижением диуреза, повышением температуры тела и другими признаками так называемого эндогенного токсикоза при шоке токсической этиологии.
Большое место в патогенезе токсической нефропатии при острых отравлениях занимает «миоренальный синдром», который является своеобразной разновидностью хорошо известного синдрома длительного раздавливания мышц (Crush-syndrome). Этот синдром развивается вследствие комбинированного воздействия на организм различных факторов, наиболее влиятельными из которых являются острое отравление некоторыми токсическими веществами наркотического действия (окись углерода, алкоголь и его суррогаты, снотворные средства’ и др.) и длительное сдавление мягких тканей, чаще всего мышц конечностей. Больные обычно в бессознательном состоянии лежат на твердой поверхности, как правило, на боку, иногда в положении полусидя, с подвернутыми конечностями. «Миоренальному синдрому» могут предшествовать кома, экзотоксический шок, нарушения внешнего дыхания, охлаждение.
При патоморфологическом исследовании устанавливают явления ишемического коагуляционного некроза мышц («рабдомиолиз») в зонах локального позиционного сдавления, где развиваются резкий отек и уплотнение мышечной ткани, имеющей на разрезе вид рыбьего мяса. В почках отмечается картина острого пигментного нефроза, характерной чертой которого является наличие миоглобина в просвете нефрона и в эпителии извитых канальцев. Миоглобин попадает в кровь из некротических участков пораженных мышц.
В патогенезе «миоренального синдрома» большое значение придается длительному спазму сосудов коркового слоя почки и развитию шунтированного юкстамедулляр-ного кровообращения. Нельзя исключить заметного влияния развивающихся в почках явлений рассеянного внутрисосудистого свертывания крови под влиянием тромбопластических факторов, образующихся вследствие миолиза, а также ишемического токсина, проявляющего свое действие по типу турникетного шока.
В патогенезе токсического поражения почек при острых отравлениях гепатотоксическими веществами (СС14, грибные токсины и др.) определенное значение, по-видимому, имеет нефротоксическое действие некоторых аминокислот (лейцин, тирозин и др.), которые в норме дезаминируются печенью, а при массивных повреждениях ее паренхимы в больших количествах выродятся почками. Патоморфологические данные при этой патологии довольно однотипны и представляют собой картину диффузного холемического нефроза. Признаков некронефроза обычно не наблюдается.
Неспецифические поражения почек экзотоксической этиологии могут вызвать явления токсической нефропатии в случаях острого отравления практически любым токсическим веществом при особо неблагоприятном сочетании различных нарушений гомеостаза в организме, а именно: резкого снижения артериального давления с нарушением регионарного кровообращения в почках и печени, расстройства водно-электролитного баланса при тяжелых диспепсических явлениях, длительного некомпенсированного ацидоза, наличия хронических заболеваний почек (хронический нефрит, нефро-склероз и др.).
Клиническая характеристика токсической нефропатии предполагает необходимость суммарной оценки основных клинических и лабораторных показателей функционального состояния почек. К собственно клинической симптоматике токсического повреждения почек в токсикогенной фазе острых отравлений относят резкое снижение суточного диуреза, боли в поясничной области, связанные с нарастающим интерстициальным отеком почек, и появление периферических отеков (одутловатость лица). Наиболее яркая клиническая картина токсической нефропатии обычно обнаруживается в соматогенной фазе при развитии ОПН.
Основное внимание в ранней диагностике токсической нефропатии уделяют «мочевому синдрому» при тщательном измерении диуреза с учетом проводимой больному инфузионной терапии и возможной потери жидкости внепочечным путем. Считается, что снижение диуреза до 500 мл в сутки (20 мл/ч, 0,35 мл/мин) указывает на развитие олигурии, а до 100 мл в сутки (4—5 мл/ч, 0,07 мл/мин) —анурии.
Одним из наиболее простых показателей концентрационной способности почек является плотность мочи, которая значительно повышается при глюкозурии и протеинурии. При этом 1 % глюкозы повышает этот показатель на 0,0037, а 1 % белка — на 0,0026. Наиболее высокие цифры плотности мочи (до 1024—1052) и протеинурии (до 330%) наблюдаются при токсической нефропатии, вызванной действием гемолитических веществ, например уксусной эссенции, и являются плохим прогностическим признаком. Степень протеинурии при этом обычно соответствует степени гемоглобинурии. Надежным тестом функционального состояния почек является азотемия, а также концентрационный индекс мочевины (отношение концентрации мочевины мочи к мочевине крови). Снижение этого индекса до 10 и ниже указывает на выраженные нарушения функции почек.
Современные способы изучения функционального состояния почек включают измерение осмотического давления плазмы и мочи криоскопическим методом, изучение взаимоотношений электролитного состава плазмы крови и мочи, КЩС, измерение клубочковой фильтрации и канальцевой реабсорбции с помощью пробы Реберга — Тареева, измерение почечного плазмотока методом Смита, токсикологические исследования по определению клиренса токсических веществ, количественное калориметрическое определение свободного гемоглобина в плазме крови и моче, а также методы радиоизотопной диагностики нарушений почечных функций.
Выделено три степени тяжести токсической нефропатии. Токсическая нефропатия легкой степени, которая встречается примерно в 25% случаев развития нарушений функции почек при различных отравлениях, проявляется умеренными и быстро проходящими (1—2 нед) изменениями в составе мочи, незначительным снижением клубочковой фильтрации (76,6±2,7 мл/мин) и почечного плазмотока (582,2Hz 13,6 мл/мин) при сохраненной концентрационной и азотовыделительной функции почек.
Токсическая нефропатия средней степени, которая встречается примерно в 57% случаев данной патологии, проявляется более выраженными и стойкими изменениями качественного и морфологического состава мочи (до 2—3 нед) и сопровождается заметным снижением клубочковой фильтрации (60,7±2,8 мл/мин), канальцевой реабсорбции (98,2+0,1%) и почечного плазмотока (468,7±20,2 мл/мин).
Для токсической нефропатии тяжелой степени характерен синдром ОПН, которая отмечается примерно в 10% случаев данной патологии, с выраженными явлениями олигурии, азотемии, креатининемии, резким снижением клубочковой фильтрации (22,8±4,8 мл/мин), угнетением реабсорбции (88,9±1,8%), значительным снижением почечного плазмотока (131,6±14,4 мл/мин).
Острая почечная недостаточность при острых отравлениях отличается тяжелым клиническим течением в результате сопутствующего поражения печени (токсическая гепатопатия — 82% случаев) и легких (токсическая пневмония — 36,6% случаев), что обусловливает высокую летальность, достигающую 50%.
Следует учитывать, что при острых отравлениях в группе тяжелых больных с токсической нефропатией и гепатопатией обычно наблюдается синдром почечно-пе-ченочной недостаточности (ОППН). В результате сочетанного поражения печени и почек исключается взаимо-компенсирующее влияние функций указанных органов. Более того, следует признать нефротоксическое действие ряда химических веществ, вызывающих явления токсической гепатопатии, и гепатотоксическое воздействие химических веществ, нарушающих функции почек. Эти особенности вносят существенные изменения в клиническую симптоматику и динамику лабораторных данных при острой почечной недостаточности экзотоксиче-ской этиологии.
В клинической картине острой почечной недостаточности принято выделять 4 основных периода:
- 1) период начального действия основного этиологического фактора;
- 2) период олигоанурии;
- 3) период восстановления диуреза;
- 4) период выздоровления.
При острых отравлениях период начального действия повреждающего почки фактора обычно соответствует токсикогенной фазе заболевания с присущей действию данного токсического вещества клинической симптоматикой.
В периоде олигоанурии, продолжающемся около 2 нед, развертывается картина эндогенной уремической интоксикации, которая является следствием блокады клубочковой фильтрации с выпадением функции почечного очищения (ренальная азотемия) и повышения катаболизма белков в тканях (экстраренальная азотемия). Однако, несмотря на тяжелое клиническое состояние больных, уровень азотемии обычно остается умеренным (доЗ—4 г/л), что объясняют снижением процесса образования мочевины в поврежденной печени. Постоянно выявляются в этом периоде острой почечной недостаточности нарушения водно-электролитного обмена, при которых ион калия выходит из клетки в кровь, а ион натрия замещает его, вследствие чего развивается гипонатриемия и гиперкалиемия. Этот процесс объясняется неустойчивостью равновесия, существующего между высокой внутриклеточной и низкой межклеточной концентрациями калия, которое поддерживается благодаря затратам окислительной энергии клеток и плохой проницаемости клеточных оболочек для ионов К+. При острых отравлениях, которые часто сопровождаются снижением окислительно-восстановительных процессов в клетках и повышением проницаемости клеточных мембран, потеря внутриклеточного калия неизбежна. При явлениях олигоанурии, исключающих постоянное выведение калия почками, гиперкалиемия может вызвать симптомы калиевой интоксикации (нарушение сердечной деятельности и нервно-мышечной проводимости) даже при наличии большой недостаточности содержания калия в клетках.
Наиболее высокая степень гиперкалиемии наблюдается при острых отравлениях, вызывающих явления гемолиза или миолиза с интенсивным выходом калия из поврежденных клеток в плазму.
В период восстановления диуреза или при больших потерях калия через желудочно-кишечный тракт возникает гипокалиемия, которая клинически обычно проявляется неспецифическими симптомами внутриклеточной калиевой недостаточности — мышечной слабостью, и пр.
Степень других электролитных диссоциаций зависит от уровня естественного клиренса данного электролита. Чем выше этот клиренс, тем более интенсивно его накопление при анурии и более выражено отклонение его концентрации от нормы.
Несмотря на то что при олигоанурии нарушено выведение всех электролитов, повышение концентрации в плазме наблюдается лишь некоторых из них. Это связано с развитием гипергидратации организма в этом периоде острой почечной недостаточности, когда процесс накопления воды происходит быстрее, чем процесс накопления веществ с низким клиренсом (натрий, хлор, кальций), что приводит к снижению их концентрации в результате разведения. Подтверждением этому служит то, что в фазу полиурии, когда потери воды превышают потери солей, концентрация натрия, хлора и кальция приходит к норме. Кроме механизма разведения, следует учитывать и обратное по отношению к калию перемещение ионов из внеклеточного пространства в клетки.
Гипергидратация организма при острой почечной недостаточности токсической этиологии вызвана не только длигоанурией, но и транссудацией белков плазмы в межтканевую жидкость в связи с повышенной проницаемостью капилляров, а также гипопротеинемией вследствие поражения печени. При этом осмотическое давление плазмы быстро падает, возникают отек и набухание клеток, которые обусловливают тяжелые изменения в головном мозге и легких с развитием психоневрологических расстройств и нарушений внешнего дыхания. Последние наиболее ярко проявляются синдромом «влажных легких», представляющим собой различные стадии нарастающего интерстициального отека легочной ткани.
Эти изменения в легких обычно подвергаются полному обратному развитию при восстановлении диуреза и уменьшении гипергидратации, однако служат благоприятной основой для возникновения пневмонии, дифференциальный диагноз которой при этом крайне затруднен. Постоянным спутником острой почечной недостаточности токсической этиологии является анемия, которая носит железодефицитный характер и связана с нарушением эритропоэза. Нарушения внешнего дыхания и анемия значительно усиливают тканевую гипоксию, что создает неблагоприятные условия для регенерации почечного эпителия и восстановления почечных функций, которые наблюдаются не ранее 30—35-х суток после развития тяжелой токсической нефропатии. Особенно длительно протекает восстановление почечных функций при острых отравлениях уксусной эссенцией, когда азотовыделительная концентрационная способность почек полностью нормализуется только к исходу 6-го месяца после начала заболевания, а при тяжелой нефропатии, вызванной отравлением этиленгликолем, подобное восстановление функций является большой редкостью.
Наиболее частой причиной токсической нефропатии является отравление уксусной эссенцией, четыреххлористым углеродом, соединениями тяжелых металлов, суррогатами алкоголя.
Лужников Е. А. Клиническая токсикология, 1982
Профилактические меры
В целях профилактики в отраслях, где высок риск отравления вредными веществами и токсинами, не разрешается работать людям с заболеваниями почек.
Особенно опасными считаются сельскохозяйственные работы, связанные с применением ядохимикатов, производство полимеров и каучука.
Людям, чья работа связана с нефротоксичными веществами, необходимо каждый год проходить медицинское обследование. В целях безопасности необходимо соблюдать гигиенические требования и носить специальную защитную одежду.
Также для предотвращения отравления следует отказаться от употребления продуктов с истекшим сроком годности и грибов неизвестного вида.
При самолечении нередка передозировка лекарств, что становится причиной развития токсической нефропатии. Именно по этой причине в любые медикаменты необходимо лишь после предварительной консультации с врачом.