В группе урологических заболеваний доля мочекаменной болезни (МКБ) достигает 38-40%, причем в последнее время наблюдается тенденция увеличения числа пациентов женского пола в возрасте 20-50 лет.
Спровоцировать в мочевыделительной системы образование конкрементов могут такие факторы, как вредная и однообразная пища, гиподинамия, гормональные перестройки (например, при частых беременностях) и генетическая предрасположенность. Комплексная терапия МКБ, направленная на профилактику почечной колики и удаление конкрементов, невозможна без качественного сестринского процесса.
Основные задачи сестринского процесса при МКБ
Выделяют две группы проблем пациента:
- Клинические – это характерные симптомы МКБ, доставляющие дискомфорт: болезненное мочеиспускание, поясничные боли, недомогание, тошнота и слабость.
- Психологические – это недостаток знаний об особенностях протекания заболевания, возможных осложнениях и методах самопомощи при острых состояниях; на фоне этого часто развивается страх перед хирургическим лечением.
Приоритетной задачей сестринского ухода заключается в устранение и клинических, и психологических проблем пациента. Поэтому к общим обязанностям медсестры урологического отделения относятся:
| 1 | Опрос | · выявление в анамнезе больного предшествовавших нефрологических и урологических патологий. · установление информации о повседневном рационе, качестве питания и количестве потребляемой жидкости. · установление особенностей и частоты пребывания пациента в нефрологическом отделении ранее. |
| 2 | Осмотр | · измерение пульса и давления. · «тест» поколачивания по пояснице. · оценка состояния больного в целом. |
| 3 | Беседа | · ознакомление пациента с клинической картиной МКБ, возможными осложнениями, методами диагностики и лечения, в частности, схемами приема прописанных лекарств. · объяснение пациенту и его родственникам важности соблюдения всех врачебных рекомендаций, включая диету, физические нагрузки, обильное питье и своевременное мочеиспускание. · убеждение пациента в эффективности терапии и борьба со страхом перед новыми методами лечения МКБ, такими как «дробление» конкрементов ультразвуком. · обучение пациента навыкам самопомощи при острых состояниях. |
| 4 | Контроль | · проверка продуктовых «передачек» от родственников на соответствие провизии правилам диеты. · соблюдение больным всех врачебных рекомендаций: диета, питьевой режим, прием назначенных медикаментов. · регулярная проверка общего состояния и биологических показателей. · ежедневное взвешивание для мониторинга водного баланса пациента и своевременного выявления развивающейся дегидратации или отечности. |
| 5 | Терапия | · купирование болевых приступов. · ведение назначенной терапевтической схемы. · уведомление лечащего врача о динамике пациента и внезапном обострении МКБ. · выполнение катетеризации. |
| 6 | Подготовка пациента к диагностическим процедурам | |
| 7 | Оказание неотложной помощи | |
| 8 | Заполнение документации |
Большую часть времени сестринского процесса при МКБ занимает выполнение диагностических и терапевтических задач. При своевременном оказании помощи удается избежать осложнений и дальнейших рецидивов.
Понятие о сестринском процессе (теоретическая часть)
Сестринский процесс является одним из основных понятий современных моделей сестринского дела. В соответствии с требованиями Государственного образовательного стандарта по сестринскому делу, сестринский процесс – это метод организации и исполнения сестринского ухода за пациентом, нацеленный на удовлетворение физических, психологических, социальных потребностей человека, семьи, общества.
Целью сестринского процесса является поддержание и восстановление независимости пациента, удовлетворение основных потребностей организма.
Сестринский процесс требует от сестры не только хорошей технической подготовки, но и творческого отношения к уходу за пациентами, умения работать с пациентом как с личностью, а не как с объектом манипуляций. Постоянное присутствие сестры и ее контакт с пациентом делают сестру основным звеном между пациентом и внешним миром.
Сестринский процесс состоит из пяти основных этапов.
1. Сестринское обследование
.
Сбор информации о состоянии здоровья пациента, который может носить субъективный и объективный характер.
Субъективный метод – это физиологические, психологические, социальные данные о пациенте; релевантные данные об окружающей среде. Источником информации является опрос пациента, изучение данных медицинской документации, беседа с врачом, родственниками пациента.
Объективный метод – это физическое обследование пациента, включающее оценку и описание различных параметров (внешний вид, состояние сознания, положение в постели, степень зависимости от внешних факторов, окраска и влажность кожных покровов и слизистых оболочек, наличие отека). В обследование также входит измерение роста пациента, определение массы его тела, измерение температуры, подсчет и оценка числа дыхательных движений, пульса, измерение и оценка артериального давления.
Сбор анамнеза Физическое Лабораторные
обследование обследования
Конечным результатом этого этапа сестринского процесса является документирование полученной информации создание сестринской истории болезни, которая является юридическим протоколом – документом самостоятельной профессиональной деятельности медсестры
2. Установление проблем пациента и формулировка сестринского диагноза.
Проблемы пациента подразделяются на существующие и потенциальные. Существующие проблемы – это те проблемы, которые беспокоят пациента в настоящее время. Потенциальные – те, которые еще не существуют, но могут возникнуть с течением времени. Установив оба вида проблем, сестра определяет факторы, способствующие или вызывающие развитие этих проблем, выявляет также сильные стороны пациента, которые он может противопоставить проблемам.
Поскольку у пациента всегда бывает несколько проблем, сестра должна определить систему приоритетов. Приоритеты классифицируются как первичные и вторичные. Первичным приоритетом обладают проблемы, которые в первую очередь могут оказать пагубное влияние на больного.
Второй этап завершается установлением сестринского диагноза. Сестринский диагноз – это состояние пациента, установленное в результате проведенного сестринского обследования и требующее вмешательства со стороны сестры. Американская ассоциация медицинских сестер, например в качестве основных проблем, связанных со здоровьем выделяет следующие: ограниченность самообслуживания, нарушение нормальной жизнедеятельности организма, психологические и коммуникативные нарушения, проблемы, связанные с жизненными циклами. В качестве сестринских диагнозов они используют такие, например, словосочетания, как «дефицит гигиенических навыков и санитарных условий», «снижение индивидуальной способности к преодолению стрессовых ситуаций», «беспокойство» и т. п.
Существующие Потенциальные
проблемы проблемы
Первичные вторичные промежуточные первичные вторичные
3. Определение целей сестринского ухода и планирование сестринской деятельности
.
План сестринского ухода должен включать оперативные и тактические цели, направленные на достижение определенных результатов долгосрочного или краткосрочного характера.
Формируя цели, необходимо учитывать действие (исполнение), критерий (дата, время, расстояние, ожидаемый результат) и условия (с помощью чего и кого). Например, «цель – пациент к 5 января с помощью медсестры должен вставать с кровати». Действие – вставать с кровати, критерий 5 января, условие – помощь медсестры.
Определив цели и задачи по уходу, сестра составляет письменное руководство по уходу, в котором должны быть подробно перечислены специальные действия медсестры по уходу, записываемые в сестринскую историю болезни.
Постановка целей Участие пациента Стандарты сестринской
и его семьи практики
Письменное руководство
по уходу
4. Реализация планируемых действий.
Этот этап включает меры, которые принимает медицинская сестра для профилактики заболеваний, обследования, лечения, реабилитации пациентов.
Существует три категории сестринского вмешательства. Выбор категории определяется нуждами пациента.
Независимое сестринское вмешательство предусматривает действия, осуществляемые медицинской сестрой по собственной инициативе, без прямого требования со стороны врача. Например: обучение пациента навыкам самоухода.
Зависимое сестринское вмешательство выполняется на основании предписаний врача и под его наблюдением. Например: подготовка пациента к диагностическому обследованию.
Взаимозависимое сестринское вмешательство предусматривает совместную деятельность сестры с врачом, а также с другими специалистами.
При всех типах взаимодействия ответственность сестры исключительно велика.
категории потребность пациента методы ухода
в помощи
независимая временная
зависимая постоянная
взаимозависимая реабилитирующая
5. Оценка эффективности сестринского ухода
.
Его целью является оценка реакции пациента на сестринский уход, анализ качества оказанной помощи, оценка полученных результатов и подведение итогов. Оценка эффективности и качества ухода должна проводиться старшей и главной медицинскими сестрами. Важное значение на данном этапе имеет мнение пациента о проведенных сестринских мероприятиях. Когда намеченные цели не достигаются, то оценка дает возможность увидеть факторы, мешающие их достижению. Таким образом, оценка результатов сестринского вмешательства дает возможность медицинской сестре установить сильные и слабые стороны в своей профессиональной деятельности.
оценка действий медсестры мнение пациента или оценка действий медсестры
(самолично) его семьи руководителем
Краткие анатомо-физиологические данные о строении почек
Почки
— парный орган, они расположены симметрично по обе стороны позвоночного столба и покрыты несколькими оболочками и жировой тканью. На поперечном разрезе почка состоит из коркового и мозгового вещества. Мозговое вещество образует почечные пирамидки, которые своим основанием примыкают к корковому веществу, а верхушки обращены к почечной чашечке.
Нефрон –
структурная и функциональная единица почки, он состоит из клубочка и связанного с ним канальца. В корковом слое находятся образованные из разветвленной почечной артерии клубочки почечного тельца, каждый клубочек окружен специальной капсулой, между стенками капсулы имеется полость, в которую фильтруется первичная моча. Первичная моча переходит в извитой каналец первого порядка, далее в петлю Генле, потом в извитой каналец второго порядка и заканчивается собирательной трубкой. По собирательной трубке вторичная моча поступает в почечную лоханку
Почки — органы выделения. Им принадлежит основная функция выделения продуктов распада и поддержания водно-солевого баланса организма. Через почки выделяются излишки воды и минеральных солей, аммиак, мочевина, мочевая кислота и некоторые другие вещества, образовавшиеся в организме, или принятые с пищей. Почки поддерживают постоянную рН крови, регулируют содержание гемоглобина в крови, а так же артериальное давление.
Заболевания почек и мочевых путей многообразны, но в основном делятся на местные (туберкулез, рак, почечнокаменная болезнь и пиелонефрит) и общие(нефрит, нефроз) заболевания.
Заболевания почек и мочевыводящих путей
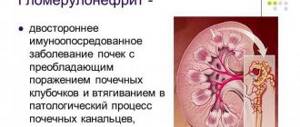
Гломерулонефрит
— это воспалительное заболевание обеих почек инфекционно-аллергической природы с первоначальным и преимущественным поражением клубочкового аппарата нефрона.
Наиболее частой причиной развития острого гломерулонефрита (ОГН) считают ангину, тонзиллит, заболевания верхних дыхательных путей. Хронический гломерулонефрит (ХГН) в большинстве случаев является результатом неизлеченного ОГН. При этом существенная роль принадлежит реактивности микроорганизма, которая проявляется гиперергической реакцией и аутоиммунными нарушениями.
Клинику ОГН определяют три синдрома: отечный, почечной гипертонии, мочевой
Отеки
являются одним из наиболее частых признаков. Локализация и степень отечности бывают различны. Наиболее характерно появление отеков на лице, и особенно век, по утрам. Нередки отеки нижних конечностей и в области крестца. При выраженной задержке жидкости отек распространяется на наружные половые органы и появляются полостные отеки (асцит, гидроторакс, гидроперикард) иногда задержка жидкости достигает 15-20 кг.
Почечная гипертония
. Обычно подьем АД соответствует тяжести заболевания, степень повышения может быть различной. Обычно уровень систолического давления повышается до 180 мм. рт. ст. диастолического до 120 мм. рт. ст. Стойкое и длительное (более 3 недель) повышение АД прогностически неблагоприятно и указывает на переход заболевания в хроническую форму.
Часто наблюдаются гемодинамические нарушения
. в основе которых лежит задержка натрия и воды, что приводит к увеличению объема циркулирующей крови. Возникновение при этом гипертонии может привести к перегрузке сердца, вызвать расширение его полостей и тяжелую недостаточность кровообращения. Венозное давление также может повышаться при гиперволемии на 100-200 мм. рт.,ст. водного столба и проявляться резким набуханием вен и увеличением печени.
При ХГН к вышеперечисленным синдромам добавляется и нарушение функции почек
. В настоящее время выделяют следующие клинические формы ХГН:
нефротическая(отечно-альбуминурическая), гипертоническая, смешанная(отечно-гипертоническая), латентная форма.
Некоторые исследователи выделяют
терминальную форму
ХГН (стадию хронической почечной недостаточности)
Нефротическая
форма характеризуется наличием большого количества белка в моче (гиперпротеинурия), уменьшением содержания белка в плазме (гипопротеинемия), гиперхолестеринемия и массивными отеками. Повышения АД не бывает
Гипертоническая
форма: длительное время ведущим синдромом является артериальная гипертония, а мочевой и отечный синдромы выражены в меньшей степени
Смешанная форма
. при этой форме наблюдаются признаки как нефротической, так и гипертонической форм. Является наиболее тяжелой формой и достаточно быстро приводит к развитию ХПН
Латентная форма
–наиболее часто встречающаяся. Проявляется обычно лишь слабо выраженным мочевым синдромом. Эта форма может иметь довольно длительной течение (10-20 лет) и поздно приводит к развитию ХПН
Пиелонефрит
— воспалительное заболевание почек, вызванное непосредственным инфицированием чашечно-лоханочной системы и почечной ткани.
Непосредственная причина возникновения пиелонефрита – инфицирование мочевыводящих путей, лоханок, почечной паренхимы. Проникновение инфекции в лоханку и почку может идти лимфогенным, гематогенным и восходящим путем. Мочевой стаз – один из основных факторов, способствующих инфицированию и развитию заболевания. Пиелонефрит чаще всего протекает волнообразно, в виде чередующихся обострений. Нелеченый или плохо леченый острый пиелонефрит переходит в хроническую форму. В отличие от ОП хронический часто начинается и длительное время протекает скрыто. В этот период единственными проявлениями болезни могут быть признаки интоксикации (разбитость, потливость, головные боли, отсутствие аппетита и субфебрильная температура. Затяжное течение ХП может сменяться внезапными обострениями, сходными с клиникой ОП: внезапно повышается температура, одновременно появляется озноб, слабость, разбитость, мышечные боли. Помимо общих симптомов появляются и местные симптомы острого воспаления: боли в пояснице, болезненные и частые мочеиспускания
Хроническая почечная недостаточность (ХПН)
— это симптомокомплекс, вызванный необратимой постепенной гибелью нефронов
вследствие первичного или вторичного прогрессирующего заболевания почек. Первое место среди причин возникновения ХПН занимает хронический гломерулонефрит, второе – хронический пиелонефрит.
В России различают четыре стадии ХПН: латентная, компенсированная, интермиттирующая и терминальная стадии.
В латентной стадии
пациент может не предъявлять жалоб. При биохимическом исследовании крови выявляют небольшое нарушение электролитного состава, иногда белок в моче
В компенсированной стадии
возникает утомляемость при физической нагрузке, сухость во рту, сопровождается это увеличением количества мочи до 2,5 литров в сутки, обнаруживаются изменения в биохимических анализах крови и в анализах мочи
Интермиттирующая стадия
характеризуется стойким повышением в крови продуктов азот истого обмена. У пациента возникает слабость, быстрая утомляемость, жажда, сухость во рту, аппетит резко снижается. Кожа приобретает желтоватый оттенок, становиться сухой.
В терминальной стадии
фильтрационная функция почек падает до минимума. В крови постоянно повышено количество мочевины, креатинина, мочевой кислоты, нарушен электролитный состав крови. Все это вызывает уремическую интоксикацию или уремию (уремия-моча в крови). Количество выделяемой мочи в сутки уменьшается до полного ее отсутствия. Поражаются другие органы: дистрофия сердечной мышцы, перикардит, недостаточность кровообращения, отек легких, энцефалопатии, нарушается выработка гормонов, иммунитет, возникают изменения в системе свертывания крови. Все изменения носят необратимый характер.
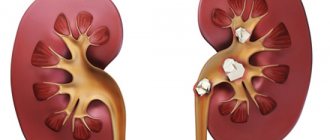
Мочекаменная болезнь
-это заболевание, при котором происходит образование камней в органах мочевыделительной системы, в большинстве случаев в почках и в мочевом пузыре.
Основной причиной возникновения и развития мочекаменной болезни считается нарушение обмена веществ, которое приводит к образованию нерастворимых солей, формирующих камни. Количество камней и место их расположения может быть самым разным. У молодых людей наиболее часто бывают камни в мочеточниках и почках, камни мочевого пузыря чаще диагностируются у лиц пожилого возраста и у детей.
К основным предрасполагающим факторам развития болезни относят: анатомические пороки развития мочевыводящих путей, наследственные нефритоподобные или нефрозоподобные синдромы, хронические заболевания органов мочеполовой системы (пиелонефрит, цистит, простатит и т.д.), хронические заболевания пищеварительной системы (гастрит, колит и т.д.), определенный состав пищи и воды и т.д.
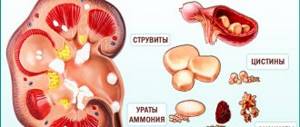
В зависимости от причин формирования и состава камни разделяются на несколько типов камнеобразования: Мочекислые (уратные)
состоят из солей мочевой кислоты, имеют желто-коричневый цвет, плотные, с гладкой поверхностью
Оксалатные
– эти камни состоят из солей щавелевой кислоты, они черно0бурого цвета, плотные с шероховатой поверхностью, на которой могут быть шипы
Фосфатные камни
мягкие, серо-белого цвета, они легко крошатся
Смешанные камни
– внутренняя часть таких камней называется «ядро» и образуется из одного вида солей, а оболочка из другого.
Цистиновые
камни самые твердые, имеют гладкую поверхность
Определение минерального состава камней является необходимым для предотвращения повторного камнеобразования. Пациентам с рецидивным камнеобразованием, после выяснения причин образования камней назначается комплекс мероприятий (метафилактика) для предотвращения повторного камнеобразования.
В зависимости от месторасположения камня пациент может жаловаться на разные симптомы, но основными для этой болезни считаются: приступообразные боли (почечная колика), примесь крови в моче, ухудшение общего самочувствия
При камне в почке боль нередко возникает при физических нагрузках, у пациентов могут обостриться другие заболевания мочеполового тракта. Если камень находится в мочевом пузыре, то больного беспокоят частые болезненные мочеиспускания, а также болевые ощущения, появляющиеся при движении. При расположении камня в мочеточники пациент испытывает частые позывы к мочеиспусканию, боль, переходящую от поясницы на внутреннюю поверхность бедра, пах и низ живота. В случае, если камень перекрыл просвет мочеточника и в почке скопилась моча, начинаются почечные колики. Больной испытывает острую боль в пояснице, переходящую на живот. Колики продолжаются до тех пор, пока камень не изменит своего положения или не выйдет из мочеточника.
Лечение мочекаменной болезни проводится под постоянным контролем врача. В зависимости от размера камня выбирается медикаментозный или хирургический метод лечения. В настоящее время существует множество неоперативных методов, которые позволяют добиться хороших результатов без хирургического вмешательства.
Сестринский процесс в отделении нефрологии
Для точной диагностики заболеваний почек используются следующие лабораторные анализы и инструментальные исследования
.
общий анализ крови (выявляет возможные воспалительные процессы в организме, снижение количества гемоглобина, что может случиться при почечной патологии)
биохимический анализ крови (мочевая кислота, креатинин, холестерин, триглицериды, хлориды, кислотно-щелочное состояние крови)
общий анализ мочи
клеточный и гуморальный иммунитет
исследование по Нечипоренко или Каковскому-Аддису, Амбюрже (анализ по Нечипоренко используется для определения количества форменных элементов в 1 мл мочи с помощью счетной камеры.)
артериальное давление в динамике
посев мочи на флору
ЭКГ
по показаниям: анализ крови на ВК, атипические клетки, обзорная рентгенография почек, внутривенная урография, ретроградная пиелография, хромоцистоскопия, радиоизотопная рентгенография, сканирование и биопсия почек
По результатам сбора анамнеза, физического обследования и лабораторных исследований формируется база данных о пациенте (сестринская история болезни). Поскольку в большинстве случаев несколько проблем, связанных со здоровьем, сестра не может приступить к их решению одновременно. Поэтому для успешного разрешения проблем пациента медицинская сестра должна их рассматривать с учетом приоритетов
Как только медсестра приступила к анализу полученных в ходе обследования данных, начинается второй этап сестринского процесса – установление проблем пациента и формулировка сестринского диагноза.
Следует отметить, что в отличие от врачебного диагноза, сестринский диагноз нацелен на выявление ответных реакций организма на заболевание. Врачебный диагноз не меняется, если не была допущена врачебная ошибка, а сестринский диагноз может меняться каждый день и даже в течении дня по мере того, как изменяется реакция организма на болезнь кроме того сестринский диагноз может быть одинаковым при различных врачебных диагнозах. Пациентам с заболеваниями почек медсестра может поставить следующий сестринский диагноз:
отеки различной степени выраженности
головная боль, головокружение, общая слабость
Источник: https://koledj.ru/docs/index-11833.html
Схожие записи:
- Ситуационная задача хроническая почечная недостаточность Хроническая почечная недостаточность ситуационные задачи клиническая задача №1 ХРОНИЧЕСКАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ СИТУАЦИОННЫЕ ЗАДАЧИ Клиническая задача № 1 Больной М. 50 лет, поступил с жалобами на резкую слабость, головные боли, тошноту, кожный зуд. Болен более 20 лет, когда был поставлен диагноз хронического […]
- Рентгенологическая классификация нефроптоза Нефроптоз В норме почки обладают определенной физиологической подвижностью: так при физическом усилии или акте дыхания происходит смещение почек в пределах допустимой границы, не превышающей высоту тела одного поясничного позвонка. В том случае, если смещаемость почки вниз при вертикальном положении тела превышает 2 […]
- Тазовая дистопия почки у плода Как лечить дистопию правой и левой почки Дистопия почки – врожденное нарушение развития, при котором возникает смещение нормального расположения органа. Почка при этом заболевании может размещаться в грудине, ниже в полости таза или в других локациях. Дистопия может спровоцировать развитие почечных болезней, а также […]
- Таблетки для почек фурадонин Фурадонин — инструкция по применению, аналоги, отзывы, цена Препарат Фурадонин Фурадонин – противомикробное синтетическое лечебное средство, обладающее широким спектром действия. Фурадонин не является антибиотиком. он относится к группе препаратов нитрофуранового ряда. На многие бактерии – клебсиеллу, стафилококк. […]
- Тактика лечения камня почки Как избавиться от камней в почках Содержание Вопреки общепринятому мнению, мочекаменная болезнь не является прямым следствием неправильного питания или употребления жесткой воды. Хотя оба фактора играют в возникновении заболевания не последнюю роль. На самом деле формирование камней в почках происходит по причине […]
- Схемы лечения пиелонефрита у детей Схема лечения пиелонефрита загрузка. При первичном остром пиелонефрите в большинстве случаев лечение консервативное. Режим больного — постельный. Рекомендуют обильное питье (соки, морсы) по 2 — 2,5 л в сутки, пищу, богатую углеводами (пудинги, легкие мучные блюда, сырые и вареные фрукты и т.п.), и кисломолочные […]
- Схема лечения пиелонефрита в стационаре Схема лечения пиелонефрита загрузка. При первичном остром пиелонефрите в большинстве случаев лечение консервативное. Режим больного — постельный. Рекомендуют обильное питье (соки, морсы) по 2 — 2,5 л в сутки, пищу, богатую углеводами (пудинги, легкие мучные блюда, сырые и вареные фрукты и т.п.), и кисломолочные […]
- Стентирования сосуды почек Причины и лечение стеноза артерий почки Атеросклеротический – составляет 70% всех почечных стенозов, чаще повреждая почки пожилых мужчин. Этот вид стеноза локализируется в устье почечных артерий. Фибромускулярная дисплазия – менее распространенный вид стеноза, который чаще встречается у девушек и женщин в любом […]
Терапевтический сестринский уход
МКБ имеет неспецифичную клиническую картину, однако, возможны индивидуальные особенности ее течения при наличии сопутствующих патологий и осложненном анамнезе. Качественный сестринский процесс предполагает умение персонала своевременно распознать опасное состояние пациента и предотвратить его. Для борьбы с обострившимися симптомами проводится такое сестринское вмешательство:
| Кровь в моче | введение гемостатических средств, рекомендованных врачом: дицинон, викасол или хлорид кальция |
| Поясничная боль | · обеспечение больному теплой ванны или использование грелки в области поясница. · внутримышечное введение анальгетика. · если боль не уменьшилась в течение получаса, то медсестра вызывает врача и вводит больному внутривенно раствор промедола и хлорида натрия |
| Отечность | · контроль за питанием пациента: ограничение соли и жидкости. · повышение комнатной температуры для усиления потоотделения больного. · выполнение катетеризации при плохом мочеиспускании. |
| Озноб | · укутывание пациента и использование грелок. · контроль за нормальным значением комнатной температуры. |
| Жар | · использование льда. · обильное питье. · ограничение острых и соленых блюд. |
| Почечная колика | · введение НПВС («Баралгин», «Кеторолак») и спазмолитиков («Но-Шпа», «Дротаверин»). · тепловые процедуры: ванна или грелка. |
Пациенту необходимо подробно описать методы устранения вышеуказанных симптомов, чтобы при дальнейшей амбулаторной реабилитации он мог самостоятельно оказать себе помощь.
Проблемы пациентов при патологии мочевыделительной системы
Сестринский уход при мочекаменной болезни и ХПН включает в себя 5 стандартных этапов:
- Формулирование проблем пациента.
- Сестринский диагноз.
- Составление плана мероприятий по уходу и лечению.
- Уход за пациентом.
- Оценка достижения поставленных целей.
Проблемы пациентов можно разделить на несколько больших групп. При этом решение каждой реализуется в ходе разных сестринских процедур.
Боли в поясничной области, связанные с заболеванием
Избавить пациента от боли к моменту выписки или уменьшить ее
1. Четкое выполнение назначений врача.
2. Обеспечить пациенту тёплую и удобную постель и соблюдение постельного режима.
3. Сестринский уход при мочекаменной болезни включает постановку грелки по назначению врача и применение обезболивающих препаратов при необходимости.
4. Обеспечить пациенту соблюдение диеты № 7.
5. Рассказать пациенту о соблюдении питьевого режима и диеты. Если у больного нет отеков, то ежедневно он может пить до 2 литров жидкости.
6. Медсестра должна научить пациента принимать удобное положение в постели.
7. Научить пациента следить за характером боли.
8. Обучение пациента приемам снятия психоэмоционального напряжения и уменьшения боли путем аутотренинга и релаксации.
Болезненные и частые мочеиспускания
Уменьшить боль и частоту мочеиспусканий
1. Следовать рекомендациям врача.
2. Помогать пациенту придерживаться питьевого режима.
3. Если нет противопоказаний, увеличить объем принимаемой жидкости.
4. Если есть необходимость, согревать нижние конечности и поясницу грелкой.
5. Подготовить пациента к сдаче мочи на анализ.
6. Следить за жизненными показателями пациента (ЧДД, пульс, давление).
7. Обучение пациента гигиене наружных половых органов и промежности.
8. Смена постельного и нательного белья пациента.
Риск образования камней в почках
Предотвратить образование камней
1. Следование инструкциям врача.
2. При отсутствии противопоказаний увеличить до 3 литров количество потребляемой жидкости.
3. Соблюдение специальной диеты для повышения кислотности мочи, это предотвратит образование кальциевых камней.
При наличии сомнений – проконсультироваться с диетологом.
4. Объяснить пациенту, что ему нужно чаще переворачиваться, не реже одного раза в 2 часа, при необходимости ему нужно помочь.
5. Объяснить пациенту и его родным, каков химический состав камней в почках и что кальциевые камни могут образоваться из-за неправильного питания.
6. Если медсестра обнаружит нарушение оттока мочи, необходимо проконсультироваться с врачом.
7. Побеседовать с пациентом о здоровом образе жизни.
8. Отслеживать пульс, давление, температуру и физические свойства мочи.
Уменьшить оттоки, улучшить водно-солевой обмен
1. Дать пациенту мочегонные препараты, назначенные врачом.
2. Поддерживать соблюдение постельного режима.
3. Пересмотреть питание пациента – исключить большое количество жидкости, ограничить животный белок и придерживаться общих правил диет № 7, № 7а, № 7б
4. Научить пациента ежедневно подсчитывать объем выпитой и выделенной жидкости, фиксировать это в листке диуреза.
5. При необходимости – применять грелку для согревания нижних конечностей и поясницы.
6. Ежедневно определять наличие или отсутствие отеков.
7. Своевременно менять постельное и нательное белье больного.
8. Ежедневно проветривать палату пациента.
Наличие жара, озноба и лихорадки
Устранить риски развития осложнений, не допустить перегревания. При сильном ознобе – применить грелки.
Подготовка пациента к диагностическим процедурам
Участие медперсонала в диагностике имеет крайне важную роль. Необходимо иметь представление обо всех особенностях проведения лабораторных и инструментальных обследований. В обязанности медсестер входит подготовка пациента к процедурам и непосредственно сбор анализов. От качества сестринского процесса зависит достоверность результатов и диагноза. Чаще всего при МКБ пациента готовят к таким процедурам:
- Сбор мочи – больному нужно отказаться от употребления диуретиков и продуктов, способных изменить пигментацию урины (морковь, свекла). Необходимо провести утренний туалет гениталий. Спустив небольшое количество мочи в течение пары секунд, нужно собрать 50 мл урины в стерильный контейнер.
- УЗИ – за 3 дня до процедуры следует из рациона исключается пища, вызывающая метеоризм, и принимать энтеросорбенты. Накануне рекомендован легкий ужин и очистка кишечника клизмой.
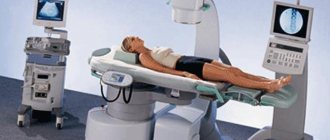
- Урография – предварительно выполняется биохимический анализ крови для сужения круга возможных диагнозов. За 2 дня показан та же диета, что и при УЗИ, а за 3 часа до обследования нужно отказаться от пищи. Больной должен снять с себя металлические предметы и сообщить врачу о препаратах, которые недавно принимал, об аллергии на йод, наличии металлических коронок или протезов.
Обследование
Сестринский уход при мочекаменной болезни включает в себя проведение общего сестринского обследования, которое базируется на методах клинических обследований.
Обследование состоит из нескольких частей:
1. Опрос и сбор анамнеза:
- внесение основных данных о пациенте в документацию;
- изучение жалоб пациента;
- опрос пациента о симптомах болезни, об истории его жизни.
2. Объективное обследование:
- осмотр больного;
- перкуссия;
- пальпация;
- аускультация;
- определение симптома Пастернацкого;
- измерение пульса, давления, температуры, ЧДД.
Стандартные операционные процедуры в папку главной медсестры. В Библиотеке СОПов в журнале «Главная медицинская сестра» вы найдете готовые и проверенные на практике образцы.
При диагностировании мочекаменной болезни следует уделит внимание некоторым особенностям течения этого заболевания:
- пациенты часто жалуются на лихорадку, головную боль, отеки, боли, нарушение мочевыделения;
- внимание следует сфокусировать на ранее перенесенных инфекциях – скарлатина, гонорея, сифилис, грипп, туберкулёз и т.д.;
- к неинфекционным причинам заболевания относят сахарный диабет, атеросклероз, ревматические болезни и т.д.;
- началу заболевания могут поспособствовать такие причины, как отравления лекарственными препаратами или некоторыми веществами, беременность, переохлаждение;
- инструментальные исследования мочевых путей, хроническая инфекция носоглотки.
Сестринский процесс при мочекаменной болезни начинается с детального осмотра. В ходе него медсестра может выявить внешние признаки поражения почек или мочевого пузыря.
На что обратить внимание:
- положение больного в постели. При приступе почечной колики больной вынужден постоянно менять свое положение;
- при почечной эклампсии и нефропатии у беременных могут наблюдаться судороги;
- пальпация может обнаружить только значительное увеличение почки, также почки доступны пальпации при их сдвиге или увеличении;
- пальпация мочеточниковых точек дает медсестре информацию о наличии воспалительного процесса;
- при паранефрите и других заболеваниях почек метод поколачивания по пояснице показывает положительный результат;
- с помощью перкуссии определяется размер мочевого пузыря – при его увеличении в надлобковой области появляется тупой звук.
Успеете скачать всё, что нужно, по демодоступу за 3 дня
?
Сестринский уход при мочекаменной болезни или уролитиазе.
Мочекаменная болезнь выявляется в любом возрасте, чаще в 30-35 лет, чаще болеют мужчины, камни локализуются в правой почке, реже в левой, двусторонние камни в 15-30% случаев.
По химическому составу камни: оксалаты, фосфаты, ураты.
Камни бывают одиночными и множественными, от 0,1 до 15мл и больше, массой от долей г до 2,5кг и больше, иногда камни выполняют ЧЛС как слепок – это коралловидные камни, камни мочеточников – это сместившиеся камни почек.
1. Изменение со стороны мочевых путей (врожденные аномалии, дискинезия и воспалительные процессы, травмы, инородные тела, обтурация и др.).
2. Функциональные нарушения печени и ЖКТ (гепатит, гастрит, колит #8230; и др.).
3. Заболевание эндокринной железы (гиперпаратиреоз, УТЗ, заболевание гипофиза).
4. Инфекция мочевых и половых органов.
5. Нарушение обмена веществ (идиопатическое, гиперкальциемии, нарушение проницаемости сосудов).
6. Болезни, которые требуют длительного ухода, покоя (переломы костей, хронические заболевания внутренних органов, болезни нервной системы).
Уход за больным с мочекаменной болезнью
При данном заболевании, по показанию лечащего врача требуется рентгенография. Вы можете заказать рентген на дому позвонив по телефону +7-495-22-555-6-8. Общая стоимость (цена) услуги рентген на дому в Москве на май года – 5000 рублей
Мочекаменная болезнь – заболевание, при котором в почках и мочевых путях из мочевых солей образуются мочевые камни, которые вызывают боль, кровотечение, нарушение оттока мочи и инфекционно-воспалительный процесс.
По химическому составу камней различают – оксалаты, фосфаты, ураты и др.
Чаще всего камни состоят из солей кальция
Способствуют камнеобразованию:
- наследственность;
- особенности обменных процессов в организме;
- географические и климатические условия;
- застой мочи;
- инфекция мочевых путей.
Течение болезни складывается из приступа и межприступного периода. Приступ мочекаменной болезни – почечная колика – развивается при внезапном возникновении препятствия на пути оттока мочи из почек.
Спровоцировать приступ МКБ могут:
- физическая нагрузка;
- тряская езда;
- обильное употребление жидкости.
Основной симптом приступа почечной колики – сильная боль, которая локализуется в поясничной области и может распространяться по ходу мочеточника в сторону мочевого пузыря, а также в паховую область, бедро, подреберье. Боль бывает такой интенсивности, что возможна потеря сознания. Больной мечется в поисках облегчающего положения. Кожа становится бледной, покрывается холодным липким потом. Появляются частые позывы к мочеиспусканию, в моче может появляться кровь. Иногда возникает рефлекторная тошнота, рвота, повышение температуры тела.
Помощь во время приступа
- уложить больного в постель, приложить к пояснице горячие грелки;
- по возможности поместить больного в горячую ванну;
- не оставлять больного без присмотра, т.к. может быть обморок;
- дать цистенал (капли, содержащие настойку корня марены красильной, магния салицилат и эфирные масла), который обладает противовоспалительным и спазмолитическим действием – 20 капель на кусочек сахара;
- вызвать врача.
После отхождения камня почечная колика может самостоятельно прекратиться.
Принципы лечения МКБ
- питьевой режим;
- ограничительная диета;
- фитотерапия (лечение травами);
- борьба с инфекцией мочевых путей;
- литотрипсия (дробление камней ультразвуковыми волнами);
- оперативное удаление камней.
Советы больным мочекаменной болезнью
- необходимо выяснить основной химический состав камней (определяется по внешнему виду камней или по повышенному количеству определенных солей в биохимическом анализе мочи) и кислотность мочи (определяется в общем анализе мочи), т.к. от этого зависит выбор минеральной воды и диета;
- соблюдайте правильный питьевой режим – нужно принимать 2-3 литра жидкости в сутки (минеральная вода, компот, морс, соки, отвары лекарственных трав, арбузы);
- соблюдайте диету с ограничением продуктов, содержащих те соли, из которых у вас образуются камни;
- не откладывайте посещение туалета при позывах к мочеиспусканию – не допускайте застоя мочи;
- избегайте переохлаждения;
- своевременно проходите курс лечения при появлении признаков инфекции мочевых путей.
Лечим печень
Переезд склада в Европу. Реализуем препараты от гепатита С в России по закупочной цене — ликвидация склада Перейти на сайт
Сестринский процесс при мочекаменной болезни. Мочекаменная болезнь (нефролитиаз) — обменное заболевание, характеризующееся образованием камней в мочевыделительной системе. Камнеобразование является сложным физико-химическим процессом, в основе которого лежат нарушения коллоидного равновесия, перенасыщение мочи солями, изменение реакции мочи, препятствующей растворению солей. Изменению реакции может способствовать однообразное питание: растительная и молочная пища способствует ощелачиванию мочи, мясная окислению. Факторы риска: Малое потребление жидкости. Инфекция мочевыводящих путей. Нарушение уродинамики: — редкое опорожнение мочевого пузыря; нефроптоз; — заболевания предстательной железы; — аномалии развития мочевыделительной системы: — беременность. Географические факторы: — температура и влажность воздуха; — характер почвы; — состав питьевой воды и насыщенность ее минеральными солями. Гиповитаминозы А и D. Мочевые камни могут быть самого различного состава: оксалаты, фосфаты, ураты, кальциевые камни и пр. Они бывают единичными и множественными, размером от 0,1 до 10-15 см. Камни, заполняющие всю чашечно-лоханочную систему, как слепок, называются коралловидными. Клинические проявления мочекаменной болезни зависят от размера камня, его формы, расположения, степени нарушения пассажа мочи. Для больших, коралловидных камней характерны тупые боли в поясничной области. Наиболее подвижные камни лоханки, а также камни мочеточника вызывают приступы острой боли почечной колики. Причинами почечной колики могут быть: — физические перенапряжения: — быстрая ходьба, тряская езда; — обильный прием жидкости. Приступ почечной колики при мочекаменной болезни начинается внезапно. Основной симптом — интенсивная режущая боль в поясничной области, распространяющаяся на всю соответствующую половину живота, иррадиирующая в паховую область, бедро, наружные половые органы, крестец, задний проход. Боль может длиться несколько часов и даже суток, периодически стихая. Почечная колика сопровождается учащенным и болезненным мочеиспусканием, олигурией, иногда наблюдаются рефлекторные тошнота, рвота. После приступа колики почти всегда отмечается гематурия (часто макрогематурия). Больные беспрерывно меняют положение в постели, мечутся, пытаясь найти положение, которое облегчило бы боль, стонут. Кожные покровы бледные, покрыты потом. При пальпации резкая болезненность и напряжение мышц живота в области проекции почек, напряжение мышц поясничной области. Симптом поколачивания по пояснице резко положительный. Боль бывает такой интенсивности, что может развиться обморок или коллапс.
Сестринский процесс при мочекаменной болезни: Проблемы пациента: А. Существующие (настоящие): Боли в поясничной области. Учащенное и болезненное мочеиспускание. Тошнота, рвота, слабость. Потливость. Недостаток знаний о самопомощи при почечной колике. Недостаток информации о сущности заболевания, причинах мочекаменной болезни и причинах почечной колики. Необходимость постоянно соблюдать диету. Страх перед возможным хирургическим лечением. Б. Потенциальные: Риск развития обморока, коллапса. Острый и хронический пиелонефрит. Гидронефроз. Симптоматическая гипертония. Хроническая почечная недостаточность. Сбор информации при первичном обследовании: А. Расспрос пациента о: — месте рождения и проживания; — перенесенных заболеваниях (пиелонефрит, заболевания предстательной железы, нефроптоз, аномалии развития мочевыделительной системы); — особенностях питания и потребления жидкости; — составе питьевой воды; — частоте опорожнения мочевого пузыря; наличии заболевания у ближайших родственников; — частоте возникновения приступов почечной колики и причинах, ее вызывающих; — наблюдении врачом-урологом и проводимом ранее лечении; — жалобах пациента в момент осмотра. Б. Осмотр пациента: — положение в постели; — цвет кожных покровов; — измерение пульса и артериального давления; — определение симптома поколачивания по пояснице. Сестринские вмешательства, включая работу с семьей пациента: 1. Провести беседу с пациентом и его близкими о необходимости строго соблюдать диету, предписанную врачом, разъяснив ее содержание. о режиме питания и питьевом режиме (пить до 2-3 л жидкости в день), о физических нагрузках, регулярности опорожнения мочевого пузыря. 2. Обеспечить проверку передач пациенту. 3. Оказывать доврачебную помощь при приступе почечной колики. 4. Контролировать: — соблюдение пациентом режима, назначенного врачом; — соблюдение диеты; — пульс и артериальное давление; — количество выпиваемой за сутки жидкости; — суточный диурез; цвет мочи; — прием лекарственных препаратов. 5. Обучить пациента самопомощи при приступе почечной колики. 6. Информировать пациента о лекарственных препаратах, назначенных врачом (доза, правила приема, побочные эффекты, переносимость). 7. Подготавливать пациента к сбору анализов мочи, УЗИ почек, урографии, цистоскопии. 8. Обучить пациента подготовке к дополнительным методам обследования. Доврачебная помощь при приступе почечной колики: Вызвать врача. Приложить грелку на поясничную область или поместить пациента в горячую ванну, если нет противопоказаний. Из-за возможности развития обморока нельзя оставлять пациента одного в ванне. Дать пациенту 20-25 капель цистенала или 1 таблетку но-шпы. Подготовить медикаменты: Но-шпа, папаверин, платифиллин, баралгин, анальгин, промедол, новокаин все препараты в ампулах. Подготовка пациента к дополнительным методам исследовании Внутривенная урография. 1. Информировать пациента о предстоящей процедуре и ходе ее выполнения. 2. Получить согласие пациента. 3. За 3 дня до исследования исключить газообразующие продукты. 4. При метеоризме по назначению врача прием активированного угля или настоя ромашки 2 раза в день. 5. Обеспечить прием слабительного средства по назначению врача накануне перед обедом. 6. Накануне вечером легкий ужин не позднее 19 ч. 7. Ограничить прием жидкости со второй половины дня накануне исследования. 8. Накануне около 22 ч поставить очистительные клизмы до «условно чистых» вод и утром за 1,5-2 ч до исследования. 9. Не принимать пищу, лекарства, не курить, не делать инъекции утром перед исследованием. 10. Освободить мочевой пузырь непосредственно перед исследованием. Цистоскопия. 1. Информировать пациента о предстоящей процедуре и ходе ее выполнения. 2. Получить согласие пациента. 3. Освободить мочевой пузырь и тщательно подмыться перед исследованием.
Возможно заинтересует:
Советуем прочитать:
Source: sestrinskoe-delo.ru