Особенности образований в надпочечниках
Рак надпочечников обычно диагностируется у следующих категорий пациентов:
- дети в возрасте до 5 лет;
- взрослые в возрасте 40-50 лет;
- женщины старше 55 лет (входят в зону высокого риска).
Чаще рак выявляется в правом органе. Когда новообразование достигает последней стадии развития, оно метастазирует в печень и соседние органы.
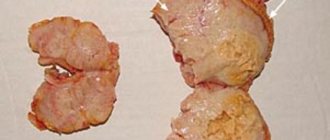
Примерно у 70% пациентов диагностируется карцинома, или доброкачественная опухоль. Она развивается в коре надпочечников и захватывает большую часть органа. Карцинома часто нарушает процесс синтеза гормонов, что отражается на состоянии всего организма.
У около 30% пациентов с раком надпочечников выявляется глюкостерома, или злокачественное новообразование. В зону риска развития такой опухоли входят женщины. У них она диагностируется в 5 раз чаще, чем у мужчин.
В зависимости от места локализации патологии, ее особенностей определяется характер клинической картины.
Дифференциальная диагностика
АКР следует дифференцировать с болезнью Иценко-Кушинга, первичным и вторичным типе рал ьдостеронизмом, доброкачественными опухолями ПН.
Под вторичным гиперальдостеронизмом понимают состояния, при которых повышенное образование альдостерона связано с длительной стимуляцией его секреции ангиотензином. Для вторичного альдостеронизма характерно повышение уровня ренина, ангиотензина и альдостерона в плазме крови. Активизация ренин-ангиотензиновой системы происходит вследствие уменьшения эффективного объема крови при одновременном увеличении отрицательного баланса хлорида натрия.
Вторичный альдостеронизм развивается при нефротическом синдроме, циррозе печени в сочетании с асцитом, идиопатических отеках, которые часто встречаются у женщин в период пременопаузы. застойной сердечной недостаточности, почечном канальцевом ацидозе, а также при синдроме Бартера (карликовость, задержка умственного развития, наличие гипокалиемического алкалоза при нормальном артериальном давлении), У больных с синдромом Бартера выявляются гиперплазия и гипертрофия юкстагломерулярного аппарата почек и гиперальдостеронизм.
Избыточная потеря калия при этом синдроме связана с изменениями в восходящей части почечных канальцев и первичным дефектом в транспорте хлоридов. Подобные изменения развиваются также при длительном применении мочегонных препаратов. Все перечисленные выше патологические состояния сопровождаются увеличением уровня альдостерона; артериальное давление, как правило, не повышено.
Скрининг
Скрининга АКР в настоящее время не существует. Как правило, АКР и опухоли НП выявляют либо в процессе обследования по поводу возникших гормональных нарушений в случае наличия гормонально-активной опухоли, либо случайно, если повышенной секреции гормонов опухолью не наблюдается.
Общий алгоритм диагностики АКР представлен на схеме (рис. 7.2).
Рис. 7.2. Схема диагностики адренокортикального рака
Примечания: 1. Для пересчета уровня кортизола из мкг% в нмоль/л и суточной экскреции свободного кортизола с мочой из мкг/сут в нмоль/сут представленные значения следует умножить на 2,759. Если на определенном этапе обследования предлагается применить несколько методов, следует действовать в соответствии с их нумерацией.
2. АККС — анализ крови, забираемой из нижних каменистых синусов с двух сторон (параллельное измерение уровня АКТГ в плазме крови, забираемой из нижних каменистых синусов и периферической вены).
Показания к консультации других специалистов
Поскольку АКР часто сопровождается выработкой гормонов коры НП, всем больным с подозрением на данную патологию показано проведение консультации эндокринолога.
Пример формулировки диагноза: рак надпочечника II стадии T2NXM0.
Причины развития рака
Медицинские исследования пока не могут дать точного ответа, почему развивается рак в надпочечниках. К числу основных факторов, запускающих механизмы трансформации здоровых клеток в злокачественные, относится наследственная предрасположенность. Однако к возникновению опухоли во внутренних органах могут привести и другие причины, среди которых выделяют:
- обильное потребление нездоровой пищи, в состав которой входят канцерогены;
- злоупотребление алкоголем, курение;
- малоподвижный образ жизни, способствующий развитию застойных процессов в организме;
- наличие опухолей в организме, давших метастазы в надпочечники;
- течение аденоматозного полиптоза;
- длительный прием лекарственных препаратов (оральные контрацептивы);
- врожденные патологии типа болезней Беквита-Видеманна или Ли-Фраумени.
Важно понимать, что приведенные выше факторы предрасполагают к развитию патологического процесса в надпочечниках. Однако их воздействие не всегда провоцирует возникновению злокачественного новообразования.
Классификация по системе TNM
T — первичная опухоль
- T1 — опухоль ≤5 см, отсутствие инвазии;
- T2 — опухоль >5 см, отсутствие инвазии;
- T3 — локальная инвазия в окружающую жировую клетчатку;
- T4 — опухоль прорастает в соседние органы.
N — регионарные лимфатические узлы
- N0 — нет метастазов в регионарных лимфатических узлах;
- N1 — есть метастазы в регионарных лимфатических узлах.
M — отдалённые метастазы
- M0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы.
Группировка по стадиям
Клинически более адаптированной и современной представляется классификация по ENSAT (European Network for the Study of Adrenal Tumors):
- I стадия
– T1 N0 M0 - II стадия
– T2 N0 M0 - III стадия
– T1-2 N1 M0,T3-4 N0-1 M0 - IV стадия
– T1-4 N0-1 M1 [4] .
Лаборатоная диагностика:
- Определение кортизола в ранние утренние часы на фоне подавляющего теста с 1 мг дексаметазона;
- При отсутствии физиологического подавления уровня кортизола – определение адренокортикотропного гормона в утренние часы.
- Определение (нор)метанефрина в суточной моче или плазме.
Инструментальная диагностика:
- УЗИ;
- МРТ;
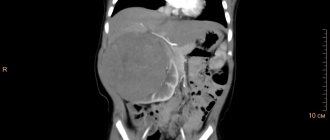
- КТ (золотой стандарт);
- Остеосцинтиграфия при подозрении на метастатическое поражение костей скелета;
- При размерах опухоли до 4 см рекомендуется выполнение позитронно-эмиссионной томографии с 18 – фтордезоксиглюкозой (ПЭТ18ФДГ).
Следует отметить, что выполнение пункционной биопсии опухолей надпочечников не продемонстрировало улучшения результатов дифференциальной диагностики, напротив, привело к росту осложнений, ложноположительным и ложноотрицательным заключениям. В настоящий момент пункция целесообразна лишь при подозрении на метастатическое поражение надпочечников, где чувствительность цитологического исследования составляет 80–86% [3] .
Классификация заболевания
Клиническая картина зависит от локализации ракового новообразования. Злокачественная опухоль прорастает в корковом слое или мозговом шаре надпочечников. К первой группе рака относят:
- аденому;
- карциному.
Опухоли, прорастающие в мозговом шаре, классифицируются на:
- ганглиому;
- феохромацитрому;
- нейробластому.
Аденома относится к числу доброкачественных новообразований. Она встречается чаще остальных видов рака надпочечника, поражая в основном левый орган. Аденома примерно в половине случаев превращается в злокачественную опухоль. Она считается гормонозависимым новообразованием, в связи с чем ее появление сказывается на работе внутренних органов.
Аденома провоцирует активную выработку гормонов, что приводит к появлению у мужчин женских признаков, а у женщин появляются мужские черты. Опасность новообразования этого типа заключается в том, что его развитие проходит бессимптомно, и оно неожиданно перерастает в рак.
Феохромацитома также является гормонально активной формой рака надпочечников. Она выявляется у одного из 10000 пациентов. Феохромацитома чаще появляется у людей пожилого возраста. Диагностировать эту опухоль сложно, так как ее симптомы характерны для многих других патологий.
Нейробластомы преимущественно диагностируются у детей. Она оказывает негативное влияние на симпатическую нервную систему, которая отвечает за рефлекторные действия внутренних органов: сокращение сердечной мышцы и другое.
Анатомическое строение надпочечников
Надпочечник — парная эндокринная железа, состоящая из коркового и мозгового вещества. Корковое вещество (кора НП) формируется на 5-й неделе внутриутробного периода из мезодермальных клеток, расположенных вблизи зачатка половых желез и почек. Мозговое вещество является производным эктодермальных клеток нервного гребешка.
На 2-м месяце внутриутробного периода надпочечники представляют собой образование, которое по размерам превышает почки. Основная часть надпочечника является эмбриональной (фетальной) корой, которая подвергается атрофии и обратному развитию в течение года после рождения.
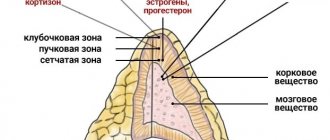
В постнатальном периоде начинает развиваться постоянная кора НП, в которой к третьему году жизни четко определяются три зоны: клубочковая, прилегающая к капсуле НП, пучковая и сетчатая, граничащая с мозговым слоем. На долю коры приходится около 80% массы НП. У взрослого человека НП имеют форму треугольника размером 4x2x0,3 см и массу 5-7 г.
Корковый и мозговой слои НП могут стать источниками развития опухолей (рис. 7.1).
Рис. 7.1. Анатомия надпочечников
Функция коркового слоя заключается в выработке некоторых гормонов-стероидов: кортизола, альдостерона, андрогенов и эстрогенов. У мужчин большую часть андрогенов вырабатывают яички. У женщин основную часть эстрогенов производят яичники. Следует отметить, что НП мужчин и женщин вырабатывают небольшое количество обоих гормонов. Мозговой слой НП производит гормоны нервной системы — норэпинефрин и эпинефрин (адреналин) — и может стать источником развития таких опухолей, как феохромоцитома и нейробластома.
Клубочковая зона — самый тонкий слой коры надпочечника, который представлен мелкими эпителиоидными клетками, содержащими небольшое количество слабоокрашиваемой цитоплазмы. Здесь же встречаются крупные, богатые липидами, а также вакуолизированные клетки и синтиций, образующие скопления типа клубочков.
При электронно-микроскопическом исследовании в клетках этой зоны выявляются продолговатые митохондрии, в которых имеются пластинчатые кристы, что является отличительным признаком митохондрий клубочковой зоны. Клетки этой зоны ответственны за образование минералокортикоидов, и в частности альдостерона. Считается, что клетки этого слоя могут быть стволовыми для образования следующих двух зон.
Большая часть коры НП представлена клетками пучковой зоны, которые характеризуются радиальным расположением и находятся под прямым углом по отношению к капсуле НП. Это крупные кубические и полигональные клетки; некоторые из них имеют по два ядра. Цитоплазма клеток вакуолизирована и содержит большое количество липидов.
При электронной микроскопии в клетках этой зоны выявляется агранулярный эндоплазматический ретикулум или агранулярная эндоплазматическая сеть. Митохондрии хотя и различны по размерам, но крупнее по сравнению с митохондриями клубочковой и сетчатой зон. Они характеризуются тубулярными и везикулярными кристами, которые являются выпячиваниями собственной мембраны, или наличием свободных пузырьков в митохондриальном матриксе.
Холестерин, которым богаты НП, содержится в основном в клетках этой зоны в большем количестве, чем в любой другой ткани организма. Б неактивной фазе этот слой представлен в основном светлыми губчатыми, богатыми липидами клетками. При стимуляции адренокортикотропным гормоном (АКТГ)
, когда холестерин, содержащийся в клетках, расходуется на образование кортикостероидов, клетки пучковой зоны становятся компактными. В клетках пучковой зоны в основном продуцируются глюкокортикоиды.
Внутренний слой коры, прилегающий к мозговому слою, называется сетчатой, или ретикулярной, зоной, которая состоит из переплетающихся между собой неправильной формы тяжей клеток небольшого размера, содержащих пигмент, небольшое количество капель липидов и хорошо окрашиваемую цитоплазму. Митохондрии клеток этой зоны близки к митохондриям пучковой зоны, хотя и отличаются более удлиненной формой и содержат уплощенные кристы. Эта зона ответственна за образование половых гормонов — андрогенов, эстрогенов и небольшого количества прогестерона.
Мозговой слой НП содержит большие секреторные клетки, группирующиеся в образования овальной формы или тяжи, которые соединяются друг с другом. Эти клетки включают нежные гранулы, содержащие адреналин и норадреналин, становятся бурыми при обработке реагентами, окисляющими хроматин, и называются хромаффинными клетками.
Кровоснабжение коры НП осуществляется тремя крупными и множеством мелких артериальных сосудов. Верхняя надпочечниковая артерия является ветвью нижней диафрагмальной артерии, средняя надпочечниковая артерия отходит непосредственно от аорты, нижняя — от почечной артерии.
Отток венозной крови осуществляется через центральную вену. Центральная вена правого НП (длиной около 1 см) впадает в нижнюю полую вену, а вена левого НП, которая несколько длиннее правой (2-4 см), впадает в почечную вену. Лимфатические сосуды, распространяясь по ткани НП, образуют сплетения под капсулой и в мозговом слое.
Симптоматика болезни
Развитие рака надпочечников проходит через несколько стадий. На начальных этапах, когда размер опухоли не превышает 5 см, патологический процесс в органе протекает бессимптомно.
Первые признаки, свидетельствующие о поражении надпочечников, появляются, когда опухоль прорастает за пределы капсулы.
В случае если у пациента развивается гормонально активное новообразования, то у него отмечаются следующие симптомы:
- остеопороз (у детей);
- ожирение;
- мышечная слабость;
- артериальная гипертензия;
- гипертонический криз.
У женщин проявляются мужские признаки типа:
- грубый голос;
- активный рост волосяного покрова и мышечной массы;
- изменение черт лица.
У мужчин происходит обратный процесс, при котором голос становится более мягким.
Реже раковая опухоль провоцирует:
- судороги;
- частичный или полный паралич конечностей;
- рост артериального давления.
Из-за того, что рак надпочечников увеличивает выработку кортикостероидных гормонов, у пациента проявляются специфические симптомы, позволяющие заподозрить наличие злокачественного новообразования:
- дисфункция органов пищеварения (рвота, тошнота, диспепсия);
- отсутствие аппетита, что приводит к резкому снижению веса;
- частые неврозы, панические атаки, тревожность и состояние апатии (расстройства нервной системы);
- анемия;
- болевой синдром (возникает при метастазах);
- недостаток калия в организме;
- истощение организма;
- снижение полового влечения;
- угревые высыпания атипичной формы.
Если злокачественное новообразование активизирует выработку кортизола, наблюдаются следующие явления:
- увеличение массы тела;
- появление на коже множественных синяков;
- отечность тканей в верхней части тела;
- психозы, резкая смена настроения.
Каждый тип опухоли надпочечников характеризуется собственной клинической картиной. При феохромоцитоме нарушается работа сердечно-сосудистой системы, что проявляется в виде повышенного давления, частой одышки и учащенного сердцебиения. Также развитие этой опухоли сопровождается активным потоотделением.
Нейробластома вызывает боли в костях и кишечные расстройства.
Метастатическое поражение надпочечников
Эпидеитология
НП занимают четвертое место после легких, печени и костей по частоте встречаемости метастазов. Последние обнаруживаются в них в 9-27% случаев злокачественных новообразований других органов; нередко метастазы двусторонние (41 % случаев). По результатам 13 906 аутопсий частота метастазов в НП составила 3,1%.
Чаще всего в НП метастазируют рак легких (до 40%) и молочных желез (20-35%). реже рак почек (1,2-10%), меланома (1-8,6%), рак желудочно-кишечного тракта, поджелудочной железы, семинома. Метастазы могут быть солитарными и множественными. Большие метастазы могут сопровождаться некротическими изменениями. При разрушении метастазами более 90% адреналовой ткани у больных развивается надпочечниковая недостаточность.
Установлено, что вероятность метастатического поражения НП при почечно-клеточном раке зависит от стадии первичной опухоли, ее локализации в верхнем полюсе почки. Возникновение в почечной вене опухолевого тромба также может быть предвестником метастазирования в НП. Наличие опухолевого тромба в правой почечной вене выявляется только в 20% соответствующих метастазов в правом НП, тогда как при наличии опухолевого тромба в левой почечной вене метастазы в НП выявляют в 67%.
Двусторонние метастазы встречаются примерно у половины больных с метастатическим поражением НП и, как правило, являются отражением далеко зашедшего метастатического процесса. Метастазы в НП в большинстве случаев сочетаются с метастазами в другие органы. Тем не менее изолированные метастазы в надпочечник далеко не всегда являются проявлением первичной опухоли.
Так, в исследовании, включившем 330 пациентов, у 9,6% больных немелкоклеточным раком легкого обнаружены изолированные объемные образования НП по данным КТ. В 65% случаев верифицирована доброкачественная аденома на основании результатов аслирационной биопсии, открытой биопсии или КТ в период последующего наблюдения. В других случаях наличие метастазов было подтверждено с помощью аспирационной биопсии, произведенной под контролем КТ. По данным же патологоанатомических вскрытий была установлена более высокая частота доброкачественных опухолей НП у пациентов с почечно-клеточным раком по сравнению с общей популяцией.
В отличие от первичных опухолей НП метастазы относятся к неинкапсулиро-ванным образованиям. Обычно метастазы в НП свидетельствуют о диссеминации первичной опухоли и о плохом прогнозе. Однако в некоторых случаях при изолированных метастатических опухолях НП у больных, подвергшихся радикальному лечению по поводу первичной опухоли, удаление пораженного НП дает надежду на длительную выживаемость.
Клиническая картина
В большинстве случаев метастатические опухоли НП являются бессимптомными, не имеют никаких клинических проявлений и выявляются случайно при проведении контрольного обследования. Так, по данным одного исследования, только 20 из 464 (4,6%) больных злокачественными новообразованиями имели клинические проявления метастатического поражения НП.
По другим данным, частота бессимптомных метастазов в надпочечники составила 61%. Метастазы больших размеров обычно проявляются болевым синдромом. Другие возможные признаки злокачественных опухолей — снижение массы тела, слабость, анорексия и пр. характерны для любых генерализованных опухолей. Надпочечниковая недостаточность отмечается у 25% пациентов с клиническими проявлениями метастазов в НП и возникает исключительно при двустороннем поражении.
Наиболее часто опухолью, приводящей к развитию явного гипокортицизма, является неходжкинская крупноклеточная лимфома. Реже его причиной являются метастазы бронхогенного рака легкого или опухолей другой локализации. Клинически значимое кровоизлияние вследствие метастазов в надпочечник встречается исключительно редко. В единичных случаях могут возникнуть показания к немедленной лапаротомии с целью гемостаза.
Диагностика
Основное значение в диагностике метастатических опухолей НП принадлежит данным анамнеза, а также основных методов визуализации (УЗИ, КТ и МРТ). Наличие соответствующего анамнеза у онкологического больного упрощает диагностику метастатического поражения НП при выявлении инциденталыюго образования в НП. Фазно-противофазная МРТ зарекомендовала себя как надежный метод дифференциальной диагностики между бессимптомными узлами, случайно выявленными при очередном обследовании, и метастазами в НП.
Пункция образования НП с последующим цитологическим или морфологическим исследованием позволяет уточнить предполагаемый диагноз, однако, по мнению многих исследователей, она должна быть выполнена только у больных с установленной первичной опухолью, если предполагается метастатическое поражение НП. так как пункция гормонально-активной опухоли надпочечника может привести к усиленному высвобождению гормонов, синтезируемых опухолью.
Если гистологическая структура первичной опухоли не имеет никакого сходства с клеточными элементами НП (например, при опухоли легкого), морфологическая верификация метастазов не представляет трудности. Вместе с тем проблема дифференциации метастазов почечно-клеточного светлоклеточного рака с наиоолее часто встречающейся доброкачественной опухолью надпочечников — светлоклеточной адренокортикальной аденомой — остается достаточно сложной даже для патоморфолога.
При микроскопическом исследовании метастазов рака почки в НП в большинстве случаев отмечается массивная экспансия метастазирования, вплоть до полного замещения надпочечника опухолью. Углубленный гистологический анализ требует использования инновационных технологий в гистоморфологических исследованиях, и прежде всего в иммуногистохимических. Тем не менее из-за редкости метастатического поражения надпочечника применение пункционной биопсии у всех больных гормонально-неактивными опухолями НП с целью обнаружения метастазов привело бы к большому количеству неоправданных биопсий.
Позитронно-эмиссионная томография (ПЭТ)
позволяет дифференцировать доброкачественные новообразования НП от злокачественных с высокой чувствительностью и специфичностью (до 100%). Учитывая неинвазивность и высокую точность ПЭТ, этот метод может заменить пункционную биопсию в диагностике метастатических поражений НП. Использование ПЭТ открывает возможность раннего обнаружения других скрытых метастазов и позволит отказаться от МРТ головного мозга и сцинтиграфии костей. Главными недостатками ПЭТ являются ограниченная доступность и высокая стоимость.
Лечение
Еще сравнительно недавно выявление метастазов в НП указывало на инкура-бельность больного с генерализованным метастазированием первичной опухоли, однако накопленный опыт операций с удовлетворительными отдаленными результатами на легких и печени по поводу выявляемых в них метастазов послужил основанием для пересмотра пессимистического отношения к операциям при метастатических опухолях надпочечника.
Метастатическое поражение НП является показанием к выполнению адреналэктомии (открытой или лапароскопической) при условии отсутствия других отдаленных метастатических очагов первичной опухоли. Поскольку метастатическое поражение НП является проявлением генерализации основного заболевания, в послеоперационном периоде целесообразно проведение адъювантной химио- или лучевой терапии с учетом чувствительности первичной опухоли.
Прогноз
Безрецидивный период продолжительностью более 6 мес, по мнению большинства авторов, является главным, относительно благоприятным прогностическим фактором при метастатических опухолях надпочечников. Он, вероятно, служит своеобразным маркером биологической агрессивности и злокачественности первичной опухоли.
У больных, у которых гистологическим типом метастатической опухоли надпочечника является аденокарцинома, отмечается более значительная продолжительность жизни по сравнению с теми, у которых первичная опухоль относилась к другому гистологическому типу. У больных с неизвестной локализацией первичного рака и метастатическим поражением НП прогноз крайне неблагоприятный, средняя продолжительность жизни после адреналэктомии около 7 мес. В среднем 5-летняя выживаемость больных после хирургического лечения по поводу метастатического поражения НП достигает 29-42%.
В.И. Чиссов, Б.Я. Алексеев, И.Г. Русаков
Опубликовал Константин Моканов
Диагностирование образований в надпочечниках
При подозрении на рак надпочечников назначаются следующие диагностические мероприятия:
- Рентген грудной клетки. Позволяет выявить метастазы в легких.
- ПЭТ. Предоставляет информацию о текущей стадии развития новообразования, его размерах и локализации.
- МРТ. Назначается при подозрении, что метастазы проникли в спинной или головной мозг.
- УЗИ. Позволяет выявить рак надпочечников и метастазы в печени.
- КТ. Создает визуальное изображение опухоли, посредством которого удается оценить ее структуру.
- Гистологическое исследование. Позволяет определить природу опухоли.
Дополнительно проводятся анализы мочи и крови, которые показывают превышение нормы определенных гормонов.
Классификация по системе TNM
T — первичная опухоль
- T1 — опухоль ≤5 см, отсутствие инвазии;
- T2 — опухоль >5 см, отсутствие инвазии;
- T3 — локальная инвазия в окружающую жировую клетчатку;
- T4 — опухоль прорастает в соседние органы.
N — регионарные лимфатические узлы
- N0 — нет метастазов в регионарных лимфатических узлах;
- N1 — есть метастазы в регионарных лимфатических узлах.
M — отдалённые метастазы
- M0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы.
Группировка по стадиям
Клинически более адаптированной и современной представляется классификация по ENSAT (European Network for the Study of Adrenal Tumors):
- I стадия
– T1 N0 M0 - II стадия
– T2 N0 M0 - III стадия
– T1-2 N1 M0,T3-4 N0-1 M0 - IV стадия
– T1-4 N0-1 M1 [4] .
Клиническая картина
Тактика лечения подбирается, исходя из характера патологии, ее размеров, стадии развития. Также схема терапии учитывает индивидуальные особенности пациента.
В основном для подавления опухолевого процесса применяется хирургическое вмешательство, в ходе которого удаляются пораженные ткани. При раке надпочечников применяются следующие методики:
- Лапароскопия. Опухоль удаляется через маленькие надрезы посредством специального инструмента.
- Трансабдоминальная терапия. Предусматривает выполнение крупного надреза в брюшной полости.
- Торакобдоминальная терапия. Назначается, когда раковая опухоль разраслась до крупных размеров. В ходе операции разрезаются брюшная полость и грудная клетка.
В запущенных случаях и по медицинским показателям, когда проведение хирургического вмешательства невозможно из-за индивидуальных особенностей пациента (возраст и так далее), назначаются лучевая и химиотерапия. Оба метода лечения вызывают тяжелые последствия в виде тошноты, рвоты, головных болей и других явлений.
Гормональная терапия назначается при условии, если другие методы лечения противопоказаны пациенту. Также ее применяют для нормализации гормонального баланса после хирургического вмешательства. Препараты подбираются в зависимости от того, концентрация какого вещества превышена в организме.
Лечение
Цели лечения: удаление первичной опухоли и устранение гормонального дисбаланса, обусловленного повышенной продукцией гормонов первичной опухолью.
Показание к госпитализации
Терапию АКР следует проводить в специализированном онкологическом стационаре. Госпитализация больного обязательна.
Хирургическое лечение
Оперативное лечение является основным методом терапии больных АКР. У больных АКР с повышенной продукцией альдостерона предоперационная терапия антагонистами альдостерона (верошпирон и др.) позволяет снизить артериальное давление, восстановить содержание калия в организме, а также нормализовать ренин-ангиотензин-альдостероновую систему, функция которой угнетается при этом заболевании.
Стандартом терапии АКР является хирургическое удаление надпочечника (адреналэктомия) и регионарных лимфатических узлов (ЛУ)
. Регионарными ЛУ для правого НП являются ретрокавальные, латерокавальные и межаортокавальные. Для левого НП — преаортальные, латероаортальные. межаортокавальные и ретроаортальные. При генерализованном заболевании по возможности показано удаление всех метастатических очагов.
По показаниям одновременно с адреналэктомией может быть выполнена резекция ипсилатеральной почки или нефродреналэктомия. резекция поджелудочной железы, печени и пр. Рецидивы АКР после радикальной адреналэктомии наблюдаются в 35-85% случаев. Оперативный доступ, который может быть сформирован при выполнении адреналэктомии, зависит от размеров и локализации опухоли, данных основных методов визуализации, опыта и предпочтения хирурга.
Стандартным является косая или срединная лапаротомия, как при выполнении трансабдоминалыгой нефрэктомии. Брюшину вскрывают по линии Тольда, осуществляют доступ к забрюшинному пространству и надпочечнику. Следует помнить, что надпочечниковая вена слева отходит от левой почечной вены, а справа — от нижней полой.
Сосуды НП мобилизуют, пересекают на зажимах и перевязывают. Для пересечения сосудов НП также можно использовать аппарат биполярной коагуляции LigaShure, который позволяет безопасно пересекать кровеносные сосуды диаметром до 0,5 см. Затем НП мобилизуют по латеральной, верхней, нижней и задней поверхностям, удаляют в пределах капсулы вместе с окружающей клетчаткой.
При удалении гормонально-активного АКР необходимо соблюдать особую осторожность, так как активная мобилизация надпочечника может привести к выбросу в кровь большого количества гормонов или их предшественников, в большом количестве секретируемых опухолью. Ранняя мобилизация и пересечение сосудов НП является основной целью хирургического вмешательства в данной ситуации.
Лапароскопическая адреналэктомия является альтернативой открытой операции и имеет ряд несомненных преимуществ. Из-за меньшей травматизации тканей при выполнении лапароскопической операции сокращается период реконвалесценции, длительность приема наркотических анальгетиков, достигается лучший косметический эффект. Длительность лапароскопической адреналэктомии несколько превышает длительность открытой операции в серии исследований ряда авторов, однако объем кровопотери достоверно меньше, чем при открытой анреналэктомии. Онкологические результаты лапароскопической операции существенно не отличаются от открытой.
Список необходимых инструментов для выполнения лапароскопигеской адреналэктомии:
I. Оборудование и аппаратура
Стандартное оснащение операционной:
Лапароскопическая стойка. Лапароскопическая цветная 3-процессорная видеокамера. Лапароскоп 10 мм 30° или 0°. Цветной монитор. Источник света. Гибкий световод. Инсуфлятор. Аппарат мономолярной и биполярной коагуляции. Аппарат для ирригации и аспирации. Аппарат аргонно-плазменной коагуляции.
II. Расходный инструментарий:
Стилеты с троакарами лапароскопические 5, 10 и 12 мм. Ножницы лапароскопические. З ажим лапароскопический. Электроды коагуляционные монополярные и биполярные. Электрод коагуляционный аргонно-плазменный. Зажим коагуляционный биполярный 5 и 10 мм. Диссектор лапароскопический. Приспособление для экстракции удаленного препарата.
При выполнении лапароскопической адреналэктомии больного укладывают на противоположный стороне операции бок или полубок. На уровне мечевидного отростка под больного подкладывают валик. При операции на левом НП, как правило, устанавливают 4 троакара. Пункцию передней брюшной стенки выполняют в параумбиликальной области по краю левой прямой мышцы живота. В этой же зоне устанавливают троакар для лапароскопа. Дополнительно устанавливают еще 3 троакара.
Один в левом подреберье по среднеключичной линии, второй — в левой подвздошной области по среднеключичной линии и еще один, который используют для тракции почки, — в левой боковой области по задней подмышечной лиции (рис. 7.3а). При операции на правом НП троакар для лапароскопа устанавливают в параумбиликальной области по краю правой прямой мышцы живота.
Манипуляционные троакары устанавливают в правой подреберной и правой подвздошной области по среднеключичной линии. Троакар для тракции печени устанавливают в правой боковой области по задней подмышечной линии. Дополнительно для отведения печени можно установить еще один троакар в правом подреберье по среднеключичной линии (рис. 7.3б). Основные этапы лапароскопической адреналэктомии существенно не отличаются от этапов открытой операции.
Рис. 7.3. Схема установки троакаров: а — при операции на левом надпочечнике; б — при операции на правом надпочечнике
После завершения адреналэктомии выполняют регионарную лимфаденэктомию. В зависимости от стороны поражения удаляют соответствующие группы лимфатических узлов.
Лекарственное и лучевое печение
Адренокортикальный рак относится к опухолям, резистентным к применению лучевой или химиотерапии, поэтому применение данных видов терапии является малоэффективным. Поэтому агрессивная хирургическая тактика у больных АКР, в том числе при возникновении рецидивов, является наиболее рациональной. Лучшими кандидатами на выполнение повторного хирургического вмешательства при рецидиве АКР являются больные с отсутствием отдаленных метастазов.
В ряде клинических исследований показано, что выживаемость больных с рецидивами АКР при выполнении повторных хирургических вмешательств достоверно выше, чем в группе больных, получавших химиотерапию. Так, в наблюдении, включившем 179 больных АКР, рецидивы отмечены у 52 (37%) больных. В группе из 20 больных, которым выполнено удаление рецидивной опухоли, медиана выживаемости составила 15,8 мес, в группе химиотерапии без хирургического лечения (32 пациента) — только 3,2 мес.
Тем не менее АКР является крайне агрессивной опухолью, поэтому многие больные являются изначально генерализованными уже при первичном установлении диагноза. Максимально возможная циторедуктивная операция является обязательным этапом лечения данного контингента больных. На втором этапе показано проведение химиотерапии. Основными целями химиотерапии являются подавление гормональной активности опухоли, а также достижение цитостатического и цитотоксического эффектов.
Основными цитотоксическими агентами, которые применяются для терапии АКР, являются митотан, метирапон, аминоглютетимид и кетоконазол. Метирапон ингибирует процессы гидроксилирования в клетках АКР, а также блокирует конвертирование субстанции S в кортизол и 11-дезоксикортикостерона в кортикостерон. Препарат применяют для купирования основных симптомов синдрома Кушинга. Рекомендуемые дозы препарата составляют 1-3 г в день.
При совместном назначении с аминоглютетимидом в случае наличия опухоли с избыточной продукцией минералокортикоидов ежедневные дозы обоих препаратов могут быть снижены. Аминоглютетимид ингибирует активность цитохрома р-450 и нарушает синтез ароматического кольца стероидов. Препарат назначают в дозе 250-500 мг 4 раза в день. Эффективность препарата в снижении концентрации кортизола у больных АКР оценивают на 10-14-й день терапии.
Препарат не оказывает существенного влияния на подавление опухолевой прогрессии. Митотан вызывает атрофию и некроз железистой ткани НП. Механизм его действия на кору НП до сих пор до конца не ясен, однако, по данным ряда исследований, препарат ингибирует несколько ферментных систем, включая 11-в-гидроксилирование. Нарушение данного процесса ведет к снижению свободного кортизола в сыворотке крови и моче и повышению его предшественника — 11-диоксикортизола.
Кроме нарушения синтеза стероидов митотан оказывает цитотоксическое действие на клетки АКР. Рекомендуемая доза составляет 8-10 г в сутки в 3-4 приема. Выраженность побочных эффектов митотана чаще всего зависит от дозы; почти у половины больных, получавших препарат, отмечались слабость, сонливость, дезориентация, летаргическое состояние, головные боли.
Описаны и более тяжелые нейротоксические эффекты митотана (атаксия и дизартрия). В большинстве случаев развиваются желудочно-кишечные расстройства, в том числе потеря аппетита, тошнота и диарея. Недавно было показано, что постоянный контроль над содержанием митотана в сыворотке крови позволяет в течение длительного времени поддерживать его терапевтические концентрации, снижая при этом частоту развития побочных эффектов.
Кроме перечисленных препаратов для терапии больных адренокортикальным раком применяют и другие цитотоксические агенты. Эффективность некоторых из них представлена в табл. 7.2.
Таблица 7.2. Результаты химиотерапии адренокортикального рака
Роль лучевой терапии у больных АКР незначительна, так как опухоль крайне радиорезистентна. В некоторых работах проводили интраоперационное облучение ложа опухоли при местно-распространенных опухолях. Однако данные по улучшению выживаемости, местного контроля над опухолью и профилактике возникновения рецидивов неизвестны. Применение дистанционной лучевой терапии оправданно у больных АКР с метастатическим поражением костей с паллиативной целью для устранения болевого синдрома,
Применение трансартериальной эмболизации и радиочастотной абляции являются экспериментальными методиками, которые могут быть применены у больных с нерезектабельными опухолями, у тщательно отобранных больных, а также у больных с наличием метастазов в печени. Так, в серии наблюдений из 15 больных метастатическим или нерезсктабельным АКР у 8 (53%) больных, которым выполнена радиочастотная абляция, наблюдалась стабилизация данных очагов на протяжении 10 мес. Тем не менее не получено каких-либо данных по увеличению выживаемости данного контингента больных.
Примерные сроки нетрудоспособности
Длительность пребывания больного в стационаре при отсутствии осложнений терапии составляет 7-14 дней. Больной нетрудоспособен 20-30 дней после операции.
Оценка эффективности лечения
Эффективность проведенной терапии оценивают на основании гормонального статуса пациента, исчезновения клинических симптомов повышенной продукции гормонов, а также показателей общей безрецидивной выживаемости больных.
Врачебный прогноз
Продолжительность жизни после лечения новообразований напрямую зависит от того, на какой стадии развития диагностирован опухолевый процесс. Положительный прогноз составляется при доброкачественном раке надпочечника.
Успешное лечение рака надпочечников возможно, если оно проводится, когда опухоль достигла первой или второй стадии развития, тогда процент выживаемости очень хороший. Позднее прогноз неутешительный. Около 20% пациентов проживает 5 и более лет жизни, когда лечение проводилось на третьей стадии развития опухоли. В запущенных случаях этот показатель уменьшается до 10%.
Прогноз при раке надпочечников
Выживаемость после операции во многом зависит от степени и характера распространения заболевания. Раком может быть поражен не только этот орган, но также и некоторые соседние части тела. Чтобы избежать этого следует обнаружить болезнь на первой стадии, только в таком случае результат лечения будет достигнут быстро. Качественное лечение на первых двух стадиях распространения заболевания гарантирует выживаемость примерно восьмидесяти процентам больных. На четвертой стадии опухоли надпочечников можно зафиксировать положительный результат у меньшего количества пациентов из-за обширного распространения метастаз по соседних органам и частям тела.
При ранней диагностике и своевременно начатом лечении можно обеспечить благоприятный исход. Этого удается достичь посредством использования терапевтических противораковых средств, которые также должны использоваться в обязательном порядке.
Не была разработана система, которая бы позволила полностью предотвратить развитие этой патологии. Однако, для сохранения здоровья любому человеку необходимо вести здоровый образ жизни, правильно питаться и умеренно заниматься спортом. Для того чтобы вовремя предоставить развитие болезни, необходимо производить профилактические осмотры. При первых симптомах следует незамедлительно обратится за консультацией к специалисту в этой области.
Лечение[править | править код]
Основная форма лечения АКР — это хирургическая операция. Операция должна проводиться обычным способом (полостная операция). Лапароскопические операции запрещены, это должен знать каждый пациент, иначе возникает риск обсеменения опухоли.
Адъювантная (профилактическая) терапия после операции проводится лекарственным препаратом митотан (хлодитан, лизодрен) входит в большинство протоколов по химиотерапии АКР.
В настоящее время наибольшим опытом применения и наблюдения за пациентами, принимающими митотан, в России являются Эндокринологический научный центр министерства здравоохранения Российской Федерации и Российский онкологический научный центр имени Николая Николаевича Блохина Наибольший опыт по лечению АКР в России накоплен в РОНЦ им. Блохина, там проходило лечение не менее 400 человек.
Митотан в настоящее время зарегистрирован в РФ (Митотан таблетки 500 мг, ЛП-004684 от 05.02.2018). Ранее Митотан также производился под торговым названием Хлодитан на территории нынешней Украины, где препарат перестал производиться в связи с упадком фармацевтической отрасли в 1990-е годы на всём постсоветском пространстве.
Что касается эффективности применения митотана, то споры вокруг него идут до настоящего времени. Считается, что митотан эффективен в 30 % случаев его применения. Самостоятельное применение данного препарата недопустимо и может производиться только под наблюдением врачей, так как митонан подавляет работу здорового надпочечника и применение митотана без заместительной терапии (один из препаратов заместительной терапии- кортеф) может привести к смерти пациента.
Научные исследования адренокортикального рака в России не проводятся, наиболее известными центрами изучения АКР на настоящий момент являются Мичиганский университет, а также Национальный институт здоровья в США и Вюрцбургский университет в Германии.
Абсолютное большинство онкологических больниц по всему миру сталкивается с данным заболеванием иногда только один раз за десятилетие, поэтому в интернет-сообществе предпринимаются попытки создания форумов или групп, объединяющих пациентов с диагнозом адренокортикального рака для обмена опытом лечения и поддержания морального духа в борьбе с этим недугом. В социальной сети Facebook создана такая группа под названием «Адренокортикальный рак — рак коры надпочечников», где пациенты из России, Украины, и других стран ближнего зарубежья, их родные и близкие становятся участниками и не чувствуют себя одиноко, а также получают важную информацию о том где получать необходимое лечение. Сейчас в данной группе зарегистрировано более 100 участников.
Методы терапии
Для лечения злокачественных новообразований используются радикальные и консервативные методики. На ранних стадиях развития онкопатологии целесообразно проводить оперативное вмешательство. Для достижения максимального терапевтического эффекта хирургическое лечение комбинируют с лучевой, химио- и иммунотерапией.
Хирургическое вмешательство
Оперативное лечение предусматривает удаление надпочечника. Эта операция называется адреналэктомией. На сегодня особой популярностью пользуются малоинвазивные оперативные методики. Для проведения такой манипуляции специалист использует специальные микрохирургические инструменты. Кровопотеря и болевой синдром во время проведения операции минимальны, поэтому пациенту гораздо проще ее переносить.
Кровопотеря и болевой синдром во время проведения малоинвазивной операции минимальны, поэтому пациенту гораздо проще ее переносить
Лучевая терапия
В данном случае используется действие высоких доз ионизирующего излучения, которое убивает онкогенные клетки, однако возможности такого лечения при АКР ограничены. Дело в том, что канцерогенные клетки довольно устойчивы к рентгеновскому облучению. Чаще всего лучевую терапию назначают после проведения операции для предупреждения рецидивов патологии.
Химиотерапия
В данном случае медики используют группу лекарственных препаратов, которые пагубно влияют на раковые клетки. В процессе лечения используются следующие медикаменты: Этопозид, Цисплатин, Доксорубицин, Стрептозоцин, Винкристин. Эти лекарства блокируют бесконтрольное, атипичное деление онкогенных клеток.
Химиотерапия улучшает общее состояние больного, однако такое лечение не приводит к полному выздоровлению