Выявлено, что за последние несколько лет все большая часть людей стали жаловаться на боли в области брюшины. Рак мочевого пузыря в чаще диагностируется у мужского пола. Группу риска составляют в основном те, кто слишком много курит. Именно курение чаще всего провоцирует развитие злокачественного образования. При обнаружении заболевания нужно сразу же обратиться к специалисту, который назначит необходимые обследования и лечение. Среди них имеет место трансуретральная резекция мочевого пузыря (ТУР).
Показания к резекции мочевого пузыря
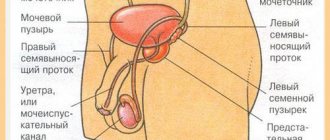
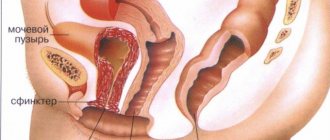
ТУР мочевого пузыря – это оперативное вмешательство без разрезов кожного покрова или мягких тканей, с целью осмотра внутренней части органа, сбора проб на биопсию, и устранения злокачественного новообразования. Операция проводится методом ввода инструментов сквозь цистоскоп в брюшину через мочеиспускательный канал. При этом любое повреждение уретры полностью исключено.
Проведение хирургического вмешательства показано только на ранних стадиях рака. Трансуретральная резекция проводится на начальном этапе развития опухолевого образования, до того момента, как метастазы повредили соседствующие органы или ткани.
Трансуретральная резекция на мочевом пузыре позволяет удалить злокачественную опухоль без выполнения разрезов кожи и мышц. При выполнении операции используются специальные тонкие инструменты со встроенной камерой, что позволяет визуализировать на мониторе внутренние стенки органа и сам процесс извлечения новообразования.
Трансуретральная резекция мочевого пузыря является первичным способом лечения раковых опухолей, выявленных на ранней стадии.
Какие достоинства метода?
Трансуретральная резекция достаточно часто используется при злокачественных опухолях мочевого пузыря, что объясняется определенными преимуществами:
- С помощью этого метода можно установить точный гистологический диагноз, а также определить степень патологического процесса.
- Выявляется стадия ракового образования, а также определяется, проникли ли клетки опухоли в мышечные стенки органа.
- Устанавливается клинический прогноз, а также факторы, на фоне которых может наблюдаться рецидив заболевания.
- Выявляется локализация опухолей, их размеры, конфигурация, количество.
- Удаляется раковое образование.
С помощью трансуретрального удаления предоставляется возможность решения разнообразных задач. Это является неоспоримым преимуществом оперативного вмешательства.
Противопоказания к проведению операции
Противопоказания к проведению операции на мочевом пузыре являются:
- сужение просвета мочеточника;
- наличие хронических экстрагенитальных заболеваний;
- патологии кровеносной системы;
- общие и мочеполовые инфекционные болезни.
При наличии этих патологий или нарушений в организме, проведение оперативного вмешательства полностью противопоказано. В такой ситуации профильный врач прибегает к другим методам лечения имеющейся патологии.
Кому показана и противопоказана манипуляция?
Операция проводится только при наличии соответствующих показаний у человека. Проведение манипуляции рекомендовано при острой задержке или опорожнении хронического характера, что свидетельствует об обструкции мочевого пузыря.
При появлении болезненности и ощущения тяжести внизу живота рекомендовано проведение операции. Она показана при воспалительных заболеваниях инфекционного характера. Хирургическое вмешательство необходимо при аденоме, почечной недостаточности и других патологических процессов, которые мешают полноценному выводу жидкости из организма. При гематурии также рекомендовано применение данного метода лечения.
Несмотря на результативность оперативного вмешательства и послеоперационного периода, ТУР мочевого пузыря имеет определенные противопоказания при:
- сужении мочевого канала;
- развитии варикозного расширения в области шейки мочевого пузыря.
Если в половой системе или мочевыводящих путях наблюдаются инфекционные процессы, то проводить операцию не рекомендовано. Противопоказаниями к хирургическому вмешательству являются
Как подготовиться к трансуретральной резекции?
Перед проведением ТУР мочевого пузыря необходимо пройти полную диагностику и выполнить все рекомендации врачи.
- В течение 3–10 дней перед операцией больной находится в больнице под полным медицинским присмотром. Выполняется сдача анализов крови и мочи, электрокардиограмма и рентгенография грудной клетки.
- Проводится сбор анамнеза врачами терапевтом и анестезиологом для исключения возможных рисков во время проведения операции, так как у больного могут присутствовать патологии, которые входят в список противопоказаний к проведению трансуретральной резекции.
- С вечера и до самой операции запрещается есть.
- Накануне ТУР опухоли мочевого пузыря ставиться очистительная клизма и выбриваются волосы в паху.
- Перед непосредственным выполнением резекции мочевого пузыря больному вводятся антибактериальные препараты, которые предупреждают возможное инфекционное заражение.
Эти манипуляции и врачебные подготовительные рекомендации выполняются в обязательном порядке, так как от их выполнения зависит успех операционной терапии.
Как правильно использовать препарат Диклофенак 100?
Диклофенак 100 — нестероидное противовоспалительное средство, используемое для устранения симптомов воспалительных заболеваний. Не влияет на причину возникновения патологии, поэтому не может применяться в качестве самостоятельного терапевтического средства. Имеет большое количество побочных действий, поэтому используется по назначению врача.
Латинское название
Diclofenac.
Многие годы безуспешно боретесь с ЦИСТИТОМ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить цистит принимая каждый день…
Читать далее »
Формы выпуска и состав
Препарат выпускается в виде:
- Таблеток длительного действия, покрытых кишечнорастворимой пленочной оболочкой. Каждая содержит 100 мг диклофенака натрия, гипромеллозу, крахмал кукурузный, стеарат магния. Таблетки упаковываются в блистеры по 10 шт. Упаковка содержит 2 контурные ячейки и инструкцию.
- Суппозиториев ректальных. Имеют белый или желтоватый цвет и торпедообразную форму. Содержат 100 мг активного вещества. Упаковываются в пластиковые ячейки по 5 шт. В картонную коробку входит 2 ячейки.
- Геля для наружного применения. Поставляется в аптеки в тубах по 40 г. 10 г геля содержит 100 мг диклофенака.
Механизм действия
Фармакодинамика
Диклофенак обладает следующими действиями:
- подавляет активность циклооксигеназы, препятствуя развитию процессов преобразования арахидоновой кислоты в простагландины;
- препятствует агрегации тромбоцитов;
- снижает интенсивность аутоиммунных воспалительных реакций;
- замедляет выработку протеогликана в хрящевых тканях.
Фармакокинетика
При пероральном или ректальном введении препарат полностью всасывается в кровь. Скорость усвоения может замедляться при приеме таблеток вместе с пищей. Максимальная концентрация действующего вещества в крови достигается через 2 часа. С белками плазмы связывается почти 100% принятой дозы.
Диклофенак быстро проникает в мягкие ткани и синовиальную жидкость. 35% действующего вещества выводится с каловыми массами. Оставшаяся часть диклофенака преобразуется в печени и покидает организм с мочой. Период полувыведения составляет 6 часов. При наружном применении вещество накапливается в очаге воспаления.
Показания к применению Диклофенака 100
В список показаний к применению таблеток, геля и свечей с диклофенаком входят:
- воспалительные процессы в различных отделах опорно-двигательного аппарата (ревматоидный артрит, псориатическое поражение суставов, анкилозирующий спондилоартрит, подагра, остеохондроз, бурсит, тендовагинит);
- болевой синдром различного происхождения (зубная и головная боль, радикулит, ишиас, невралгия, мышечные и суставные боли, боли при онкологических заболеваниях);
- посттравматический болевой синдром;
- ранний послеоперационный период, сопровождающийся выраженными болевыми ощущениями;
- болезненные менструации;
- воспалительные процессы в мочеполовой системе (воспаление придатков, мочевого пузыря, предстательной железы);
- инфекции верхних дыхательных путей, сопровождающиеся воспалением и выраженным болевым синдромом (ангина, тонзиллит, гайморит);
- воспаление среднего уха.
Противопоказания
Препарат не назначают при:
- индивидуальной непереносимости активного вещества или вспомогательных компонентов;
- бронхиальной астме, сочетающейся с полипозом носовых пазух;
- язвенных желудочно-кишечных заболеваниях;
- часто возникающих ректальных кровотечениях;
- воспалительных заболеваниях толстого кишечника;
- декомпенсированной сердечной недостаточности;
- перенесенном ранее аортокоронарном шунтировании;
- гиперкалиемии;
- лактазной недостаточности, глюкозо-галактозной мальабсорбции.
Как принимать Диклофенак 100
Таблетку проглатывают целиком, запивая большим количеством кипяченой воды.
Препарат пролонгированного действия принимают по 100 мг в сутки. После снижения интенсивности болевых ощущений переходят на поддерживающие дозы (50 мг в сутки).
Гель наносят на чистую кожу 2 раза в сутки.
При болях в почках
При заболеваниях выделительной системы, сопровождающихся болевым синдромом, рекомендуется вводить ректальные суппозитории.
Суточная доза диклофенака — 100 мг. Свечу вводят на ночь, предварительно очистив кишечник.
До еды или после
Таблетки рекомендуется пить после приема пищи.
Побочные действия при приеме Диклофенака 100
Выраженность побочных эффектов зависит от дозировки препарата и индивидуальной чувствительности организма.
Чаще всего возникают:
- признаки поражения пищеварительной системы (неустойчивый стул, снижение аппетита, тошнота, рвота, боли в желудке, усиленное газообразование, изъязвление слизистых желудка и двенадцатиперстной кишки, воспаление поджелудочной железы);
- интерстициальное воспаление почек и мочевого пузыря;
- неврологические нарушения (головные боли, нарушение координации движений, возбуждение, нарушение сна, хроническая усталость, раздражительность, воспаление оболочек головного мозга);
- признаки поражения органов дыхания (пневмонит, угнетение дыхания, приступы бронхиальной астмы);
- аллергические проявления (эритематозные высыпания, крапивница, анафилактический шок, отек Квинке);
- кожные реакции (экзема, покраснение и жжение в местах нанесения геля, повышение чувствительности кожи к солнечным лучам);
- нарушение функций кроветворной системы (снижение числа лейкоцитов, гранулоцитов и тромбоцитов, апластическая анемия, гипопротромбинемия);
- прочие нежелательные последствия (повышение АД, нарушение вкусовых ощущений, отечность лица и нижних конечностей).
Передозировка
Острая передозировка способствует развитию судорожного синдрома и тяжелой почечной недостаточности. В больших дозах диклофенак оказывает выраженное гепатотоксическое действие и угнетает деятельность центральной нервной системы. Лечение начинают с очищения желудка и приема энтеросорбентов. Дальнейшая терапия направлена на устранение признаков передозировки и поддержание жизненно важных функций.
Особенности применения
При беременности и лактации
Препарат не назначают в 3 триместре беременности. В 1 и 2 триместрах его применяют с осторожностью.
Диклофенак проникает в грудное молоко, поэтому грудное вскармливание в период лечения прекращают.
В детском возрасте
Диклофенак не назначают пациентам младше 18 лет.
При нарушениях функции почек
Тяжелая почечная недостаточность, сопровождающаяся нарушением выведения креатинина, входит в список противопоказаний к применению Диклофенака 100.
При нарушениях функции печени
Лекарственное средство не рекомендуется использовать при выраженном нарушении функций печени.
Влияние на концентрацию внимания
Диклофенак может вызывать побочные эффекты, снижающие скорость реакций и концентрацию внимания. В период лечения воздерживаются от управления сложными механизмами.
Лекарственное взаимодействие
С другими препаратами
Диклофенак замедляет выведение сердечных гликозидов и препаратов лития, поэтому одновременный прием этих средств нежелателен.
Лекарство снижает эффективность гипотензивных веществ.
Для лечения цистита наши читатели успешно используют метод Галины Савиной
Это дешевое пахучие средство избавит от цистита навсегда! Продается в каждой аптеке, называется…
При одновременном приеме с калийсберегающими диуретиками повышается риск развития гиперкалиемии.
Диклофенак усиливает негативное воздействие циклоспорина на выделительную систему.
Одновременное введение с антикоагулянтами повышает вероятность возникновения кровотечений.
Совместимость с алкоголем
Этиловый спирт усиливает гепатотоксическое действие диклофенака, поэтому в период лечения воздерживаются от употребления алкогольных напитков.
Условия и сроки хранения
Таблетки, гель и свечи держат в защищенном от света месте при комнатной температуре.
Лекарственные средства годны к использованию в течение 24 месяцев с даты выпуска.
Условия отпуска из аптек
Продают ли без рецепта
Купить Диклофенак без рецепта невозможно.
Сколько стоит
Средняя цена 20 таблеток — 35 руб.; 40 г геля обойдутся в 30 руб.; 10 ректальных суппозиториев стоят 42 руб.
Рецепт на латинском
RP: Tab. Diclofenaci 0,100 D.S.
Аналоги
К аналогам препарата относят:
- Диклофенак-Акрихин;
- Диклофенак-Ретард;
- Диклоберл;
- Диклак;
- Ортофен;
- Вольтарен;
- Дикловит.
Отзывы врачей
Антонина, 47 лет, терапевт, Рязань: «Диклофенак — проверенное временем противовоспалительное средство. Действие наступает быстро и длится до 24 часов. Препарат хорошо справляется с суставными, зубными и головными болями. Из-за высокого риска поражения печени и ЖКТ не рекомендую применять препарат более 5 дней».
Иван, 54 года, ревматолог, Москва: «Часто использую Диклофенак в своей практике. Это лекарство помогает справиться с сильными болями, связанными с деформацией хрящевых и костных тканей при артритах и артрозах. Низкая цена препарата делает его доступным для всех категорий пациентов. К недостаткам отношу частое возникновение побочных действий со стороны ЖКТ и ЦНС».
Мнение пациентов
Алина, 44 года, Долгопрудный: «Из-за сидячей работы часто болит спина. Это мешает спать по ночам и нормально двигаться. В таких случаях использую гель с диклофенаком. Действовать он начинает примерно через полчаса после нанесения. О болях в спине после нескольких применений забываю надолго. Редко наблюдается покраснение кожи, которое проходит через пару часов».
Светлана, 38 лет, Псков: «Таблетки Диклофенак принимаю при головных, суставных и зубных болях. Они отличаются низкой ценой и высокой эффективностью. Страдаю артритом, который сопровождается чувством скованности и отечностью суставов. После приема Диклофенака эти неприятные симптомы исчезают».
Лейкоплакия мочевого пузыря часто протекает в хронической форме, при которой здоровая ткань частичного эпителия заменяется клетками плоского. Повреждённые участки покрываются ороговевшими чешуйками, стенки мочевого пузыря не способны оградить себя от агрессивного воздействия некоторых компонентов мочи.
Патологический процесс приводит к массе осложнений, резкому ухудшению самочувствия пациента. Вовремя обратитесь к доктору за помощью, не откладывайте визит. Правильная терапия, в большинстве случаев, справляется с неприятными симптомами, существенно улучшает состояние больного.
- Причины возникновения
- Клинические проявления
- Диагностика
- Общие правила и методы лечения
- Медикаментозные препараты
- Физиотерапевтические процедуры
- Народные средства и рецепты
- Хирургические варианты терапии
- Лейкоплакия мочевого пузыря при беременности
- Возможные осложнения
- Меры профилактики
Причины возникновения
Код заболевания по МКБ–10 №32, в переводе с греческого «лейкоплакия» означает «белая бляшка», что связано с внешним видом изменённой ткани мочевого пузыря. Бляшки при заболевании имеют грязно-белый, желтоватый или серый цвет. Образования могут быть чёткими или с неровными краями, в запущенных случаях такими бляшками усеян весь мочевой пузырь пациента.
Лейкоплакия способна поражать другие слизистые в теле человека. Недуг часто формируется у женщин, что обусловлено анатомическим строением мочеиспускательного канала у представительниц прекрасного пола.
Путь попадания болезнетворных микроорганизмов в мочевой пузырь часто – восходящий (из наружных половых проникают в область мочевого пузыря по нисходящему пути (инфекция проникает с притоком крови из почки, лимфы, матки и её придатков). В таком случае возбудителем заболевания являются стафилококки, протеи, часто — кишечная палочка.
Факторами, влияющими на развитие патологического процесса, являются:
- длительное применение внутриматочной спирали;
- аномальное строение органов мочевыделительной системы пациента;
- течение эндокринных заболеваний;
- хроническое течение патологий воспалительного характера близлежащих органов;
- частая смена половых партнёров, не использование контрацептивов;
- удалённые очаги воспалительных процессов в хронической форме (тонзиллиты, гаймориты, кариозные зубы);
- переохлаждение, стресс, ненормированный сон;
- ослабленный иммунитет;
- возраст имеет значение. Чаще остальных пациентов страдают женщины после тридцати лет.
Зачастую несколько негативных факторов в совокупности приводят к появлению недугов мочевого пузыря.
Узнайте о правилах питания и соблюдения диеты при камнях в почках у мужчин и женщин.
О симптомах гидрокаликоза левой почки и о лечении патологии прочтите по этому адресу.
Клинические проявления
Основным признаком патологии мочевого пузыря является тупая боль в области малого таза. Многие пациенты жалуются на боли при мочеиспускании. Неприятные ощущения могут быть разной степени выраженности, в зависимости от стадии развития болезни, особенностей течения патологии. Недуг мочевого пузыря проявляется резкими болями при мочеиспускании.
В периоды обострения патологии к симптоматике лейкоплакии присоединяются признаки острого цистита: неполное опорожнение мочевыделительного органа, прерывистая струя, болезненность во время мочеиспускания, пациенты жалуются на ухудшение общего состояния. Симптоматика лейкоплакии очень схожа с циститом, поэтому многие женщины испытывают хронические боли в тазовой области на фоне неправильного лечения. Только в ходе дополнительных исследований выясняется, что пациентка страдала не циститом, а лейкоплакией.
Диагностика
Симптоматику лейкоплакии мочевого пузыря часто путают с клиническими проявлениями цистита, нередко ставят неправильный диагноз. Не допустить такой ситуации поможет тщательная диагностика.
Поставить правильный диагноз можно при помощи специфических исследований:
- лабораторные. Биохимический и общий анализ крови: исследование помогает определить уровень гормонов, глюкозы. Мочу пациента берут на анализ для выявления чувствительности к антибиотикам патогенных микроорганизмов, дополнительно показан мазок из уретры/влагалища (если на приём пришла женщина);
- аппаратные: проведение УЗИ органов, цистометрия, цистоскопия мочевого пузыря, уретры (иногда требуется биопсия).
При подозрении на течение лейкоплакии мочевого пузыря, медик назначает все вышеперечисленные исследования. Наиболее информативный анализ – цистоскопия, позволяет определить конкретное месторасположение изменённой ткани. Щипковая биопсия (на исследование берут кусочек патологической ткани) позволяет достоверно определить характер течения патологии (злокачественный или доброкачественный), что важно для выбора тактики лечения.
Общие правила и методы лечения
Как лечить лейкоплакию мочевого пузыря? Затруднённая диагностика осложняет лечение патологии. После выяснения первопричины заболевания, конкретного возбудителя патологии, врач назначает лечение. Требуется устранение всех сопутствующих болезней (урологических, гинекологических, других органов и систем).
Медикаментозные препараты
Консервативная терапия лейкоплакии мочевого пузыря включает комплекс препаратов, направленных на купирование неприятных симптомов, они воздействуют на возбудитель заболевания, поражённые участки органа.
Эффективные лекарства:
- антибиотики разных групп (уничтожают болезнетворные бактерии);
- противовоспалительные средства;
- общеукрепляющие медикаменты, увеличивающие сопротивляемость организма к различным патогенным микроорганизмам;
- защитить повреждённые стенки мочевого пузыря помогут инстилляции (орошение стенок) препаратами, являющиеся аналогами гликозаминогликанов (гепарин, гиалоурановая кислота, хондроитин).
Физиотерапевтические процедуры
Широко применяются процедуры, направленные на купирование воспалительного процесса, запускают регенерацию тканей, устраняют спаечный процесс, он сопровождает хроническое течение лейкоплакии.
Физиотерапевтическое лечение включает:
- лазеротерапию;
- магнитотерапию;
- электрофорез;
- микроволновое излучение.
Народные средства и рецепты
Применение натуральных снадобий способствует уменьшению патологического процесса, восстановлению эпителиального слоя.
Проверенные средства:
- золотарник. Две столовые ложки выбранного сырья залейте стаканом холодной воды, подождите четыре часа. Полученный настой пейте в течении всего дня. Продолжительность терапии составляет несколько недель;
- шиповник. Возьмите 50 граммов корней шиповника, залейте 400 мл воды, кипятите полчаса. Полученное средство остудите, процедите, пейте по 200 мл трижды в сутки;
- семена льна смешайте в равных пропорциях с мёдом. Принимайте по столовой ложке натурального снадобья ежедневно, разрешается запивать водой или чаем.
Хирургические варианты терапии
Провал консервативной терапии или наличия серьёзных осложнений, медикам приходится прибегнуть к хирургическому вмешательству. Иногда единственным способом устранения патологии является операция. В большинстве случаев прибегают к ТУР (трансуретральная резекция).
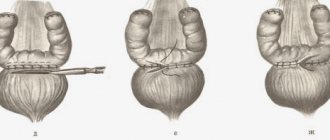
Операция проводится при помощи цистоскопа, который вводят в уретру, потом в полость мочевого пузыря. Особая петля на конце прибора служит для удаления повреждённой ткани. Прибор оснащён световым прибором, что позволяет доктору действовать аккуратно, сохраняя орган, удаляя только непригодную ткань.
Узнайте о симптомах кисты почки, а также о лечении заболевания народными средствами.
Эффективные методы лечения острого пиелонефрита при помощи антибиотиков описаны в этой статье.
По адресу https://vseopochkah.com/bolezni/drugie/tuberkulez-pochek.html прочтите о том, как передается туберкулез почек и как лечить заболевание.
Лейкоплакия мочевого пузыря при беременности
Любой патологический процесс способен осложнить период беременности. Течение заболевания на ранних сроках вынашивания малыша способно спровоцировать самопроизвольный аборт, развитие аномалий у плода, особенно это касается хламидий, трихомонад, вируса папилломы.
Течение заболевания во втором триместре беременности приводит к развитию осложнений:
- отслойка плаценты;
- часто медики сталкиваются с преждевременными родами;
- внутриутробное инфицирование плода, аномалии его развития.
Беременность на фоне течения заболевания мочевого пузыря протекает патологически. В этот период запрещены любые хирургические вмешательства, разрешается только применение антибактериальной терапии. Полноценная терапия проводится после рождения ребёнка.
Цистит в хронической форме в большинстве случаев становится причиной или следствием лейкоплакии. В случае частых рецидивов воспалительного процесса в мочевом пузыре рекомендуется пройти биопсию слизистых органа во избежание формирования рака.
Возможные осложнения
Опасность лейкоплакии заключается в том, что стенки органа с течением воспалительного процесса теряют эластичность. В результате мочевой пузырь не справляется с поставленной задачей, удерживает мочу только на протяжении получаса, затем начинает вытекать. На фоне этой патологии формируется почечная недостаточность, которая без должного лечения приводит к летальному исходу.
Также патологические процессы в мочевом пузыре некоторые учёные считают предраковым состоянием. Неправильное или несвоевременное лечение болезни может привести к развитию онкологического заболевания.
Меры профилактики
Предупредить развитие патологии помогут особые рекомендации:
- займитесь профилактикой половых инфекций, регулярно посещайте гинеколога/уролога;
- своевременно лечите патологии внутренних органов;
- укрепляйте иммунитет.
Больше полезной информации об особенностях развития и вариантах терапии лейкоплакии мочевого пузыря узнайте после просмотра следующего видео:
Как проводится оперативное вмешательство?
ТУР мочевого пузыря проводится под анестезией. В полость мочевого пузыря через мочеиспускательный канал вводится цистоскоп. Для предупреждения повреждений слизистой оболочки выполняется орошение стерильным раствором, который полностью заполняет мочевой пузырь. Такая манипуляция упрощает видимость операционного поля и злокачественного новообразования.
Вводимое устройство оснащено специальной петлей, которой осуществляется удаление опухоли и поврежденных тканей. Срезанное новообразование сразу выводится из мочевого пузыря. Если новообразование слишком большое, его устраняют частями в несколько этапов. После выполнения среза новообразования, поверхность прижигается. Это сможет обезопасить от распространения воспалительного процесса и появления кровотечений.
Полученные патологические ткани отправляются на гистологическое исследование, результаты которого будут готовы через 5–7 дней.
Что нужно знать об операции ТУР аденомы простаты
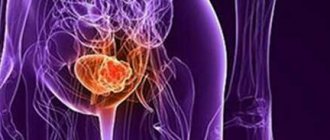
Трансуретральная резекция простаты – это малоинвазивная операция по удалению патологически разросшейся ткани железы путем доступа через мочеиспускательный канал. Несмотря на кажущуюся простоту техники, операция требует высокого профессионализма врача. Вероятность развития осложнений после ТУР простаты во многом зависит от типа инструмента и состояния здоровья пациента.
Показания и противопоказания к ТУР
Основное показание к ТУР – гиперплазия (аденома простаты). Предстательная железа «обнимает» часть уретры чуть ниже входа в мочевой пузырь. При разрастании тканей простаты уменьшается просвет мочеиспускательного канала, вследствие чего страдает от кислородного голодания шейка мочевого пузыря.
В итоге мужчина начинает страдать от задержки мочи либо от ее подтекания. ТУР подразумевает удаление лишней ткани, которая мешает нормальному мочеиспусканию. Сама простата (капсула с остатками ткани) остается на месте.
Ее невозможно удалить методом ТУР из-за обширной венозной сети (будут неизбежно повреждены важные венозные сплетения).
Когда рекомендована ТУР предстательной железы:
- Пациентам, для которых важно сохранение половой функции.
- При ожирении и наличии сердечно-сосудистых патологий.
- При рецидивах аденомы.
- Локализованный рак простаты (который можно полностью вырезать из железы).
ТУР проводят в случаях, когда предыдущие методы (консервативные, гипертермия) оказались неэффективны.
Операция производится при помощи резектоскопа – полой трубки, через которую в операционную область подводят инструментарий.
Резектоскоп с петлейОбщая схема проведения ТУР
Противопоказания к ТУР:
- Артроз и другие патологии тазобедренных суставов, которые препятствуют разведению ног в стороны (именно в такой позе находится пациент во время ТУР);
- Стриктуры уретры (невозможно ввести прибор);
- Емкость мочевого пузыря менее 100 мл;
- Опухоли и дефекты стенок мочевого пузыря;
- Варикозное расширение вен уретры и шейки пузыря;
- Тяжелые сопутствующие заболевания.
Преимущества ТУР:
- Нет разрезов и шрамов.
- Короткий период восстановления.
- Не травмируется мочевой пузырь.
После ТУР ткань можно исследовать на наличие злокачественных клеток, а после лазера она выпаривается полностью.
Виды ТУР
В зависимости от типа режущего элемента (петли) выделяют следующие виды ТУР:
- Монополярная: один полюс – нож, другой – тело. Для проведения импульсов между ними должна постоянно циркулировать жидкость. Устаревший, но до сих пор применяемый метод. Чреват сильным кровотечением, развитием ТУР-синдрома, опасен для страдающих сердечно-сосудистыми заболеваниями. Применяют только для ТУР простаты объемом не более 80 см3 − чтобы быстрее удалить ткани, иначе в кровь впитается слишком много электропроводящего раствора.
О показаниях, ходе операции, последствиях трансуретральной резекции простаты рассказывает врач-уролог, хирург Рябов Максим Александрович
- Биполярная: оба полюса находятся на концах петли, в результате чего достигается высокая температура, эффективно запаиваются сосуды. В качестве вспомогательной жидкости используют физраствор, что не опасно для организма. Можно потратить на операцию больше времени, качественнее удалить узлы. Метод подходит для иссечения образований объемом до 150 см3, а также для пациентов с сердечно-сосудистыми заболеваниями.
- Плазмокинетическая: вокруг петли формируется «суперимпульс» − плазменная корона, которая уплотняет и запаивает срезанную ткань, но не перегревает окружающую.
Плазмокинетическая трансуретральная резекция аденомы простаты большинством урологов признана наименее травматичным и наиболее эффективным методом лечения гиперплазии.
Подготовка
Список предварительных анализов (действительны 30 дней):
Обязательно нужно рассказать врачу обо всех перенесенных травмах головного и спинного мозга, о принимаемых препаратах. Перед ТУР и после нее назначают антибиотики. За 8 часов до нельзя принимать пищу, непосредственно в день операции необходимо очистить кишечник.
Техника операции
Для ТУР в качестве обезболивания обычно используют спинномозговую анестезию – укол в позвоночник. В ходе операции пациент может ощущать надавливание, прикосновения, но не боль. При наличии противопоказаний применяют эндотрахеальный наркоз, при котором дыхательную функцию выполняет специальный аппарат.
Спинномозговая анестезия перед ТУР
Пациента укладывают на урологическое кресло или операционный стол с разведенными в стороны ногами, обрабатывают паховую область антисептическим раствором и обкладывают стерильными простынями. Пах предварительно необходимо побрить или удалить растительность при помощи крема для эпиляции.
Зоны уретры
В мочеиспускательный канал сначала впрыскивают смазывающий антисептический гель, а затем сам резектоскоп. Место, до которого вводят аппарат, обозначено на рисунке ниже цифрой 5 (простатическая часть уретры):
Сначала производят осмотр мочевого пузыря, оценивают состояние замыкающего сфинктера, а затем приступают к удалению гиперплазии (послойному иссечению петлей). Кровоточащие сосуды сразу коагулируются (прижигаются) петлей.
Срезание тканей при ТУР
Врач отслеживает все действия на мониторе. В ряде клиник их два, один из которых разворачивают к пациенту, если он находится под спинальным наркозом и желает видеть ход операции.
Источник: https://muzhchina.info/prostata/adenoma/tur
Послеоперационный период после ТУР
Послеоперационный период является самым основным. При несоблюдении врачебных рекомендаций, вероятность развития осложненных ситуаций значительно увеличивается.
Сразу после операции больному устанавливается система, которая омывает мочевой пузырь специальным раствором. Подача раствора осуществляется по одному каналу, а выход по-другому. Снятие системы происходит тогда, когда в мочеприемник поступает чистый раствор, без кровяных сгустков. Длительность очищения мочевого пузыря 3–5 суток. После снятия катетера необходимо наблюдать за качеством мочи. Она должна быть светлого оттенка. Недопустимо, чтобы появилась кровь в моче.
В первый день пациенту разрешено пить до 1,5 литра воды, но только в том случае, если не наблюдается тошноты и рвоты. Пить необходимо дробными глотками. По истечении суток больному можно употреблять пищу, но необходимо придерживаться строгой диеты.
Запрещено употреблять соленые, жареные и копченые блюда, любая выпечка, насыщенные жирные бульоны. Соки, чаи, морсы можно пить в неограниченном количестве.
Для предотвращения инфицирования организма, больному рекомендуется принимать антибактериальные препараты, назначенные врачом.
До полного восстановления больному запрещается: поднимать тяжести, много двигаться, заниматься каким-либо спортом, водить автомобиль, а также не рекомендуется любая сексуальная жизнь.
Урологический презерватив после операции на простате
Показаниями к хирургическому удалению аденомы простаты считаются:
- Сильное сужение мочеиспускательного канала с нарушением работы мочевого пузыря, когда в последнем задерживается большой объем мочи;
- Камни в мочевом пузыре;
- Хроническая недостаточность почек;
- Острая задержка мочи, повторяющаяся многократно;
- Кровотечения;
- Инфекции и воспалительные изменения в органах мочеполовой системы.
При крупных опухолях, когда объем простаты превышает 80-100 мл, наличии множества камней в мочевом пузыре, структурных изменениях стенок мочевого пузыря (дивертикулы) преимущество будет отдано открытой и самой радикальной операции – аденомэктомии.
Если опухоль с железой не превышают 80 мл в объеме, то можно обойтись трансуретральной резекцией или рассечением аденомы. При отсутствии сильного воспалительного процесса, камней, небольшой аденоме предпочтительны эндоскопические методики с использованием лазера, электрического тока.
Как и любой вид хирургического лечения, операция имеет свои противопоказания, в числе которых:
- Тяжелая декомпенсированная патология сердца и легких (из-за необходимости проведения общего наркоза, риска кровотечений);
- Острая почечная недостаточность;
- Острый цистит, пиелонефрит (оперируют после ликвидации острых воспалительных явлений);
- Острые общеинфекционные заболевания;
- Аневризма аорты и тяжелый атеросклероз.
Понятно, что многие противопоказания могут перейти в разряд относительных, ведь аденому так или иначе нужно удалить, поэтому при их наличии пациента направят на предварительную коррекцию имеющихся нарушений, которая сделает предстоящую операцию наиболее безопасной.
Основное показание к ТУР – гиперплазия (аденома простаты). Предстательная железа «обнимает» часть уретры чуть ниже входа в мочевой пузырь. При разрастании тканей простаты уменьшается просвет мочеиспускательного канала, вследствие чего страдает от кислородного голодания шейка мочевого пузыря. В итоге мужчина начинает страдать от задержки мочи либо от ее подтекания.
Когда рекомендована ТУР предстательной железы:
- Пациентам, для которых важно сохранение половой функции.
- При ожирении и наличии сердечно-сосудистых патологий.
- При рецидивах аденомы.
- Локализованный рак простаты (который можно полностью вырезать из железы).
ТУР проводят в случаях, когда предыдущие методы (консервативные, гипертермия) оказались неэффективны.
Операция производится при помощи резектоскопа – полой трубки, через которую в операционную область подводят инструментарий.
Резектоскоп с петлей
Противопоказания к ТУР:
- Артроз и другие патологии тазобедренных суставов, которые препятствуют разведению ног в стороны (именно в такой позе находится пациент во время ТУР);
- Стриктуры уретры (невозможно ввести прибор);
- Емкость мочевого пузыря менее 100 мл;
- Опухоли и дефекты стенок мочевого пузыря;
- Варикозное расширение вен уретры и шейки пузыря;
- Тяжелые сопутствующие заболевания.
Преимущества ТУР:
- Нет разрезов и шрамов.
- Короткий период восстановления.
- Не травмируется мочевой пузырь.
После ТУР ткань можно исследовать на наличие злокачественных клеток, а после лазера она выпаривается полностью.
Удаление простаты выполняется в тех случаях, когда консервативная терапия бессильна. В большинстве случаев это онкологический процесс. Иногда простатэктомия проводится при доброкачественной гиперплазии предстательной железы. Увеличение органа за счет воспаления не относится к поводам для операции. Выделяются следующие показания к удалению простаты:
- Начальные стадии рака предстательной железы.
- Калькулезный простатит – сопровождается нарушением мочеиспускания и гематурией.
- Доброкачественная гиперплазия органа – аденома.
Рак считается основным показанием к удалению органа. Простатэктомия проводится только при 1 и 2 стадии болезни. В этих случаях онкологический процесс ограничен тканью предстательной железы.
Если своевременно не выполнить удаление простаты, рак может распространиться по организму.
Операцию делают мужчинам младше 70 лет, так как соматические патологии являются противопоказаниями к ее проведению.
Аденома предстательной железы приводит к увеличению органа. Вследствие этого заболевания отмечается половая слабость и нарушение процесса мочеиспускания. При прогрессировании доброкачественной гиперплазии и отсутствии эффективности от терапевтических способов лечения выполняют простатэктомию.
Существует несколько способов удаления простаты. Выбор метода зависит от распространенности патологии. Удаление органа может быть полным и частичным. К вариантам оперативного вмешательства относятся:
- Трансуретральная резекция предстательной железы. Характеризуется частичным удалением тканей, которое производится через мочеиспускательный канал. Резекция выполняется лапароскопическим путем. Ее проводят при доброкачественной гиперплазии простаты.
- Инцизия предстательной железы. Подобное хирургическое вмешательство подразумевает рассечение тканей органа. Оно позволяет расширить просвет уретры и предупредить сдавление мочеиспускательного канала. На предстательной железе выполняется разрез, но орган не удаляют.
- Радикальная простатэктомия. Осуществляется при опухолевых образованиях и выраженной доброкачественной гиперплазии. Железу удаляют совместно с лимфатическими узлами. Доступ к органу может быть различным – промежностным, над- и позадилобковым. Открытая операция опасна развитием осложнений.
- Лазерное вмешательство. Считается более предпочтительным, так как снижает риск возникновения кровотечений. Удаление простаты лазером выполняется при доброкачественной гиперплазии железы. Существует несколько методик проведения данной манипуляции. Среди них – вапоризация (выпаривание), энуклеация и лазерная резекция аденомы.
В настоящее время предпочтение отдается менее травматичным хирургическим процедурам. К ним относят лазерное удаление аденомы, трансуретральную резекцию. Тем не менее заменить открытую операцию другими методами в некоторых случаях невозможно.
Возможные осложнения
Первые 2 недели после ТУР мочевого пузыря могут ощущаться неприятные симптомы во время мочеиспускания:
- маленькие порции оттока мочи;
- жжение и резь в уретре;
- частые и нестерпимые позывы к мочеиспусканию.
Если по истечении двух недель подобные проявления не исчезли, следует обратиться к лечащему врачу. Наличие кровяных примесей в мочи может наблюдаться до трех недель. В таком случае необходимо пить больше жидкости, чтобы мочеточник быстрее вымывался.
Если кровь в моче наблюдается более трех недель, нужно проконсультироваться с лечащим врачом, так как это может быть признаком развития осложнений после проведения ТУР мочевого пузыря или открытием внутренних кровотечений.
До полного восстановления после проведения операции проходит длительное время. Медики рекомендуют исключить секс, физические нагрузки, употребление жирной пищи. Больному необходимо регулярно обследоваться у лечащего врача, чтобы контролировать общее состояние организма и предупредить возможный рецидив развития злокачественной или доброкачественной опухоли. Дальнейшая медикаментозная терапия зависит от гистологического диагноза и результатов анализов.
Возможные последствия
После проведения операции могут наблюдаться разнообразные нежелательные эффекты. На их количество и выраженность напрямую влияют индивидуальные особенности пациента. В большинстве случаев последствия трансуретрального удаления проявляются в виде:
Вышеперечисленные симптомы могут возникать при опорожнении мочевого пузыря или непроизвольно. Для устранения нарушений с опорожнением мочевого пузыря человеком рекомендовано пить негазированную воду в больших количествах.
В некоторых случаях у больных может наблюдаться развитие сильного кровотечения. Именно поэтому после проведения оперативного вмешательства постоянно отслеживается артериальное давление, а также частота пульса, что дает возможность незамедлительного предоставления первой помощи.
Если удаляется раковое образование больших размеров, то это приводит к наличию одного или нескольких отверстий в стенках. Они должны затянуться, после чего наладиться мочеиспускательный процесс. С этой целью проводится установка катетера или специального устройства цистостомы.
В силу индивидуальных особенностей или при неправильном проведении операции у пациента могут наблюдаться нежелательные последствия, которые рекомендовано своевременно устранять.
Выводы
Трансуретральная резекция – это щадящая методика хирургического вмешательства. Операция имеет ряд преимуществ, среди которых:
- отсутствие повреждений кожи и мягких тканей;
- скорость проведения операции;
- точность гистологического диагноза;
- полное устранение злокачественного образования.
Перед проведением хирургического вмешательства необходимо пройти полную диагностику и обследоваться у терапевта и анестезиолога для выявления сопутствующих патологий. При наличии каких-либо противопоказаний и не операбельности опухоли, лечащий врач прибегает к другим методам лечения.
Для чего назначается тур
Показаниями для проведения резекции являются:
- иссечение опухолей мочевика;
- исследование новообразования (характерность опухолей, тяжесть поражения) – это является важным нюансом для назначения последующей терапии;
- общее диагностирование на предмет сопутствующих болезней, исследование полости мочевика на предмет возникновения опухолевого процесса;
- взятие материала на анализ необходимость исследования материала для выявления клеток злокачественной природы.