Показания к процедуре
При невозможности восстановить функциональную деятельность мочеточника медикаментозными способами назначаются пластические хирургические операции. Основными показаниями к их проведению являются:
- гидронефроз;
- гидроуретеронефроз на фоне развития стриктур (органические сужения мочеточника);
- предшествующие повреждения мочевыводящего протока в результате перенесенных травм и гинекологических операций у женщин;
- послеродовые и патологические обструкции (нарушения, препятствующие нормальному оттоку мочи).
В то же время такие процедуры не назначаются при имеющихся показаниях:
- серьезные нарушения в деятельности сердечно-сосудистой системы;
- острые инфекционные заболевания;
- хронические патологии, сопровождающиеся воспалительными процессами в мочеточнике;
- проблемы со свертываемостью крови;
- сахарный диабет;
- период вынашивания ребенка.
Для определения наличия противопоказаний непосредственно перед оперативным вмешательством пациенту необходимо пройти диагностическое обследование, которое позволяет выявить такие нарушения.
Гидронефроз почки
Это состояние, которое возникает при обструкции мочеточника в месте его соединения с лоханкой. При этом нарушается отток мочи, что приводит к расширению чашечно-лоханочной системы.
Она начинает сдавливать паренхиму, расположенные в ней кровеносные сосуды и нервные окончания. Если этот процесс не купировать, то постепенно развивается атрофия и некроз почечной ткани.
Гидронефроз
В клинической практике выделяют два типа этого заболевания. Врожденный гидронефроз обусловлен гипоплазией или аплазией лоханочно-мочеточникового устья, эмбриональными спайками и перегибами мочеточника.
Приобретенный развивается при мочекаменной болезни, онкологических процессах в лоханке или мочеточнике, травматическом повреждении мочевыводящих путей.
При эндоскопических или открытых операциях на почке или мочеточнике без проведения пластики высок риск образования рубцов, что также приводит к сужению просвета мочевого канала.
В самом начале заболевания лоханка в какой-то степени может компенсировать растущее внутрипочечное давление. Однако процесс мочеобразования происходит непрерывно, поэтому давление внутри органа продолжает расти.
В тяжелых случаях происходит полное замещение паренхимы и находящихся в ней нефронов соединительной тканью. Такое состояние является прямым показанием к удалению почки.
Опасность этого патологического процесса может заключаться в том, что долгое время он может протекать бессимптомно. Иногда может возникать периодическая боль в области поясницы.
Симптомы
Ее зачастую списывают на радикулит или поясничный остеохондроз. Особенно такая картина характерна при врожденных аномалиях мочеточника, его сдавливании опухолью или сужении просвета в связи с образованием рубцов.
Если гидронефроз протекает на фоне мочекаменной болезни, то возможно развитие почечной колики.
Причиной болевого синдрома является постепенное повышение внутрипочечного давления и нарушение циркуляции крови в паренхиме.
Повышение температуры
Очень часто такое состояние осложняется присоединением бактериальной инфекции. В таких случаях наблюдается сильное повышение температуры.
Двусторонний гидронефроз может сопровождаться хронической почечной недостаточностью. Нарушение фильтрационной функции почек отрицательно сказывается на работе всех органов и систем организма.
При развитии хронической почечной недостаточности наблюдается повышение артериального давления, общая слабость, снижение работоспособности, отеки на лице и лодыжках, одышка, аритмия, расстройства пищеварения.
Чем пластика мочеточника отличается от других операций?
Помимо пластики мочеточника применяются и другие операции, которые также решают проблемы функциональности мочевыводящей системы, но отличаются в техническом отношении.
Один из видов такого вмешательства – бужирование, которое применяется при патологическом сужении уретры. Это нарушение может возникать на фоне аутоиммунных реакций, активности патогенных микроорганизмов и вследствие переохлаждения.
Бужированием называется физическое расширение мочеиспускательного канала с применением бужа – специального катетера с утолщением разных форм на конце.
Эта процедура может выполняться не только для расширения канала, но и в качестве диагностической процедуры, в ходе которой специалист может выявить степень сращивания стенок мочевыводящего канала и определить наличие на его стенках различных образований и рубцов.
Еще один вид оперативного вмешательства – реимплантация, которая делается при патологии с названием «мегауретер».
Эта болезнь в отличие от сращивания представляет собой врожденное расширение мочеточника, в результате чего у пациентов наблюдается недержание мочи и проблемы с регулярностью и характером мочеиспускания в целом.
В ходе такой операции выполняется резекция мочеточника на определенном участке от мочевого пузыря (для этого выбирается область, находящаяся выше сужающегося участка).
Далее создается анастомоза – новое соединение, в котором отсутствуют препятствия для вывода мочи и в то же время ширина канала препятствует рефлюксам (забросам мочи обратно в почку).
В ходе операции пациенту в мочеточник вставляется специальный катетер, при наличии которого анастомозы не раздражаются и заживление проходит в течение ближайших двух недель, при этом моча в ходе опорожнения мочевого пузыря не просачивается через швы.
Как делают катетеризацию мочевого пузыря читайте в нашей статье.
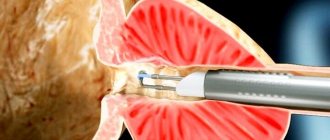
Это операция эндоскопического типа: выполнения надрезов в брюшной полости не требуется, и вся процедура проходит путем доступа и введения через проколы специальных хирургических инструментов.
Диагностика
Основные методы диагностики рака мочеточника:
- компьютерная или магнитно-резонансная томография — обнаруживает даже небольшие новообразования;
- УЗИ органов забрюшинного пространства — может выявить некоторые более крупные опухоли;
- уретероскопия — эндоскопическое исследование, использующееся для подтверждения диагноза.
Наиболее точный метод — уретероскопия. Это эндоскопическое исследование. Врач вводит тонкую трубку в уретру, оттуда — в мочевой пузырь, а затем — в мочеточник. При обнаружении опухоли доктор берет фрагмент ткани для гистологического исследования. В лаборатории определяют степень злокачественности новообразования, что важно для выбора лечебной тактики.
Наши врачи вам помогут
Оставьте свой номер телефона
Виды операций на мочеточнике
Кишечная пластика
Существует несколько видов таких операций, одна из которых является непосредственно пластической.
В ходе процедуры задействуется расположенный поблизости к мочевыводящим путям изолированный участок тонкого кишечника, из тканей которого формируется новый искусственный мочевыводящий канал. Далее он соединяется с чашечно-лоханочной системой почки и мочевым пузырем.
Такая пластика может быть частичной или полной. В первом случае ткани кишечника используются для замещения лишь определенного участка мочеточника, а во втором выполняется замена всего канала после удаления патологических тканей.
На время проведения операции пациенту вводится катетер для наружного мочеиспускания, который сохраняется в течение послеоперационного периода.
Операция показана не только для удаления целых фрагментов мочеточника, в которых необратимые дистрофические процессы приводят к невозможности выполнения органом своих функций в дальнейшем. Процедура позволяет устранить образования спаек и различные образования на внутренней и верхней поверхности органа.
При выполнении операции применяется эндотрахеальный наркоз (введение наркотического препарата осуществляется через трахею). В ходе выполнения иссечения патологических тканей не затрагивается кровеносная система.
Метод Боари
Еще один вариант пластики – операция по методу Боари, которая применяется для восстановления целостности тканей мочеточников путем формирования новых сегментов из тканей стебля мочевого пузыря.
Предварительно в мочеточник вводится пластиковый катетер в виде трубки и фиксируется на стенках канала. Из стенок мочевого пузыря иссекаются участки здоровых тканей, которые вшиваются на пораженные места мочеточника.
По завершении операции катетер, который временно служит для оттока мочи при выполнении хирургического вмешательства, выводится наружу через мочеиспускательный канал.
Эндопластика
При пузырно-мочеточниковых рефлюксах пациентам назначается эндопластика, для которой характерно минимальное травмирование тканей здоровых органов. Сама операция проходит быстро и практически лишена патологических осложнений. Процедура выполняется в такой последовательности:
- В устье мочеточника вводится игла, через которую посредством шприца вводится гель для расширения устья мочеточника.
- Гель вводится под слизистую мочеточника на глубину до семи миллиметров.
- Производится удаление иглы.
- В течение последующих 12 часов в мочеточнике сохраняется катетер, при присутствии которого происходит формирование нормальной структуры канала.
Уретеро-уретероанастомоз
В случае повреждений нижней части мочеточника применяется операция уретеро-уретероанастомоз (из названия следует, что происходит сшивание двух частей мочеточника по принципу «конец в конец»).
Иногда, если конец мочеточника со стороны мочевого пузыря слишком мал – анастомоз выполняется непосредственно к пузырю, и эта операция уже называется уретроцистоанастомией.
Иногда делают пересадку мочеточников в мочевой пузырь (уретероцистонеостомия). Операция производится при нарушениях проходимости тазового отдела мочеточника. В этом случае конец мочеточника вшивают в верхушку мочевого пузыря.
Уретеро-уретероанастомоз проводится при предварительном введении в мочеточник катетера Фолея.
Это инструмент из латекса, который служит сначала опорой для более удобного сшивания, а в последующие дни или недели (в зависимости от длительности реабилитационного периода, который может длиться от недели до месяца) он используется для отвода мочи.
Пластика лоскутом лоханки (операция Кальпа-де-Внрда)
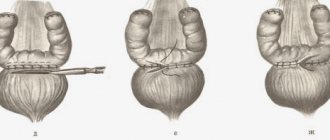
На мочеточник в зоне его выхода из лоханки накладывают шов-держалку. Мочеточник пересекают в косом направлении, затем продольно рассекают по латеральной или передней стенке (в бессосудистой зоне) на протяжении, равном по длине предполагаемому V-образному лоскуту. Более точно разрез можно выполнить после выкраивания лоскута из почечной лоханки.
Начинают резекцию лоханки и верхней трети мочеточника коротким разрезом скальпелем с крючковидным лезвием № 11 вдоль одной из ранее намеченных линий. Продолжают резекцию, разрезая лоханку ножницами между швами-держалками. Измененный ЛМС, прилоханочный отдел мочеточника и измененную часть лоханки удаляют (рис. 4.1).
Вводят хлорвиниловую трубку подходящего размера в мочеточник для защиты его задней стенки от захвата в шов при наложении анастомоза. Накладывают шов синтетической рассасывающейся нитью 4/0—6/0, прошивая снаружи внутрь верхушку V-образного лоскута, затем изнутри наружу угол разреза мочеточника. Второй шов накладывают на расстоянии 0,2 см от первого. Оба шва завязывают 4—5 узлами, концы нитей срезают. Шов-держалку на мочеточнике оставляют для облегчения манипуляций.
Не следует захватывать ткани пинцетом. При альтернативном способе накладывают матрацный шов нитью с двойной иглой и после завязывания шва одной иглой ушивают заднюю стенку анастомоза со стороны просвета, другой — переднюю стенку снаружи. Стежки следует делать через мышечную оболочку и адвентицию, стараясь меньше захватывать в шов слизистую оболочку.
Непрерывный шов задней линии анастомоза продолжают до верхушки мочеточника, внахлест на каждом 4—5-м стежке. Аналогичным образом ушивают переднюю линию анастомоза, при этом вымывают из чашечно-лоханочной системы (ЧЛС) сгустки крови, что особенно важно при переднем доступе.
Рисунок 4.1. Схема этапов операции Андерсена—Хайнса
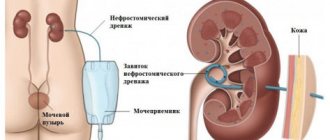
Обе нити у верхушки мочеточника завязывают, одну из них срезают, а другой ушивают оставшийся дефект почечной лоханки. Если необходимо использовать пиелоуретеростому (хлорвиниловую трубку), то ее конец выводят наружу через почечную паренхиму. При необходимости нефростомической трубки ее устанавливают до ушивания почечной лоханки.
Тонкой иглой прокалывают стенку лоханки и вводят изотонический раствор натрия хлорида для проверки герметичности швов и проходимости анастомоза. Если тонкая хлорвиниловая трубка, введенная в лоханку в начале операции, еще не удалена, ее подсоединяют к шприцу и, подняв его на 100 мм, заполняют самотеком ЧЛС раствором.
Устанавливают резиновый или хлорвиниловый дренаж и фиксируют его рядом с анастомозом так, чтобы трубка не касалась линии швов и мочеточника ниже анастомоза. Этого можно добиться фиксацией длинным швом. В качестве альтернативы можно использовать дренажную систему для активной аспирации. Важно правильно установить дренажную трубку.
Если почка мобилизована, то ее подтягивают в прежнее положение и фиксируют с помощью швов; в противном случае нижний полюс почки смешается кпереди и сдавливает мочеточник. Сшивают задний и передний края фасции Героты, изолируя почку и зону пластики от брюшной стенки. Рану послойно ушивают. Дренажную трубку выводят сбоку так, чтобы в положении лежа больной не пережимал её.
Налаживают систему послеоперационного дренирования ЧЛС. В случае бездренажной пластики дренирование мочевого пузыря должно быть более длительным в целях уменьшения давления мочи в зоне пластики.
Из расширенной лоханки в косом направлении выкраивают спиралевидный лоскут, после чего разрез продлевают вниз на мочеточник на расстояние, равное длине лоскута. На лоскут накладывают шов-держалку и отгибают его книзу. Задний край лоскута подшивают к латеральному краю мочеточника непрерывным швом синтетической рассасывающейся нитью 4/0 или 5/0 (рис. 4.3).
Рисунок 4.3. Схема этапов операции Кальпа-де-Вирда
Таким же образом сшивают передний край лоскута и почечную лоханку. При модификации Скардино—Принса выкраивают не спиралевидный, а вертикальный лоскут почечной лоханки (рис. 4.4).
Рисунок 4.4. Схема этапов операции Кальпа-де-Вирда в модификации Скардино—Принса
Дренирование, как и при предыдущих операциях, производят путем уретеропиелостомии, нефростомии или стентирования ВМП.
Многолетний клинический опыт показывает, что эффективная операция приводит к улучшению функции почки и уменьшению степени дилатации ЧЛС в ближайшие 1—1,5 года с последующей стабилизацией эффекта. Высокая эффективность резекции лоханки, верхней трети мочеточника по Андерсену—Хайнсу (97,82%) подчеркивает ее патогенетическую обоснованность.
Все операции, направленные на расширение диаметра склерозированного лоханочно-мочеточникового сегмента — операции типа Фолея, Кальпа-де-Вирда имеют существенный недостаток: в соустье остается рубцовая ткань.
По данным В.А. Григоряна (1998), реконструктивные операции по поводу стеноза ЛМС и ГН приводят к улучшению у 10,5% оперированных больных, к полному восстановлению уродинамики в сроки 3-12 мес — у 82,3%. Полученные положительные результаты сохраняются на протяжении всего многолетнего периода наблюдения, исключая единичные случаи.
Во время операций, предусматривающих удаление суженного ЛМС, почти всегда возникает вопрос, какую часть измененной лоханки следует резецировать. Обычно стремятся удалить максимально большую часть расширенной лоханки для приведения ее размеров к нормальным. Согласно мнению ряда авторов, часть расширенной лоханки необходимо иссечь, так как атоничная стенка приводит к образованию карманов, дискоординации сократительной функции.
Исследованием J. Harish (2003) установлено, что при операции Андерсена-Хайнса необходимо увеличивать зону резекции мочеточника в среднем на 0,8 см из-за преобладания размеров зоны с нарушенной иннервацией над зоной видимого сужения. Вместе с тем проблему расширения резекции лоханки необходимо решать сугубо индивидуально, в зависимости от функционального состояния чашечно-лоханочной системы.
Целесообразность открытых операций по поводу так называемого функционального гидронефроза без удаления ЛМС сомнительна. Учитывая недостаточно удовлетворительные результаты пластических операций на лоханочно-мочеточниковом сегменте без его иссечения, ряд авторов эти операции относит к паллиативным, дающим в основном лишь кратковременный эффект всего у 18-20% больных. Как правило, больных, перенесших органосохраняющие операции без иссечения ЛМС, оперируют повторно, и нефрэктомию выполняют у 41% из них.
Комплексное исследование ЛМС и прилоханочного отдела мочеточника ставит под сомнение термин «функциональный ГН». При интраоперационной электропиелоуретеромиографии проходимый сегмент во всех случаях проявляет низкую биоэлектрическую активность или вовсе «немой».
При гистологическом исследовании проходимого сегмента, который считают характерным для функционального ГН, выявляют дефицит мышечных волокон по всей окружности с распространением на прилоханочный отдел мочеточника (гипоплазия). Межклеточные промежутки утолщены, мышечные клетки разобщены, основной состав — соединительная ткань и коллагеновые волокна. Таким образом, значительные морфологические изменения ЛМС объясняют патогенез ГН.
Необратимость структурных изменений обосновывает целесообразность резекции лоханки и верхней трети мочеточника с удалением измененного ЛМС и созданием полноценного в морфофункциональном отношении лоханочно-мочеточникового анастомоза.
Практическую значимость интраоперационной электропиелоуретеромиографии подчеркивают многие исследователи. Некоторые авторы считают ее единственным методом, который определяет зону акинезии лоханочно-мочеточникового сегмента при динамической (функциональной) обструкции у больных гидронефрозом, когда отсутствуют механические препятствия оттоку мочи. Нарушение уродинамики ВМП обусловлено расстройством координированной деятельности лоханки, ЛМС и мочеточника.
Подобные физиологические исследования в ходе операции встречают определенные трудности, так как требуют технического обеспечения и участия специалистов по функциональной диагностике. По мнению Ю.А. Пытеля (1997), гораздо более информативный метод — индигокарминовая проба, заключающаяся в наполнении лоханки раствором индигокармина до достижения в ней порогового давления и наблюдении за волнами сокращения лоханки и мочеточника.
Важнейшее условие — предварительное опорожнение ЧЛС, что позволяет составить истинное представление о топографических взаимоотношениях между лоханкой, мочеточником и почечными сосудами. Кроме того, если тонус лоханки достаточный, то после опорожнения она значительно уменьшается и принимает свою реальную форму и размеры.
По мнению Ю.Г. Аляева, В.А. Григоряна и соавт. (2008), расширенная резекция лоханки показана при поздних стадиях ГН с выраженными структурно-функциональными изменениями ВМП. У больных с гигантской ЧЛС для раннего и полноценного восстановления уродинамики целесообразно удаление всего афункционального участка лоханки.
При необходимости возможно применение индигокарминовой пробы. Она позволит определить не только область стриктуры, но и афункциональный участок (обычно протяженностью 0,1—0,3 см), дистальнее которого четко видны волны сокращения мочеточника. Эта зона оптимальна для удаления, причем пересечение мочевых путей выполняют на 0,5—0,6 см дистальнее и проксимальнее афункционального участка.
Подготовка
Главным требованием к пациенту перед операциями такого характера является предварительное устранение любых инфекционных, простудных и воспалительных заболеваний в области мочевыводящей системы.
Нередко при обструктивных нарушениях, которые являются показанием к пластике мочеточника, у больного развиваются пиелонефриты, и перед оперативным вмешательством необходимо сначала вылечить болезнь.
Примерно за две недели до пластики пациента переводят на диету, которая предполагает полное ограничение употребления в пищу клетчатки.
В эти дни необходимо с помощью клизмы выполнять ежедневные очищения кишечника. Для профилактики развития в кишечнике патогенной микрофлоры назначают профилактический курс слабых антибиотиков.
За два-три дня до операции естественные способы приема пищи прекращаются и пациента переводят на парентеральное питание. Оно предполагает ввод питательных веществ без участия желудочно-кишечного тракта, путем внутривенных вливаний питательных растворов.
Гидроуретеронефроз
В отличие от гидронефроза этот заболевание кроме чашечно-лоханочной системы почки затрагивает и мочеточник. Такой процесс возникает при его сдавливании или закупорке, что вызывается многими факторами.
Причины патологии
Причем, чем ниже локализована обструкция мочеточника, тем больше площадь его поражения.
Наиболее частыми причинами гидроуретеронефроза являются:
- рубцы, которые образуются после проведения хирургических вмешательств;
- повреждения мочеточника в результате врачебной ошибки при операциях на органах брюшной полости;
- сдавливание мочеточника опухолями расположенных рядом органов, таких как матка, яичник, прямая кишка;
- сужение просвета мочеточника вследствие различных воспалительных и инфекционных заболеваний;
- врожденные аномалии структуры или расположения мочевых путей;
- лучевая терапия при онкологических заболеваниях.
Механизм развития этого заболевания такой же, как и при гидронефрозе, с той лишь разницей, что в патологический процесс вовлекается и мочеточник.
Гидроуретеронефроз проявляется болями в области поясницы со стороны пораженной почки. В большинстве случаев болезнь поражает только один мочеточник, двусторонний процесс может наблюдаться как осложнение лучевой терапии.
Восстановительный период
Специалисты всегда гарантируют почти на 100% благоприятный исход и быстрое восстановление после пластики мочеточника при соблюдении трех условий:
- Операция проводилась при отсутствии противопоказаний.
- Хирурги не допустили ошибок, которые могли бы привести к осложнениям.
- Пациент во время реабилитационного периода строго следует рекомендациям врачей относительно ограничений в физических нагрузках и питании.
Около трех месяцев пациенту нельзя поднимать тяжести весом более 3-5 килограммов, а также следует избегать занятий спортом, длительных прогулок и других видов деятельности, которые могут привести к замедлению сращивания внутренних швов.
В течение этого периода необходимо регулярно посещать лечащего врача по составленному им графику для плановых осмотров. Если такие осмотры покажут наличие нарушений или осложнений – может быть назначено дополнительное медикаментозное лечение.
Катетер обычно удаляют в течение первой недели после операции, но при этом необходимо контролировать количество и цвет мочи: они должны с каждым днем приближаться к нормальным показателям.
В последние годы такие операции выполняются методом лапароскопии (проводятся несколько проколов для доступа к тазовому отделу мочеточника, в которые вводятся хирургические инструменты).
Такие проколы быстро заживают, и пациента могут выписать уже спустя несколько дней. Но в некоторых случаях требуется выполнение полостных операций, при которых пациент должен находиться в стационаре до трех недель, пока разрез брюшной полости не заживет.
Мочеточниковые свищи
Еще одним показанием для проведения пластики на мочеточнике являются его травмирование при проведении полосных операций.
Миома
Зачастую это происходит при гинекологических операциях при опухолевых поражениях тела или шейки матки, во время удаления миомы.
Также риск повреждения мочеточника присутствует при крайне тяжелом течении родов, проведении кесарева сечения. Кроме того, возможна травма при проведении лапароскопических манипуляций.
То есть в подавляющем большинстве случаев такие повреждения характерны для женщин.
Основным симптомом мочеточникового свища является выделение мочи из влагалища в небольших количествах вне зависимости от контролируемого мочеиспускания.
И если в случае гидронефроза или гидроуретеронефроза отток мочи можно временно восстановить путем введения катетера непосредственно в лоханку почки, то при свище мочеточника пластику необходимо делать незамедлительно.
В зависимости от степени и локализации поражения мочевых путей, существуют несколько видов пластики на мочеточнике:
- пластика на лоханочно-мочеточниковом сегменте;
- уретероуретероанастомоз;
- уретероцистоанастомоз (уретероцистоанастомия);
- пластика по методу Боари;
- кишечная пластика.