Диагностика заболевания органов мочевыделительной системы заключается в сдаче лабораторных анализов, УЗИ мочевыделительной системы и в применении других методов лабораторной и инструментальной диагностики, которые помогут идентифицировать проблему. Это облегчит выбор схемы медикаментозного лечения. Что включает в себя диагностика мочевыводящей системы, как правильно к ней подготовиться и какие особенности важно соблюдать, чтобы получить максимально точные результаты?
Показания
Если человека беспокоят проблемы с работой органов мочеполовой системы, нужно немедленно обращаться за медицинской помощью. Проблемы могут быть самыми разнообразными — от возникновения воспалительного процесса до ракового новообразования. Показания к назначению диагностического исследования:
- развитие дискомфорта в процессе мочеиспускания;
- температура, которую не удается сбить в домашних условиях;
- развитие болевого симптома в поясничном отделе;
- наличие в моче кровяных, слизистых и гнойных включений;
- ухудшение общего состояния больного;
- стремительное уменьшение массы тела.
В процессе диагностического исследования врач выявляет первопричину, на какой стадии болезнь. Правильно поставленный диагноз гарантирует быстрое излечение, что предотвращает развитие тяжелого осложнения. Пациенту нужно тесно взаимодействовать с врачом, тогда прогноз на успешное выздоровление повышается.
Первый осмотр
На первичном осмотре у врача пациенту важно вспомнить, когда состояние впервые ухудшилось, какие первичные симптомы проявились. Врачу важно знать о том, были ли еще случаи заболеваний, как проводилось лечение, какие антибиотики или другие лекарства применялись. На основании собранных данных доктор имеет первичную картину диагноза, однако для уточнения нужно пройти другие диагностические мероприятия.
Осмотр и пальпация
Визуальное исследование не должно ограничиваться только простым осмотром пациента. Проводится детальная пальпация брюшной полости, определяется симметричность. При развитии воспаления и других заболеваний почек поясничный отдел несимметричный, мышцы горячие. Если на мочевом пузыре или мочеточниках развивается раковая опухоль, то брюшная полость увеличивается, так как нарушается выведение мочи из организма, что провоцирует воспаление. Если у женщин или мужчин развивается инфекция мочевыводящих путей, то внешние половые органы будут раздражены, на них могут быть высыпания и гнойные образования.
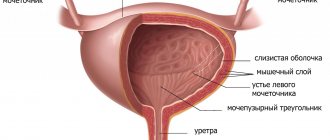
Исследование органов мочевой системы
Из рентгенологических исследований мочевой системы известный интерес представляют цистоуретрография, цистография и в особенности уретеропиелография.
Цистоуретрография
Ценным диагностическим методом исследования женщин, страдающих недержанием мочи, является цистоуретрография.
После наполнения мочевого пузыря 5% взвесью бария, сергозином или другим контрастным веществом и введения в уретру металлической цепочки производят фронтальный и латеральный рентгеновские снимки как в состоянии покоя, так и при увеличенном внутрибрюшном давлении.
На цистоуретрограммах определяют:
- высоту дна мочевого пузыря по отношению к лобковым костям;
- везикализацию уретры и обнаруживаемую воронку (шейку) пузыря, величина которой определяется по углу ее верхушки;
- локализацию внутреннего отверстия уретры на контуре мочевого пузыря.
При этом легко удается отметить следующие картины; а) нормальную картину замыкающего аппарата мочевого пузыря (наблюдаемое в этих случаях ослабленное удержание мочи зависит нередко от нарушения иннервации, а не только от топографо-анатомических отношений); б) ротационное снижение мочевого пузыря или опущение дна пузыря (цистоцеле) с везикали-зацией уретры или без нее; в) вертикальное смещение мочевого пузыря, указывающее на расстройства в опорном и фиксирующем аппаратах верхней трети уретры. О нем судят по углу верхушки воронки (прямому или острому) на латеральной цистограмме при повышении абдоминального давления. Указанные исследования не только уточняют вид и причины недержания мочи, но и позволяют объективно контролировать результаты примененного консервативного или оперативного лечения.
Цистография
Хотя цистоскопическое исследование мочевого пузыря дает нам наиболее точное представление о происходящих в нем патологических изменениях, но все же в ряде случаев, например при ощущениях его с образованием цистоцеле, при кровоточащих опухолях, препятствующих более детальному осмотру их вооруженным глазом, наконец, для объективного контроля изменений конфигурации и емкости мочевого пузыря после рентгено- или радиотерапии рентгеноскопия (-графия) пузыря представляет несомненный интерес.
Исследование с помощью лучей осуществляется различными способами; в одних случаях (например, при наличии инородных тел, плотных опухолей) делают обзорный снимок при пустом пузыре, в большинстве же случаев пузырь наполняют контрастным раствором, благодаря которому мы можем на снимке получить представление о форме, величине, деформации пузыря и т. п.
Для наполнения пузыря пользуются 2% (некоторые даже 8%) раствором колларгола (вводя 200 мл), 10% раствором бромида натрия или другими контрастными веществами.
Техника исследования мочевого пузыря лучами Рентгена такова: после наполнения пузыря больная укладывается спиной на рентгеновскую пленку (размером 18 х 24 см) так, чтобы верхний край ее находился у нижнего края грудной клетки. Диафрагма устанавливается над верхним краем симфиза.
Если применяется придавливающий тубус, то край нижнего отверстия последнего должен быть прижат к брюшной стенке у горизонтальной ветви лобковой кости. Тубус устанавливается несколько косо (сверху вниз), чтобы тень от лонного сочленения не приходилась на пузырь.
При удачном выполнении снимка на пленке видно изображение крестца.
Наполнение пузыря до появления ощущения позыва в общем пригодно только для определения формы (контуров) пузыря; для выявления же опухолей, дивертикулов, внутри-пузырных процессов цистография в таком виде непригодна, и следует предпочесть введение небольших количеств контрастных веществ. Решающим признаком недержания мочи считается наиболее низкое расположение точки отхождения уретры. Среди женщин с вертикальным опущением пузыря, по нашим наблюдениям, страдало неудержанием мочи 82%, а при ротаторном опущении пузыря недержание обнаруживалось лишь у 15%. Передний везикоуретральный угол и боковая форма воронки не имеют особого диагностического значения. На боковой рентгенограмме пузыря наиболее важными являются: 1) угол между длинной осью уретры в покое и при натуживании, 2) уретросимфизарный угол.
Уретеропиелография
Введение в практику цистоскопического исследования дало впервые возможность наблюдать за изменениями в верхних мочевых путях; первоначально же суждения об изменениях в мочеточниках и почечных лоханках составлялись на основании результатов катетеризации мочеточников по количеству (и свойствам) вытекавшей из них мочи.
Ретроградная уретеропиелография
С появлением контрастных веществ их стали вводить в почечные лоханки ретроградно, через мочеточниковые катетеры, и таким образом был разработан метод ретроградной уретеропиелографии, который позволил выяснить ряд интересных изменений при гинекологических заболеваниях (рак шейки матки, опухоли внутренних половых органов, мочеполовые свищи), изменения при нормальной беременности и различных формах ее патологии, особенно при пиелите (А. М. Мажбиц, А. Л. Петров и др.) и т. п. В частности, с помощью этого метода установлены столь нередкие расширения мочеточников и лоханок при раковом параметрите.
Исследования Е. С. Тумановой с достоверностью выяснили, что при пролапсах матки чрезвычайно часто имеется расширение не только мочеточников, но и почечных лоханок вплоть до верхних чашечек.
С другой стороны, исследования с помощью ретроградной пиелографии показали, что даже при обширных выпадениях с вовлечением всего мочепузырного треугольника расширения мочеточников может не быть.
Равным образом, наблюдаются случаи гидронефрозов довольно значительной величины при нерасширенных мочеточниках, что свидетельствует о наличии хорошего тонуса мочеточников при пониженной эластичности стенок почечных лоханок и чашечек.
Причина изолированных расширений, очевидно, лежит в слабости или дефектах развития гладкой мускулатуры соответствующих участков мочевых органов.
При обычном наполнении лоханок йодолиполом на снимках (особенно при отсутствии изменений со стороны мочеточников) хорошо видны контуры лоханок и нередко пузыря, но не мочеточников.
Для ретроградной уретеропиелографии в качестве контрастного вещества можно пользоваться также 40% раствором сергозина, который вводится подогретым до 37° по мочеточниковым катетерам в количестве 6-8 мл. Таким образом, создается возможность получить на рентгеновских снимках четкие изображения мочевых путей.
Сергозин не вызывает каких-либо явлений раздражения со стороны лоханок. Ретроградная пиелография не заменяет внутривенной урографии, но дополняет ее.
Ретроградная уретеропиелография оказывает незаменимые услуги при распознавании дистопии почек. На рисунке представлена тазовая почка с резко изогнутым мочеточником.
Несмотря на целый ряд достоинств, уретеропиелография не могла получить особенно широкого распространения, с одной стороны, потому, что она и технически бывает довольно трудна или нередко (например, при свищах) даже невыполнима а с другой – она не лишена ряда отрицательных сторон.
В некоторых случаях главным образом при перерастяжении мочевых путей введенной под давлением контрастной массой) наблюдается пиеловенозный рефлюкс, то есть попадание контрастного вещества в венозную систему почки; полученные при искусственном расширении верхних мочевых путей снимки могут давать повод для неправильных заключений о наличии расширения лоханки или мочеточника. Отсюда естественно возникло стремление найти более физиологический и безопасный способ.
Внутривенная уретеропиелография (resp. урография)
Введение уроселектана практически разрешило этот важнейший вопрос. Вскоре появились и другие высококачественные и безвредные препараты для внутривенной пиелографии (абродил, наш отечественный препарат сергозин, урографин и др.).
Главным достоинством внутривенной урографии является то, что она дает возможность при условиях, наиболее приближающихся к естественным, судить не только об анатомическом, и динамическом состоянии мочевых путей.
Метод этот технически прост, безопасен, исключает возможность переноса инфекции в верхние мочевые пути, дает четкие контуры на снимке. Исследуемая больная должна накануне хорошо очистить кишечник с помощью слабительного, а утром, кроме того, поставить себе клизму. Исследование производится натощак.
Ex tempore готовится 40% раствор сергозина (на физиологическом растворе) или другого водорастворимого вещества и 50 мл его вводят внутривенно; при этом, как правило, побочных явлений не наблюдается.
В отдельных случаях отмечается болезненность по ходу вены, в момент вливания раствора, но боль эта, ир-радиирующая в плечевой сустав или в шею, проходит через несколько минут.
Обычно уже через 5 мин на рентгеновском снимке хорошо видны контуры почечных лоханок и мочеточников; через 15 мин контраст выражен значительно резче, а через 30-35 мин он исчезает.
Внутривенная пиелография незаменима при стриктурах, закупорке, сдавлении, повреждении целости мочеточников, при пороках развития верхних мочевых путей (распознание аплазии почки, подковообразной почки; удвоения мочеточников и многое другое) и для определения выделительной способности почек. Ввиду этого она приобрела значение важного подсобного способа для суждения о состоянии мочевых органов не только в урологической практике, но и при разнообразных заболеваниях половой сферы.
Источник: https://ginekolog.my1.ru/publ/ginekolog/metody_obsledovanija_bolnykh/issledovanie_organov_mochevoj_sistemy/6-1-0-285
Лабораторная диагностика
Общий анализ крови и мочи
Пациента направляют на общий анализ мочи и крови — ОАМ и ОАК. Если воспаление почек, уретры или мочевого пузыря осложнено присоединением бактериальной инфекции, то анализы мочи и крови будут отличаться от показателей у здоровых людей. Результаты покажут существенное превышение норм таких кровяных включений, как лейкоциты, эритроциты, цилиндры, белок. Если в воспалительный процесс вовлечены почки, в моче видны будут кровяные, слизистые и гнойные включения.
Биохимический анализ крови
Биохимический анализ крови позволяет выявить такие опасные заболевания, как почечная недостаточность, развитие онкологического заболевания, тяжелые патологии органов мочеполовой системы. При почечной недостаточности повышается кератин, мочевина и мочевая кислота в плазме крови. Если развивается рак мочевого пузыря у взрослых, то онкомаркеры мочеполовой системы будут превышать норму, поэтому для исключения таких опасных патологий человеку назначают биохимический анализ.
Радиоизотопные исследования
Радиоизотопные исследования — все методы основаны на одном принципе: изотопы различных химических элементов принимают участие в физиологических процессах, протекающих в организме, точно также как аналогичные стабильные (радиоактивные) вещества. Введение в организм радионуклидов дает возможность с высокой достоверностью определить их количество в органах и биологических средах (с учетом введенной пациенту активности).
- Сканирование — используют для исследования печени, поджелудочной железы, почек, щитовидной железы.
Для проведения сканирования пациенту в/в вводится Au (198) или J (131). Сканирование производят через 40-50 минут с помощью специального прибора — сканера, основной частью которого является детектор ядерного излучения, автоматически передвигающейся над областью исследуемого органа в двух перпендикулярных направлений. При помощи специального пишущего устройства результаты измерения активности записывается на бумаге или фотопленке в виде штрихов строчка за строчкой, причем частота и интенсивность штриховки зависят от активности, накопленной в органе.
Таким образом, в результате сканирования получается сканограммаплоскостное изображение исследуемого органа, позволяющее по характеру штриховки судить о степени, особенностях накопления и распределения изотопа в тканях органа. В настоящее время используется цветное сканирование, при котором на сканограмме участки с различной степенью наполнения изотопа воспроизводятся различными цветами. При оценке сканограммы учитываются размеры и форма изображения, интенсивность штриховки на различных участках, наличие «дефектов наполнения» — отсутствие штриховки на отдельных участках.
- Функциональное исследование органов и систем – основано на одном принципе: определение скорости и степени поступления, накопления или распределения и выведения изотопов и меченых соединений в органах и системах организма.
Радиоактивный элемент, вводится пациенту обычно в/в, а затем с помощью датчиков радиометрических приборов, регистрируется исходящее от органов или тканей излучение и записывается в виде графического изображения или в цифровых величинах.
Данный метод в настоящее время наиболее широко применяется для диагностики патологии щитовидной железы, например двухфазный тест с радиоактивным йодом, результаты которого отражают накопления J 131 в щитовидной железе или концентрацию йода в плазме.
- Радиоиммуногорманальные исследования – в последние годы этот вид радиоизтопной диагностики приобретает все большее значение, т.к. обладает по сравнению с обычной иммунной и биохимической диагностикой очень высокой чувствительностью и специфичностью и позволяет определить содержание в сыворотке крови многих гормонов и ферментов.
Исследование проводится «в пробирке», исследуемый материал – сыворотка крови пациента, к которой добавляется соответствующий меченый гормон с определенной активностью, а также специфические антитела
. Затем в сравнении со специальными стандартами с высокой степенью точности определяется в концентрации исследуемого гормона тли фермента, — например, эндогенного
инсулина
, пепсина, ангиотензина, гастрина, секретина.
Анализы на половые инфекции
Исследования мазков
При гинекологическом осмотре врач берет из уретры и влагалища женщины мазок, который потом отдает в лабораторию для анализа. Если в организме нет никаких возбудителей, то результаты будут чистыми. При получении положительных результатов нужно идти к гинекологу или урологу для того, чтобы он смог оценить ситуацию и определиться с лечением.
Бакпосев и цитология
Бакпосев берут, чтобы идентифицировать мочеполовые инфекции, и выявить наличие чувствительности к антибактериальным препаратам, что важно для лечения. В процессе терапии врач исследует данные и назначает антибиотик узконаправленного спектра действия, который за короткие сроки справляется с патогенной микрофлорой, что ускоряет выздоровление.
Чтобы получить максимально точные результаты, подготовительные процедуры согласовываются с доктором.
При подозрении на развитие инфекционных болезней органов мочеполовой системы у женской половины населения, важным является цитологический анализ мазка. Такой метод позволит выявить патологические включения в мазке. При раковом новообразовании в образце будут присутствовать патологические клетки. Процедура не приносит боли и дискомфорта, мазок берется специальной стерильной палочкой, поэтому после манипуляций нет никаких осложнений.
Исследования спермы
Диагностика мочеполовой системы у мужчин основывается на исследовании спермы. Образец собирают в специальный стерильный контейнер, диагностика проводится не более чем через 10 минут. Если мужчине не удалось получить образец, то ему нужно будет помочиться в емкость, далее врач исследует активность сперматозоидов, которые попали в мочу. Если показатели не соответствуют норме, анализы нужно брать через неделю, а потом на 21-й день.
Эндоскопические исследования
Эндоскопия (эндо-внутри, скопо-смотрю) – метод визуального исследования с помощью оптико-механических осветительных приборов. Разработка волоконной оптики и создание на ее базе фиброскопов (гибких эндоскопов) сделали этот метод безопасным и эффективным не только для диагностики, но и лечения многих патологических состояний.
Современные фиброэндоскопы сложны по своей конструкции, в них передача света происходит по волокну — световоду, диаметром в несколько десятков микрон, волокна складываются в жгуты, из них формируют волоконно-оптическую систему эндоскопа, которую покрывают защитной оболочкой и размещают внутри гибкого тубуса.
- ФЭГДС – фиброэзофагогастродуоденоскопия — исследование пищевода, желудка и 12-перстной кишки – позволяет оценить просвет и состояние слизистой оболочки пищевода, желудка и 12-перстной кишки – цвет, наличие эрозий, язв, новообразований, о состоянии сосудов, наличии кровоизлияний, характере отделения слизи, характер складок, провести прицельную биопсию, определить кислотность желудочного сока, произвести полипэктомию, остановку кровотечения, местно применить лекарства.
Противопоказания – сужение пищевода или кардии в результате опухоли, девертикулы пищевода, патологические процессы в средостении, смещающие пищевод (аневризма аорты, увеличенное левое предсердие), выраженный сколиоз
.
Осложнения – прободение пищевода или желудка, аллергические реакции или анафилактический шок
на
лидокаин
, травматический ларинготрахеит, травмы стенок органов, заворачивание эндоскопа в просвете органа, аспирационные пневмонии.
- RRS — ректороманоскопия
– исследование прямой и сигмовидной кишки –
позволяет непосредственно осмотреть слизистую оболочку прямой и сигмовидной кишки (ректоскоп вводится на глубину 25-30 см), выявить наличие воспалительного процесса, внутреннего геморроя, эрозии, кровоизлияния, новообразования, провести прицельную биопсию, получить мазки, выполнить соскобы со слизистой.
Противопоказания – язвенный колит в стадии обострения, ущемленные геморроидальные узлы, трещины анального отверстия в стадии обострения.
Осложнения – прободение кишки, кишечное кровотечение.
- Колоноскопия
– исследование толстой кишки –
позволяет непосредственно осмотреть слизистую оболочку толстой кишки, выявить наличие воспалительного процесса, внутреннего геморроя, трещины, эрозии, кровоизлияния, новообразования, провести прицельную биопсию, получить мазки, выполнить соскобы со слизистой.
Противопоказания – кишечная непроходимость, декомпенсированная недостаточность кровообращения, неспецифический язвенный колит
в стадии обострения, профузное кишечное кровотечение, гипертоническая болезнь III стадии.
Осложнения – прободение кишки при обострении язвенного колита, выраженная болевая реакция на натяжение брыжейки, травмы и кровотечения.
Капсульная интестиноскопия — заключается в проглатывании больным специальной капсулы, снабженной миниатюрной видеокамерой, процессором, системой для передачи информации. Во время прохождения по кишечнику капсула постоянно, со скоростью 2 кадра в секунду, передаёт видеоизображение на полупроводниковое записывающее устройство через систему датчиков, прикрепленных к коже живота. Позже, записывающее устройство подсоединяется к компьютерной рабочей станции, на которой изображения обрабатываются и могут быть просмотрены на мониторе и распечатаны. Общее количество снимков — более 50000. Данным методом можно выявить язвенные поражения тонкой кишки, гельминтоз, кровотечения из тонкой кишки или функциональные нарушения моторики кишечника. Современные капсулы обладают возможностью управления с помощью изменения магнитного поля, подаваемого на брюшную стенку.
- Цистоскопия – исследование полости мочевого пузыря – позволяет непосредственно осмотреть стенки мочевого пузыря, выявить наличие воспалительного процесса, новообразования, провести прицельную биопсию.
Противопоказания – опухоли мочеиспускательного канала.
Осложнения – травмы органов, кровотечения, функциональные расстройства, инфицирование полостей и органов.
- Бронхоскопия – для диагностики эрозий и язв слизистой оболочки бронха, извлечение инородных тел, удаление полипов бронхов, лечения бронхоэктатической болезни и центрально расположенных абсцессов легкого, вводить лекарственные средства, выполнить прицельную биопсию.
Противопоказания – острая сердечная недостаточность
.
Осложнения –коллаптоидное состояние, повреждение стенок бронха, аллергическая реакция на анестетик.
Методы инструментальной диагностики мочеполовой системы
Осмотр с зеркалом
Осмотр с зеркалом входит в инструментальные методы диагностирования и дает возможность гинекологу оценить состояние слизистой влагалища и наружных половых органов. Если есть надобность, то в процессе осмотра врач берет мазок на более детальное диагностирование. При кольпоскопии определяется состояние тканей матки, есть ли там раны, эрозии или другие новообразования. На подозрительных участках берется материал на гистологию. При гистеросальпингографии применяется рентген с контрастом, с помощью которого доктор исследует ткани матки и проходимость маточных труб.
УЗИ, КТ и МРТ и подготовка
УЗИ мочеиспускательного канала позволяет оценить состояние тканей мочевого пузыря, уретры, почек. Доктор видит на мониторе все изменения и патологии в реальном времени, что важно при постановке правильного диагноза. Чтобы результаты получились точными, накануне нужно избавиться от кишечных газов и каловых включений. Если на мочевом пузыре или почках врач увидел подозрительные новообразования, он направляет больного на КТ или МРТ с контрастированием.
МРТ и КТ почек и мочевыводящих путей позволяет увидеть даже мельчайшую опухоль, которую невозможно увидеть на УЗИ. Контраст дает возможность более детально рассмотреть структуру тканей и увидеть там патологические изменения. Данные методы диагностики отличаются тем, что при КТ на больного воздействует лучевая нагрузка, а при МРТ применяются свойства магнитного поля.
Инструментальные методы исследования почек и мочевыводящих путей.
К основным рентгенологическим методам относятся обзорная и экскреторная урография. Обзорная урография позволяет определить положение и размеры почек, наличие конкрементов в почках, мочевых путях и мочевом пузыре. Экскреторная урография показана больным при достаточной азотовыделительной функции почек в целях определения анатомического и функционального состояния почек, почечных лоханок и мочевого пузыря. Для ее проведения используют йодсодержащие рентгенконтрастные вещества (урографин, уротраст и др.), которые вводят внутривенно струйно. Первый рентгеновский снимок делают на 1 минуте, следующие снимки получают на 5, 10, 15, 20, 30, 45 и 60 минутах после введения контрастного вещества. Этот метод позволяет определить форму, размеры, положение почек, их чашечек, лоханок, мочеточников и мочевого пузыря, а также судить о выделительной функции почек.
Сканирование почек поизводится с помощью неогидрина, меченного радиоактивной ртутью Hg203. При помощи данного метода можно получить информацию о контурах почек, их размерах, форме, а также определить нефункционирующие участки паренхимы.
Один из наиболее информативных методов – ультразвуковая эхография.
При УЗИ почек четко определяются их размеры, положение, соотношение паренхимы и чашечно-лоханочной системы, хуже сканируются сосуды почки, мочеточники. УЗИ почек позволяет исключить опухоли, кистозные образования, конкременты, абсцессы почек, пио- и гидронефроз.
При диагностике многих заболеваний почек важная роль отводится пункционной биопсии почек и гистоморфологическому исследованию пунктата. Показания к пункционной биопсии – необходимость уточнения диагноза при диффузных и очаговых заболеваниях почек, а также в целях выбора и назначения более рациональной терапии.Биопсия осуществляется специальными иглами и может быть выполнена одним из трех методов: 1) закрытая (чрезкожная) биопсия
– при этом игла вводится в ткань почки через небольшой прокол кожи, который делается ланцетом;
2) при биопсии полуоткрытым методом
после надреза кожи и подкожной клетчатки длиной 2 – 2,5 см ниже и вдоль XII ребра от края длинной мышцы спины пальцем раздвигают мышцы до тех пор, пока не удается прощупать полюс почки. Затем под контролем пальца берут пунктат почки;
3) при открытом методе
операционным путем обнажается почка и пункционной иглой берется кусочек почечной ткани для гистоморфологического исследования.
Цистоскопия — эндоскопический метод. Через мочеиспускательный канал в мочевой пузырь вводится специальный прибор — цистоскоп и затем через оптический окуляр при наполненном мочевом пузыре осматриваются стенка мочевого пузыря и устья мочеточников.
Радиоизотопная ренография (РРГ) — наиболее распространенная методика исследования, позволяющая оценить степень кровоснабжения почек, функциональную активность проксимальных отделов канальцев по транспорту изотопов, состояние собирательной системы почек. Для проведения исследования используется гиппуран, меченный изотопами йода (131 I и 125 I), который избирательно накапливается и выводится в основном почками. Процесс поступления изотопа в мочевые пути и выведения его из организма, отражающий функциональное состояние почек в целом, проявляется изменением интенсивности у-излучения в поясничной области. Это излучение улавливается детекторами, расположенными в области проекции почек. В них у-излучение преобразуется в электрические импульсы, которые регистрируются на самописце в виде кривых — ренограмм. Для определения скорости очищения крови от изотопа (клиренс крови) третий детектор закрепляется над областью сердца исследуемого. Изотопную ренографию проводят лицам с патологическими изменениями в моче, при росте уровня азотистых шлаков в крови, больным со значительным повышением АД, при стойком характере болей в поясничной области. Исследуемого усаживают в кресло вертикально. Датчики устанавливают перпендикулярно поверхности спины пациента над проекцией почек. Третий датчик (клиренс крови) крепят над прекардиальной областью. После чего вводят внутривенно гиппуран, меченный изотопами йода с поправкой на массу исследуемого. Исследование в большинстве случаев продолжается 18—20 мин. Большого информируют о необходимости опорожнения мочевого пузыря в ближайшее время после процедуры.
Радиоизотопная ренограмма включает три кривых (рис.1), отражающих динамику у-излучения над почками и сердцем (клиренс крови). Каждая кривая над почками состоит из трех сегментов: сосудистого (А), секреторного (В) и экскреторного (С).
Первый сегмент соответствует поступлению изотопа в сосудистое русло почки и отражает ее васкуляризацию. Продолжительность записи этого сегмента должна составлять не более 40-50с. Второй сегмент рено-граммы более медленный, подъем кривой фиксируется в течение 3-5 мин и отражает накопление изотопа клетками проксимальных отделов канальцев. После достижения максимума накопления начинается транспорт гиппурана в просвет почечных канальцев, чему соответствуют снижение активности у-излучения над почкой и начало третьего сегмента ренограммы. Спустя 15-20 мин от начала исследования эта кривая переходит в плато, указывая на отсутствие у-излучения в области почек и на необходимость прекращения записи.
Величина клиренса характеризует суммарную очистительную функцию почек. Кривая клиренса выглядит в виде двух сегментов: 1- крутой линии, пик которой достигается через 2-5 с после поступления изотопа в кровяное русло, и 2 — пологого снижения, скорость которого зависит от функции почек.
В клинической практике принято оценивать три показателя: Т макс — время максимального подъема ренограммы (в норме до 5 мин);
Т ‘/2 экскр — период полувыведения (в норме 8-10 мин);
Т ‘/2 клиренса — период полуочищения крови (в норме 5-7 мин, или 50 %, показатель Winter).
Рис. 1. Радиоизотопная ренограмма в норме.
Различают три основных типа патологических ренограмм, встречающихся при различных заболеваниях почек и других органов: обструктивный, паренхиматозный и афункционадьный. В зависимости от вида и фазы патологического процесса может наблюдаться целый ряд переходных типов радиоизотопных ренограмм.
Обструктивный тип кривой
отмечается при полном прекращении оттока мочи из почки, характеризуется нормальным или незначительно сниженным сосудистым сегментом, переходящим в постоянно увеличивающийся секреторный сегмент. Экскреторный сегмент отсутствует. Высота сосудистого сегмента зависит от кровообращения в почке, а крутизна секреторного — от степени обтурации мочевых путей и от функционального состояния почек. Такой тип ренограммы наблюдается при острой закупорке мочеточника камнем, его спазме или сдавлении близко расположенным опухолевым или воспалительным инфильтратом (в таких случаях обструктивная кривая фиксируется над двумя почками).
При частичном нарушении пассажа мочи из почки вследствие мочекаменной болезни, воспалительных, дегенеративных и склеротических процессов в паренхиме, при которых страдают клетки эпителия проксимальных отделов канальцев, получают кривую записи паренхиматоз ного типа ренограммы.
Она характеризуется различной степени снижением сосудистого сегмента, связанным с гибелью функционирующих нефронов. Секреторный сегмент при этом удлинен, а экскреторный более пологий. Уменьшение сосудистого и секреторного сегментов обусловлено нарушением почечного кровообращения, интерсгициальным отеком паренхимы и замещением ее фиброзной тканью. Удлинение экскреторного сегмента в таких случаях вызвано не столько обструкцией канальцев, собирательных трубок и более крупных коллекторов воспалительным и дистрофическим детритом, спущенными клетками почечного эпителия, сколько снижением количества мочи и нарушениями транспорта изотопа клетками проксимальных отделов канальцев.
Хронические заболевания почек в далеко зашедших стадиях ( хронический гломерулонефрит, хронический пиелонефрит, нефроангиосклероз при артериальной гипертензии, сахарном диабете) приводят к симметричным изменениям ренограммы паренхиматозного типа.
При урологических заболеваниях, носящих односторонний или двусторонний характер (но с преимущественным поражением одной из почек), изотопная ренограмма показывает асимметричные кривые, отражающие степень поражения почек.
Афункциональный тип кривой
ренограммы свидетельствует об отсутствии функции эпителия проксимальных отделов канальцев вследствие тотального замещения их склеротической тканью. Ренограмма такой почки представлена низким сосудистым сегментом и прямой линией без выделения секреторного и экскреторного сегментов. Такую ренограмму можно получить на стороне врожденного или ятрогенного (нефрэктомия) отсутствия почки, при полной окклюзии почечной артерии атеросклеротической бляшкой, врожденной гипоплазии почки с отсутствием элементов паренхимы и при других почечных аномалиях.
Двусторонние афункциональные кривые характерны для конечной стадии заболеваний почек любой этиологии с исходом в нефросклероз, проявляющийся хронической почечной недостаточностью.
Рис. 2. Типы кривой радиоизотопной ренограммы:
а – обструктивный; б – паренхиматозный.
Вопросы для самоконтроля знаний.
Задания для тестового контроля.
1. Для внешнего вида больного с нефротическим синдромом характерно: 1) цвет кожи «кофе с молоком»; 2) бронзовый оттенок кожи; 3) цианоз губ, мочек ушей, пальцев рук; 4) выраженная отечность лица; 5) выраженная отечность нижних конечностей.
2. Появление мочи цвета «мясных помоев» характерно для: 1) микрогематурии; 2) макрогематурии; 3) цилиндрурии; 4) лейкоцитурии; 5) странгурии.
3. Наличие у больной острой односторонней боли в поясничной области с иррадиацией в паховую область после тряской езды характерно для: 1) паранефрита; 2) острого пиелонефрита; 3) острого гломерулонефрита; 4) мочекаменной болезни; 5) хронического гломерулонефрита.
4. Ноющая, тупая, двусторонняя боль в поясничной области характерна для: 1) инфаркта почки; 2) опущения почки; 3) мочекаменной болезни; 4) перегиба мочеточника; 5) острого гломерулонефрита.
5. У больных с паранефритом наблюдается вынужденное положение: 1) на больном боку с приведенной к животу согнутой ногой; 2) сидит с опущенными вниз ногами; 3) стоит, опираясь руками на спинку стула (кровати); 4) на боку с запрокинутой головой и приведенными к животу согнутыми в коленных суставах ногами; 5) мечется в постели.
6. Преренальная олигоурия наблюдается при всех состояниях, кроме: 1) стеноз пищевода; 2) неукротимая рвота; 3) гломерулонефрит; 4) снижение АД при коллапсе; 5) ожог полости рта.