Операции на почках
Оперативные вмешательства на почке осуществляют различными доступами: внебрюшинным, чрезбрюшинным или чрезгрудным. Наиболее часто используют внебрюшинный доступ через обнажение забрюшинного пространства— люмботомию. Разрез при люмботомии производят в поясничной области.
Рис. 3. Оперативные доступы к почке: 1 — разрез Федорова; 2 — разрез Симона; 3 — разрез Бергманна—Израэля; 4 — разрез Черни; 5 — разрез Пеана.
Наиболее распространенными являются разрез Федорова и разрез Бергманна — Израэля (рис. 3).
При больших опухолях почек, когда затруднен подход к верхнему полюсу почки, применяют комбинированные доступы: торако-абдоминальный внебрюшинный и абдоминальный чрезбрюшинно-внебрюшинный.
Большинство операций на почках производят в настоящее время под эндотрахеальным наркозом с применением мышечных релаксантов, что значительно облегчает доступ в забрюшинное пространство к почкам.
Больного укладывают на операционный стол на здоровую сторону. Характер операции диктуется заболеванием и состоянием больного.
При паранефрите производят вскрытие забрюшинного пространства и гнойного очага с последующим дренированием его резиновым дренажем и марлевыми тампонами. При остром пиелонефрите, апостематозном нефрите производят декапсуляцию почки. Часто эта операция сопровождается другой операцией — нефростомией (см.) или пиелостомией.
При множественных камнях почек или при коралловидных камнях производят нефротомию, сочетая ее с пиелолитотомией (операция рассечения лоханки для удаления камней). Чаще производят разрез по задней или нижней поверхности почечной лоханки, к которым доступ свободнее и безопаснее. При задней пиелотомии рассечение ее производят в продольном направлении, после чего специальным инструментом удаляют из разреза лоханки камень. Если камень почки был инфицированным, то операцию заканчивают дренированием лоханки резиновым дренажем — пиелостомия, если вторичного пиелонефрита не было, то на разрез лоханки можно наложить несколько кетгутовых швов и дренировать околопочечное пространство.
При опухолях почек, при больших дегенеративных изменениях в ней производят удаление почки — нефрэктомию.
При патологической подвижности почки производят фиксацию ее в почечном ложе — нефропексию, при гидронефрозе часто производят пластические операции на почечной лоханке и лоханочно-мочеточниковом соустье.
При туберкулезе почки, при травматическом ее повреждении, при камнях почек производят удаление части почки, обычно одного из полюсов — резекцию почки.
При поликистозе почки больным производят операцию, которая сочетает опорожнение кист почки с улучшением кровоснабжения ее за счет вшивания в почечную паренхиму сальника — оменторенопексия. При гипертонии, обусловленной сужением почечной артерии, производят на ней пластические операции.
Уход за больными — см. Послеоперационный период.
Оперативные подходы к почке, обнажение ее и вмешательства на ней осуществляют различными доступами: внебрюшинным, чрезбрюшинным (абдоминальным) и чрезгрудным (торакальным). В некоторых случаях, например при больших почечных опухолях, используют комбинированный доступ к почке — торакоабдоминальный. Большинство операции на почках производят из внебрюшинного подхода путем обнажения забрюшинного пространства — люмботомии. Люмботомия может быть выполнена из различных разрезов поясничной области. Наиболее распространены разрезы Федорова, Бергманна — Израэля; реже применяют разрезы Симона, Пеана, Черни (рис. 35).
При весьма больших опухолях почек и при опухолях надпочечника используют разрез по Нагамацу: вертикальный разрез по краю прямых мышц спины с продолжением на переднюю брюшную стенку по нижнему краю XII ребра с поднадкостничной резекцией вблизи позвонков X, XI и XII ребер.
При операциях на почках больного укладывают на операционном столе на противоположный оперативному вмешательству бок, подкладывают валик, что облегчает доступ к почке. После разреза кожи и клетчатки рассекают мышцы и обнажают забрюшинное пространство. Брюшинный мешок отодвигают кнутри. Вскрывают позади почечную капсулу и из паранефральной клетчатки выделяют почки. Межмышечные доступы к почке без рассечения мышц, путем их раздвигания по ходу волокон, стали возможны при применении современных видов обезболивания с использованием мышечных релаксантов.
Декапсуляцию почки — снятие фиброзной капсулы — применяют при остром пиелонефрите, перинефрите, иногда при почечной недостаточности. В результате этой операции удается уменьшить повышенное внутрипочечное давление и улучшить кровообращение и лимфообращение в почках. После обнажения почки по ее латеральному краю производят продольный разрез фиброзной капсулы (рис. 36). В разрез вводят желобоватый зонд и по нему, приподнимая капсулу, рассекают ее. Затем края капсулы отслаивают от почечной паренхимы вплоть до ворот почки. Иссекать фиброзную капсулу нет необходимости. Часто декапсуляцию почки комбинируют с другими операциями, например нефростомией.
Нефротомию — разрез почечной паренхимы — производят с целью удаления из почки камней, инородных тел, для выполнения нефростомии, а иногда и с диагностической целью. Продольную секционную нефротомию применяют для удаления больших коралловидных камней. Разрез почечной паренхимы производят продольно по линии Цондека, отступя на 0,5 см кзади от выпуклого края почки. Секционную нефротомию следует производить после предварительного временного сжатия сосудистой ножки почки. Для этого необходимо произвести мобилизацию почки и на сосудистую ножку наложить мягкий зажим. Помимо секционной продольной нефротомии, применяют поперечную нефротомию. Время прекращения кровообращения в почках не должно превышать 30 мин. Местная гипотермия — охлаждение почки до температуры 14—16°— позволяет выключить кровообращение в почке на более длительное время, уменьшить кровотечение из почечной раны и улучшает заживление раны и течение послеоперационного периода. Чаще приходится применять в почечной хирургии частичную нефротомию путем рассечения почечной паренхимы над чашечкой или полюсом почки для извлечения конкремента. После нефротомии остановку кровотечения осуществляют наложением кетгутовых швов на рану (рис. 37). Наложение больших матрацных, П-образных стягивающих швов на почечную паренхиму не оправдано, так как при этом возникает ишемия почек с развитием инфарктов и вторичных кровотечений. Обширную нефротомию необходимо сочетать с нефростомией.
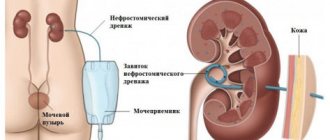
Нефростомия — наложение почечного свища; обеспечивает дренирование чашечно-лоханочной системы, выполняется при острых гнойно-воспалительных процессах почек, гидронефрозе, калькулезной анурии и др. В случае истонченной почечной паренхимы достаточно бывает произвести нефротомию длиной 2 см и через почечную рану ввести в лоханку резиновый дренаж. При наличии большого количества почечной паренхимы для правильной установки почечного дренажа необходимо произвести рассечение лоханки (пиелотомию), затем через одну из почечных чашечек перфорировать паренхиму зажимом Федорова и, захватив им дренажную трубку, ввести ее в лоханку. Дренаж следует фиксировать к фиброзной капсуле почек кетгутовым швом (рис. 38).
Пиелостомия — наложение свища на почечную лоханку. Эту операцию производят реже, чем нефростомию. По рассечении почечной лоханки в нее вводят резиновую дренажную трубку, которую фиксируют кетгутовым швом к краям лоханочной раны (рис. 39). Нефростомия кольцевидным дренажем, заключающаяся в проведении дренажной трубки через раны лоханки и почки, не оправдала себя, так как вызывает тяжелые осложнения вплоть до прорезывания дренажной трубки через всю почечную паренхиму.
Пиелотомия — рассечение почечной лоханки. Эту операцию обычно применяют для извлечения камней из лоханки и чашечек. В зависимости от места разреза лоханки различают переднюю, нижнюю, заднюю и верхнюю пиелотомию. Передняя пиелотомия опасна вследствие возможного повреждения почечных сосудов; ее применяют при наличии большой внепочечной лоханки, а чаще на аномальных почках (подковообразная, дистопированная почка), у которых лоханка располагается спереди, в стороне от крупных сосудов. Много чаще приходится производить заднюю пиелотомию (рис. 40).
По выделении задней поверхности почки из прилоханочного жира высвобождают заднюю стенку лоханки и рассекают ее. При внутрипочечном типе лоханки следует предварительно отодвинуть кнаружи заднюю губу почки пальцем или крючком, что обычно удается легко при хорошо развитом почечном синусе. Крючком приподнимают почечную губу, вследствие чего обнажается задняя поверхность лоханки (рис. 41). На внутренней поверхности почечной губы, а иногда и по нижнему ее краю располагаются a. et v. retropyelica, ранения которых следует избегать. Рассечение стенки почечной лоханки производят в продольном или в поперечном направлениях. При удалении больших и особенно коралловидных конкрементов приходится рассекать не только лоханку, но и чашечку; такая операция носит название каликотомии.
При внутрипочечном типе лоханки в случае расположения конкрементов в лоханке и нижней чашечке применяют нижнюю пиелотомию. После выделения нижнего полюса почки и верхней трети мочеточника производят мобилизацию лоханочно-мочеточникового сегмента, обычно прикрытого почечной паренхимой. Отслаивают нижний полюс почки от лоханки и отодвигают его крючком кнаружи; в результате этого обнажается нижняя поверхность лоханки, которую рассекают продольно. Производя нижнюю пиелотомию, не следует повреждать сам лоханочно-мочеточниковый сегмент, так как при его ранении может в последующем развиться стриктура.
Для удаления больших камней из верхней чашечки применяют верхнюю пиелотомию. Техника этой операции аналогична нижней пиелотомии, но труднее и требует предварительной мобилизации всей почки с вывихиванием ее в рану. После пиелотомии желательно ушить рану лоханки тонкими кетгутовыми швами. Если это технически невозможно, то достаточно хорошо дренировать почечную рану.
Все операции на почках, связанные со вскрытием мочевых путей, требуют хорошего дренирования раны. Для этого применяют резиново-марлевые, целлофаново-марлевые выпускники или тонкие дренажные трубки, вставляемые к месту вскрытия лоханки и чашечек и в нижний угол раны.
Резекцию почки — удаление части почки — производят при туберкулезе, травматических повреждениях, гидрокаликозе, нефролитиазе, солитарной кисте, форникально-чашечном канале, проявляющемся кровотечением, изредка при опухоли единственной почки. Чаще резецируют один из полюсов почек, реже среднюю ее часть. Предварительно необходимо произвести мобилизацию сосудистой ножки, чтобы в случае необходимости наложить на сосуды мягкий зажим и тем самым выполнить операцию бескровно. Иногда этого можно добиться сдавлением самой почки пальцами или мягким зажимом, наложенным центральнее резецируемого почечного сегмента. Если имеется отдельно идущий артериальный сосуд к полюсу почки, подлежащей резекции, то его перевязывают, что значительно облегчает выполнение операции. После иссечения полюса почки производят перевязку и ушивание почечной чашечки и лоханки (рис. 42).
Пересеченные и кровоточащие в почечной ране сосуды обшивают кетгутовыми швами и перевязывают. Почечную рану зашивают узловыми кетгутовыми швами. Тампонаду раны почек при резекции мышечной или жировой тканью в настоящее время не производят. Если при резекции почки имело место широкое вскрытие чашечно-лоханочной системы, то необходимо произвести нефростомию. При заболевании одной из половин аномальных удвоенных почек применяют геминефрэктомию, которая мало чем отличается от резекции почки. Аномально расположенные сосуды перевязывают в непосредственной близости к удаляемой части почки.
При кавернозном туберкулезе наряду с резекцией почки применяют кавернотомию. Разрезом по наружной поверхности почки вскрывают гнойную полость, расположенную в паренхиме, а затем удаляют казеозные массы и иногда пиогенную оболочку.
При определенных показаниях кавернотомия имеет то преимущество перед резекцией почки, что при ней сохраняется большая часть функционирующей паренхимы.
Нефрэктомию — удаление почки — производят при злокачественных опухолях, гидронефрозе, больших повреждениях почки, в далеко зашедших стадиях воспалительных (гнойных) заболеваний почек, при нефрогенной гипертонии и др. Почку выделяют из окружающих тканей, мобилизуют сосудистую ножку, на которую накладывают кетгутовые лигатуры. Сосудистую ножку перевязывают ближе к магистральным сосудам. Выше (центральнее) лигатуры накладывают на ножку зажим Федорова, после чего сосудистую ножку пересекают. Мочеточник перевязывают в верхней его трети и пересекают между двумя лигатурами. При удалении почки сосудистую ножку центральнее наложенного на нее зажима дополнительно прошивают и перевязывают кетгутом (рис. 43).
При обширных склеротических пери- и паранефритах, пионефрозе, когда невозможно выделить почку из окружающих тканей, применяют субкапсулярную нефрэктомию по Федорову (рис. 44).
При этой операции рассекают склерозированную паранефральную клетчатку и вместе с ней фиброзную капсулу. Почку декапсулируют. Спереди и сзади ворот почки производят полулунные окаймляющие разрезы через отслоенную от почечной паренхимы фиброзную капсулу и спаянную с ней склерозированную околопочечную жировую клетчатку. Сквозь эти разрезы удается мобилизовать и перевязать почечную сосудистую ножку.
При папиллярных опухолях почечной лоханки наряду с нефрэктомией всегда следует произвести уретерэктомию (см. Мочеточник, операции) с резекцией мочевого пузыря соответственно расположению мочеточникового устья одноименной стороны. Целесообразнее такую операцию произвести из двух разрезов брюшной стенки: из поясничного — нефрэктомию и из пахово-подвздошного — уретерэктомию с резекцией мочевого пузыря.
Нефропексия — операция фиксации почки — показана при нефроптозе. Множество предложенных операций для лечения нефроптоза производят с использованием гомо- или аллопластических материалов. Различные методы нефропексии с использованием синтетических материалов не оправдали себя. При этих методах фиксированная к ребрам почка лишается своей физиологической подвижности, и в силу этого значительно нарушается почечная гемодинамика. Этим же недостатком страдают и нефропексия по Федорову, и различные ее модификации фиксации почки за фиброзную капсулу. Операция Гораша (ушивание разошедшихся листков почечной фасции) не обеспечивает достаточной фиксации почки.
За последнее время наибольшее распространение получают методы нефропексии мышечным лоскутом, взятым на ножке из поясничной мышцы. Чаще применяют операцию Ривуара, заключающуюся в выделении мышечного лоскута на ножке из поясничной мышцы, проведении его под фиброзной капсулой почки и фиксации лоскута к свободному концу XII ребра. Эта операция, как и названные выше, значительно ограничивает физиологическую подвижность почки. Лучшие результаты дает нефропексия по Ривуару в модификации урологической клиники 2-го Московского медицинского института. Мышечный лоскут проводят субкапсулярно по задней поверхности почки и, обогнув нижний полюс ее, фиксируют конец лоскута по передней поверхности органа. Этим достигается поднятие почки в свое ложе в нормальном положении с сохранением физиологической продольной оси ее. Мышечный лоскут поясничной мышцы фиксируют узловыми шелковыми швами к фиброзной капсуле почки (рис. 45). Эта операция позволяет сохранить физиологическую респираторную подвижность почки и не дает ей опуститься ниже нормального положения.
Энтерореваскуляризация почки преследует цель создания окольного притока крови к почкам и применяется при нефрогенной гипертонии, обусловленной хроническим пиелонефритом. Резецированный сегмент тощей кишки с питающей его брыжейкой рассекают по длине, иссекают слизистую и подслизистую оболочки и лоскут подшивают к почке по всей ее поверхности, лишенной фиброзной капсулы (рис. 46).
При вазоренальной гипертонии, обусловленной стенотическими поражениями почечной артерии и ее ветвей, применяют пластические, реконструктивные операции на почечной артерии: резекция суженного сегмента артерии с соединением концов артерии конец в конец, эндартериэктомия (иссечение атероматозных бляшек из стенки артерии с восстановлением ее просвета), шунтирование артерии с аортой, спленоренальный артериальный анастомоз и др.
К операциям на почках следует отнести почечную биопсию. Биопсия может быть выполнена чрескожным пункционным способом или при помощи люмботомии. Для почечной биопсии пользуются специальной иглой, позволяющей получить из паренхимы почки кусочек ткани для гистологического исследования.
Пластические операции, применяемые при лечении гидронефроза,— см. Гидронефроз.
Рис. 35. Оперативные доступы к почке: 1 — разрез Федорова; 2 — разрез Симона; 3 — разрез Бергманна — Израэля; 4 — разрез Черни; 5 — разрез Пеана. Рис. 36. Декапсуляция почки (1 и 2— этапы операции). Рис. 37. Секционная нефротомии. По извлечении конкремента накладывают матрацные швы, в петли которых фиксируют свободные кусочки мышечной ткани. Рис. 38. Нефростомия: 1 — предварительно произведена пиелотомия и при помощи зонда, введенного в лоханку и затем в нижнюю чашечку, в лоханку проведена дренажная трубка; 2 — дренажная трубка фиксирована к фиброзной капсуле почки. Рис. 39. Пиелостомия. Дренажная трубка введена в лоханку. На края лоханочной раны накладывают швы для фиксации трубки. Рис. 40. Задняя пиелотомия. Рис. 41. Обнажение крючками почечного синуса. Рис. 42. Резекция верхнего полюса почки. Рис. 43. Нефрэктомия: 1 — мочеточник перевязан и пересечен; наложение общей лигатуры на сосуды почки — почечную ножку; 2 — наложение зажимов на почечную ножку; 3 — почка удалена, прошивание почечных сосудов для последующей перевязки. Рис. 44. Субкапсулярная нефрэктомия по Федорову: 1 — выделение почки из утолщенной фиброзной капсулы; 2 — почка выделена, почечная ножка прикрыта вывернутой капсулой, в области ворот почки капсула циркулярно подсекается; 3 — капсула сдвинута, почечная ножка обнажена. Рис. 45. Нефропексия по Ривуару (схема). Выкроенным из мышцы лоскутом фиксируется нижний полюс почки. Дистальный конец мышечного лоскута фиксирован к свободному концу XII ребра. Рис. 46. Энтерореваскуляризация почки (схема): 1—4—последовательные этапы операции.
Краткое строение мочевыделительной системы
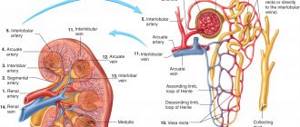
Основную функцию – фильтрацию крови и образование мочи – выполняют почки, точнее их структурные функциональные клетки, нефроны.
Снаружи почка покрыта защитной двухслойной капсулой, которая состоит из двух оболочек из жировой и соединительной ткани. Нефроны располагаются в паренхиме, которая находится сразу под защитной капсулой.
А чашечки и лоханки образуют так называемую собирательную систему почки.
Из лоханок моча по мочеточникам поступает в мочевой пузырь. В нормальном состоянии длина мочеточника у взрослого человека составляет около 25 – 30см. Его внутренний диаметр равен в среднем 4 – 5мм.
Но в некоторых местах мочеточник сужается: в месте выхода из почечной лоханки, в устье в мочевом пузыре и при пересечении с подвздошными сосудами.
Стенка мочеточника состоит из трех слоев. Снаружи он покрыт трубкой, которая сформирована из соединительной ткани. Изнутри его поверхность представляет собой слизистую оболочку из переходного эпителия.
Средний слой состоит из продольных и поперечных гладкомышечных волокон. Благодаря их непроизвольным сокращениям моча из почки поступает в мочевой пузырь. По мере накопления она по мочеиспускательному каналу выводится наружу.
Заболевания мочевыделительной системы очень распространены. К сожалению, многим не понаслышке знакомы диагнозы цистит, мочекаменная болезнь, пиелонефрит.
Однако, лишь немногие патологии вызывают необходимость пластики стенки мочеточника. Остановимся на них немного подробнее.
Пиелотомия
Основное показание к проведению пиелотомии — наличие камней в лоханке почки. Техника выполнения состоит в рассечении кожи и пошаговом направлении к органу. Далее почка освобождается от жировых тканей и поворачивается таким образом, чтобы облегчить доступ к камням. Основная сложность в том, чтобы не задеть сосудов почки. После извлечения всех конкрементов хирург производит зашивание всех тканей поочередно. При необходимости вводится катетер. После операции возможен небольшой отек, который спадает через 1−2 дня.
Факторы, при которых вмешательство невозможно
Несмотря на положительные прогнозы, операция имеет противопоказания, наличие которых является основным фактором для проведения процедуры.
Запрещено выполнять оперативное вмешательство в следующих случаях:
- Если у больного имеется заболевание крови (нарушение свертываемости), оно может быть как врожденным, так и полученным в течении жизни.
- Наличие инфекции в организме.
- Большой срок беременности.
- Серьезное воспаление.
Проблемы, также, могут произойти если в брюшной полости есть рубцы. Они сильно затрудняют процесс выделения почки и выполнение мало инвазивного вмешательства.
Уретроуретроанастомоз и уретероцистоанастомия
Пластику при уретроуретроанастомозе проводят, сшивая вместе концы обоих мочеточников. Для того, чтобы увеличить диаметр просвета и снизить риск развития рубцов делают косые разрезы.
Мочеточник сшивают на катетере, который убирают через несколько недель после проведения пластики.
Уретроцистоанастомию делают при повреждении нижней части мочеточника. Пластика заключается в непосредственном его прикреплении в мочевом пузыре.
Зашивание производят на тонком катетере, который остается до заживления поверхности органа – на 8 – 10 дней.
Перед проведением подобных типов операций в мочевой пузырь устанавливают специальный катетер Фолея, который остается там на несколько дней после пластики.
Пиелопластика
Делать операцию под названием «пиелопластика» следует больным с нарушением функционирования почечных лоханок. При подготовке к операции необходимо сдать анализы для лабораторного исследования и пройти консультацию у лечащего врача. В зависимости от таких показателей, как возраст, общее состояние здоровья и степень тяжести болезни, доктор определит необходимый вид пиелопластики. В ходе проведения операции делается надрез и отсоединение мочеточника от поврежденного участка лоханки. Далее доктор проводит удаление закупоренной части. В конце процедуры врач соединяет мочеточник со здоровой лоханкой. На длительность послеоперационного периода у человека ставится катетер или стент в мочеточник, может проводиться дренирование. При отсутствии побочных реакций и осложнений дренаж убирают на 3−4 день.
Восстановительный период
В первый месяц после операции на почках потребуется принимать медикаменты, обрабатывать раны, избегать нагрузок и соблюдать диету.
Первая неделя после оперативного вмешательства будет самая сложная, поэтому в это время важно быть под постоянным контролем врачей. Пациента будет беспокоить боль в почках после операции, возможно присоединение бактериальной инфекции. Поэтому назначается схема медикаментозной терапии, во время которой применяются обезболивающие, антибиотики, витамины и другие вспомогательные препараты. Также в первые полгода после лечения важно не нагружать орган, правильно питаться, отказаться от вредных привычек, вести здоровый образ жизни. После операции важно регулярно проходить медицинские осмотры, сдавать все анализы и контролировать состояние.
Предоперационная диагностика
Чтобы операция прошла без осложнений, и у пациента не возникло послеоперационных негативных последствий, важно накануне пройти ряд диагностических процедур, которые помогут исключить противопоказания и своевременно предпринять адекватные меры. Поэтому врач даст направление на такие мероприятия:
- консультация узкопрофильных специалистов;
- сдача образцов крови и мочи на общий клинический анализ;
- ЭКГ сердца;
- УЗИ почек и мочевого пузыря;
- МРТ или КТ органов мочевыделительной системы;
- ФГС;
- рентген.
Гидроуретеронефроз
В отличие от гидронефроза этот заболевание кроме чашечно-лоханочной системы почки затрагивает и мочеточник. Такой процесс возникает при его сдавливании или закупорке, что вызывается многими факторами.
Причем, чем ниже локализована обструкция мочеточника, тем больше площадь его поражения.
Наиболее частыми причинами гидроуретеронефроза являются:
- рубцы, которые образуются после проведения хирургических вмешательств;
- повреждения мочеточника в результате врачебной ошибки при операциях на органах брюшной полости;
- сдавливание мочеточника опухолями расположенных рядом органов, таких как матка, яичник, прямая кишка;
- сужение просвета мочеточника вследствие различных воспалительных и инфекционных заболеваний;
- врожденные аномалии структуры или расположения мочевых путей;
- лучевая терапия при онкологических заболеваниях.
Механизм развития этого заболевания такой же, как и при гидронефрозе, с той лишь разницей, что в патологический процесс вовлекается и мочеточник.
Гидроуретеронефроз проявляется болями в области поясницы со стороны пораженной почки. В большинстве случаев болезнь поражает только один мочеточник, двусторонний процесс может наблюдаться как осложнение лучевой терапии.
Осложнения
Чтобы оперированная почка быстрее восстанавливалась, важно соблюдать все рекомендации врача, тогда риск негативных последствий уменьшается. Самыми распространенными осложнениями после хирургического лечения являются:
- инфицирование внутренних тканей;
- травмы соседних органов, вен или артерий;
- кровотечение;
- тромбоэмболия;
- рецидив онкологического процесса;
- образование спаек, которые негативно влияют на почку и ее работу.