МКД не считается самостоятельным заболеванием. Это состояние, при котором в организме больного человека накапливается переизбыток мочевой кислоты. Это вещество имеет склонности к кристаллизации. При этом во время процесса мочеиспускания происходит вымывание из организма мелких кристаллов солей. Мочекислый диатез почек в начале развития не доставляет никакого дискомфорта больному и протекает бессимптомно. В моче можно заметить осадок солей мочевой кислоты, который выглядит в виде мелких песчинок красноватого цвета. Но заметить такой осадок можно только при опорожнении мочевого пузыря в специальную ёмкость.
Причины возникновения МКД
Данное патологическое состояние диагностируется как у взрослых, так и у детей
Данное патологическое состояние диагностируется как у взрослых, так и у детей. Довольно часто МКД обнаруживается у женщин в период климакса. У мужского населения этот недуг диагностируется чаще после 40-летнего возраста.
Среди причин развития мочекислого диатеза можно назвать следующее:
- неправильное питание, а именно переизбыток мясной пищи;
- генетическая предрасположенность;
- стрессовые ситуации;
- панкреатит;
- сахарный диабет;
- гепатиты;
- лучевая терапия при лечении злокачественных новообразований;
- увлечение алкогольными напитками;
- нарушения в работе почек (аномалии в выработке белков);
- у детей на первом году жизни такое состояние возникает из-за неправильного питания. Если родители закармливают ребёнка мясом, полагая, что оно очень полезно. На самом деле в рационе должны преобладать овощи и фрукты.
- неправильный питьевой режим (на фоне нехватки жидкости в организме уменьшается количество выводимой мочи);
- аномалии строения и деятельности почек;
- повышенные физические нагрузки;
- общая интоксикация человеческого организма;
- бактериальные агенты, которые вызывают сбои в работе печени и почек;
- длительное голодание.
Стоит знать: порой у беременных женщин в первые недели беременности диагностируется мочекислый диатез. Однако это состояние не требует лечения, поскольку самостоятельно проходит по истечении первого триместра
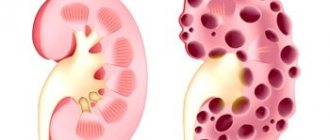
Что такое паренхима почки?
Сам термин «парнехима» определяется как совокупность клеток, которые выполняют специфическую для органа функцию. Паренхима – это ткань, которая наполняет орган.
Паренхиму почки составляет мозговое и корковое вещество, которые находятся в капсуле. Она отвечает за все функции выполняемые органом, в том числе за самую главную – экскрецию мочи.
Рассматривая строение паренхимы при помощи световой микроскопии можно увидеть мельчайшие клетки густо оплетенные кровеносными сосудами.
В норме толщина паренхимы почки здорового человека составляет от 14 до 26 мм, но может становиться тоньше с возрастом.
Например, у людей в старческом возрасте размер паренхимы почки в норме составляет не более 10-11 мм.
Интересно, что почечная ткань имеет способность к регенерации и восстановлению своих функций. Это является большим плюсом при лечении различных заболеваний.
Важно!
Для лечения почечных заболеваний наши читатели успешно используют метод Галины Савиной.
>>>
Многие люди не знают, где находятся почки, поэтому иногда даже не догадываются, что у них могут быть нарушены функции почек.
Боли в почках могут свидетельствовать о различных заболеваниях. О том, как болят почки при различных патологиях, читайте в нашей статье.
Мочевая кислота – следствие распада пуринов
Концентрация МК (мочевой кислоты) в человеческом организме напрямую связана с уровнем пуринов в нём
Концентрация МК (мочевой кислоты) в человеческом организме напрямую связана с уровнем пуринов в нём. Сами по себе пурины – это не патологические вещества, важна лишь их концентрация. Так, в мужском организме нормальная концентрация МК составляет не больше 7 мг/100 мл крови, а у женщин этот показатель равен 5,7.
Нормальный объём мочевой кислоты необходим организму в качестве антиоксиданта и для поддержки нормального состояния сосудистой системы. Для нормализации уровня пуринов в организме показаны низкопуриновые диеты.
Строение
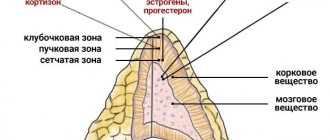
Почечная паренхима состоит из двух слоев:
корковое вещество, находящееся сразу под почечной капсулой. В нем расположены почечные клубочки, в которых образуется моча. Клубочки покрыты огромным количеством сосудов. Самих клубочков во внешнем слое каждой почки расположено более миллиона; мозговое вещество. Выполняет не менее важную функцию по транспортировке мочи посредством сложнейшей системы пирамид и канальцев в чашечки и далее — в лоханки. Таких канальцев, вросших непосредственно во внешний слой, в каждой насчитывается до 18.
Одна из главных ролей почечной паренхимы — обеспечение водно-электролитного баланса человеческого организма. Содержимое — сосуды, клубочки, канальцы и пирамиды — образуют нефрон, который является главной функциональной единицей выделительного органа.
Толщина почечной паренхимы — один из главных показателей нормальной его работы, поскольку может колебаться при негативном воздействии микробов.
Но размер ее может изменяться и с возрастом, что необходимо учитывать при проведении ультразвукового исследования.
Так, у молодых и среднего возраста людей паренхима почек (норма показателя) — 14-26 мм.
У лиц, достигших 55-летнего возраста паренхима почки (размеры и норма) — не более 20 мм. Толщина паренхимы почки в норме в преклонном возрасте – до 11 мм.
Паренхиматозная ткань обладает уникальной способностью к восстановлению, поэтому необходимо своевременно заниматься лечением заболеваний.
Клиническая картина
Среди основных симптомов этой болезни стоит перечислить такие признаки как сильнейшие головные боли
Если вам поставлен диагноз МКД почек, что это такое, мы разобрались, теперь рассмотрим признаки этого состояния. Проявления недуга могут быть разносторонними. Необходимо отметить, что симптомы МКД сказываются на деятельности различных органов, а также на психическом состоянии детей и взрослых людей.
Среди основных симптомов этой болезни стоит перечислить такие признаки:
Симптомы лекарственного поражения почек и лечение
- сильнейшие головные боли;
- повышенная раздражительность, агрессивность и тревожность (порой такие симптомы переходят в затяжную депрессию);
- повышенное давление;
- рвота;
- приступы астмы;
- проблемы со сном;
- частые запоры;
- повышение температуры;
- резкие изменения в весе в ту или иную сторону;
- потеря аппетита;
- общий упадок сил, слабость;
- при дыхании можно ощутить запах ацетона.
Все перечисленные симптомы могут проявляться не постоянно, а лишь периодически в моменты усугубления состояния больного.
Очаговые изменения
Очаговые изменения — это новообразования, которые могут быть как доброкачественными, так и злокачественными. В частности, простая киста является доброкачественной, а твердые паренхиматозные опухоли и сложные кисты чаще всего оказываются носителями раковых клеток.
Заподозрить новообразование можно по нескольким признакам:
кровяные примеси в моче; боль в области почек; опухоль, заметная при пальпации.
Перечисленные симптомы, если они присутствуют в совокупности, безошибочно указывают на злокачественный характер патологии.
К сожалению, обычно они появляются в запущенной стадии и говорят о глобальных нарушениях функций.
Диагноз ставится на основании исследований:
УЗИ; компьютерной томографии; нефросцинтиграфии; биопсии.
Дополнительные методы исследований очаговых изменений, которые позволяют установить наличие тромба, расположение опухоли, вид васкуляризации, необходимые для эффективного хирургического лечения:
аортография; артериография; кавография.
Рентген и компьютерная томография костей черепа, позвоночника, а также КТ легких — вспомогательные методы обследования при подозрении на распространение метастаз.
При злокачественных образованиях в паренхиме почки лечение обычно применяется хирургическое, при котором часто проводят удаление пораженного органа. При доброкачественных опухолях выполняют органосохраняющие операции, цель которых — иссечение новообразования с минимальным вредом. После операции больным раком назначается лучевая терапия.
Единичные метастазы в позвоночнике и органах дыхания — не противопоказание для
нефрэктомии
, поскольку могут быть также иссечены.
Возможные осложнения
Если МКД у взрослых или детей длительное время не лечить, то это состояние может привести к развитию острой нефропатии
Если МКД у взрослых или детей длительное время не лечить, то это состояние может привести к развитию таких заболеваний и проблем с работой организма:
- Поскольку соли мочевой кислоты в начале их появления напоминают песок, со временем они могут образовывать большие конкременты, то есть приводить к развитию мочекаменной болезни.
- Повышается риск формирования почечной недостаточности.
- На фоне мочекислого диатеза может развиться острая нефропатия.
- Существует риск появления мочекислого инфаркта.
- Нарушения в деятельности ЖКТ.
Если вовремя не выявить и не лечить мочекислый диатез, то со временем это состояние может привести к сбоям в работе всех органов и систем. При этом значительно пострадает психическое здоровье человека. Хорошей информацией является то, что все осложнения МКД легко лечатся без необходимости использования хирургического вмешательства.
Признаки и симптомы
При диффузных изменениях утолщаются стенки паренхимы, увеличиваются синусы почек, органы отличаются по размерам друг от друга. На ранних стадиях негативных изменений признаки слабо-выражены, по мере развития патологического процесса появляются симптомы, на которые нужно обязательно обратить внимание.
Характерные проявления:
- отёчность тканей на фоне повышения внутрикапиллярного давления;
- болевые ощущения во время мочеиспускания;
- нарушение частоты и объёмы выведенной жидкости при сохранении привычного питьевого режима;
- дискомфорт в области поясницы, в большинстве случаев, двухсторонний. Болевой синдром развивается при растяжении почечной капсулы;
- в синусах и паренхиме медики выявляют кисты, увеличивается размер бобовидных органов;
- при росте кисты нарушается кровоснабжение тканей, развивается опасное состояние – почечная недостаточность.
По результатам ультразвукового исследования врачи диагностируют следующие отклонения:
- плохая визуализация почечных вен;
- пониженная эхогенность;
- жидкость в почечной лоханке;
- опухолевый тромбоз;
- паренхима имеет нечёткие очертания;
- снижение толщины синуса;
- утолщение паренхимы;
- венозный тромбоз;
- эхо-сигнал из зоны синусов почек;
- обратное кровообращение в почечных артериях.
Диагностика
Чтобы поставить диагноз, пациента должен осмотреть уролог
Чтобы поставить диагноз, пациента должен осмотреть уролог. Также понадобится дополнительная консультация нефролога. Больной должен будет сдать следующие анализы:
- ОАК позволят выявить концентрацию кислоты (мочевой) в крови человека.
- ОАМ нужен для выявления осадка из солей мочевой кислоты.
- Суточные анализы мочи помогут оценить то, как меняется состав урины на протяжении суток.
- УЗИ органов системы мочевыделения.
Не менее важен в диагностическом плане сбор анамнеза. Больной должен рассказать о симптомах проявления недуга, о способе жизни и питания, а также других моментах, которые помогут выявить причину возникновения заболевания.
Может понадобиться проведение дополнительных диагностических процедур и лабораторных анализов, чтобы исключить вероятность наличия сопутствующих воспалительных процессов в органах системы мочевыделения.
Исследование
Диагностические процедуры позволяют определить структуру почечной ткани, обследовать внутреннее состояние органа, вовремя выявить заболевания мочевыделительной системы для скорейшего принятия мер к недопущению их распространения и усугубления.
Исследовать паренхиматозную ткань можно несколькими способами:
ультразвуковым. Проводится при любых подозрениях на патологические процессы. К преимуществам метода можно отнести отсутствие рентгеновского излучения и противопоказаний, доступная стоимость процедуры. С помощью УЗИ определяют их количество, размеры, расположение, форму и состояние структуры тканей. Кроме того, при ультразвуковом исследовании можно установить наличие камней, обнаружить признаки воспаления, новообразований. Дуплексное сканирование позволяет исследовать почечный кровоток; КТ и МРТ. В отличие от УЗИ являются более информативными методами исследования, с помощью которых выявляются врожденные аномалии, кисты паренхимы левой почки и правой, гидронефроз, патологии кровеносных сосудов. Проводятся с применением контрастного усиления, которое имеет ряд противопоказаний, поэтому назначается при необходимости дополнительного, более углубленного, исследования;
биопсия. Проводится в стационарных условиях. Суть метода — исследование микроскопических почечных тканей, взятых у пациента при помощи специальной, тонкой медицинской иглы. Биопсия способна выявить: хронические, скрытые заболевания, нефротический синдром, гломерулонефрит, инфекционные болезни, протеинурию, злокачественные опухоли, кисты. Противопоказания: низкая свертываемость крови, одна рабочая почка, аллергия на новокаин, гидронефроз, закупорка почечных вен, аневризма почечной артерии.
При обнаружении отклонений в размерах паренхиматозной ткани от общепринятой нормы необходимо обратиться к специалисту с целью дальнейшего обследования и назначения лечения.
Решение о выборе метода диагностики должен принимать врач на основании анамнеза заболевания.
Лечение
Лечение МКД заключается в соблюдении специальной диеты
Лечение МКД заключается в соблюдении специальной диеты, которая заключается в следующем:
Причины опущенной почки: симптомы и лечение
- Уменьшение количества употребляемых белков. Вреден для организма не только переизбыток белковой пищи, но и её нехватка (особенно для детей, поскольку белок является основным строительным материалом в растущем организме). Количества белка в день определяется из веса человека – на каждый его килограмм должно приходиться по грамму белка.
- Нужно увеличить количество жидкости, которую вы выпиваете днём. Её должно быть не менее двух литров и больше.
- Важно сократить количество употребляемой соли до минимума. Пищу лучше вообще не солить в процессе приготовления, а лишь немного досаливать блюда перед употреблением.
Также пациентам могут назначаться лекарственные средства, главной задачей которых является:
- Снижение кислотности урины. Аспаркам выводит соли оксалатов и уратов из организма. Он подходит для терапии даже детей грудного возраста.
- Понижение количества мочевой кислоты в выводимой моче. С этой целью назначают Аллопуринол. Это фермент, который отвечает за гидролиз солей мочевой кислоты и способствует снижению её концентрации в организме.
- Предотвращение процесса кристаллизации солей мочевой кислоты. Препараты Канефрон, Уролесан и Фитолизин способствуют улучшению оттока мочи и ускоренному выведению солей.
- Оптимизация процессов метаболизма происходит с использованием витаминных и минеральных комплексов, а именно германия и селена, а также водорастворимых витаминов группы С и В.
Важно: хороших результатов достигают при совмещении медикаментозного лечения и физиотерапии, а именно магнитотерапии, дарсонвализации, ультразвуковой терапии, ультрафиолетового облучения, магнитно-лазерной, лазерной и синглетно-кислородной терапии.
Для лечения беременных и детей используется облегчённый вариант лечения, но не менее эффективный. Выбор подходящей методики врач производит после сдачи анализа суточной мочи и выявления причины заболевания.
Строение паренхимы
Чтобы человеку, в медицине несведущему, стало понятно, что такое паренхима, объясним – это основная почечная ткань. В этой субстанции различают 2 слоя.
Первый – корковый или «внешний». Здесь находятся сложные устройства – почечные клубочки, густо покрытые сосудами. Непосредственно в клубочках формируется моча. В корковом слое количество клубочков подсчитать трудно, каждая почка содержит их более миллиона. Корковый слой расположен непосредственно под почечной капсулой. Второй слой – мозговой или «внутренний». Его задача – транспортировать образовавшуюся мочу по сложной системе канальцев и пирамид, и собирать ее в чашечно — лоханочную систему. В каждой почке содержится от 10 до 18 пирамид, канальцами врастающих в корковый слой.
Именно паренхима почки отвечает за водно-электролитный баланс организма. Паренхима почки — ткань уникальная. В отличие от других тканевых элементов она способна к регенерации, т. е. восстановлению.
Вот почему лечение острых почечных патологий имеет огромную важность. Ткань паренхимы и левой, и правой почек положительно реагирует на оздоровительные мероприятия.
Клубочки, пирамиды, канальцы и сосуды образуют главную структурную единицу почки – нефрон.
Важным показателем физиологического строения является толщина. Это непостоянная величина, меняется с возрастом, а так же под воздействием инфекций и других болезнетворных агентов.
Толщина паренхимы в норме:
| От 14 до 26 мм, 20-23 мм в среднем | До 20 мм | 10 – 11 мм |
При обследовании методом УЗИ имеет значение не только толщина паренхимы почки, но и другие физиологические особенности органа.