!!! Упражнения «Плуг» и «Березка»сказочно полезны для больных и здоровых почек, но при артериальной гипертензии их делать нельзя.
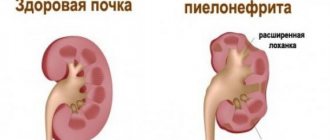
Это иммунноалергическое заболевание почек, характеризуется двухсторонним негнойным воспалительным поражением капилляров (мелких сосудов) клубочков или полости капсулы клубочков. Проявляется обычно через 1 – 3 недели после перенесенных ангин, тонзиллитов, скарлатины и других стрептококковых
, а также
вирусных
инфекционных заболеваний.
Иммунная система организма вырабатывает антитела, уничтожающие стрептококк, а после исцеления эти же антитела начинают уничтожать клетки своей собственной соединительной ткани, так как идентифицируют их с клетками бактерий потому, что клетки стрептококка и клетки соединительной ткани похожи по структуре.
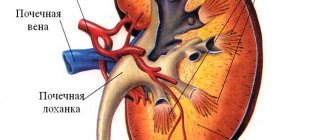
Накопившиеся иммунные комплексы, в состав которых входят и антитела, откладываются на мембранах (стенках) капилляров клубочков почек, где происходит обволакивание этих иммунных комплексов веществом базальной мембраны. Другими словами, они врастают в стенки мелких сосудов почек; стенки капилляров утолщаются, разрушаются, клетки почек атрофируются, что приводит к функциональным нарушениям работы почек. Возникает олигурия (мало мочи), гематурия (кровь в моче), протеинурия (белок в моче) и цилиндрурия (цилиндры, обнаруженные в моче при лабораторном исследовании, это слепки канальцев почек, состоящие из эритроцитов, белков крови и клеток эпителия канальцев, их появление свидетельсвует о тяжести гломерулонефрита).
Важное значение в патологии этого заболевания играют уже имеющиеся болезни почек, такие, как пиелонефрит, почечно-каменная болезнь, опухоли почек, воспаление мочевого пузыря, аденома простаты, нефроптоз и аномалии развития почек и мочевыводящих путей.
Одно из важнейших значений почек в выведении лишней жидкости из организма. Поэтому при нарушении функций почек организм страдает от избытка воды: развивается почечная гипертония, так как в артериях высокое наполнение; гипертрофия сердца, так как сердцу приходится усиленно работать, чтобы прокачивать большой объем крови; появляются отеки из-за снижения белков в крови (снижено онкотическое давление крови (мало белка), повышено осмотическое давление (много солей)). Развивается анемия.
Существует сложная классификация видов гломерулонефрита. Клиника и тяжесть этого заболевания зависит от многих факторов. Подробную информацию о вашем заболевании вам расскажет лечащий врач.
Читайте книгу Николая Альбертовича Онучина «Восстановительные упражнения при заболеваниях почек».
Лечебная физкультура при гломерулонефрите.
назначается врачом индивидуально с учетом всех особенностей пациента на разных стадиях болезни с определением режима активности (постельный, палатный, общий).
Мы будем говорить о лечебной физкультуре при остром гломерулонефрите на стадии выздоровления и при хроническом гломерулонефрите в период ремиссии.
Лечебная гимнастика при гломерулонефрите проводится с целью
- повысить защитные силы организма,
- адаптировать организм к физической нагрузке,
- повысить работоспособность,
- способствовать снижению артериального давления и
- нормализации обмена веществ,
- улучшить кровообращение в почечной ткани и мочеотделение,
- устранить застойные явления в легких и других органах,
- способствовать нормальной работе кишечника,
- усилить потоотделение и газообмен,
- создать положительный эмоциональный настрой пациента.
Учитываем наличие артериальной гипертензии и риск возникновения инфаркта миокарда. Контроль АД!
В комплекс упражнений при гломерулонефрите
- входят упражнения в исходных положениях лежа, сидя на стуле и коленно-кистевом;
- упражнения при гломерулонефрите выполняются в медленном темпе, движения плавные с полной амплитудой,
- внимание акцентируется на вдохе и выдохе,
- нагрузка чередуется на разные группы мышц с целью перераспределения крови и производится на все группы мышц, особенно мышцы спины, брюшного пресса, ягодиц, бедер.
- Длительность занятия 25 — 30 мин.
Обратите внимание!
1). Если гломерулонефрит сочетается с нефроптозом, то следует выполнять «Комплекс упражнений при нефроптозе» , но не на щите, установленном под углом 300, а лежа в горизонтальной плоскости. 2). При артериальной гипертензии под голову подушку при выполнении упражнений лежа на спине для уменьшения нагрузки на сосуды головного мозга.
Упражнения при гломерулонефрите можно выполнять только с разрешения врача, при удовлетворительном состоянии и при АД в пределах нормы. Измерьте свое АД.
Не приступайте к упражнениям, если чувствуете недомогание и усталость, если повысилось АД, отеки, боли и др. Достаточно будет вращательных движений кистями и стопами лежа на кровати и диафрагмального дыхания.
Ведите дневник самочувствия, измеряйте пульс и АД. Лист разделите на две колонки: «До занятия» и «После занятия». Измерьте частоту пульса и АД до занятия и запишите в первую колонку, отметьте самочувствие (до занятия оно должно быть всегда удовлетворительным!). Так же поступите и после занятия.
Если самочувствие ухудшилось или вы почувствовали усталость, значит надо снизить нагрузку:
уменьшить количество повторов упражнений,
уменьшить количество упражнений,
выбрать упражнения в исх. положениях лежа на спине и животе,
обязательно чередуйте «трудные» и «легкие» упражнения,
акцентируйте внимание на дыхании,
разделите комплекс упражнений на две части: одну часть – утром, другую – вечером,
контролируйте медленный темп упражнений.
Развитие болезни
В зависимости от того какой вариант, форма гломерулонефрита преобладают, включаются разные механизмы развития болезни. Но все они ведут к почечной недостаточности.
У больных снижается гуморальный иммунитет, который обеспечивается белками, растворенными в жидкостях организма. Аллергены, или токсины, соединяются с этими белками, а не выводятся с помощью почек. Образуются крупные молекулы, которые оседают на стенках клубочков. Страдает микроциркуляция, наблюдается ишемия на фоне извращённого иммунного ответа – это основной пусковой механизм развития гломерулонефрита. Дальше по цепочке присоединяются такие явления как:
- Ишемия почек расценивается организмом как угроза, т. к. это жизненноважный орган. Основной переносчик кислорода, гемоглобин находится в эритроцитах. При гипоксии почечной ткани наблюдается увеличение количества эритроцитов. Избыток клеток крови ведёт к снижению текучести, росту вязкости крови. Начинает страдать кровоснабжение органов всего организма. Развиваются вторичные гипоксические изменения.
- Организм пытается сделать кровь более текучей, разбавить её жидкостью. Это ведёт к задержке натрия, воды, появляются периферические отёки. Задержка организмом натрия ведёт к потере калия, нарушению работы сердца. Избыток натрия является причиной недостатка калия. Без этого микроэлемента сердце не может работать, что ведёт к катастрофически прогрессирующей сердечной недостаточности.
- Увеличение воды в организме на фоне повышенного артериального давления вызывает тахикардию. Для того чтобы прокачивать избыточное количество крови объём сердечной мышцы увеличивается – развивается гипертрофия миокарда.
- В почках вырабатывается вещество, помогающее поддерживать давление на нормальных цифрах. Гипоксия ведет к нарушению выработки этого гормона. У больных наблюдается стойкая артериальная гипертензия, не поддающаяся терапии обычными гипотензивными препаратами.
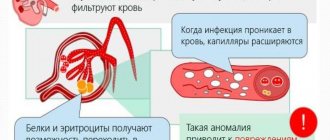
- Крупные молекулы, представляющие из себя соединение белков крови с аллергенами, осевшие в клубочковом аппарате почек, расцениваются организмом как угроза, которую надо ликвидировать. В почки устремляется большое количество лейкоцитов. Эндотелий сосудов повреждается. Наблюдается воспалительный ответ, проявляющийся нарушением проницаемости стенки капилляра. Жидкая часть крови покидает сосудистое русло, организм ещё больше задерживает жидкость, чтобы сделать кровь текучей, замыкается порочный круг. Появляются и нарастают отёки, явления дыхательной, сердечной недостаточности, нарушения работы эндокринной системы.
- Форменные элементы крови, которые забили клубочковый аппарат постепенно склерозировались, клубочек заместился соединительной тканью. Когда этот процесс поражает более 50% клубочкового аппарата, гломерулонефрит называется диффузный.
Ситуационная задача про гломерулонефрит, Рефераты из Нефрология
Вы врач общей практики ГКП на ПХВ «Городской поликлиники №4», к вам на прием пришла Алина
Михайловна (33 года) с жалобами на слабость, утомляемость и сильную головную боль. Со слов
пациентки неделю назад переболела фарингитом, думала, что из-за съеденного мороженного.
Три дня активно лечилась, потом забросила из-за проблем на работе. И теперь ей кажется, что у
нее снова болит горло, просит вас выписать ей таблетки. Вы в свою очередь предложили ее
осмотреть. При физикальном осмотре вы отметили: состояние удовлитворительное, кожные
покровы бледные, отеков нет. Дыхание везикулярное. Тоны сердца приглушены, ритмичные. ЧСС
– 75 в минуту, АД – 125/100 мм рт. ст. Живот мягкий, безболезненный во всех отделах. Печень и
селезенка не увеличены. При пальпации региональные лимфатические узлы не увеличены, но
умеренно болезненны. При осмотре ротовой полости имеется гиперемия и отечность слизистой
оболочки глотки. Симптом поколачивания отрицательный.
Ваши действия:
1. Назначить лечение. Повторный прием через неделю.
Если вы выбрали шаг 1:
Вы назначаете ей обильное питье, полоскание ромашкой 8 раз в день, амоксиклав 625 мг по 1
таб 2 р/д, и рассасывающие пластинки «Ангал -С»3 раза в день.
Через неделю Алина Михайловна приходит к вам с жалобами на сильные головные боли,
утомляемость, слабость и появления болей в поясничной области. Так же она отмечает, что
через день после визита к вам у нее изменился цвет мочи «будто бы цвет мясных помоев»!!!!!
Лечилась она так, как вы ей написали. Теперь Алина Михайловна считает, что вы назначили ей
не те таблетки, усугубили ее состояние и что больше она к вам не придет. Через час вас
вызывают к главному врачу, вследствие поступления на вас жалобы.
К сожалению, вас уволили.
2. Назначить ОАК, ОАМ и лечение. И повторный прием после того, как выйдут результаты
ОАК и ОАМ.
Если вы выбрали шаг 2.
Вы назначаете ей обильное питье, полоскание ромашкой 8 раз в день, амоксиклав 625 мг по 1
таб 2 р/д, и рассасывающие пластинки «Ангал -С»3 раза в день. ОАК и ОАМ.
Через день Алина Михайловна приходит к вам с результатами анализов и предъявляет жалобы на
головную боль, утомляемость, слабость, боли в поясничной области и изменение цвета мочи
«будто бы цвет мясных помоев». Вы производите физикальный осмотр: состояние
удовлитворительное, кожные покровы бледные, незначительные отеки. Дыхание везикулярное.
Тоны сердца приглушены, ритмичные. ЧСС – 75 в минуту, АД – 142/100 мм рт. ст. Живот мягкий,
безболезненный во всех отделах. Печень и селезенка не увеличены. При пальпации региональные
лимфатические узлы не увеличены, но умеренно болезненны. При осмотре ротовой полости
имеется гиперемия и отечность слизистой оболочки глотки. Симптом поколачивания
положительный. Затем просматриваете данные анализов и дополнительно опрашиваете.
ОАК: эритроциты – 3,5×1012/л, гемоглобин — 110г/л, лейкоциты – 8,2×109 /л, лейкоцитарная
формула не изменена; тромбоциты — 180×109 /л, СОЭ — 26 мм/час.
ОАМ: относительная плотность — 1014, цвет желтый, реакция кислая, белок — 0,88 г/л,
эритроциты — 10-15 в поле зрения, акантоциты 5%, лейкоциты — 3-4 в поле зрения, эпителий
плоский – единичные клетки в поле зрения, бактерии отсутствуют.
Вследствие доп. опроса вы узнали, что головные боли у Алины Михайловны появились еще 2
года назад. Появление головных болей связывала с перенесением фарингита. Тогда же,
Симптомы гломерулонефрита.
Симптомы гломерулонефрита будут зависеть от формы заболевания, а также от причины, вызвавшей воспаление. Первый тревожный признак – это нарушения в анализах мочи (гематурия и повышенное содержание белка).
Итак, симптомы включают:
1. Гематурия – появление эритроцитов в моче. Их может быть немного, что обнаруживается только при анализе мочи. Но при тяжелой гематурии моча может приобретать розовый цвет или цвет колы (коричневый).
2. Протеинурия – повышенное содержание белков (протеинов) в моче. При небольшом содержании белок определяется лабораторно. При значительном содержании белка моча может быть очень пенистой.
3. Высокое артериальное давление.
4. Задержка жидкости (отеки).
5. Слабость и анемия.
Аномалии развития почек
Беременным, страдающим заболеваниями почек, требуется диспансерное наблюдение терапевта женской консультации. Это способствует систематическому обследованию их, раннему выявлению осложнений и своевременной госпитализации. Кроме женщин с установленным до беременности диагнозом заболевания почек, терапевт берет на учет беременных с подозрением на такие болезни.
Это женщины, у которых во время беременности обнаружены протеинурия, гематурия, пиурия, повышение артериального давления, отеки (в первой половине беременности), а также женщины, перенесшие гестоз, особенно тяжело протекавший. После обследования их либо снимают с учета, либо за ними продолжают диспансерное наблюдение, если установлено заболевание почек.
Каждая беременная, у которой ранее не было болезней почек, должна находиться под строгим наблюдением акушера в так называемые критические сроки беременности, особенно в 22-28 недель. В этот период наиболее часто впервые проявляется пиелонефрит беременных. В указанные сроки беременности, несмотря на отсутствие жалоб, необходимо производить еженедельное исследование мочи, посевы ее и при отклонении показателей от нормы проводить профилактические мероприятия, направленные на предотвращение развития пиелонефрита.
Так, при наличии в повторных анализах мочи повышенного количества лейкоцитов (более 6-8 в поле зрения), особенно при нейтральной реакции ее, при которой часть лейкоцитов подвергается разрушению, необходимо провести курс противовоспалительной или антибактериальной терапии с обязательным учетом срока беременности и особенностей микрофлоры мочи.
То же делается при обнаружении бактериурии выше 105 микробных тел в 1 мл мочи («бессимптомная бактериурия»). Результаты лечения контролируют лабораторными показателями. В случае отсутствия эффекта при амбулаторном лечении такие больные подлежат госпитализации во второе акушерское обсервационное отделение родильного дома.
Об имеющемся заболевании судят на основании анамнеза, выписки из амбулаторной карты районной поликлиники и результатов обследования, произведенного в женской консультации. В табл. 5 приведены необходимые исследования, которые могут быть проделаны в женской консультации или районной поликлинике.
Таблица 12
1. Аномалии количества: а) аплазия(агенезия) почки – отсутствие почки; б)удвоение почки– полное удвоение почки (каждая половина почки имеет свои сосуды, свою лоханку и мочеточник на всем протяжении; неполное удвоение (удвоение паренхимы и сосудов без удвоения лоханок); в)добавочная почка– эта почка расположена ниже нормальной, имеет отдельное кровоснабжение и отдельный мочеточник, нет тканевой связи с нормальной почкой (рис.8-1).
2. Аномалии величины: а) гипоплазияпочки – уменьшение почки в размерах, но структурных изменений в почке нет.
3. Аномалии расположения (дистопия): а) торакальная дистопияпочки – нахождение почки в грудной клетке; б)поясничная дистопия – артерия почки отходит от аорты на уровнеII-IIIпоясничных позвонков, лоханка обращена кпереди; в)подвздошная дистопия – почка расположена в подвздошной ямке, артерии множественные, отходят от общей подвздошной
Рис. 8-1. Вариант локализации добавочной (третьей) почки справа
артерии; г) тазовая дистопия – почка расположена глубоко в тазу, обычно между прямой кишкой и мочевым пузырем.
4. Аномалии взаимоотношения (сращение): а) галетообразная почка – сращение почек по их медиальной поверхности; б)S – образная или L–образная почка– сращение верхнего полюса одной почки с нижним полюсом другой почки; в)подковообразная почка – сращение почек одноименными полюсами в 90% случаев нижними (рис. 8-2) .
5. Аномалии структуры: а) мультикистоз почки– одностороннее полное замещение почечной ткани кистами и облитерация мочеточника в прилоханочном отделе или отсутствии его дистальной части; б)поликистоз почек – двустороннее замещение паренхимы почки множественными кистами; в)простая(солитарная) кистапочки – одиночное кистозное образование, имеющее округлую форму на поверхности почки и может локализоваться в различных ее отделах (рис. 8-3); г)дермоидная кистапочки – киста содержит жир, волосы, а иногда и зубы.
Рис. 8-2. Подковообразная почка
1111 5
1 – интрапаренхиматозная; 2 – кортикальная; 3 – окололоханочная;
4 – мультилокулярная; 5 – субкапсулярная; 6 – кортикальная инфицированная.
Диагностика аномалий развития почек проводится с помощью УЗИ, РКТ, МРТ и рутинных рентгеноурологических исследований. Необходимость в лечении возникает в случаях развития заболеваний в аномальной почке или возникновении ренальной артериальной гипертензии.
1111 5
Острый цистит.
Диагностика гломерулонефрита.
Специфические признаки позволяют врачу заподозрить гломерулонефрит, но для подтверждения могут использоваться следующие методы:
1. Анализ мочи.
Анализ покажет эритроциты и их фрагменты в моче, лейкоциты (индикатор воспаления), белок. Эти показатели говорят о поражении нефронов и ухудшении работы почек.
2. Анализ крови.
Анализы крови помогут выявить уровень продуктов обмена, таких как креатинин. При нарушении работы почек уровень этих субстанций в крови повышен.
3. Рентген почек, ультразвук или компьютерная томография. Если врач подозревает поражение почек, он может назначить эти исследования для визуализации органа.
4. Биопсия почек.
Во время этой процедуры врач берет образец почечной ткани при помощи специальной иглы. Биоптат изучают в лаборатории, чтобы определить причину воспаления.
Осложнения гломерулонефрита.
1. Острая почечная недостаточность.
Потеря фильтрующей способности почек приводит к накоплению токсичных продуктов обмена в крови. Это состояние требует срочного проведения диализа.
2. Хроническая почечная недостаточность.
Это очень серьезное осложнение – почки постепенно, безвозвратно теряют фильтрующую способность. Снижение функции почек до 10% от нормы считается терминальной стадией ХПН, и требует диализа или пересадки, чтобы больной мог вести нормальную жизнь.
3. Гипертензия.
Повреждение почек ведет к накоплению жидкости и повышению артериального давления. Повышение АД, в свою очередь, повреждает почки.
4. Нефротический синдром.
Характеризуется повышенным уровнем белка в моче, низким уровнем белков в плазме крови, отечностью и другими нарушениями.
Эталоны ответов на задачи
Задача №1.
1. Острый гломерулонефрит возникает после бактериальных, вирусных, грибковых, паразитарных инфекций. Наиболее часто встречается острый постстрептококковый гломерулонефрит, вызванный нефритогенными штаммами бетта-гемолитического стрептококка группы А.
2. Острый постстрептококковый гломерулонефрит — иммунологически обусловленное заболевание, в основе которого лежит иммунокомплексное поражение клубочков почек. В течение латентного периода, который занимает от 1 до 4 нед, происходит накопление антител против антигенов стрептококка. Депозиты иммунных комплексов откладываются субэпителиально в виде характерных «горбов» и в мезангии. В патогенезе гломерулонефрита имеет значение перекрестная реактивность между антигенами гломерул и стрептококков, а также повреждение структуры иммуноглобулинов токсинами возбудителя.
3. Олигурия (уменьшение нормального уровня диуреза на 20—50 %) возникает при гломерулонефрите из-за уменьшения количества функционирующих нефронов. Кроме того, внутрикапиллярные тромбы, отечность и пролиферация эндотелия и мезангиальных клеток приводят к снижению фильтрации и в функционирующих клубочках. Существенное значение имеет и влияние альдостерона, антидиуретического гормона, обладающих солеудерживающим и антидиуретическим эффектами.
4. Гиперстенурия объясняется усилением реабсорбции воды и протеинурией.
5. Гематурия при гломерулонефрите объясняется следующими изменениями: повышением проницаемости капилляров клубочков, вплоть до перфораций базальных мембран; поражением мезангия; вовлечением в процесс интерстиция.
6. Протеинурия объясняется повышением проницаемости базальной мембраны капилляров клубочков в связи с потерей отрицательного заряда клубочковым фильтром.
7. Патогенез отеков складывается из нескольких патофизиологических механизмов, которые включаются в различной последовательности и имеют неодинаковую степень значимости. К ним относятся: 1) Генерализованное повышение проницаемости стенок капилляров; 2) вторичный гиперальдостеронизм; 3) увеличение секреции антидиуретического гормона; 4) гипернатриемия, гиперосмия, гиперволемия; 5) гипопротеинемия.
8. Микроскопически выявляются диффузное увеличение размеров клубочков, пролиферация эндотелиальных и мезангиальных клеток, инфильтрация клубочков нейтрофилами и моноцитами, резкое сужение просветов капилляров, очаговая атрофия эпителия канальцев, отек и лимфоидная инфильтрация интерстиция.
9. Интракапиллярный пролиферативный гломерулонефрит.
10. Прогноз острого постстрептококкового гломерулонефрита в целом благоприятный. В детском возрасте выздоравливают более 95 % детей. Прогноз серьезнее у взрослых, чем у детей и подростков. У взрослых в 50 % случаев прогрессирует гломерулосклероз с развитием хронической почечной недостаточности.
Задача №2.
1. Быстропрогрессирующий гломерулонефрит, для которого характерно быстрое развитие почечной дисфункции и злокачественной артериальной гипертензии.
2. Быстропрогрессирующий гломерулонефрит подразделяют на три группы: постинфекционный (постстрептококковый); при системных заболеваниях; идиопатический.
3. Патогенетические механизмы быстропрогрессирующего гломерулонефрита характеризуются разнообразием. В 50 %
случаев гломерулонефрита выявляют иммунные комплексы, примерно в 30 % — антитела к базаль- ной мембране капилляров клубочков. У части больных можно говорить о комбинации иммунокомплексного и аутоиммунного гломерулонефрита.
4. Уменьшение фильтрационной поверхности клубочков и увеличение реабсорбции воды вследствие вторичного гиперальдостеронизма, гипернатриемии и увеличения секреции АДГ.
5. Почки увеличены в размерах, дряблой консистенции, корковое вещество широкое серовато-желтоватого цвета с мелким красным крапом, мозговое вещество темно-красного цвета — «большая пестрая почка».
6. В экстракапиллярном пространстве формируются характерные «полулуния», в начале образованные преимущественно из клеточных элементов — моноцитов, полинуклеарных лейкоцитов, подоцитов, нефротелия, фибрина, затем трансформирующиеся в фиброзно-клеточные и, наконец, в фиброзные. Полулуния сдавливают капиллярный клубочек, в котором прогрессируют некротические изменения. Наблюдаются явления пролиферации эндотелиальных и мезаниальных клеток. В интерстиции — воспалительная реакция.
7. Для быстропрогрессирующего гломерулонефрита характерно развитие экстракапиллярного пролиферативного гломерулонефрита (гломерулонефрита с полулуниями).
8. Ведущим механизмом гематурии при экстракапиллярном гломеруло- нефрите следует считать перфорацию базальных мембран капилляров клубочков.
9. Генез протеинурии обусловлен повышением проницаемости базальной мембраны капилляров клубочков для белковых молекул вследствие отложения иммунных комплексов или аутоантител в клубочковом фильтре. Меньшее значение имеет снижение реабсорбции белка в канальцевом отделе нефрона.
10. В данном наблюдении быстропрогрессирующий гломерулонефрит характеризуется развитием нефротического варианта отечного синдрома. При этом возникает массивная протеинурия — более 3 г белка в сутки, периферические отеки носят распространенный характер, появляется асцит. Протеинурия приводит к гипопротеинемии и гипоальбуминемии, что вызывает снижение онкотического, затем осмотического давления в сосудистом русле с последующим уменьшением объема циркулирующей крови (ОЦК). При этом заболевании параллельно с этими процессами активируются разнообразные медиаторы воспаления, которые повышают проницаемость сосудистой стенки, что также способствует уменьшению ОЦК. Снижение ОЦК включает систему поддержания внутрисосудистого объема, т. е. секрецию альдостерона, активацию антидиуретического гормона, подавление предсердного натрийуретического фактора.
11. Реноваскулярный (ишемия клубочков почки), вторичный гиперальдостеронизм.
Задача №3.
1. Вторичный нефротический синдром. У больной ревматоидным артритом развился АА-амилоидоз с поражением почек, что клинически проявляется протеинурией, гипо- и диспротеинемией, гиперлипидемией, гиперхолестеринемией, отеками.
2. Почки практически всегда поражаются при системном амилоидозе. Повышение уровня сывороточного белка SAA способствует отложению масс амилоида в структурах нефрона, причем в первую очередь поражаются гломерулы. В результате повышается проницаемость клубочкового фильтра и возникает протеинурия.
3. При развитии амилоидной нефропатии различают несколько последовательных стадий: латентную, протеинурическую, нефротическую, азотемическую. Нарастание протеинурии соответствует объему депозитов амилоида в структурах почки. В нефротической стадии амилоидной нефропатии протеинурия объясняется, с одной стороны, поражением клубочкового фильтра, а с другой — истощением реабсорбционного ресурса эпителия канальцев.
4. Выделяют два механизма, приводящих к гиперлипидемии и гиперхолестеринемии. Первый механизм связан с усилением синтеза предшественников апобелков липопротеидов в печени, в результате этого наблюдается накопление липопротеидов, второй — с нарушением метаболизма уже синтезированных липопротеидов вследствие понижения активности липопро- теидлипазы и лецитинхолинацилтрансферазы.
5. Онкотический, эндокринно-почечный, осмотический.
6. Почки большие, плотные, серо-розового цвета, восковидные, граница между корковым и мозговым веществом стерта (большая белая почка).
7. Амилоид откладывается в капиллярных петлях большинства клубочков, мезангии, в стенке внегломерулярных артерий и артериол, в тубулярной мембране, в интерстиции.
8. Окраска конго красным с дальнейшим исследованием окрашенных препаратов в поляризованном свете. При этом амилоид дает зеленоватое свечение. Кроме того, для уточнения типа амилоида необходимо использовать ИГХ исследование.
9. В целом, прогноз – благоприятный. После развития ХПН пациенты погибают в течение года.
Клиническая картина
Сначала у больных отмечаются только повышенная утомляемость, сухость волос, ломкость ногтей. Связывая это состояние чаще с гиповитаминозом, начинают принимать лекарственные средства, витаминные добавки, наблюдается ещё большее нарушение работы почек.
Развёрнутая клиническая картина характеризуется появлением:
- сниженного аппетита;
- слабости, недомогания;
- изменения лабораторных данных – белок, кровь, лейкоциты, цилиндры в анализах мочи. Плотность мочи повышается за счёт большого количества белка. Снижение количества белка и диспротеинемия, липидемия, гиперхолестеринемия;
- склонность к повышению свёртываемости крови чаще ведёт к образованию тромбов любой локализации;
- отёки;
- нарушение работы сердца ведёт к сердечной недостаточности;
- страдают функции поджелудочной, щитовидной железы, надпочечников.
Осложнения симптомов, входящих в состав нефротического синдрома:
- При прогрессировании задержки жидкости отёки нарастают, вода скапливается в брюшной полости – асцит, в плевральной полости – гидроторакс, полости перикарда — гидроперикард.
- Отёки лёгких, головного мозга, сетчатки.
- Тромбоз, тромбоэмболия.
- Ишемические заболевания сердца, инфаркт миокарда.
- Инсульт.
- В результате уменьшения объёма циркулирующей крови, накопления её периферическими тканями, дефицита белка развивается гиповолемические отёки – опасное для жизни состояние.
- Присоединение инфекции вызывает перитонит, плеврит, пневмонию, эмпиему плевры.
Клиническая картина нефритического синдрома
При быстро прогрессирующем процессе в ответ на воспалительные изменения не бактериального характера развиваются различные комбинации специфических, неспецифических симптомовнефритического синдрома. К проявлениям специфических симптомов относятся:
- появление крови в анализах мочи;
- повышение артериального давления;
- уменьшение количества выделенной мочи за сутки;
- отёки;
- изменение иммунологических показателей крови.
Для не специфических симптомов чаще характерно появление тошноты, рвоты, недомогания.
Лечение гломерулонефрита.
Главной задачей лечения является предотвращение дальнейшего поражения почек.
Лечение гломерулонефрита и его исход зависят от таких факторов:
1. Форма заболевания (острая или хроническая). 2. Болезнь, которая вызвала гломерулонефрит. 3. Тяжесть течения болезни.
Некоторые случаи гломерулонефрита могут самостоятельно разрешаться, без применения какого-либо лечения. Особенно это касается постстрептококкового гломерулонефрита.
Лечение артериальной гипертензии.
Контроль давления – важнейшая мера для защиты почек больного. Для этого врач может назначить препараты разных фармакологических групп.
Чаще всего это такие группы:
1. Мочегонные препараты, в частности тиазидные диуретики (гидрохлортиазид). 2. Ингибиторы АПФ (эналаприл, рамиприл, периндоприл, фозиноприл и др.) 3. Антагонисты АТ-II рецепторов (лозартан, валсартан и др.)
Категорически запрещается самовольно выбирать гипотензивные препараты. Выбор конкретной фармакологической группы зависит от многих моментов – это описано в специальных руководствах для врачей, и грамотно выбрать препарат может только врач.
Лечение первичного заболевания.
Если гломерулонефрит был вызван какой-либо болезнью, то врач должен будет назначить соответствующее лечение:
1. Бактериальная инфекция: лечение антибиотиками.
2. Волчанка или васкулит: обычно применяют кортикостероидные гормоны, чтобы подавить иммунную реакцию и воспаление.
3. Болезнь Бергера: иммуносупрессоры и препараты с омега-3 жирными кислотами.
4. Синдром Гудпасчера: иногда назначается плазмаферез – механический процесс, при помощи которого антитела удаляют из плазмы крови, а больному вводят донорскую плазму или другую замещающую жидкость.
Лечение почечной недостаточности.
При острой почечной недостаточности применяют диализ – искусственное очищение крови при помощи специального аппарата. При терминальной стадии почечной недостаточности единственными методами лечения являются диализ и пересадка почки.
Если пересадка невозможна по состоянию здоровья, то единственным вариантом остается постоянный диализ.
Советы для больных.
Кроме традиционного лечения, врач может порекомендовать внести некоторые изменения в повседневную жизнь и рацион питания:
1. Ограничить употребление соли с пищей. Это сведет к минимуму задержку жидкости, отечность и гипертензию. 2. Уменьшить употребление калия и протеинов, чтобы замедлить накопление токсичных продуктов обмена в крови. 3. Контролировать уровень сахара в крови. 4. Поддерживать здоровую массу тела.