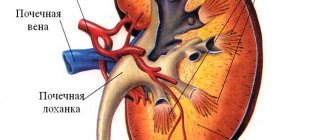
Формы гломерулонефрита у детей
Врачи выделяют две разновидности данного недуга – хронический и острый гломерулонефрит у детей.
Они различаются не только по характеру протекания, но и по другим признакам, а именно:
- острый недуг практически всегда возникает в результате перенесенного в недавнем времени инфекционного заболевания. Его симптоматика всегда выражена ярко, и общее самочувствие малыша ухудшается довольно резко. Если данное заболевание обнаружено своевременно, от него удается избавиться без особого труда;
- хронический вариант имеет также название «диффузный». Он представляет собой тяжелый и опасный воспалительный процесс в почках, который со временем вызывает отмирание почечных клубочков. В подавляющем большинстве случаев хроническая форма заболевания возникает в результате недолеченной острой формы. Симптомы этого недуга могут быть стерты и напоминать гипертоническую болезнь. Лечить эту форму заболевания необходимо в условиях стационара в течение длительного времени. К счастью, среди детей эта разновидность встречается довольно редко – приблизительно в 2% случаев у заболевшего гломерулонефритом малыша диагностируют его хроническую стадию.
Лечение
Лечение гломерулонефрита у детей имеет одну особенность – болезнь переносится намного легче, чем во взрослом возрасте
Лечение гломерулонефрита у детей имеет одну особенность – болезнь переносится намного легче, чем во взрослом возрасте. Схема лечения следующая:
- Ребёнок должен соблюдать постельный режим до тех пор, пока не исчезнут основные симптомы заболевания. Обычно на это уходит несколько недель.
- Обязательно проводится антибактериальная терапия с назначением препаратов группы пенициллинов и макролидов.
- Чтобы облегчить выведение жидкости из организма, назначаются лекарства с мочегонным действием.
- Если в течение семи дней после начала лечения у ребёнка не исчезает бледно-жёлтый оттенок кожи, запах мочи изо рта, а также наблюдается повышенное содержание токсичных веществ в крови, то требуется провести процедуру гемодиализа на аппарате искусственной почки.
- При гломерулонефрите дети обязательно должны соблюдать диету, в которой предусматриваются углеводные дни. Во время лечения ребёнку нельзя давать мясо (можно только куриное), рыбу (разрешено только нежирную постную), приправы, копчёности, мясные бульоны, маринады. Полезно употреблять в пищу овощные и фруктовые блюда, вегетарианские супы, натуральные соки, молочную продукцию и пищу богатую калием. Принимать пищу лучше 3-5 раз в день.
Внимание: нужно пересмотреть питьевой режим ребёнка. Суточный объём жидкости может не более чем на 0,5 литра превышать общее количество выведенной мочи.
После перенесённого заболевания ребёнок ещё на протяжении пяти лет должен состоять на диспансерном учёте у педиатра и детского нефролога. В случае рецидива заболевания нужен пожизненный диспансерный учёт. Обычно таким детям противопоказана вакцинация. Для профилактики заболевания полезен санаторный отдых.
Причины острого гломерулонефрита у детей
Основной причиной острого гломерулонефрита является попавшая в детский организм инфекция, преимущественно стрептококковая. Как правило, это заболевание развивается у ребенка приблизительно через 2-3 недели после перенесенного гриппа, ангины, скарлатины, фарингита, ларингита, тонзиллита, а также некоторых вирусных поражений дыхательных путей. В редких случаях гломерулонефрит оказывается осложнением после кори или ветрянки.
Между тем эта причина основная, но далеко не единственная. В действительности, даже образование небольшого гнойничка на коже ребенка или банальное переохлаждение может вызвать развитие данного заболевания.
ПАТОГЕНЕЗ
Выделяют иммунологически обусловленные и иммунологически необусловленные варианты заболевания. Иммунологически обуслов- ленные могут быть иммунокомплексного, реже аутоантительного генеза. Большинство форм первичного хронического гломерулонефрита относят к иммунокомплексным гломерулопатиям. Их патогенез напоминает таковой при остром гломерулонефрите (см. раздел «Острый гломерулонефрит»). Участие иммунологических процессов при гломерулонефрите с минимальными изменениями — предмет дискуссий.
Исследование клубочков иммуногистохимическим методом не обнаруживает при этом варианте заболевания специфических изменений. При электронной микроскопии выявляют редукцию малых отростков подоцитов, свидетельствующую о метаболических изменениях в клетках. Патология подоцитов приводит к нарушению целостности клубочкового фильтра. В результате белки и липиды в избыточном количестве проникают в первичную мочу и, реабсорбируясь, накапливаются в канальцевом эпителии. Развивается белковая и жировая дегенерация тубулярных клеток, отчётливо видимая при световой мик- роскопии, что в прежнее время дало повод называть патологический процесс «липидным нефрозом».
Основные симптомы и методы лечения острого гломерулонефрита
Признаки данного недуга практически всегда проявляются очень ярко, поэтому пропустить это заболевание невероятно сложно.
Как правило, в острой фазе болезнь сопровождают следующие симптомы:
- общая слабость, в том числе мышечная;
- повышенная утомляемость, невозможность выполнять привычные дела, чрезмерная сонливость;
- сильная жажда;
- постепенное снижение выделяемой в течение суток мочи;
- изменение цвета выделений;
- заметная отечность, которая начинается с лица и распространяется в область поясницы и нижних конечностей;
- головная боль;
- тошнота и приступы рвоты;
- ухудшение зрения;
- одновременное повышение верхнего и нижнего артериального давления. Данный симптом может указывать на возможный переход заболевания в хроническую стадию. Если ситуация не приходит в норму на протяжении 3-4 месяцев, и гипертония сохраняется, несмотря на все принятые меры, вероятнее всего, за острым гломерулонефритом последовали осложнения, и данный недуг принял хроническую форму.
Острый гломерулонефрит может спровоцировать и другие осложнения, а именно:
- острая почечная или сердечная недостаточность;
- внутримозговое кровоизлияние;
- преэклампсия или эклампсия;
- отек мозга.
Именно поэтому, чтобы не допустить развития подобных осложнений, лечение данного заболевания следует начинать сразу же после обнаружения первых признаков недуга. Как правило, если ребенок сам не жалуется родителям на изменения своего состояния, мама и папа начинают подозревать неладное по изменению цвета мочи крохи.
Причины гломерулонефрита
Выделяют иммунные и неиммунные гломерулонефриты.
Врожденные и наследственные заболевания почек, сопровождающиеся поражением клубочков, можно лишь условно отнести к гломерулопатиям, так как при них отмечаются генетически детермиеированные повреждения не только клубочков, но и канальцев, почечной паренхимы и сосудов почек. Гломерулонефрит может развиться в любом возрасте, но наиболее часто он возникает между 7 и 12 годами жизни.
Наследственный нефрит чаще наследуется по доминантному типу, сцепленному с X-хромосомой, что не исключает другого типа наследования.
Выделяют следующте варианты наследственного нефрита:
— синдром Альпорта
— гематурический синдром без тугоухости
Первый включает поражение почек, глаз, слухового нерва. Поражение почек проявляется в виде микрогематурии, возможны протеинурия, цилиндрурия. Мочевой синдром усиливается в подростковом возрасте и у взрослых. Прогноз чаще неблагоприятный. Глухота отмечается у половины мальчиков с наследственным нефритом.
Гематурический синдром без тугоухости проявляется микрогематурией, встречается у детей обоих полов, прогноз в большинстве случаев благоприятный.
Адекватная оценка клинических проявлений наследственных нефритов имеет большое значение, так как своевременное их отличие от приобретенного гломерулонефрита позволяет правильно определить объем необходимой терапии.
В последнее время принято выделять первичный гломерулонефрит, который развивается через несколько недель после воздействия на ткань почки инфекционных, аллергических и других факторов. Вторичный или системный гломерулонефрит возникает при ревматизме, геморрагическом васкулите, узелковом периартериите, криоглобулинемии и др.
Первичный гломерулонефрит — полиэтиологическое заболевание. Часто причиной развития заболевания является стрептококковая инфекция или стафилококковая. Доказана большая роль в развитии заболевания вирусов (цитомегаловируса, герпесвируса, HBs-Ag). Спорным остаётся вопрос о роли солнечных лучей, переохлаждения, химических и лекарственных веществ.
Симптомы
Болезнь обычно протекает у детей остро. Для гломерулонефрита характерны такие признаки:
- Боль в поясничной зоне.
- Отечность лица, особенно в области век.
- Гипертензия.
- Сокращение суточного количества выделяемой урины.
- Моча приобретает темно-ржавую окраску.
- Головная боль.
Самочувствие ухудшается резко и стремительно. Большую опасность представляет быстропрогрессирующая форма гломерулонефрита острого типа. Тогда к общей симптоматике добавляются такие проявления:
- Наличие в моче хлопьев.
- Появление кровяных сгустков в урине.
- Присутствие большого числа белковых телец в моче.
Бывает, что патология протекает скрыто. Тогда большинство описанных выше признаков у ребенка не наблюдается. Распознать болезнь можно лишь во время профилактического обследования и сдачи анализов.
Профилактика
Профилактические мероприятия: адекватное и актуальное лечение ОРВИ, гриппа, других инфекций дыхательных путей; полностью исключить из рациона питания аллергены, придерживаться режимов сна, питания; избегать гнойных повреждений на коже. Как таковой профилактики хронического гломерулонефрита не существует, только постоянное наблюдение. Как видим, гломерулонефрит — очень тяжелое и серьезное заболевание, которое может служить пусковым механизмом развития многих осложнений. Поэтому ни в коем случае не стоит заниматься самолечением, а при первых недомоганиях следует обратиться к врачу и соблюдать все его рекомедации.
Общие сведения
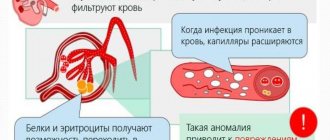
Перед тем как ознакомиться с причинами возникновения гломерулонефрита, следует ознакомиться с функциями почек и механизмом их работы. Основные функции почек — это выведение из организма продуктов распада белков, токсических чужеродных соединений, избытка органических и неорганических частиц. Также почки участвуют в образовании крови и отвечают за уровень кровяного давления.
Нефрон — это структурная единица почки, которая состоит из канальцев и клубочков в почках. Вот когда эти самые клубочки повреждаются, нарушается процесс очистки крови от вредных веществ. В мочу вместе с солями начинают выходить эритроциты, а также белок. При диагностике гломерулонефрита у детей наблюдаются большие потери белка и в ситуации уменьшения эритроцитов есть риск проявления анемии.
Гломерулонефрит встречается достаточно часто, более того, занимает вторую «призовую» позицию среди патологий почек, поступившись только заболеваниям мочевыводящей системы. Болеют им чаще всего детки возрастом 2−12 лет. У маленьких детей до 2-х лет этот недуг диагностируют достаточно редко. Среди девочек подтверждают диагноз в два раза реже, чем среди мальчиков. Особенно опасен гломерулонефрит деткам, так как существует риск появления недостаточности почек и шанс иметь инвалидность в раннем возрасте.
Причины
Выявить причину возникновения данной патологии у детей удается 80-90%, а вот в случае хронической формы, только в 5-10%. Обусловлен такой разбег в процентах тем, что основными причинами возникновения гломерунефрита является инфекция.
Энтерококки – возбудители заболевнаия
Это могут быть бактерии (нефритогенные штаммы гемолитического стрептококка группы А, энтерококки, пневмококки, стафилококки), паразиты (токсоплазма, возбудитель малярии), вирусы (кори, ветряной оспы, краснухи, гепатита В), грибы, например кандида. Иногда спровоцировать развитие острой формы могут неинфекционные факторы, такие как вакцина, чужеродный белок, сыворотка, лекарства, пыльца растения, токсины.
Развитию острой формы может способствовать перенесенная за две недели ангина, фарингит, скарлатина, пневмония, импетиго, стрептодермия и другие заболевания спровоцированные стрептококковой палочкой.
Хронический гломерулонефрит у детей развивается как следствие несвоевременно вылеченного воспалительного процесса.
Основной причиной развития гломерулонефрита является генетическая составляющая детерминированного иммунного ответа на воздействие антигенов, присущего каждому отдельному организму.
В результате такого ответа образуются специфические иммунные комплексы, которые и повреждают слабые капилляры в почечных клубочках. Такие повреждения в свою очередь и приводят к возникновению нарушений в микроциркуляции, а дальше к воспалительному и дистрофическому изменению в почке.
Зачастую гломерулонефрит развивается с заболеваниями соединительных тканей. Кроме того, развиться болезнь может при наличии наследственно обусловленной аномалии, например дисфункции Т-клеток или при наследственном дефиците С7 и С6 фракций комплемента и антитромбина.
Дети могут находится в зоне риска развития гломерулонефрита, если у них имеется отягощенная наследственность, они являются носителями нефритических штампов стрептококковой инфекции группы А, имеют повышенную чувствительность к стрептококкам, или у них имеется наличие очаговой хронической инфекции на коже или в носоглотке.
Для развития гломерулонефрита из латентной стрептококковой инфекции достаточно переохладить организм, заболеть ОРВИ.
На протекание болезни у детей могут влиять особенности физиологии. Так у детей течение гломерунефрита может быть осложнено функциональной незрелостью почки, а так же своеобразной реактивностью организма (изменение в иммунопатологических реакциях).
Если у ребенка хроническое рыхлое горло, следует сдать мазок на стрепкоковую инфекцию. Ведь существует большая вероятность появления осложнений в виде гломерулонефрита.
Диагностика
Диагностировать болезнь можно следующими анализами:
- биохимический анализ мочи и анализ по Нечипоренко (на наличие белка в мочи);
- анализ крови, который покажет увеличение СОЭ, анемию, снижение белка, увеличение глобулинов, снижение альбуминов;
- иммунологическое тестирование, оно выявит наличие антител к стрептококку;
- биопсия.
Дополнительно доктор может назначить:
- УЗИ почек;
- пункционную биопсию;
- компьютерную томографию;
- рентген грудной клетки;
- рентген почек.
Больного обследует отоларинголог, стоматолог, офтальмолог и генетик для выявления причин инфекции.