УРОДИНАМИКА
УРОДИНАМИКА
(греч. uron моча + dynamikos относящийся к силе, силовой) — процесс активного выведения мочи из организма в результате координированной деятельности нервно-мышечного аппарата чашечек, почечных лоханок, мочеточников, мочевого пузыря и мочеиспускательного канала.
Выделение мочи из протоков почечных сосочков в лоханку (см. Почки) осуществляется под действием двух факторов — секреторного давления в канальцевом аппарате почки, равного 36,7—51,5 мм рт. ст., и двухфазной активности чашечек.
Когда мускулатура чашечки расслаблена (первая диастолическая фаза, продолжающаяся в среднем 4 сек.), моча выделяется из протока почечного сосочка за счет градиента давления в канальцевом аппарате и чашечке. В это время сфинктер чашечки находится в замкнутом состоянии, что предотвращает затекание в нее мочи из лоханки. После заполнения чашечки мочой наступает вторая, систолическая, фаза, продолжающаяся 3 сек. В этой фазе происходит сокращение m. recludor calycis, m. levator fornicis, сфинктера свода и расслабление сфинктера чашечки, m. Ion -gitudinalis calycis, в результате чего моча под давлением 7,35 мм.рт. ст. перемещается в почечную лоханку.
Механизм передвижения мочи из почечной лоханки по мочеточники (см.) в мочевой пузырь точно не установлен. Существуют две теории транспорта мочи по мочеточнику — так наз. цистоидная и перистальтическая. Согласно цистоидной теории, верхние мочевые пути состоят из лоханочной и 2—4 мочеточниковых динамических секций — цистоидов, к-рые взаимодействуют по типу «выталкивание — запирание». В первом цистоиде роль детрузора (изгоняющей мышцы) выполняет лоханка, роль сфинктера (замыкающей мышцы) — лоханочно-мочеточниковый сегмент. В мочеточнике детрузором каждой динамической секции является соответствующий участок мочеточника, сфинктером — кавернозноподобные сосудистые образования. Последовательное сокращение вышележащих и расслабление нижележащих цистоидов обеспечивает постепенное продвижение порции мочи в мочевой пузырь.
Перистальтическая теория отрицает наличие цистоидов и объясняет процесс мочевыведения перистальтической активностью мочеточника, к-рая зависит от диуреза (см.). При малом диурезе (до 3—4 мл/мин/1,73 м2 поверхности тела) имеет место дискретный тип мочевыведения, к-рый осуществляется следующим образом. Накопление мочи в лоханке сопровождается повышением давления в ней. Когда давление достигает критического уровня (10—12 см вод. ст.), происходит открытие и заполнение мочой лоханочно-мочеточникового сегмента. Возникающее при этом растяжение стенок сегмента порождает перистальтическую волну, к-рая распространяется по мочеточнику в дистальном направлении со скоростью 4,5 см/сек и сопровождается последовательным подъемом до 18—40 см вод. ст. давления по ходу канала мочеточника. Этот процесс и обусловливает продвижение отдельной порции мочи по мочеточнику. Частота следования перистальтических волн составляет 2—6 в 1 мин. Переход на перфузионный тип мочевыведения происходит при диурезе св. 3—4 мл/мин/1,73 м2 поверхности тела. При этом эвакуируемые порции мочи сливаются, и почечная лоханка, мочеточник и мочевой пузырь свободно сообщаются между собой. Перфузионный тип мочевыведения осуществляется за счет градиента давления в верхних и нижних мочевых путях. Давление в канале мочеточника достигает при этом 40 см вод. ст. и более. Быстроту перехода от дискретного к перфузионному типу мочевыведения под влиянием водной нагрузки или диуретиков используют для оценки функционального состояния верхних мочевых путей.
Уродинамика мочевого пузыря (см.) и мочеиспускательного канала (см.) характеризуется двумя фазами. В первую фазу происходит накопление мочи в мочевом пузыре до порогового объема 200—400 мл при низком (10—15 см вод. ст.) внутрипузырном и высоком (80—90 см вод. ст.) внутриуретральном давлении. Низкое внутрипузырное давление связано с адаптацией (расслаблением) детрузора, тогда как высокое внутриуретральное давление создается сокращением гладкомышечного внутреннего и поперечнополосатого наружного сфинктеров, тонусом мышц мочеиспускательного канала и дна таза. Отрицательный пузырно-уретральный градиент давления обеспечивает удержание мочи в мочевом пузыре.
Достижение порогового объема, т. е. объема, при к-ром наступает мочеиспускание (см.), сопровождается истощением адаптации детрузора и нарастанием его мышечного напряжения. Это приводит к повышению внутрипузырного давления и одновременно к расслаблению сфинктеров мочеиспускательного канала. Наступает вторая фаза У.— опорожнение мочевого пузыря и эвакуация мочи в мочеиспускательный канал. Фазу опорожнения оценивают по показателям микционного давления (давление в мочевом пузыре во время акта мочеиспускания), скорости потока мочи и сопротивлению в уретре.
Микционное давление характеризует силу сокращения детрузора и колеблется в пределах 50—85 см вод. ст. Оно не зависит от исходного объема мочевого пузыря и возраста пациента.
Наиболее доступной для определения и анализа характеристикой потока мочи является объемная скорость. Этот показатель находится в прямой зависимости от количества одномоментно выделенной мочи: при объеме до 200 мл объемная скорость потока составляет 14—24 мл/сек, при объеме более 200 мл — 25 — 35 мл/сек.
Объемная скорость потока мочи регулируется функциональным сечением мочеиспускательного канала, к-рое, в свою очередь, зависит от мышечного напряжения детрузора: чем больше исходный объем мочевого пузыря, тем выше мышечное напряжение детрузора, а следовательно, больше и эффективное сечение мочеиспускательного канала и объемная скорость потока мочи. Микционное давление не оказывает существенного влияния на объемную скорость потока мочи.
К наиболее важным показателям У. фазы опорожнения относится сопротивление в уретре, отражающее потерю энергии потоком мочи при прохождении его по мочеиспускательному каналу. Потеря энергии зависит от длины, диаметра, шероховатостей канала, вязкости мочи, турбулентности потока и, по данным Глисона (D. М. Gleason, 1976), составляет 50—70% у мужчин и 30 — 50% у женщин.
В 1976 г. В. С. Рябинский и В. Ф. Савин для характеристики У. нижних мочевых путей фазы опорожнения предложили еще один показатель — энергетическую эффективность мочеиспускания, или коэффициент полезного действия мочеиспускания, к-рый представляет собой отношение давления струи испускаемой мочи к микционному давлению. У больных хрон. пиелонефритом без обструкций мочевых путей коэффициент полезного действия мочеиспускания колеблется от 39 до 64%.
Частым нарушением У. при заболеваниях мочеполовых органов является обратный ток мочи (см. Рефлюкс). При значительном и внезапном повышении внутрилоханочного давления, а также при патол. изменениях свода чашечек возникают лоханочно-почечные рефлюксы — обратное затекание содержимого лоханки в паренхиму почек с последующим проникновением его в венозную или лимф. сеть. Лоханочно-почечные рефлюксы играют важную роль в патогенезе воспалительных заболеваний почек, могут явиться причиной резорбтивной лихорадки и острого пиелонефрита.
Пузырно-мочеточниковый рефлюкс может быть врожденным и приобретенным (вторичным). Возникновение врожденного пузырно-мочеточникового рефлюкса обусловлено пороком развития мышечного слоя терминального отдела мочеточника. Вторичный пузырно-мочеточниковый рефлюкс возникает при заболеваниях, нарушающих пассаж мочи из мочевого пузыря и тонус его мышечной стенки — склерозе шейки мочевого пузыря, стриктуре уретры, цистите, туберкулезе мочевого пузыря, аденоме и раке предстательной железы и др.
Наиболее тяжелые нарушения У. развиваются при препятствиях току мочи но ходу мочевых путей в связи с наличием камней, клапанов, рубцовых сужений, опухолей, добавочных сосудов и др., к-рые чаще всего встречаются в лоханочно-мочеточниковом, пузырно-мочеточниковом и пузырно-уретральном сегментах. При возникновении препятствия току мочи на уровне лоханочно-мочеточникового и пузырно-мочеточникового сегментов признаком расстройства У. является постепенный переход на необратимый перфузионный тип мочевыведения. Это проявляется увеличением емкости расположенных выше препятствия отделов мочевых путей, повышением гидростатического давления в них, угнетением сократительной активности гладкой мускулатуры. Возникновение препятствия на уровне пузырно-уретрального сегмента сопровождается повышением сопротивления в уретре. На этом фоне возникают вторичные структурно-функциональные изменения детрузора, имеющие три стадии развития: функциональных нарушений, компенсации и декомпенсации. Стадия функциональных нарушений характеризуется нормальным микционным давлением и низкой объемной скоростью потока мочи; стадия компенсации — повышенным микционным давлением и нормальной объемной скоростью потока; стадия декомпенсации — повышенным микционным давлением за счет включения внепузырных сил опорожнения (напряжение мышц передней брюшной стенки) и низкой объемной скорости потока мочи.
Исследование У. верхних мочевых путей проводят с помощью экскреторной урографии (см.), телевизионной пиелоуретероскопии (визуальное наблюдение на экране телевизора динамики контрастирования мочеточника и полостной системы почки), радиоизотопной ренографии (см. Ренография радиоизотопная), уретероманометрии (см. Катетеризация мочевых путей), электроуретеро-графии (см. Мочеточник, методы исследования). Для исследования У. нижних мочевых путей в фазу накопления мочи применяют ретроградную цистометрию (см. Мочевой пузырь), электромиографию уретрального и анального сфинктеров (см. Электромиография), профилометрию уретры (графическая регистрация давления на протяжении всего мочеиспускательного капала). Фазу отторожнения мочевого пузыря оценивают методами прямой цистометрии, урофлоуметрии (см.), электромиографии уретрального и анального сфинктеров.
Библиогр.:
Державин В. М. и др. Уродинамика верхних мочевых путей при пузырно-мочеточниковом рефлюксе у детей, Урол. и нефрол., N° 2, с. 11, 1982; Пытель А. Я. Лоханочно-почечные рефлюксы и их клиническое значение, М., 1959; Ряб и некий В. С. и Савин В. Ф. Уродинамофлоуметрия при заболеваниях нижних мочевых путей у мужчин, Урол. и нефрол., N 1, с. 34, 1976; Boyarsky S. a. Laba у Р. Principles of ureteral physiology, в кн.: The ureter, ed. by H. Bergman, p. 71, N. Y. a. o., 1981; Campbell W. A, Interpretation of pediatric urodynamics through bladder work calculation, J. Urol., (Baltimore), v. 94, p. 112, 1965; Gleason D. М., В o t t а с c i n i M. R. as D r a c h G. W. Urodynamics, ibid., v. 115, p. 356, 1976; Rankin J. T, Concepts of urethral resistance, Brit. J.; Urol., v. 39, p. 594, 1967.
В. М. Державин, E. Л. Вишневский.
Лапароскопическая резекция почки по поводу крупной опухоли
Пациентка Б.
, 54 лет.
Диагноз:
рак левой почки Т3aN0M0. Кисты почек.
Клинические проявления заболевания:
отсутствуют.
Краткие данные анамнеза:
при профилактическом обследовании в поликлинике по месту жительства по данным УЗИ выявлено объемное образование левой почки размером до 43 мм. По месту жительства пациентке предложена нефрэктомия, от которой она отказалась. Госпитализирована в плановом порядке для оперативного лечения.
При УЗИ
в верхнем сегменте правой почки определяются анэхогенные образования максимальным размером до 16 мм (кисты). В среднем сегменте левой почки визуализируется объемное эхонеоднородное образование с четкими ровными контурами размерами 43×36×39 мм (опухоль). В проекции нижнего сегмента правой почки определяются множественные анэхогенные образования максимальным размером до 10 мм (кисты). Подвижность почки сохранена.
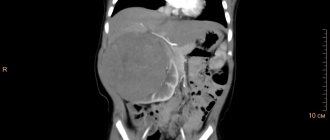
УЗИ: Опухоль правой почки
При МСКТ органов брюшной полости с контрастированием
в среднем сегменте левой почки определяется объемное образование, негомогенно-мягкотканной плотности, размерами 42×44×40 мм. После в/в контрастирования отмечается негомогенное накопление контрастного препарата образованием. Опухоль занимает всю толщу паренхимы, выступает за наружный контур почки, достигает и тесно прилежит к заднемедиальной поверхности селезенки, граница между этими структурами четко прослеживается не на всем протяжении. В обеих почках определяются немногочисленные кисты размерами от 3 до 16 мм.
МСКТ: Опухоль среднего сегмента правой почки
МСКТ: Опухоль среднего сегмента правой почки
По данным компьютерного моделирования (3D)
патологического процесса: левая почки кровоснабжается двумя почечными артериями, отток крови осуществляется через 2 почечные вены. Добавочная почечная артерия располагается позади основной почечной артерии. Опухоль прорастает в синус почки, прилежит к средней группе чашечек.
3D-моделирование. Правая почка кровоснабжается двумя почечными артериями. Опухоль тесно прилежит к чашечкам.
По данным динамической сцинтиграфии почек
накопительно-выделительная функция почек сохранена, нарушения уродинамики лоханки левой почки.
При остеосцинтиграфии
метастазы в костях не обнаружены.
С целью избавления пациентки от опухоли почки и предотвращения прогрессирования опухолевого процесса выполнена лапароскопическая атипичная резекция (энуклеорезекция) левой почки с опухолью. Во время резекции временно пережаты обе почечные артерии. Время тепловой ишемии – 16 минут.
Послеоперационный период протекал без осложнений. Проводилась антибактериальная, противовоспалительная терапия. Страховой дренаж и уретральный катетер удалены на 2-е сутки после операции. При контрольном УЗИ патологических изменений не обнаружено. На 4-е сутки пациентка выписана домой.
Удаленная часть почки с опухолью.
Опухоль почки в разрезе.
Гистологическое заключение
– светло-клеточный почечно-клеточный рак умеренной степени дифференцировки без прорастания в паранефральную клетчатку.
Проводится динамическое наблюдение.
Хирург
— к.м.н. Пшихачев Ахмед Мухамедович.
Почему в почках образуются кальцинаты: необходимое лечение и диета
Почки являются уязвимым органом, который чувствителен к различным инфекциям, повреждениям и простуде.
Поэтому требуется постоянно контролировать их здоровье и при появлении каких-либо проблем сразу заниматься лечением.
Почки выводят из организма с мочой все лишние вещества, очищая его от неблагоприятных соединений, поэтому важна стабильность их работы.
Специалисты рекомендуют периодически проходить плановые анализы и ультразвуковое исследование почек.
Особенности кальцинатов
При нарушенных обменных процессов, в почечной паренхиме откладываются соли кальция – кальцинаты.
Это самые распространенные конкрементоподобные образования, представляющие собой области омертвевших почечных тканей, покрытых плотным осадком кальциевых солей.
Они образуются в зоне инфильтрационных воспалений.
Часто развитие кальцинатов наблюдается при сопутствующих болезнях.
Камни в почках могут выявляться у взрослых людей и новорожденных (независимо от возраста и пола).
Причины возникновения
Вместе с мочой из организма удаляются соли. При нарушенных процессах обмена веществ, в почках накапливаются нежелательные компоненты, превращающиеся в камни без правильного лечения.
Они могут возникнуть в виде кальцинатов – отложений солей кальция, которые откладываются на стенках почек, нарушая их функции.
Выделяют большое количество факторов, которые могут спровоцировать кальциноз почек. Это проявляется при дисфункции мочеиспускательной системы или ее воспалении.
Часто образования выявляются у женщин в период беременности, в плаценте. Причиной их появления могут быть перенесенные внутриутробные инфекции. Также наличие отложений может свидетельствовать о нарушенном кровообращении плаценты.
То есть камни сигнализируют о неблагоприятных процессах или некачественной терапии болезней.
При массовом скоплении кальцинатов следует пройти качественную диагностику и обратиться к врачу для назначения лечебных мероприятий.
Болезни — провокаторы
В основном кальцинаты развиваются при воспалении почек – гломерулонефрите. Также подобная патология может проявляться после невылеченного или недавно перенесенного туберкулеза почек.
Подобного рода отложения образуются при табулопатии, базедовой болезни, цистинозе, недостатке витамина Д, почечной недостаточности, пиелонефрите.
Кальциноз почек характерен для спортсменов, потребляющих белок в больших объемах.
При этом отсутствуют симптомы поражения почек, и патологию удается выявить в результате медицинского осмотра и ультразвукового исследования.
Разновидности отложений
Состояние, характеризующее появление кальцинатов в моче, называется нефрокальциноз, который бывает первичный и вторичный:
- При нарушенном развитии и врожденных болезнях мочевыделительных органов, когда поражаются канальцы (тубулопатия), происходит выпадение кальция в зоне сосочков и ухудшение процессов фильтрации. Такое явление называется первичным нефрокальцинозом, он характеризуется отложениями кальция в проксимальной области нефрона.
- Вторичный нефрокальциноз образуется при склерозе, ишемическом некрозе почечных тканей в результате опухолевого процесса или патологии сосудов. Иногда он проявляется при отравлении ртутью или избытке лекарственных средств (этакриновых диуретиков и амфотерицина В). В данном случае кальций накапливается на всех отделах нефрона.
Особенности клинической картины
Заболевание может протекать бессимптомно (если кальцинозом не снижаются фильтрационные способности почек и нет обтурации мочеточника).
В остальных ситуациях симптомами кальциноза почек являются:
- общее недомогание;
- нарушение работы ЖКТ;
- запоры;
- зуд;
- болевые ощущения в суставах;
- быстрое утомление;
- головокружение;
- снижение аппетита и сна.
Эти симптомы связаны с закупоркой мочевыводящих путей камнями.
Также в моче могут выявляться небольшие ураты и слизь. Образование крупного размера может закупорить просвет в мочеточнике, вызывая сильные боли и появление крови в моче.
При большом количестве кальцинатов и при увеличении их размеров проявляются такие симптомы:
- обильное и частое мочеиспускание;
- боли в области поясницы;
- более желтый оттенок кожи;
- отечность конечностей;
- неприятный запах из ротовой полости (при скоплении в крови мочевых токсинов);
- обезвоженность организма, сильная и неутолимая жажда;
- увеличение артериального давления;
- увеличение количества белка в моче.
Методы диагностики
Определить отложение тех или иных отложений в почках врач может с помощью рентгенологического исследования.
Из-за того, что консистенция камня схожа с костью, на рентгеновском снимке хорошо просматривается плотное камневидное образование.
Более детальное исследование может проводиться с помощью магнитно-резонансной или компьютерной томографии. При этом определяются точные параметры и расположение кальцината.
На ранних этапах эффективным методом исследования считается пункционная биопсия, так как с помощью рентгена и УЗИ не удается увидеть патологические изменения.
УЗИ почек требуется по большей части для выявления сопутствующих заболеваний почек.
Также врач назначает анализы крови и мочи на концентрацию этого компонента. Требуется обследование уровня паратгормона и витамина Д.
Проводится биохимическое исследование крови и мочи, где выявляется наличие фосфора и кальция, кислотно-щелочной баланс, активность щелочной фосфатазы и выведение оксипролина с уриной.
Что можно и нужно сделать?
Основной целью лечения является устранение факторов, которые провоцируют кальциноз почек.
Для нормализации объема кальция используются следующие методы:
- вводится цитрата и гидрокарбоната натрия;
- при алкалозе назначается хлорид (аммоний) натрия (для изменения баланса к щелочной среде), при ацидозе вводится аспарагинат (цитрат) калия (для изменения баланса к кислой среде);
- витамины группы В;
- питание с ограниченным поступлением в организм ионов кальция.
Особенности питания
Диета при кальцинатах в почках имеет первостепенное значение.
Для уменьшения поступления кальция в организм, ограничивается потребление семян подсолнуха, горчицы, кунжута.
Также не следует употреблять в пищу:
- твердые и плавленые сыры;
- халву;
- брынзу;
- миндаль;
- сгущенное молоко;
- дрожжи;
- пшеничную муку и отруби;
- грецкие и мускатные орехи;
- укроп;
- петрушку;
- мак;
- бобовые;
- молоко;
- чеснок;
- овсянку;
- сметану;
- творог;
- черный хлеб и капусту.
Основное питание соответствует лечебному столу №7 (для снижения экстрактивных компонентов и ускоренного вывода шлаков).
Исключается соль, добавляется в рацион кинза, корица, лимонная кислота, тмин.
Также для выведения солей применяются следующие меры:
- применение мочегонных средств и трав (но объем жидкости не увеличивается);
- использование противовоспалительных средств, так как выводящиеся соли вызывают боли, раздражая слизистую.
Профилактические меры
Основных принципов профилактики кальциноза нет, так как существует очень много причин появления патологического процесса.
Но врачи советуют проводить своевременное и комплексное лечение воспалительных и инфекционных болезней.
Нужно следить за питанием, потребляя качественные продукты и контролируя состав питьевой воды. Также нужно вести активный образ жизни.
Срок выздоровления зависит от стадии патологического процесса.
В основном на начальных этапах терапия становится эффективной, но при развитии почечной недостаточности и прогрессировании могут развиваться тяжелые осложнения с появлением уремии, что без операции могут привести к смерти.
Что такое микролитиаз почек и как его лечить?
Микролитиаз почек – это начальная стадия мочекаменной болезни, при которой происходит формирование мелких камней. Для этой патологий характерно появление болей в области поясницы, частые позывы к мочеиспусканию и другие симптомы.
Причины возникновения
Микролитиаз почки возникает по ряду причин, среди которых выделяют:
- Наследственность. Генетически обусловленные нарушения метаболизма провоцируют активное отложение солей.
- Хронические патологии, поразившие органы ЖКТ и мочеполовой системы. Подобные заболевания нарушают работу почек, мочевого пузыря, поэтому они не способны нормально и своевременно выводить из организма отложения.
- Врожденные аномалии в структуре органов малого таза, из-за чего возникают частые застои урины.
- Патологии костей. Нарушение костной структуры приводит к повышению уровня кальция в организме.
- Регулярное потребление жидкости в малых объемах. Это приводит к тому, что моча образуется в меньшем количестве.
- Регулярное употребление продуктов, которые повышают уровень кислотности урины, что провоцирует активный рост некоторых видов почечных камней.
- Проживание в жарком и сухом климате. Такие условия провоцируют активное потоотделение, в связи с чем моча становится более концентрированной, и микролиты начинают выпадать в осадок.
- Обильное потребление продуктов с высоким содержанием соли.
Основные симптомы
Симптомы микролитиаза на начальных стадиях практически не проявляют себя. Из-за этого большинство пациентов обращаются за помощью к врачу, когда заболевание приобрело запущенную форму. Микролитиаз обеих почек нередко провоцирует развитие солевого диатеза. А лечение последнего недуга представляет собой довольно сложный процесс.
Симптоматика микролитиаза проявляется в виде:
- Болевого синдрома. Обычно он локализуется в области поясницы, но может иррадировать в район промежности и нижней части живота. Нередко боль возникает при ходьбе. В данном случае ее отмечают в крестцовом и поясничном отделах.
- Высокого давления.
- Учащенного мочеиспускания. Моча при микролитиазе почки приобретает темный оттенок. В ней могут встречаться небольшие сгустки крови.
- Отеков, поразивших различные части тела.
- Ухудшения самочувствия, слабость во время выполнения физических нагрузок.
Варианты лечения зависят от химического состава солевых отложений:
- Ураты. Представляют собой кристаллы, полученные из солей мочевой кислоты.
- Оксалаты. Появляется при избыточном содержании щавелевой кислоты.
- Фосфаты. Формируются при превышении допустимой нормы фосфатной кислоты.
Методы диагностики
Диагностика микролитиаза предполагает проведение следующих мероприятий:
- Анализ мочи, при котором определяется уровень солей, наличие/отсутствие патогенной микрофлоры и другие параметры.
- Анализ крови. Он позволяет выяснить, протекают ли в организме воспалительные процессы, вызванные повторным инфицированием.
- Биохимический анализ крови. Проводится с целью выявления характера нарушений обмена веществ.
- УЗИ. Ультразвук является главным инструментарием при исследовании поражений почек.
- Рентгеновское облучение. В организм вводится контрастное вещество, при помощи которого на аппарате проявляются камни. Недостатком такого метода является то, что часть микролитов остаются скрытыми от данного вида излучения.
Варианты лечения
Чтобы избежать возникновения серьезных осложнений, при появлении первых симптомов микролитиаза почек, необходимо обратиться за помощью к врачу.
Лечение микролитиаза предполагает соблюдение специальной диеты и прием лекарственных препаратов. Медикаменты подбираются в зависимости от вида солевых отложений. Помимо этого, медикаментозная терапия предполагает прием препаратов, обладающих спазмолитическими и мочегонными свойствами. Их назначают для того, чтобы облегчить процесс выведения микролитов естественным путем.
В случае если болезнь осложнена инфекцией, лечение дополняется препаратами, действие которых направлено на подавление очагов воспаления и патогенной микрофлоры.
Хороших результатов в лечении можно добиться, используя методы народной медицины. Они включают в себя регулярный прием отваров и настоев, обладающих мочегонными и противовоспалительными свойствами.
Диетотерапия
Обязательным условием эффективного лечения микролитиаза является соблюдение специальной диеты. Как и медикаментозная терапия, подбор диеты зависит от типа солевых отложений:
- Фосфаты. Необходимо исключить или огранить потребление фруктов, овощей и молочных продуктов. Их можно заменить мясом, рыбой, мучными изделиями.
- Ураты. Отказаться от потребления продуктов богатых содержанием кальция. Рекомендуется: отварное мясо, рыба, яйца, масло и разнообразные крупы.
- Оксалаты. Следует исключить продукты содержащие в себе щавелевую кислоту: щавель, крепкий кофе, картофель, зеленый салат и так далее. Рекомендованные продукты: хлеб, молоко, ягоды, фрукты, макароны, яйца и крупы.
Микролитиаз почек – это заболевание, которое редко доставляет неудобства человеку. В первую очередь это связано с тем, что начальная стадия патологии не имеет характерных симптомов. Для более эффективного лечения необходимо следовать рекомендациям врача, соблюдать диету, отказаться от вредных привычек.