На протяжении длительного времени в РФ производился анализ показателей, которые отражают распространение урологических недугов среди всех категорий населения. Согласно собранным статистическим данным было выявлено, что с 2002 года число людей, страдающих от различных болезней мочевыделительной системы, увеличилось более чем на 15–20%.
Урологические заболевания в запущенной стадии могут служить причиной как значительных осложнений, так и летального исхода, потому ранняя их диагностика может позволить пациентам вовремя произвести должное лечение. Одним из наиболее доступных и информативных методов исследования является УЗИ почек и мочевого пузыря.
Принцип воздействия ультразвука на организм
Ультразвуковое исследование представляется возможным благодаря импульсам, которые исходят от небольшого датчика, проникая затем через кожный покров во внутреннюю среду организма. При непосредственном осуществлении УЗИ почек и мочевого пузыря генерируемые беззвучные волны входят в контакт с органами и тканями тела: если составляющие организма неоднородные и плотные, звуковые колебания отразятся от них: если однородные и жидкие – поглотятся.
На следующем этапе УЗИ датчик улавливает отраженные импульсы и передает их на специальный медицинский компьютер, который производит подробный анализ данных и выводит соответствующее изображение на монитор.
Современное медицинское оборудование для проведения УЗ-процедур
Когда требуется прохождение УЗИ?
- При появлении кровяных выделений при мочеиспускании и частых позывов к испражнению врачом назначается проведение УЗИ;
- Жжение и болезненность при деуринации, сложность с выходом мочи, выход ее небольшими порциями с перерывами;
- Выявление на лабораторных исследованиях крови и мочи любых патологий;
- В целях профилактики и контроля назначенной лечебной схемы при болезнях мочеточника, а также в случаях предоперационной подготовки и подготовки к трансплантации почки.
Как делают УЗИ почек и мочевого пузыря?
Специалисты проводят сонографию 4-мя способами, с каждым из которых следует ознакомиться прежде, чем посетить диагностический кабинет:
| Наименование метода | Особенности | Объекты обследования | Кому назначают |
| Трансабдоминальный | Наиболее распространенный вид диагностики, который подразумевает нанесение на поверхность датчика особого геля, улучшающего проводимость импульсов. Во время УЗИ аппарат медленно скользит по поверхности кожи, просвечивая брюшную полость. При исследовании специалист также производит безболезненные надавливания на некоторые участки живота с целью улучшения визуализации. | Сканируются такие органы, как мочевой пузырь, мочеточники и почки. | М/Ж |
| Трансуретральный | Тонкий датчик вводится в мочеиспускательный канал. ТУУЗИ назначается крайне редко по причине высокой вероятности повреждения органа, а также применения обезболивающих препаратов. | Изучается преимущественно состояние уретры, мочевого пузыря. | М |
| Трансвагинальный | Данный метод исследования позволяет максимально четко рассмотреть половые органы. Сонологи при ТВУЗИ применяют продолговатое устройство, предназначенное для введения во влагалище. С целью безопасности на верхнюю часть датчика до сеанса надевают кондом . | Диагностика выявляет патологии мочеполовой женской системы (в том числе яичников и матки). | Ж |
| Трансректальный | ТРУЗИ проводят через нижнюю часть кишечника – прямую кишку как мужчинам, так и женщинам. | УЗИ проходят для дополнительного сканирования предстательной железы (простаты), матки и прямой кишки. | М/Ж |
Диагностика занимает в среднем 15–25 минут, в особых случаях процедура может продолжаться чуть больше получаса. Расшифровка УЗИ осуществляется на месте, а результаты выдаются либо пациенту, либо его лечащему врачу. Если у девушки/женщины не наблюдается нарушения девственной плевы, об этом следует в обязательном порядке уведомить специалиста.
Какие показатели исследуются на УЗИ мочевыводящих путей?
Врачом – сонологом при обследовании оцениваются следующие показатели:
- однородность ткани в обследуемом участке;
- развитие опухолей и других образований (полипы, кисты);
- при выявлении непроходимости изучают первопричину патологического процесса;
- количество расширений в мочевыводящих путях;
- имеется ли вхождение терминальной области мочеточникового канала в мочевой пузырь;
- проверяются аномалии в строении мочевыводящих путей;
- обследуются почечные чашечки и лоханки;
- исследуют просвет в мочеточнике, в случае его закупорки выясняют причину;
- при онкологии оценивают распространение метастаз и степень поражения соседних тканей.
При назначении обследования мочеточников на УЗИ существует ряд правил, соблюдение которых гарантирует точный результат:
- для хорошей визуализации и оценки структуры мочевого пузыря и мочеточника нужно наполнить мочевой пузырь до максимального состояния. Для этого пациента за 2 часа до планируемой процедуры просят выпить полтора или 2 л воды и избегать опорожнения мочевого пузыря. Нельзя употреблять газировку, но разрешены соки, компоты или некрепкий чай;
- в некоторых случаях пациенту запрещается мочеиспускание в течение 6 часов до планируемого обследования. Особенно сложно бывает пациентам с частыми позывами к посещению туалета. Если удержаться невозможно, допускается помочиться совсем немного, а затем снова выпить пару стаканов жидкости. В таком случае к началу процедуры мочевой пузырь снова будет полным;
- если УЗИ будет проводиться в первой половине дня, утром, можно не пить дополнительную воду, просто избегать утреннего мочеиспускание. В некоторых случаях пациентам это сделать невозможно, тогда врачами рекомендуется поставить будильник на 3 часа ночи и сходить в туалет;
- если обследование показано для беременной женщине на стадии позже первого триместра, то наполнения мочевого пузыря не требуется;
- при недержании мочи пациентам ставят катетер в мочевой пузырь, вводя через него жидкость в орган;
- при необходимости осмотра на УЗИ не только мочеточников, но и простаты, специалистами может проводиться ректальный способ осмотра, для этого пациента предварительно просят очистить полость кишечника, сделав клизму. У пациентов с повышенным метеоризмом скопление газов может помешать процедуре, поэтому за пару дней нужно отказаться от любых продуктов, которые могут повысить газообразование;
- кроме случаев метеоризма, особенностей в рационе при подготовке к процедуре нет. Проведение УЗИ не зависит от степени наполненности желудочно-кишечного тракта.
Ещё по теме: Что делать, если больно при попадании свечи в мочеиспускательный канал?
УЗИ мочеточников делается параллельно с другими обследованиями, к примеру, биопсией почки. Сам метод биопсии подразумевает захват небольшого биоматериала для дальнейшего его обследования.
Как правило, при биопсии используются прокол закрытого типа. Подготовка к проведению биопсии требует дополнительной сдачи мочи и крови на лабораторные исследования, при повышенном давлении необходимо пропить гипотензивные препараты и ограничить прием других лекарственных средств.
Как правило, УЗИ мочеточников делается параллельно с УЗИ почек. Процедура выполняется через влагалище или задний проход, а также через стенку брюшины. Чаще всего специалистами используются внешние способы обследования, за исключением случаев ожирения или сложных диагнозов.
Пациент ложится на спину, на поверхность живота ему наносят гель и начинают диагностику. У женщин при трансвагинальном способе необходимо согнуть в коленях ноги, а при трансректальном способе у мужчин – лечь на бок, подтянув колени к животу. Специалистам вводится особый датчик в задний проход или во влагалище. Для безболезненности на прибор наносится смазка – гель или используется специальная насадка
. В некоторых случаях нужно использовать сразу несколько способов, особенно в случае спорного диагноза или необходимости тщательного рассмотрения. По продолжительности УЗИ занимает около 10 минут, пациент не чувствует дискомфорта или боли. Расшифровкой занимается не специалист, который проводит диагностику, а лечащий уролог.
Каковы показания к назначению сонографии?
Выписать специальное направление на УЗИ почек и мочевого пузыря могут несколько специалистов узкого профиля, например, нефролог, венеролог, гинеколог, уролог. Причины, согласно которым назначается исследование, довольно разнообразны. Среди основных показаний выделяются следующие:
Как делается УЗИ мочевого пузыря у женщин?
- хронический отек в области ног;
- мочекаменная болезнь;
- наличие у пациента каких-либо аномалий развития органов мочеполовой системы;
- острые и тянущие боли в области поясницы;
- травматизация мочевого пузыря или почек;
- недержание мочи;
- нарушения в работе эндокринной системы;
- воспалительный процесс в области брюшной полости;
- патологии обмена веществ;
- резкая боль при мочеиспускании;
- обнаружение подозрительных новообразований;
- неизлечимая гипертензия (повышенное АД) и пр.
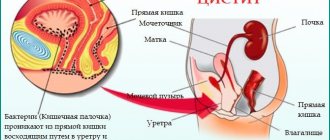
Достаточно часто люди не обращают особого внимания на наличие в моче кровяных сгустков или приобретение жидкостью крайне странного оттенка, и напрасно. Подобные признаки являются наиболее тревожными среди прочих. Если человек вовремя не обратится за квалифицированной помощью, у него может интенсивно развиться такое опасное заболевание, как опухоль.
Подозрительные показатели мочи, выявленные во время лабораторных исследований – серьезный повод для проведения УЗИ
Разновидности патологий мочеточника
К числу как самостоятельной врожденной патологии, так и приобретенного заболевания относится гипоплазия, которая характеризуется уменьшением диаметра выводного протока, вследствие чего полной или частичной его непроходимости.
При данном виде заболевания мочеточника показано исключительно хирургическое вмешательство, основной задачей которого является пластика пораженной области.
Еще одно врожденное заболевание, как эктопия мочеточника, заключается в аномальном расположении его устья. Это является причиной развития впоследствии пиелонефрита или уретерогидронефроза.
Редкая врожденная аномалия — удвоение мочеточника в результате удвоения почки, а также ретрокавальный мочеточник (нетипичное расположение). Если патологии не сопровождается негативными симптомами, то пациент просто находится под наблюдением.
К разновидностям патологических изменений в мочеточнике следует отнести дилатацию и уретеролитиаз, характеризующиеся нарушением мочевыделительной функций протоков, а в запущенных случаях могут привести к различным тяжелым последствиям в работе почек (пиелонефрит).
Основной причиной данных недугов является наличие конкрементов у больного. Мочекаменные образования закрывают просвет выводного протока, нарушая тем самым отток мочи и расширяя его стенки. Дилатация разделена на несколько форм:
- Из-за невозможности вывода мочи в полость мочевого пузыря, жидкость возвращается обратно в почечную лоханку;
- Происходит движение жидкости из мочеточника в мочевой пузырь и обратно;
- Возникает обструкция – из-за различных преград затрудняется отток мочи.
Нейромышечная дисплазия (ахалазия) одного или двух протоков – одно из наиболее серьезных заболеваний, характеризующееся расширением данного органа преимущественно в нижней части, что способствует обратным поступлением выводимой жидкости вверх по проточному каналу.
Считается, что данный вид патологии имеет неврогенные фактора развития.
Фиброзный и кистозный пиелоуретериты — заболевание характеризуется разрастанием фиброзной ткани на стенках органа, которые в последствие могут привести к закупорке цистоидов мочеточника, а одной из основных причин развития данного недуга является нарушение синтеза коллагена в тканях организма больного.
Для кистозной формы патологии характерно появление новообразований множества пузырьков (кист), содержащих внутри себя жидкость и располагающихся в слизистой области оболочки мочеточника. Группы из множества пузырьков способствуют отеку органа, вследствие чего, канал расширятся и теряет свои ровные очертания стенок.
Наличие опухолей мочеточников не всегда несут в себе исключительно доброкачественную природу своего происхождения (например, полипы). Новообразования, как самостоятельные формы заболевания, встречаются крайне редко, однако делятся на две основные группы: соединительнотканные и эпителиальные.
Данные виды опухолей характеризуются своим быстрым ростом и, как следствие, наличию метастаз. Наиболее выраженным симптомом наличия рака мочеточника является примесь крови в моче больного, а по мере разрастания новообразования, постепенно затрудняется отток выводимой из организма жидкости и наступает полная закупорка канала.
Подобные виды раковых опухолей встречаются крайне редко – около 1% от всех патологий мочеточника, однако прогнозы жизни больных с данным видом недуга не утешительны, в особенности, если болезнь перешагнула первую стадию.
Выживаемость пациентов с 2 и 3 стадиями рака мочеточника составляет не более пяти лет.
Достаточно редким заболеванием является и дивертикул, которое является врожденным. Данная патология характеризуется наличием полого гиперэхогенного образования, соединенного с просветом канала, при этом размеры дивертикула могут быть различными. Обнаружить наличие данного недуга возможно на основании урограммы.
Не менее редким заболеванием является и лейкоплакия, которое обусловлено заменой уроэпителия ороговевающей тканью и может быть образовано на любом участке органа. Распознать патологию поможет уретерография и общий анализ мочи с высоким содержанием в нем эпителия плоского.
Как правильно сдавать общий анализ мочи читайте в нашей статье.
Крайне редкая форма заболевания мочеточника – малакоплакия, выраженная образованием множества мягкие узелок или бляшек на слизистых оболочках органа, которые в последствии могут перерасти в большие язвы.
Выпячивание нижнего конца выводного протока носит название уретероцеле. Данная форма патологии является врожденной и приводит к затруднению оттока мочи.
Нарушение части мочевика и патологические изменения в самих мочеточниках нередко происходят из-за наличия конкрементов, которые могут способствовать спайкам, сужению или расширению канала и быть проявлением таких форм заболеваний как шистозоматоз и стрикуны (закупорка просвета мочеточника).
Наиболее распространенным заболеванием мочеточника является уретрит, который обусловлен наличием травм и развитием воспалительного процесса, сопровождающегося наличием примесей крови и гноя в моче.
Наличие у больного таких сопутствующих заболеваний как туберкулеза мочевого пузыря и эндометриоза также могут быть причиной патологических процессов, происходящих с мочеточником.
Нередко происходит и защемление данного органа в период беременности. Такое состояние обусловлено давлением растущего плода ребенка на окружающие его органы.
Подготовка к эхографии
Для того чтобы УЗ-диагностика показывала в результате лишь достоверные данные, пациентам необходимо придерживаться некоторых несложных, но крайне важных рекомендаций относительно подготовительного этапа.
Использование лекарственных препаратов
Медики рекомендуют за 2–3 дня до диагностики отказаться от применения всех лекарственных средств, которые не несут жизненной необходимости для человека. Если пациент употреблял какие-либо препараты по особому назначению, об этом нужно сразу сообщить диагносту перед УЗИ, описав при возможности принцип действия основных компонентов. Желательно принести с собой инструкции от соответствующих лекарств – это значительно облегчит ознакомление специалиста с медикаментами.
Нормализация пищевого рациона
За 3–5 дней до проведения эхографии требуется исключить из рациона питания пищу, которая вызывает вздутие и газообразование в ЖКТ. Среди основных временно запретных продуктов находятся маринады, хлебобулочные изделия, кисломолочная продукция, полуфабрикаты, консервация, соления, свежие овощи, ягоды и фрукты. Также нельзя употреблять специи, острые соусы, фастфуд, жареные, вяленые и копченые блюда.
Нежирные сорта рыбы и мяса можно запекать в духовом шкафу или варить с минимальным количеством подсолнечного масла. Подобной термической обработке разрешается придавать небольшое количество овощей. Многие спрашивают: можно ли кушать сладости? На все кондитерские изделия и сдобу накладывается «вето». Но в случае необходимости позволяется несколько долек горького шоколада или 1 зефира в день.
Употребление жидкости
Во время подготовки к УЗИ не следует пить молоко, кефир, ряженку, энергетики, свежевыжатые и пакетированные соки, газировку, какао, кофе. Данные напитки при попадании в желудочно-кишечный тракт стимулируют активное проявление метеоризма и вздутия.
Жажду позволяется утолять чистой водой, зеленым чаем или компотом без сахара, отдавая предпочтение первой жидкости. За один день необходимо выпивать минимум 1,5 литра живительной влаги для хорошего функционирования всех систем организма. Мочевой пузырь при исследовании должен быть полным. Для этого нужно за 1 час до УЗИ употребить около 1 литра воды без газа.
Маленькому ребенку до 4–5 лет вполне достаточно за 30–40 минут до диагностики выпить 1–3 стакана жидкости в зависимости от комплекции и роста
Если женщине предстоит пройти ТВУЗИ, мочевой пузырь стоит опорожнить за несколько минут до сеанса.
Упразднение вредных привычек
Следует отметить, что за 3–4 дня до УЗИ пациентам следует отказаться от распития спиртных напитков любого вида, исключением не является и вино. Категорически запрещено являться в диагностический кабинет в состоянии алкогольного опьянения! Если человек не сумеет в этот же срок исключить табакокурение из личной коллекции вредных привычек, тогда необходимо за 5–7 часов до самой терапии выкурить последнюю сигарету. В противном случае показатели диагностики могут быть значительно искажены.
Соблюдение личной гигиены
Желательно перед УЗИ принять контрастный душ. При ожидании какого-либо метода ультразвукового исследования, кроме трансабдоминального, в обязательном порядке необходимо подмыться с использованием теплой воды и специальных средств, предназначенных для интимной гигиены. ТВУЗИ (трансвагинальная диагностика) не назначается в период менструации.
Причины образования полипов в мочеточнике у женщин: лечение и профилактика
На слизистой оболочке мочеиспускательного канала, под воздействием неблагоприятных факторов, начинается патологический процесс разрастания ткани.
В результате формируется небольшая опухоль на тонкой ножке – полип уретры.
Образование доброкачественное, но имеет тенденцию к росту и перерождению в злокачественную, поэтому требует скорейшей диагностики и хирургического лечения.
Основная информация
Полип мочеточника может быть диагностирован в любом возрасте и у пациентов любого пола. Различием является только место локализации новообразования.
Из-за отличий в строении мочеиспускательного канала у мужчин полипы чаще обнаруживаются рядом с предстательной железой и простатой.
У женщин же мочеточник более короткий и широкий, поэтому опухоль образуется у выхода в наружной части уретры или на задней стенке последнего (дистального) отдела мочеиспускательного канала.
Чаще патологии подвержены именно женщины. Из всех доброкачественных образований у женщин полипы диагностируются в 5% случаев.
Сама опухоль красного цвета, соединяется со стенкой мочеточника тонкой ножкой и, в отличие от рыхлой папилломы, имеет гладкую поверхность.
Полип обычно округлой или каплевидной формы и незначительных размеров, от 1 до 10 мм, но может разрастаться до более внушительного диаметра, перекрывающего просвет мочеточника.
Причины возникновения
Под влиянием неблагоприятных фактором организм включает механизм защиты, что и приводит к формированию новообразования. К причинам, способным спровоцировать возникновение образования, можно отнести:
- Травмирование слизистой мочеточника во время оперативного вмешательства, сексуального контакта или в результате выхода камней из органов мочевыделительной системы.
- Гормональные изменения, вызванные эндокринными нарушениями или возникшими в результате менопаузы.
- Прерывание беременности или трудные роды. Это также приводит к повреждению слизистой уретры.
- Воспалительные и инфекционные заболевания (кольпит, хронический уретрит, цервицит).
- Нарушения работы органов пищеварения и кишечника, вызванные неправильным питанием. В частности, патология может возникнуть вследствие продолжительных запоров.
- Наследственный фактор. Если у родителей диагностировались полипы в мочеточнике, то у ребенка тоже высока вероятность развития опухоли.
- Венерические инфекции. Спровоцировать формирование полипа может вирус герпеса и папилломавирус, трихомоноз, хламидиоз, гонорея, микоплазмоз, уреаплазмоз.
Прием некоторых медикаментозных препаратов, плохая экология, длительные стрессы, вредные привычки и плохое питание. Все эти причины, также могут привести к развитию опухоли.
Опасность заболевания
Несмотря на то, что образование является доброкачественным, к лечению полипа нужно подойти со всей серьезностью. Не удаленная своевременно опухоль может стать причиной возникновения тяжелых осложнений:
- повышается восприимчивость мочевого пузыря к инфекциям, а значит цистит будет появляться регулярно;
- в результате той же инфекции и затруднения мочеиспускания велика вероятность развития пиелонефрита;
- повреждение полипом слизистой мочеточника вызывает кровотечение, что в итоге приводит к возникновению анемии и перекрытию уретры сгустком крови;
- закупорка мочевыводящих путей и мочеиспускательного канала может произойти и вследствие значительно разросшегося новообразования;
- и самое опасное последствие – это перерождение полипа в раковую опухоль.
К какому врачу обращаться?
Обнаружив первые симптомы, не следует откладывать визит к врачу.
Можно обратиться к участковому терапевту, и он направит к подходящему специалисту.
Или можно самостоятельно записаться на прием к урологу, а женщинам к гинекологу.
Способы терапии
Если диагноз подтверждается, то врачом принимается решение о подходящем методе лечения.
При некрупной опухоли, не доставляющей дискомфорта пациенту, выбирается выжидательная тактика.
В таком случае никаких действий не предпринимается, а только осуществляется регулярный контроль за изменением размера новообразования.
Если же полип в уретре женщины крупный, вызывает кровотечение, быстро растет и сопровождается болезненными ощущениями, то обычное лечение не подойдет и назначается операция по его удалению.
Способов, которыми хирург может удалить полип много и метод оперативного вмешательства выбирается в зависимости от размера опухоли, ее локализации и сложности случая.
Криодеструкция
Замораживание опухоли жидким азотом (веществом, имеющим низкую температуру) проводят, если образование расположено недалеко от входа в мочеточник и имеет небольшие размеры.
Процедура занимает не более 10 минут времени и проводится под местным обезболиванием.
На слизистую уретры наносится анестезирующий препарат и через четверть часа воздействуют на пораженный участок низкими температурами. Клетки новообразования отмирают и опухоль через несколько дней отторгается самостоятельно.
Во время хирургической процедуры отсутствует кровотечение, метод не оставляет шрамов и рубцов на участке воздействия азотом. К тому же криодеструкция не требует длительного восстановительного периода и после процедуры пациент может уйти домой.
Электрокоагуляция
Электрокоагуляция – процедура во многом схожая с криодеструкцией, только в этом случае на опухоль воздействуют электрическим током.
К быстрому и безболезненному методу прибегают при небольших полипах, локализованных в наружной части уретры.
Под воздействием тока клетки опухоли погибают, при этом здоровые ткани не повреждаются.
Но у этого способа есть противопоказания.
Прижигание не проводят при полипах злокачественного характера, в случае нарушения скорости свертывания крови и при внушительных размерах опухоли.
К тому же предварительно снимается воспаление слизистой, и только потом осуществляется удаление новообразования.
Радиоволновый метод удаления образования
Этот метод направлен на послойное удаление тканей опухоли в процессе воздействия на полип радиоволнами. Способ считается наименее травматичным, отличается коротким периодом выздоровления и не имеет осложнений.
Клиновидное иссечение образования
Крупные образования, локализованные в наружной части мочеточника, подвергают клиновидному иссечению. Операция более длительная и занимает около получаса времени, осуществляется под общей анестезией, после чего пациенту нужно находиться несколько дней в стационаре, а общий восстановительный период длится две недели.
Опухоль вырезается вместе с треугольным участком слизистой мочеиспускательного канала. В дальнейшем края раны сшиваются саморассасывающимися нитями, не требующими снятия швов.
Если опухоль расположена у задней стенки уретры или есть подозрения на злокачественность полипа, то прибегают к эндоскопической трансуретральной резекции.
Операция продолжается минут 30 под местной или общей анестезией.
Внутрь уретры вводится резектоскоп, осуществляется иссечение образования и на несколько дней устанавливается катетер для выведения мочи.
Реабилитационный период составляет две недели, во время которых следует избегать половых контактов, водных процедур и посещения бани.
Народные средства
Снять воспаление и повысить сопротивляемость организма инфекциям можно с помощью народных методов. Домашнее лечение не исключает выполнение врачебных рекомендаций и может применяться только в качестве вспомогательных мер. Вот несколько способов:
- Вскипятить 4 стакана воды и всыпать по ложке череды, календулы и ромашки. Настаивать минут 10, отфильтровать и вылить в широкую емкость. Принимать сидячие ванны каждый день на протяжение двух недель, исключая дни месячных. Ванночки будут эффективны, если опухоль расположена близко у выхода уретры.
- 1,5 стакана водки соединить с 10 измельченными коленцами золотого уса и на 10 дней убрать в темное место. Утром натощак выпивать чайную ложку настойки в течение 4 недель.
- В термос влить стакан вскипевшей воды и всыпать щепотку чистотела. Оставить на всю ночь, отфильтровать и выпивать по столовой ложке утром и вечером 4 недели.
Профилактические меры
В качестве профилактики, для снижения риска формирования полипов можно предпринять следующие предупредительные меры:
- избегать беспорядочных половых контактов и пользоваться средствами индивидуальной защиты;
- каждые 6 месяцев проходить обследование у гинеколога;
- не запускать воспалительные и инфекционные заболевания органов мочеполовой и пищеварительной системы;
- во время менопаузы использовать препараты для нормализации гормонального фона;
- отказаться от алкогольной и никотиновой зависимости, придерживаться правильного питания и принимать витаминные комплексы для укрепления иммунитета.
Нужно серьезно относиться к своему здоровью и при обнаружении первых тревожных симптомов заболевания обратиться за медицинской помощью.
Лечение образования, начатое на ранних этапах развития патологии, позволит предупредить осложнения и восстановить здоровье за короткий срок.
Рекомендуем другие статьи по теме
Какие патологии выявляются с помощью исследования?
УЗИ делают с целью обнаружения различных патологий, своевременное выявление которых позволяет докторам вовремя разработать качественный план лечения пациента. Во время сеанса специалист внимательно изучает, оценивает наиболее важные показатели: структуру тканей, локализацию и размер органов, толщину их стенок, контуры.
Благодаря всестороннему сканированию мочевыделительной системы можно на ранних стадиях диагностировать:
- простатит;
- острое или хроническое воспаление;
- гломерулонефрит (симптомы слабо выражены у детей);
- цистит;
- онкологическое заболевание;
- хронический пиелонефрит;
- фибролипоматоз;
- аномальное строение мочевого пузыря;
- туберкулез почек;
- атонию;
- непроходимость мочеточников;
- мочекаменная болезнь;
- метастазы;
- кистозные образования;
- заброс мочи в мочеточные канальцы;
- опущение органов;
- нефросклероз;
- почечную недостаточность;
- отек почек и пр.
Кроме того, во время осуществления УЗИ сонолог может выявить и недуги шейки матки, например, лейкоплакию, эрозию, папилломатоз, дисплазию и цервицит.
Как проверить — алгоритм диагностики
Как правило, побуждающим фактором, вынуждающим больного обратиться к врачу, является выраженный дискомфорт в поясничной области и общее недомогание.
В подобных случаях основной задачей лечащего врача является аналитика жалоб на основании анамнеза больного и первичное исследование, которые позволят в дальнейшем решить специалисту какими дополнительными методами диагностики рациональнее всего воспользоваться.
Для постановки наиболее правильного диагноза и дальнейшего лечения спектра заболеваний мочеточника, в медицинской практике используются следующие методы диагностики:
- Общий осмотр врачом больного, включающий пальпацию и перкуссию беспокоящих пациента зон. Как правило, при наличии патологических процессов врачом будет отмечено повышенное напряжение мышц передней брюшной стенки, а также общая болезненность при касании.
- Для постановки диагноза обязателен и общий анализ крови и мочи, которые позволят установить наличие воспалительного процесса внутри организма пациента.
- Больным может быть показан и биохимический анализ мочи, анализ мочи по методу Нечипоренко, а также посев мочи в целях обнаружения в ней следов крови, наличие электролитов и общего белка и причину возбудителя воспалительного процесса.
- Для подтверждения патологического процесса проводятся цистоскопическое и уретероскопическое исследования, которые позволят оценить полную картину пораженной области, определить какой формы у больного мочеточник, его расположение, в каком состоянии находятся стенки органа.
- Рентгенологическое исследование мочевыделительной системы больного.
- Для наиболее полной визуализации пораженной области применяется компьютерная томография с введением контрастного вещества.
- Одним из методов диагностики заболеваний мочеточников является и УЗИ. Как правило, подобную процедуру проводят совестно с УЗИ почек.
Подобный метод позволяет выявить и оценить мельчайшие патологические процессы внутри мягких тканей, выявить различные опухоли и кисты, повреждения и разрыв мочеточника.
Данный метод безопасным путем позволяет выявить различные отклонения и патологии в работе данного органа, однако не всегда при таком осмотре мочеточники четко визуализируются. Что это значит?
Как правило, врач, проводящий УЗИ, может отметить более светлые и темные участки органа, которые обладают различной степенью плотности – так называемые эхогенные образования.
Темные образования в области почек и мочеточников свидетельствуют о наличии гипоэхогенных или анэхогенных образований, что напрямую указывает на наличие различных кист и гематом органа, а в редких случаях кистозный рак, образованный вследствие кровотечения в полость самой кисты.
Более объемные образования, например различные опухоли, имеют более плотную структуру – изогенные образования. Как правило, в подобных случаях специалисты проводят ряд дополнительных исследований, включающих забор анализов и рассмотрение опухоли по средствам томографии или рентгена.
Нормы у детей и взрослых
Очень важно при сканировании почечных структур выбрать правильное окно для сканирования. При исследовании почек и почечных сосудов обычно мешает кишечник. Поэтому пациенту необходимо менять позицию, ложиться на левый или правый бок.
Нормальные показатели при ультразвуковом исследовании почек у взрослых:
- Длина почки – 10-12 см.
- Ширина – 5-6 см.
- Толщина – 4 см.
- Толщина паренхимы – 1.1-2.5 см.
Для визуализации почечных артерий используют продольное и поперечное сканирование . Характер кровотока можно оценить с помощью энергетического картирования. Поверхность здоровой почки обычно ровная, а ее контур иногда бывает волнистым.
Почечный синус отличается от паренхимы более высокой эхогенностью. У возрастных пациентов паренхима почки становится тонкой из-за атеросклероза ее сосудов.
- Инфекция мочевыводящих путей у новорожденных мальчиков. Инфекции мочевыводящих путей у грудничков
У детей УЗИ почек обычно назначают при болях в животе, пояснице, при изменениях в анализе мочи, травме, дизурических расстройствах, отеках. Для нормальной детской почки характерны ровные контуры и хорошо определяемая капсула. Размеры данного органа у детей следующие: длинна – 4.5-6 см , ширина – 2-2.5 см , толщина паренхимы – 1-1.8 см .
Из-за высокой контрастности между содержимым мочевого пузыря и его стенками, орган является подходящим для ультразвука. На изображение могут повлиять петли кишки, большие миомы матки, измененная предстательная железа.
При нормальной функции пузырь после мочеиспускания опорожняется практически полностью. Объем остаточной мочи составляет около 20 мл. Стенка пузыря представлена на УЗИ в виде полоски повышенной эхогенности до 5 мм.
Как проходит процедура
Наиболее распространен трансабдоминальный метод осуществления исследования.
В первую очередь пациент ложится на кушетку. После освобождения низа живота от одежды следует процедура нанесения специального геля. Затем врачом прикладывается датчик на область, куда нанесен гель, и при оказании небольшого давления водится по животу для рассмотрения мочевого пузыря и органов, находящихся в непосредственной близости.
Длительность исследования составляет примерно 20 минут. После этого пациенту передается бланк с указанием итогов процедуры.
Проведение УЗИ
Для ультразвукового обследования почек может использоваться несколько положений: лежа на боку, лежа на спине, стоя или сидя. Чтобы улучшить контакт датчика с телом пациента и повысить качество сигнала, на кожу наносится специальный гель.
Первым делом исследуются продольные срезы области поясницы, после чего почки сканируются в поперечных и косых направления. Пациент в свою очередь меняет положение с правого бока на левый. Соблюдение данных методик позволяет установить размеры органа, его форму, оценить состояние чашечно-лоханочной системы.
Во время процедуры диагност обязательно просит больного задержать дыхание на некоторое время. Это позволяет получить более качественный рисунок и определить подвижность обеих почек. Вся процедура длиться около 15 минут .
При ультрасонографии мочевого пузыря пациент лежит на боку. Мочевой пузырь при этом наполнен объемом 200-250 мл. Недостаточное наполнение пузыря может стать причиной диагностической ошибки. При обследовании через брюшную стенку получают серию поперечных и продольных изображений, передвигая датчик в надлобковой области.
Для определения высоты органа, делается сагиттальный срез . Если мочевой пузырь за срезах овальный и одинаковой эхогенности, значит он наполнен правильно. Есть 2 вида датчиков, которые используются при УЗИ мочевого пузыря: полостной и абдоминальный.
Отличный способ для визуализации мочевого пузыря у женщин – трансвагинальное исследование. Можно увидеть даже трансмуральный отдел мочеточника. Наибольшая информативность достигается комбинацией обоих методов.
Аппаратура для ультразвукового обследования
Аппаратура, применяемая для ультразвуковой диагностики, включает в себя компьютер и электронное оборудование, экран дисплея и маленький передатчик, применяемый для получения сигналов ультразвукового изображения. Этот передатчик с помощью провода соединен со сканером. Во время различных процедур используются разные передатчики.
Устройство излучает в тело обследуемого неслышимые ухом человека высокочастотные звуки и улавливает обратные сигналы, которые как эхо отражаются от тканей тела.
При поступлении ультразвуковых сигналов в сканер они сразу обрабатываются и выводятся на экране. Это изображение получается благодаря физическим качествам ультразвука (громкость сигнала, его частота и время), которые нужны для ультразвукового сигнала, чтобы возвратиться в передатчик, отразившись от внутренних органов тела. Кроме того, многое определяет свойства тканей тела пациента, а также что именно исследуется (некоторые ткани тела больше подходят для ультразвука, другие – меньше).
Расшифровка результатов ультразвукового исследования
Проведение УЗИ способствует выявлению симптомов, лежащих в основе для постановки первоначального диагноза. Информация, полученная в результате осуществления процедуры, может быть интерпретирована по-разному в зависимости от того, каким способом она проводилась. Также влияние оказывает квалификация специалиста.
При расшифровке УЗИ мочевого пузыря обращают внимание на наличие или отсутствие эхографических признаков, указывающих на поражение органа:
- Утолщения стенок. Стенку можно считать толстой при превышении ею толщины 4-5 миллиметров. При этом существует выделение равномерного или локального типа утолщения. Выявление этого симптома в большинстве случаев свидетельствует о наличии хронического цистита. Такое отклонение может привести к дивертикуле органа, его паразитарному поражению, туберкулезному поражению и прочим заболеваниям.
- Изменения размеров. Выражается в увеличении или наоборот, в уменьшении мочевого пузыря. Ситуация, при которой мочевой пузырь увеличивается в размере, указывает на его излишнее растяжение мочой. Это происходит, если в органе образуется скопление камней или опухоль, закупоривающие его и препятствующие оттеканию мочи, вследствие чего наблюдается ее накопление.
- Обратный процесс. Когда мочевой пузырь уменьшен в размере, возникает в результате шистосомоза на последней фазе развития, частых циститов, сопровождающихся туберкулезом, процедур по хирургическому вмешательству и химиотерапии. Процесс уменьшения размеров можно наблюдать, если есть врожденные аномалии или неспецифические поражения органа на последнем этапе развития.
- Воспалительного инфильтрата или наличия осадка. Такой симптом развивается вследствие острой фазы воспаления мочевого пузыря, то есть цистита. Под осадком или хлопьями, как он еще называется, понимается скопление воспаленных клеток, в состав которых входят эпителиальные клетки и лейкоциты. Реже осадок образуется кристаллами соли, оксалатами. Острый цистит сопровождается наличием подвижного осадка, местом локализации которого служит задняя стенка органа. УЗИ позволяет обнаружить этот симптом.
- Эхогенных образований. Представляет собой один из наиболее распространенных симптомов, наблюдаемых в результате УЗИ. Образования могут иметь как опухолевую, так и неопухолевую природу. Могут иметь как подвижный характер, так и примыкать к стенке органа. Вид образования на УЗИ определяется по их эхогенности, например, максимальной эхогенностью обладает камень, минимальной – киста.
- Рефлюкса мочи. Рефлюкс означает процесс заброса мочи в мочеточники. Наиболее тяжелые случаи приводят к ее забросу в лоханки почек. Возникновение такого симптома связано с различными патологиями при одновременной закупорке устьев мочеточников. Рефлюкс мочи образуется из-за врожденных аномалий, связанных с развитием уретры, функционированием мочевого пузыря; наличием инородных образований. Диагностирование этого симптома на УЗИ предполагает необходимость проведения повторного исследования с допплерографией с целью определения количества заброса мочи, направления ее тока. Кроме того, исследование позволит выявить одну из 5 степеней самого рефлюкса.
Расшифровка результатов
Расшифровкой данных, полученных при обследовании, занимается специалист. Во внимание берется масса факторов и табличных норм. При оценивании результатов УЗИ мочевого пузыря у ребенка рассматриваются следующие параметры органа:
- толщина стенок;
- контуры;
- урина, оставшаяся в мочевом пузыре после мочеиспускания;
- очаги воспаления;
- камни или песок.
Расшифровкой УЗИ почек должен заниматься опытный специалист
Исследуя мочеточники, врач оценивает и анализирует их диаметр (нет ли сужения или патологического расширения просвета), наличие фиброзной ткани, которая также приводит к уменьшению пропускной способности мочевыводящих путей, конкрементов и опухолей. Исследуя почки, врач берет во внимание их расположение, толщину и четкость разграничения слоев паренхимы. Почечные лоханки должны быть расположены на уровне первого и второго позвонков, быть относительно симметричными и не расширенными.
В некоторых аппаратах есть дополнительная функция — допплерометрия. Этот способ исследования помогает оценить состояние кровотока почечных сосудов. Допплерометрия показывает направление тока крови, ее скорость, просвет сосудов. Такая процедура проводится аналогично обычному исследованию и занимает не более 3-5 минут. Ее назначают, чтобы установить причины некоторых заболеваний (артериальной гипертонии).
Вместе с заключением и фото пациент может получить на руки видео исследования почек. На основании этих данных врач эффективнее проанализирует картинку с данными и сопоставит их с результатами осмотра. Видео станет хорошим подспорьем в постановке диагноза, если на УЗИ обнаружена сосудистая патология или опухоль. Однако подобная информация предоставляется только в некоторых платных кабинетах.
На основе полученных данных УЗИ врач подбирает соответствующую терапию