Определение понятия
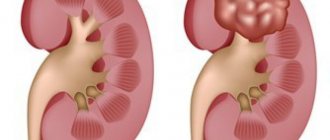
Уротелиальная карцинома — это опухоль злокачественного характера, в 90% случаев прорастающая из тканей слизистых оболочек мочевого пузыря. Основу новообразования составляют переходноклеточные структуры.
Уротелиальная карцинома подразделяется на два типа: поверхностная и инвазивная. Первая опухоль прорастает из верхнего слоя слизистых оболочек, выстилающих внутреннюю часть мочевого пузыря. Этот тип новообразования встречается у большей части пациентов.
Инвазивная форма характеризуется глубоким прорастанием. Карцинома этого типа проникает в мышцы, пролегающие в стенках мочевого пузыря.
Патогенез опухоли не до конца изучен. Считается, что перерождение клеток мочевого пузыря начинается при частом контакте с уриной, содержащей канцерогенные вещества. Под влиянием этого фактора в слизистой оболочке запускаются процессы, которые провоцируют появление агрессивной опухоли, отличающейся быстрым ростом.
Методы лечения
Лечение переходноклеточного рака зависит от того, на какой стадии находится заболевание. Выделяют основные терапевтические методы, которые чаще всего используют для борьбы с раком мочевого пузыря:
Хирургический метод
Хирургическое лечение всегда стоит на первом месте, если пациенту поставлен диагноз рак. Удаление опухоли – это единственный эффективный терапевтический метод в онкологии. Оперативное вмешательство выполняют двумя способами:
- Тотальная резекция.
- Сегментарная резекция.
Тотальную резекцию проводят в том случае, когда опухоль проросла в ткани органа, и ее невозможно удалить самостоятельно. Выполняют цистэктомию, после чего хирург формирует искусственный мочевой пузырь. Для этого используют часть толстого или тонкого кишечника. Кроме этого, выполняется пластика мочеточников. Такое оперативное вмешательство позволяет нормализовать процесс отхождения мочи, и улучшить качество жизни пациента.
Сегментарную резекцию выполняют в том случае, когда опухоль не успела глубоко прорасти в ткань органа. Такая операция предполагает удаление той части мочевого пузыря, которая подверглась патологическому процессу, и близлежащие лимфатические узлы. При этом функция мочевого пузыря не нарушается. Встречаются случаи, когда возникает необходимость в удалении участка органа, который соединен с мочеточником. В этом случае потребуется дополнительная пластическая операция по восстановлению нормального отхода мочи.
Лучевая терапия
Лучевую терапию назначают для уничтожения раковых клеток, и уменьшения размеров злокачественного новообразования. Назначают данный метод лечения тем пациентам, у которых был диагностирован инвазивный рак. Кроме этого, лучевая терапия показана после хирургического удаления опухоли. Больной проходит процедуру облучения пять дней в неделю на протяжении двух месяцев.
Химиотерапия
Химиотерапию используют как самостоятельно, так и в дополнение к сеансам облучения. Метод основан на применении лекарственных препаратов с цитостатическим действием. Другими словами, эти средства убивают клетки раковой опухоли. Для лечения переходноклеточного рака мочевого пузыря применяют два вида химиотерапии, которые отличаются между собой путем введения препаратов:
- Внутрипузырная. Цитостатические средства вводят в полость мочевого пузыря. Этот метод позволяет воздействовать непосредственно на очаг поражения, разрушая опухоль в месте ее прикрепления. По данным статистики, внутрипузырное введение медикаментов вызывает меньший процент побочных эффектов, а если они все же развиваются, то не сопровождаются ярко выраженной клинической картиной. На протяжении всего периода лечения у пациента диагностируют гематурию. Этот симптом не вызывает опасений, и, как правило, исчезает после отмены препаратов.
- Системная. Лекарственные препараты вводят внутривенно. Метод помогает уничтожить раковые клетки не только в месте локализации опухоли, но и во всем организме при развитии метастазов. Характер побочных эффектов зависит от того, какой вводится препарат, и как на него реагирует пациент. Количество курсов назначает врач исходя из степени развития патологического процесса.
Биологический метод
Биологическая терапия оказывает действие на клеточном уровне. Как самостоятельный вид лечения ее не используют, но в комплексной борьбе с раком эффективность данного метода доказана. Суть биотерапии заключается в блокировании факторов деления и роста злокачественных клеток, нахождение в организме очагов метастазирования и их обезвреживание.
Лечение при помощи биотерапии подходит не для всех типов рака, и назначается врачом после того, как пациент пройдет полное обследование. Выделяют один из видов биологического метода, под названием иммунотерапия. Для его проведения используют средства, схожие с веществами, которые продуцирует иммунная система человека. Создается дополнительное стимулирование лимфоцитов, направленных на уничтожение клеток опухоли.
Народные методы для лечения рака использовать категорически запрещено, так как возможна стимуляция роста опухолевых клеток, если неправильно подобрать ингредиенты.
Классификация
Тактика лечения карциномы определяется в зависимости от типа новообразования. Классификация злокачественной опухоли построена по нескольким критериям. Поверхностные карциномы подразделяются на:
- уротелиальную g1;
- уротелиальную g2;
- уротелиальную
Новообразование первого типа отличается низкой злокачественностью и хорошо визуализируются при обследовании мочевого пузыря. Течение онкопроцесса не вызывает выраженных изменений в структуре органа, вследствие чего последний сохраняет основные функции.
Опухоль типа g1 характеризуется медленным развитием. Прогноз при таком новообразовании благоприятный, так как онкопроцесс не распространяется за пределы первоначального очага.
При уротелиальной карциноме второго типа злокачественные клетки выявляются практически на всей поверхности слизистой оболочки пораженного органа. Новообразование в данном случае отличается умеренным ростом.
По теме
- Онкоурология
Сколько живут при раке простаты 3-4 степени
- Наталья Геннадьевна Буцык
- 10 декабря 2020 г.
Карцинома тип g3 относится к низкодифференцируемым раковым новообразованиям, характеризующимся агрессивным развитием. Опухоль данного типа состоит исключительно из злокачественных клеток и сравнительно рано дает метастазы.
Гистологические особенности новообразования определяют объем хирургического вмешательства. То есть, в зависимости от типа карциномы (g1, g2 или g3) врач удаляет часть или весь мочевой пузырь и (при необходимости) соседние структуры.
Новообразования также разделяются между собой по внешнему виду. По этой классификации чаще встречается папиллярные уротелиальные карциномы мочевого пузыря. Внешне опухоль напоминает бородавочные наросты, возникающие внутри органа. Реже в тканях мочевого пузыря выявляют язвенную уротелиальную карциному.
Последняя классификация рака построена на степени прорастания опухоли в соседние структуры. По этому признаку выделяют следующие формы злокачественного новообразования:
- Неинвазивная папиллярная. Локализуются строго в слизистой оболочке мочевого пузыря и не метастазирует.
- Инвазивная. Проникает в мышечную ткань мочевого пузыря.
- Метастатическая. Раковые клетки распространяются через лимфоток по всему организму.
Помимо перечисленных выше факторов, на прогноз развития опухолевого процесса влияет строение новообразования. Уротелиальные карциномы состоят из плоских и железистых клеток. В случае если первые преобладают над последними, говорят о негативном сценарии развития опухоли.
Какие виды карциномы бывают?
Правильное лечение может быть назначено, только если специалист максимально информирован обо всех характеристиках патологии у конкретного пациента. Для получения подробностей обращаются к международной классификации. Только там собраны в одном месте все исследования гистологии, морфологии и клинических проявлений рака, что существенно облегчит выбор адекватного лечения.
Внешне в большинстве случаев диагностируется неинвазивная форма карциномы, выглядящая как узел из ворсинок с бурым окрасом. Гораздо реже встречается фолликулярный вид с вкраплениями фолликулов с коричнево-рыжим цветом.
Классификация карцином по прорастанию в стенки органа
- Неинвазивная форма уротелиального рака развивается внутри органа на слизистых оболочках. Это образование не отличается агрессивностью распространения, местастазы отсутствуют;
- Инвазивная форма карциномы отличается интенсивным прорастанием в мышечные таки мочепузырного органа;
- Метастатическая форма уротелиального рака отличается своим обширным распространением. Атипичные клетки попадают в лимфоток и вместе с током лимфы поражают даже самые дальние органы и ткани в организме пациента.
Гистологические признаки
- Папиллярный переходноклеточный рак. В этой форме клетки практически не меняются, срез на биопсии светло-красного цвета или розового оттенка. Эта опухоль мягкая по структуре, напоминает внешне губку и часто расположена на гибкой ножке, что позволяет её легко удалить;
- Переходноклеточный инвертированный папиллярный рак встречается крайне редко, по гистологии строение очень активно, поскольку каждая из клеток перетерпливает перерождение в злокачественную форму. Структура содержит множество сосков и похожа на щетку. Поверхность покрыта эпителием, присутствует широкая ножка в основании;
- Уротелиальный рак мочевого пузыря плоскоклеточного типа. Самый редкий и опасный вид опухоли. При развитии такой формы у мужчин фоном всегда будут простатит и аденома простаты. У женщин непременно происходят дегенеративные изменения в матке или яичниках.
Ещё по теме: Как меняются значения ХГЧ в моче?
Основные стадии карциномы в мочевом пузыре
Для назначения эффективной схемы лечения специалисту необходимо знать степень развития карциномы. Это новообразование имеет особенность – 3 этапа развития, а не 4, как у прочих. Рассмотрим стадии подробнее.
- Карцинома 1 степени. Обнаруживается чаще прочих. Клетки своим строением напоминают здоровые. Папиллярные образования медленно растут, иногда до 6 лет. Не прорастают в соседние ткани и органы;
- Карцинома 2 степени – карцинома мочевого пузыря g2. Папиллярное новообразование редко выявляется в этой стадии. В гистологии заметны сильные изменения. Количество ядер в клетках активно растет, происходит трансформация в злокачественную форму. Аномальные клетки могут прорастать, но способны поразить только лимфоузлы регионарного типа;
- Карцинома 3 степени – наиболее редкое раковое поражение мочевого пузыря. Развивается исключительно в случаях отсутствия лечения. Отличается гематогенным метастазированием, то есть попадает в самые далекие места в теле пациента с кровотоком. Обнаружить её можно после смерти, при вскрытии.
И стадия, и степень карциномы нужны не только для определения адекватного лечения, но и для постановки прогнозов развития состояния человека и динамики прогрессирования болезни. Этот показатель определяется исходя из очага поражения, причем специалист определяет степень развития опухоли и возможные участки распространения её метастаз.
Стадии
Развитие уротелиальной карциномы вне зависимости от степени агрессивности проходит через несколько стадий, каждая из которых характеризуется собственными признаками.
Стадия 1
На первой стадии перерождаются раковые клетки, располагающиеся на поверхности слизистой оболочки. Мышечные волокна на этом этапе сохраняют прежнюю структуру, а метастазы при обследовании организма не выявляются, в том числе и в региональных лимфоузлах.
Диагностировать уротелиальную карциному на первой стадии сложно. Но в случае раннего выявления опухоли лечение проходит быстро и практически без последствий.
Стадия 2
Для второй стадии характерно прорастание опухоли в мышечный слой мочевого пузыря. Этот этап отличается более выраженной симптоматикой, чем предыдущий, так как развитие новообразование провоцирует нарушение функций органа.
Нередки случаи, когда на второй стадии карцинома дает метастазы в региональные лимфоузлы. При этом соседние ткани и органы остаются неповрежденными. О наличии рака в мочевом пузыре в данном случае свидетельствуют сгустки крови, которые содержит урина.
Стадия 3
Карцинома третьей степени диагностируется, когда раковые клетки распространяются за пределы мочевого пузыря и поражают региональные лимфоузлы с соседними органами.
Прогноз развития онкопроцесса на этом этапе неблагоприятный. Но в некоторых случаях возможно полное излечивание пациента.
Стадия 4
На четвертой стадии развития уротелиальная карцинома не поддается лечению. Терапия при такой опухоли направлена на удлинение продолжительности жизни пациента и улучшение состояния последнего.
Объясняется это тем, что карциномы четвертой степени дают отдаленные и множественные метастазы, выявить которые практически невозможно. Кроме того, организм на данной стадии ослаблен и не всегда способен выдержать агрессивное лечение.
Папиллярный рак мочевого пузыря – что это?
Несмотря на отсутствие агрессивности со стороны злокачественного образования в мочевом пузыре, карцинома растет очень долго. Её нетипичные клетки отличаются благоприятным прогнозом. Папиллярность в названии возникла из-за особенности внешнего вида. Внешне опухоль напоминает цветную капусту или коралл, состоящий их выростов в виде пучков сосочков на довольно широкой ножке.
У онкологии папиллярного типа в пузыре есть свои особенности, отличающие его от других опухолей. Помимо низкой степени агрессивности и медленного роста в шейке органа, метастазы при развитии болезни поражают только лимфоузлы в органе, переходя в ткани соседних мочеточников и матки только при отсутствии лечения.
При достижении зрелости рака в опухоли развивается некроз, и она начинает свой распад. Как правило, локализация происходит обычно на дне органа или у шейки, также часто поражаются мочеточники.
При отсутствии агрессии карцинома может трансформироваться в злокачественный патологический процесс. При уротелиальном раке мочевого пузыря с благоприятным прогнозом пациентам рекомендуется строго следовать предписаниям доктора. В таком случае есть шанс избежать перерождения опухоли в агрессивную её форму.
Причины
Несмотря на то что причины появления уротелиальной карциномы остаются неизвестны, исследователи выявили взаимосвязь между развитием опухоли и воздействием канцерогенов на клетки мочевого пузыря.
Примерно в 50% случаев злокачественное новообразование диагностируется у курящих людей. Причем наибольший риск развития наблюдается у тех пациентов, у которых механизмы, отвечающие за детоксикацию организма, выполняют собственные функции не в полном объеме.
Также запустить перерождение клеток мочевого пузыря способны следующие факторы:
- хронический воспалительный процесс в тканях мочевого пузыря;
- частые или регулярные задержки мочи, обусловленные стрессом, сопутствующими патологиями;
- продолжительный проем медикаментозных средств;
- облучение органов малого таза;
- дефекты (врожденные или приобретенные) строения мочевого пузыря;
- продолжительный контакт с химическими веществами.
В группу повышенного риска развития уротелиальной карциномы входят лица, часто употребляющие алкогольные напитки.
Причины возникновения
В настоящее время точные причины развития переходноклеточного рака мочевого пузыря не выявлены, существуют лишь факторы риска, которым подвластно спровоцировать развитие недуга.
Также стоит отметить, что в группу риска попадают люди, которые подвергаются воздействию ароматических аминов, а также страдающие хроническим циститом.
Не стоит исключать и тот факт, что у мужчин риск развития переходноклеточного рака выше в 3 раза, нежели у женщин. Обосновывается этот факт тем, что есть прямая связь между никотиновой зависимостью и риском заболеть. Прекращается курение, понижается риск.
Провоцируют возникновение переходноклеточного рака:
- промышленные канцерогены;
- хронические заболевания мочевыводящей системы;
- паразитарная инфекция;
- врожденные дефекты мочевого пузыря;
- подвержены заболеванию люди, которые проходили курс лучевой терапии по лечению иных заболеваний в области малого таза;
- сдерживание мочи;
- лекарственные препараты (например, циклофосфамид).
Симптомы
Первые стадии развития уротелиальной карциномы мочевого пузыря характеризуются преимущественно бессимптомным течением. В этом кроется основная опасность опухоли: лечение дает положительный результат в основном в тех случаях, когда онкопроцесс не выходит за пределы органа.
Первые признаки, свидетельствующие о поражении мочевого пузыря, становятся заметными, когда карцинома прорастает в мышечный слой. На этом этапе появляются сгустки крови в урине (гематурия).
По мере разрастания опухоли возникают проблемы с мочеиспусканием: пациенты сталкиваются с частыми (особенно в ночное время) позывами опорожнить орган. Не исключены случаи непроизвольного (неконтролируемого) выделения урины.
Чувство жжения в промежности, характерного для уротелиальной опухоли, носит эпизодический (возникает при мочеиспускании) или постоянный характер. На поздних стадиях развития пациенты испытывают боль в нижней части спины. Одновременно с этим возникают неприятные ощущения при мочеиспускании. Кроме того, возможные неожиданные спазмы пораженного органа.
Характер клинической картины на третьей и четвертой стадиях развития меняется в зависимости от зоны распространения метастазов.
Из-за близости расположения раковые клетки распространяются в ткани печени и/или почек, что приводит к желтухе, приступам тошноты и другим осложнениям. При поражении легких возникает частый кашель мокротой, содержащей примеси крови. Метастазирование в костную ткань вызывает боли различной степени интенсивности, которые локализуются на разных участках тела.
Уротелиальная карцинома мочевого пузыря: виды, симптомы и прогноз – Опухоли нет
9210
Любая злокачественная эпителиальная опухоль мочевого пузыря, содержащая полностью, частично или очагово анаплазированный уротелий.
Основные составляющие диагноза уротелиальной карциномы следующие: форма роста опухоли, степень дифференцировки клеток (G, степень анаплазии) и стадия процесса.
Форма роста включает наличие сосочковых структур, инфильтративный рост, структуры карциномы in situ, а также различные их комбинации. Определение степени дифференцировки правомерно для папиллярных и инфильтрирующих карцином.
Следует отметить, что для карциномы in situ оно не применяется. Во избежание ошибок диагностики классификацией ВОЗ строго рекомендовано не относить неинвазивные папиллярные опухоли к карциноме in situ.
Злокачественное новообразование уротелия сосочковой структуры. В отличие от папиллом и папиллярных опухолей с низким риском малигнизации эти новообразования характеризуются структурной и ядерной атипией различной степени выраженности, которая оценивается по шкале от 1 до 3. поскольку степень прогрессии значительно отличается для каждой из трех степеней.
Степень дифференцировки опухолей неоднородной структуры определяется по наименее дифференцированным участкам, т. е. наивысшей степени анаплазии.
Первая степень анаплазии (G1) — высокодифференцированный рак характеризуется легкой структурной и клеточной атипией (рис. 2.7). В отличие от уроте-лиальных папиллярных опухолей с низким риском малигнизации в данном случав имеется небольшое нарушение полярности ядер, их размера, формы, структуры хроматина. Рис. 2.7. Папиллярным уротелиальный рак, G1.
Папиллярные структуры с легкой клеточной атипией Окраска гематоксилином и эозином. х200 Митозы редки, но могут встречаться по всей толщине эпителиального пласта. G1 соответствует I степени в классификации ВОЗ 1973 г. или низкой степени уротелиальной карциномы и степени IIА в большинстве европейских центров.
Риск прогрессирования стадии заболевания составляет около 13%. Вторая степень анаплазии (G2) — умереннодифференцированный рак — считается промежуточной. Она отличается от G1 преимущественно нарастанием структурной атипии с сохранением некоторых элементов организации, т. е полярности и мономорфности, что отсутствует в опухолях G3 (рис. 2.8). Рис. 2.8.
Папилпирный уротелиальный рак, G2. Папиллярные структуры с умеренной степенью атипии. Окраска гематоксилином и эозином. х200 Эти признаки не изменились по сравнению с классификацией ВОЗ 1973 г. и оцениваются как степень IIВ в большинстве европейских центров.
Третья степень анаплазии (G3) — низкодифференцированный рак — характеризуется выраженным клеточным полиморфизмом с отсутствием полярности. утратой поверхностных клеток (нарушение вызревания), вариабельностью ядерных параметров, многочисленными патологическими митозами (рис. 2.9 и 2.10). В классификации ВОЗ 1973 г.
соответствует III степени, так же как в Европе, и high-grade опухолей в других центрах. Поздние стадии рака наблюдаются более чем у 65% пациентов. Рис. 2.9. Папиллярный уротелиальный рак, G3. Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х200
Рис. 2.10. Папиллярный уротелиальный рак, G3.
Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином. х400 В классификации ВОЗ 2004 г. в отдельную рубрику выделена неинвазивная папиллярная уротелиальная карцинома низкой степени анаплазии (low-grade) и высокой степени анаплазии (high-grade).
Low-grade папиллярная неинвазивная карцинома выявляется в 5 случаях на 100 000 человек ежегодно. В 70% случаев опухоль локализуется на задней или боковой стенке мочевого пузыря. При цистоскопии выявляется экзофитная папиллярная опухоль: одиночная — в 78% наблюдений, множественная — в 22%.
Если в опухоли встречаются очаги низкодифференцированной карциномы, ее следует относить к high grade папиллярным карциномам. Экспрессия цитокератина (СК)
20, CD44, р53 и р63 составляет среднее значение между таковой в папиллярной опухоли с низким риском малигнизации и в папиллярной карциноме высокой степени анаплазии.
Опухолевые клетки имеют преимущественно диплоидный набор хромосом. High-grade папиллярная неинвазивная карцинома — опухоль с преобладанием умеренно выраженной структурной и клеточной атипии.
При цистоскопии могут выявляться образования, варьирующие от сосочковых до солидно-узловых. Поражение может быть как одиночным, так и множественным. Экспрессия СК20, р53 и р63 более выражена, чем в low-grade карциноме.
Опухолевые клетки обычно анеуплоидные.
Уротелиальная опухоль, распространяющаяся за пределы базальной мембраны. Как и папиллярные опухоли, они дифференцируются по шкале G1-G3 в зависимости от степени ядерной анаплазии, но часть центров разделяет их на «low-grade» и «high-grade» — категории.
Макроскопическая картина весьма разнообразна: опухоли могут быть папиллярными. полиповидными, нодулярными, солидными, изъязвленными и эндофитными. Большинство опухолей рТ1 папиллярные, низкой или высокой степени анаплазии.
Карциномы рТ2-4 обычно непапиллярные, высокой степени анаплазии.
Менее благоприятным прогнозом отличаются многоочаговые опухоли, образования размером более 3 см. Наличие фоновых изменений в виде карциномы in situ повышает риск рецидива и прогрессирования.
Метастатическое поражение лимфоузлов и системная диссеминация всегда связаны с плохим прогнозом заболевания. К морфологическим факторам прогноза относят степень анаплазии, стадию и некоторые другие специфические признаки.
Так, наличие сосудистой инвазии в опухолях рТ1 снижает 5-летнюю выживаемость до 44 %.
Глубина инвазии должна оцениваться во всех биоптатах. Классификация TNM рекомендует включение специальной анатомической информации для определения стадии опухолевого процесса (табл. 2.2).
Таблица 2.2. TNM-классификация рака мочевого пузыря
Наличие инвазии собственной пластинки слизистой оболочки необходимо отмечать в патологоанатомическом заключении, хотя это может быть чрезвычайно трудно при тангенциальных срезах через покровный уротелий или гнезда фон Брунна. При неинвазивных папиллярных поражениях базальная мембрана сохраняет ровный четкий контур в отличие от прерывистых контуров в инвазивных комплексах.
В зоне инвазии характер стромы часто отличается от других участков, т. е. имеется фиброз, склероз и воспалительная инфильтрация. Необходимо указывать, обширная или очаговая инвазия собственной пластинки имеется в биоптате, но при этом термин «поверхностный рак» не должен употребляться, так как смешиваются две стадии: рТа и рТ1.
Отдельно следует остановиться на мышечной пластинке слизистой оболочки. Эти тонкие разрозненные мышечные пучки заложены в середине собственной пластинки слизистой оболочки параллельно поверхности, частично рядом с тонкостенными сосудами (рис. 2.11). Рис. 2.11. Инфильтративная уротелиальная карцинома.
Инвазия опухоли в мышечную пластинку слизистой оболочки, мышечный слой стенки мочевого пузыря интактен. Окраска гематоксилином и эозином. х100 Инфильтративный рост в этой зоне не может трактоваться как мышечная инвазия.
Термин «мышечная инвазия» не сов сем корректен, поскольку не проводит различий между мышечной пластинкой слизистой оболочки (muscularis mucosae) и собственно мышечным слоем (muscularis propria) или между поверхностной и глубокой мышечной инвазией. Рекомендуется указывать наличие собственно мышечного слоя, чтобы урологи были информированы о глубине взятия материала.
По нашему опыту, мышечная пластинка слизистой оболочки крайне редко визуализируется в биопсийном материале, особенно при сосочковых поражениях, а собственно мышечный слой присутствует чаще в материале после трансуретральных резекций, так как при биопсии материал берется, как правило, поверхностно.
При оценке инвазивных карцином в ряде руководств рекомендуется указывать и способ стромальной инвазии. Считается, что опухоль, инфильтрирующая строму «широким фронтом» (рис. 2.12), менее агрессивна, чем «щупальцеобразный»» рост (рис. 2.13 и 2.14). Выделяют также три других типа инвазивного роста опухоли: микропапиллярный, микрокистозный и гнездный. Рис. 2.12.
Инфильтративная уротелиальмая карцинома. Инвазия «широким фронтом». Окраска гематоксилином и эозином. х200 Рис. 2.13. Инфильтративная уротелиальная карцинома. Опухоль инвазирует строму отдельными широкими тяжами. Окраска гематоксилином и эозином. х200
Рис. 2.14. Инфильтративная уротелиальная карцинома. «Щупальцеобразная инвазия». Окраска гематоксилином и эозином. х200
Источник:
Классификация уротелиального рака мочевого пузыря, стадии, симптомы, лечение
- Уротелиальный рак мочевого пузыря ‒ болезнь, возникающая чаще после 50 лет.
- Первые признаки этого злокачественного заболевания мочеполовой системы проявляются в виде примеси крови в моче и периодических болей внизу живота.
Диагностика
Уротелиальная карцинома характеризуется симптоматикой, сходной с проявлениями других патологий мочеполовой системы: цистит, простатит, уретрит. Поэтому при обнаружении сгустков крови в урине или иных неприятных ощущений, которые беспокоят постоянно, необходимо обратиться к врачу.
При подозрении на переходноклеточный рак назначают несколько процедур, позволяющих как выявить опухоль, так и исключить сопутствующие заболевания.
Диагностика новообразований начинается с исследования мочи на предмет обнаружения атипичных клеток и повышенной концентрации эритроцитов (гематурии). Вместе с этим проводится биохимическое исследование крови на наличие специфических онкомаркеров и анемии.
По теме
- Онкоурология
Восстановление потенции после операции рака простаты
- Наталья Геннадьевна Буцык
- 6 декабря 2020 г.
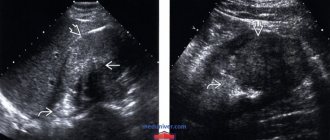
Опухоль в мочевом пузыре выявляется с помощью УЗИ и рентгенографии. Оба метода помогают обнаружить в органах малого таза участки, в которых локализуются злокачественные клетки.
Дополнительную информацию дают КТ и МРТ. Эти методы позволяют диагностировать добро- и злокачественные новообразования любого размера, локализацию атипичных клеток и зону распространения метастаз.
Окончательный диагноз ставится на основании результатов цистоскопии. Метод предусматривает забор небольшого количества тканей слизистой мочевого пузыря, которые затем исследуются под микроскопом на предмет обнаружения крупноклеточных структур.
Почему возникает папиллярный рак мочевого пузыря?
Однозначно определить причину развития патологии в организме невозможно даже учитывая развития медицины в настоящее время. Но в результате многолетних исследований онкологами была выявлена целая группа факторов, которые влияют на состояние органа и его предрасположенность к раку, а также патологии мочевыделительной системы в этом направлении.
Главные причины возникновения папиллярного рака кроются в ВПЧ. По статистике папилловирус почти во все случаях трансформируется в рак, поэтому при недобросовестном удалении хирургами доброкачественного нароста может перейти в его преобразование в злокачественный.
В мочевом пузыре карцинома может возникнуть вследствие следующих факторов:
| № | Полезная информация |
| 1 | Длительное потребление табачной продукции. Все канцерогены, которые есть в табачном дыме, оседают в урине и плохо действуют на внутренние стенки мочевого пузыря. Многочисленные клинические испытания доказали начало аномальных изменений в клетках эпителиального слоя |
| 2 | При несоблюдении правил безопасности в условиях вредного производства. Особенно должны следить за своим здоровьем рабочие на резиновых фабриках, в лакокрасочных цехах, а также в текстильной промышленности |
| 3 | Сбой и нарушения в правильном питании. Острая, жареная и жирная пища, принимаемая регулярно, как и фаст-фуд и напитки с красителями, могут сильно повысить риски возникновения рака в мочевом пузыре |
Ещё по теме: Как меняется цвет мочи при гипохромурии?
К группе риска можно отнести мужчин в 10 раз чаще, чем женщин. Также высокая опасность у людей старше 50 лет и пациентам со снижением иммунной защиты организма.
Лечение
Тактика лечения разрабатывается с учетом комплекса факторов: возраста и индивидуальных особенностей пациента, типа опухоли, стадии развития онкопроцесса и других.
При поверхностных формах карцином, когда раковые клетки не распространяются за пределы пораженного органа, показано частичное иссечение мочевого пузыря.
Процедура проводится с помощью резектоскопа, режущая часть которого вводится через уретральный канал. Объем иссечения определяется в зависимости от области разрастания опухоли.
По теме
- Онкоурология
Продолжительность жизни при раке простаты 1-4 стадии
- Ольга Владимировна Хазова
- 29 ноября 2020 г.
В ряде случаев вместо резекции в терапии применяются электрокоагуляция, лазерная абляция или криодеструкция, предполагающая оказание воздействия на опухоль жидким азотом.
Вне зависимости от стадии развития онкопроцесса (за исключением четвертой) лечение уротелиальной карциномы дополняется введением непосредственно в мочевой пузырь вакцины БЦЖ. Последняя оказывает губительное воздействие на злокачественные клетки.
В случае прорастания раковой опухоли в соседние органы или ткани применяется радикальная цистэктомия, в рамках которой полностью удаляются мочевой пузырь и поврежденные структуры. Эту процедуру нередко комбинируют с лучевой и/или химиотерапией. Причем последние два метода применяют как до, так и после оперативного вмешательства.
Помимо мочевого пузыря, в ходе цистэктомии удаляются соседние органы. У мужчин это простата и семенники, Женщинам показано удаление уретрального канала, матки, придатков последней и передней стенки влагалища. При необходимости врач иссекает региональные лимфоузлы.
Уротериальные карциномы, давшие метастазы, лечатся посредством лучевой и системной химиотерапии. Первая применяется при наличии противопоказаний к радикальному вмешательству и в случаях, когда раковые клетки не распространились далеко за пределы патологического очага. Химиотерапия показана при отдаленных метастазах.
После цистэктомии проводятся мероприятия, с помощью которых организуется отведение мочи. Для этого вставляют катетер, формируют новые каналы, используя прямую кишку, или выполняют иные действие по показаниям.
Лечение карциномы в мочевом пузыре
Терапия назначается сразу после проведенной диагностики на основании данных о стадии опухоли. При ранних образованиях можно сделать микрохирургическую операцию по удалению раковых клеток. Такое вмешательство малоинвазивное, но требует химиотерапии после проведения. Чаще всего этого вполне достаточно для излечения пациента.
Ещё по теме: Как лечить тяжесть в мочевом пузыре у женщин?
Лечение папиллярной карциномы при её росте в размерах требует использования следующих методик:
- Химио- и лучевая терапия уменьшат опухоль до операции;
- Цистэктомия или электрорезекция трансвезикального типа удалят раковые ткани из органа. Специалисты делают искусственные трубки мочеточников из кишечниковых тканей;
- После операции назначают радиационное лечение или медикаментозное, направленное на уничтожение измененных клеток в лимфотоке.
Как только терапия заканчивается, пациент должен начать лечение против воспалений, откорректировать меню, руководствуясь советами лечащего врача. Исключаются все продукты с канцерогенами, чтобы не допустить рецидива.
Метастазы
Метастазирование, в ходе которого раковые клетки отделяются от опухоли и распространяются по организму, происходит в разное время.
Вероятность развития этого процесса определяется степень злокачественности новообразования. При низкодифференцированных опухолях раковые клетки распространяются на начальных стадиях онкопроцесса.
Уротелиальные карциномы, прорастающие на поверхности мочевого пузыря, обычно дают метастазы в течение 1-2 лет после обнаружения новообразования. Аномальные клетки распространяются по организму в основном через лимфоток.
По теме
- Онкоурология
Как на МРТ выглядит рак предстательной железы
- Ольга Владимировна Хазова
- 29 ноября 2020 г.
В запущенных случаях метастазы проникают в новые отделы путем прорастания опухоли или через кровеносную систему. Последний вариант наиболее опасен, так как приводит к поражению отдаленных органов.
Вероятность образования метастаз напрямую определяет риск рецидива онкопроцесса. У большинства пациентов злокачественные опухоли повторно появляются в течение первого года после радикального вмешательства. Однако нельзя исключит вероятность образования карцином спустя несколько лет.
Профилактика заболевания
Своевременное обращение к врачу и проведение различного рода анализов и УЗИ в профилактических целях позволяет выявить опухоль на ранних стадиях, благодаря чему, имеется возможность полного выздоровления. На сегодняшний день, еще не выявлена основная причина возникновения и развития раковых клеток. Врачи рекомендуют употреблять очищенную питьевую воду, желательно отказаться от курения и употребления спиртных напитков, избегать прямого контакта с радиоактивными и химическими веществами.
Будьте здоровы!
Автор: Иванов Александр Андреевич, врач общей практики (терапевт), медицинский обозреватель.
Продолжительность жизни
Развитие уротелиальных карцином мочевого пузыря заканчивается смертью пациента обычно в тех случаях, когда рост новообразования сопровождается метастазированием последнего. При этом продолжительность жизни также зависит от локализации раковых клеток.
Согласно медицинской статистике, 5-летний порог выживаемости достигают 25% пациентов, у которых метастазы обнаружены в региональных лимфоузлах. При поражении раковыми клетками внутренних органов это число онкобольных погибает в течение первых двух лет после диагностирования карциномы. В случае если метастазы проникают в костную структуру, пациенты умирают за 6 месяцев.
При условии своевременного выявления опухоли и успешно проведенного лечения 5-летняя выживаемость наблюдается у 90% пациентов. Этот показатель снижается до 60%, когда опухолевый процесс диагностируется на второй стадии развития.
Запущенные формы рака мочевого пузыря часто не лечатся в связи с тем, что радикальное вмешательство способно укоротить жизни пациента. В подобных обстоятельствах применяется паллиативная терапия. Этот метод предусматривает прием лекарственных препаратов, которые замедляют развитие опухолевого процесса и подавляют основные симптомы.
Патологическая анатомия
Карциномы мочевого пузыря отличаются от папиллом, с которыми они имеют нередко наружное сходство тем, что в них эпителий и соединительная ткань не находятся в правильном соотношении, а имеется атипическое расположение эпителия, врастающего в соединительнотканную строму, располагаясь в ней группами в виде тяжей или гнезд. Исходным пунктом карциномы, как и доброкачественных папиллом, является эпителий пузыря.
По наружному виду рак мочевого пузыря представляется в виде:
1) папиллярной опухоли, выступающей в просвет пузыря, кругловатой угловатой формы;
2) инфильтрующего стенку пузыря новообразования пронизывающего главным образом слизистую пузыря.
Папиллярная карцинома (ворсинчатый рак) очень часто по внешнему виду ничем не отличается от доброкачественной папилломы. Нередко при тщательном ощупывании большая плотность ножки и окружающей ее стенки пузыря указывает на карциноматозный ее характер. Резче выступает раковый характер новообразования при широко сидящих папиллярных опухолях, когда на месте имплантации опухоль и слизистая пузыря нерезко отграничены друг от друга.
Рак, выступающий в просвет пузыря в виде кругловатой опухоли, не имеет ворсинок, а является бугристым, узловатым, неровным, местами язвенно распадающимся, иногда инкрустированным солями.
При инфильтрационном раке никакой опухоли нет, слизистая и подслизистая более плотны, чем в норме, на слизистой имеются рассеянные изъязвления.
Слизистая соседних со злокачественной опухолью частей пузыря никогда не бывает вполне нормальной, а на ней рядом с раковой опухолью как выражение раздражения появляются полипозные и кистозные образования. Очень легко присоединяется инфекция пузыря, особенно при изъязвлениях или некротическом распаде опухоли. Воспаление с мочевого пузыря нередко распространяется на верхние мочевые пути. При обрастании новообразованием устья мочеточника может произойти его закупорка с задержкой мочи и расширением мочеточника и почечной лоханки.
Переход ракового новообразования с пузыря на другие органы или перфорация в полость брюшины наблюдается редко. Метастазы в лимфатических тазовых железах наблюдаются чаще при инфильтрирующем раке (около 85%), чем при папиллярных формах. Это объясняется тем, что лимфатические сосуды расположены только в подслизистом и мышечном слоях и для поражения желез необходимо распространение новообразования на эти слои. Отдаленные метастазы наблюдаются поздно, они могут быть па плевре, в легких, печени, почках, в брюшине, в мозгу и т. п.
Как и доброкачественные папилломы, карциномы пузыря могут быть множественными, встречаются и комбинации папилломатозной с другими формами рака. Нередко рецидив после удаления папилломатозной или узловатой формы является в форме инфильтрационного рака.
Последствия
В случае когда опухоль диагностировали на ранней стадии, то прогноз исхода заболевания считают благоприятным. Своевременное лечение снижает риск развития метастазов, а удаление новообразования в большинстве случаев приводит к полному выздоровлению. Пациента ставят на учет в онкологический диспансер, где он наблюдается каждые 2-3 месяца.
Если рак диагностировали на поздней стадии, когда успели развиться метастазы, то даже после проведения тотальной резекции мочевого пузыря и курса системной химиотерапии, пациенту не прогнозируют жизни больше 3-5 лет.