Горбатая почка: причины, симптомы, диагностика на узи и кт, лечение
Если при обнаружении выпуклостей почечных контуров не выявлено других изменений структуры или функциональной активности органов выделения, такая морфологическая аномалия, как горбатая почка не является заболеванием.
В таком органе обычных размеров и формы чашечно-лоханочная система, нормальное кровоснабжение и функция паренхиматозной ткани. Обладатель видоизмененного органа может всю жизнь не подозревать о наличии такого порока развития, не ощущая каких-либо болезненных симптомов, пока случайно не обнаружится горбатая почка при прохождении профилактических осмотров или инструментальной диагностики других заболеваний.
Дополнительную и более обстоятельную информацию о структуре и морфологических особенностях органов выделения предоставит проведенное магнитно-резонансное и компьютерное томографическое исследование
При обнаружении видоизмененной формы почки, прежде всего, проводится дифференциальная диагностика с заболеваниями, при которых может наблюдаться подобное изменение морфологии. Это опухолевидные разрастания почечных тканей, крупные кисты, формирующие выпячивания оболочки органа.
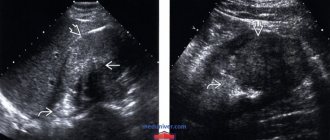
Для диагностических целей используются преимущественно не инвазивные инструментальные методики. Это доступное и информативное УЗ исследование, позволяющее в большинстве случаев идентифицировать качество структуры почечных тканей.
Инвазивная методика исследования (биопсия ткани) используется в крайнем случае для полного исключения возможности развития злокачественных новообразований (опухолей), которые могут формировать выпячивания почечных контуров, похожих на выпуклости, что бывают при горбатой почке.
Иногда при прохождении ультразвукового или рентгенологического исследования у пациента обнаруживаются выпячивания почечной оболочки, что в заключении врача, проводившего диагностическую процедуру, обозначится как «горбатая почка». При постановке такого диагноза для врача будет важна не поврежденная паренхима органа выделения, односторонний характер морфологических изменений, отсутствие признаков развития опухоли.
Местные почечные выпячивания обнаруживаются на фоне нормальных размеров горбатой почки, если в органе не происходят другие патологические изменения. О том, чем определяется возникновение такой морфологической аномалии и как она может влиять на здоровье и функционирование парного органа, прочитаете в статье.
В большинстве случаев при образовании пороков развития мочевыводящей системы со сращением почечных структур происходит дистопия: подковообразная почка формируется при двухстороннем опущении и соединении органов нижними полюсами. Такой вариант бывает наиболее частым – в 90% случаев. Сращение верхними полюсами случается реже (около 10%).
Обычно аномалия типична для организма мужского пола. Зачастую врач помимо особенностей строения мочеполовых органов выявляет у ребенка сопутствующие пороки соседних органов. Такое сочетание объясняется просто: образование мочеполовых и тазовых органов происходит из одного эмбрионального ростка, соответственно нарушение внутриутробного развития на определенном этапе созревания плода может стать причиной множественных пороков мочеполовых органов.
Подковообразная почка может никак не проявлять себя, став диагностической находкой, но так бывает редко. Обычно все симптомы патологии, возникающие у ребенка или взрослого человека, обусловлены следующими особенностями аномального взаимоотношения:
- дистопированное или опущенное положение органов мочевыводящей системы;
- отсутствие подвижности (из-за своеобразной формы и множества фиксирующих сосудов);
- сросшиеся части почек расположены спереди от крупных сосудистых стволов (аорта, полая вена, подвздошные артерии);
- при сильной дистопии почти всегда происходит нарушение кровотока по почечным сосудам;
- при любой травме из-за неподвижности значительно сильнее повреждается почечная паренхима.
В большинстве случаев симптомы, указывающие на наличие подковообразной почки, обусловлены сдавливанием соседних органов, крупных сосудов или нервных стволов. Неподвижность почки становится серьезной проблемой для человека при постоянном давлении на нижнюю полую вену.
Проявление клинической картины
В основном аномалия горбатой почки протекает без видимых симптомов, ее диагностирую при прохождении планового ультразвукового обследования. В случае присутствия сопутствующих заболеваний появляется ряд неприятных ощущений.
Стадии течения
Итак, если к данной патологии присоединяется мочекаменная болезнь, пиелонефрит, цистит или другие заболевания, то симптоматика будет протекать соответственно. Рассмотрим самые распространенные признаки:
- проблемы с мочеиспусканием;
- боли в области живота, которые могут отдавать в пах;
- симптомы воспалительного процесса (температура, интоксикация и т.д.);
- варикозное расширение вен на нижних конечностях;
- нарушения процессов обмена веществ;
- проблемы с опорожнением кишечника (запоры, диареи).
В группу риска входят пациенты с такими патологиями:
При появлении одного из неприятных симптомов рекомендуется не медлить с обращением к врачу.
Изменения при опущении и причины их возникновения
Орган в нормальном состоянии находится в забрюшинной области, верхней части поясницы. Почки расположены по бокам от позвоночника. Правая ниже левой на 10-15 мм, располагается на уровне первого позвонка поясничного отдела.
Когда человек меняет положение тела, органы могут передвигаться. Их движение в вертикальном или горизонтальном направлении является нормальным, если не превышает 1-2 см.
Орган удерживается на месте капсулой и связками, которые прикреплены к позвоночнику. Их удерживает и внутрибрюшное давление. Но иногда возникают случаи, когда эти факторы снижаются, вследствие этого происходит опущение органа. Чаще оно бывает односторонним. В большинстве случаев бывает опущена правая почка.
Орган выходит из ложа и идет вниз либо в брюшную полость, либо в зону малого таза. Орган может опуститься, насколько это позволят связки. При этом опускаются не только почки, но и мочеточник, нервы и сосуды, изменяется их направление, что приводит к осложнениям. Опущение почек происходит по следующим причинам:
- Травмы живота или спины, которые ослабляют брюшные мышцы и связки. При этом могут образоваться большие гематомы и растяжения сухожилий.
- Резкое снижения веса, которое уменьшает объем жировой ткани около почек.
- Врожденные аномалии органов или костей, которые оттесняют орган вниз (травмы ребер, заболевания позвоночника).
- Бурный рост человека в подростковом возрасте.
- Беременность. У беременных нефроптоз развивается из-за слабости мышц передней брюшной стенки и уменьшения внутрибрюшного давления.
- Недостаточное развитие соединительной ткани, связок и фасций может вызвать нефроптоз.
- Провоцировать болезнь могут висцероптоз (опускание других органов), подвижные суставы.
Есть группы риска людей, у которых может возникнуть нефроптоз. Сюда относятся люди, работа которых связана с подъемом тяжестей или требует долго находиться в положении стоя (грузчики, парикмахеры, продавцы).
Губчатая почка при ультразвуковом исследовании
Губчатая почка является аномалией развития – врожденным расширением структурных составляющих – собирательных трубочек. Для большинства пациентов эта аномалия безобидна и протекает без каких-либо клинических проявлений. Но у части людей такая патология способствует развитию восходящей инфекции, требующей соответствующего лечения.
При эхографии пирамидки почки, которые в норме гипоэхогенные (темно-серые), в результате увеличения числа отражающих поверхностей раздела сред за счет расширения трубочек становятся гиперэхогенными (белыми).
С возрастом возможно вторичное обызвествление расширенных собирательных трубочек, а также образование кист в корковом веществе аномального органа. При этом губчатая почка начинает напоминать изменения при нефрокальцинозе, но без сопутствующих изменений в лабораторных анализах.
Как диагностируют?
Диагностика заболевания представляет определенные трудности в связи со спецификой патологии. Для постановки диагноза требуется провести целый ряд исследований.
Методы исследования объединяют лабораторные анализы и инструментальную диагностику.
Лабораторные анализы включают в себя:
- развернутую биохимию крови;
- бактериальный посев мочи;
- общий анализ крови и мочи;
- исследование мочи по Нечипоренко и Зимницкому.
Инструментальные методы диагностики дают наиболее достоверную картину патологии. Наиболее часто применяют следующие методы:
- УЗИ почек. С помощью ультразвука возможно выявить патологию у плода во время беременности. Врач оценивает размеры, структуру органа, состояние кровотока. К сожалению, этот метод не дает достоверной картины, поэтому требуются дополнительные исследования.
- Экскреторная урография. Больному вводят контрастное вещество в вену и делают рентген почек. На снимках четко видно проходимость вен и артерий органов малого таза.
- Дуплексное сканирование сосудов. С его помощью возможно достоверно оценить кровоток в органах.
- МРТ, КТ почек. На послойных снимках хорошо видно аномальное строение органов.
- Ретроградная пиелография. Она позволяет обнаружить аномальное расположение органа, наличие перешейка, состояние почечных лоханок.
- Если есть подозрение на опухоль, то проводят тонкоигольную биопсию.
Что показывает МРТ почки читайте в нашей статье.
ПОДРОБНЕЕ ПРО: Лечение 2 стадии рака шейки матки. Сколько живут после операции?
Правильная диагностика позволит доктору определиться с выбором методов терапии.
Проявления
Горбатая почка не является клинической патологией, так как не нарушается целостность паренхимы и других структур органа. Орган функционирует в обычном режиме, без каких-либо симптомов.
Человек может не знать о существовании аномального строения почки на протяжении всей жизни, если оно не выявлено при ультразвуковом исследовании, и симптоматика отсутствует.
Сбои в функции почки произойдут, если возникнут воспалительные процессы, которые свойственны и здоровому органу. Симптомы нарушений будут зависеть от степени поражения почки и сопутствующих патологий. Если у больного развивается нефролитиаз, цистит, пиелонефрит, то его состояние ухудшится согласно клиническому течению данных болезней:
- начнутся проблемы с выведением мочи из организма: частые позывы к мочеиспусканию, ощущение неполного опорожнения мочевого пузыря;
- появятся болезненные ощущения в нижней части живота, отдающие в пах;
- будет нарастать симптоматика воспалительного процесса (высокая температура, головная боль, слабость, упадок сил, беспокойство, раздражительность);
- появятся признаки варикозного расширения вен на ногах;
- нарушится функция кишечника, которая выражается в появлении запоров или диареи.
При появлении первых признаков нарушения работы почек нужно немедленно обратиться к врачу. Само по себе наличие выпячивания не является причиной развития воспалительных заболеваний органа, так как не влияет на функционирование почечных структур.
Причиной патологий является не аномалия строения органа, а другие процессы, связанные с проникновением инфекции в организм.
Методы диагностики
При подозрении на подковообразную почку нужно пройти полное обследование, включающее следующие процедуры:
- Ультразвуковое сканирование. Обычно УЗИ брюшной полости становится первым скрининговым методом в диагностике любых аномальных состояний в мочевыделительной системе. Подковообразная почка при эхографии может выглядеть как псевдоопухоль, что создает трудности для точной диагностики. Часто врач на экране монитора видит изменения и предполагает, что это горбатая почка (небольшой участок выбухания по наружной поверхности) или аномальный вариант почечной формы. В любом случае все подозрения следует развеять с помощью более информативных способов обследования.
- Урография. Рентгенологический метод диагностики с высокой степенью достоверности подтвердит наличие одного из вариантов нормы почечного строения (горбатая почка) или поможет обнаружить аномалию развития.
- Сцинтиграфия. Радиоизотопные методы применяются значительно реже, но позволяют выявить не только подковообразную почку, но и функциональные нарушения в аномальном органе.
- Артериография. Если обнаружена подковообразная почка, то обязательным условием для лечения станет проведение исследования сосудистой сети в почечной области. Артериография позволит уточнить расположение артериальных стволов и обнаружить сосудистые аномалии.
Подковообразная почка предрасполагает к осложнениям:
- воспалительным процессам с частыми обострениями (пиелонефрит);
- почечнокаменной болезни;
- гидронефротической трансформации.
Если эти проблемы появляются и невозможно справиться с болезнями консервативными методами, то врач предложит операцию. Оптимальный вариант – разделить подковообразную почку, но нужно очень внимательно оценить сосудистые связи органов.
У ребенка объем хирургического вмешательства включает рассечение места сращения и разведение (репозиция) разделенных почек. Обязательно потребуется операция при давлении на нижнюю полую вену, потому что создающаяся венозная гипертензия может стать причиной тяжелых осложнений в сосудах ног.
Подковообразная почка, является одним из частых вариантов аномалий развития мочевыделительной системы и может существенно осложнить жизнь больного человека. Чаще всего серьезные проблемы и тяжелые осложнения возникают при сдавлении близлежащих тканей и органов.
Осложнения и симптомы при обнаружении подковообразной почки Ссылка на основную публикацию
В случае, когда подковообразная почка является единичной патологией и не сопровождается сопутствующими заболеваниями, симптоматика отсутствует. Аномалия обнаруживается случайно во время проведения планового УЗИ.
Первые симптомы появляются уже во взрослом возрасте, но пациент не связывает их с болезнью почек. Клинические проявления зависят от следующих факторов:
- давления перешейка на мочеточник;
- повышенной иннервации пораженных органов;
- неправильного расположения внутренних органов из-за перешейка.
Все эти факторы провоцируют появление следующих симптомов:
- боль в поясничной области или в животе, усиливающаяся при физической нагрузке;
- нарушение пищеварения: частые запоры, метеоризм;
- тошнота, рвота;
- нарушение аппетита;
- потеря веса без видимых причин;
- отеки ног и рук;
- сбой менструального цикла;
- варикозное расширение вен;
- примесь крови в моче;
- боли при мочеиспускании;
- почечные колики;
- изменение цвета и прозрачности мочи;
- повышенный эмоциональный фон, сопровождающийся нервозностью или депрессивными проявлениями.
Клинические проявления данного прока развития зависят от индивидуальных особенностей, а также от наличия осложнений. Некоторые больные узнают о заболевании случайно: при прохождении медицинского осмотра или при диагностическом обследовании, связанном с болезнями мочевыделительной системы.
Факторы, обуславливающие наличие клинических проявлений:
- Механическое сдавление мочеточника перешейком.
- Иннервация аномального органа.
- Отклонение положения органов брюшной полости от анатомически нормального, обусловленного перешейком.
Симптомы патологии можно разделить на неспецифические, которые носят общий характер, и специфические, обусловленные аномальным строением.
- ноющая боль в зоне поясницы, в районе пупка и внизу живота, возникающая при разгибании и перегибании туловища;
- внутрипочечная гипертензия — появляется в результате сдавливания сосудов;
- венозные застои, они приводят к отекам конечностей и варикозу вен;
- нарушение перистальтики кишечника, которое сопровождается кишечными коликами, болями в животе, запором и расстройствами;
- в результате сдавливания нижней части мочеточника в почках возникают камни, вызывающие воспалительный процесс;
- постоянная боль, она причиняет общее эмоциональное расстройство организма, которое выражается в виде неврастении и истерии;
- нарушение менструального цикла;
- преждевременные роды;
- наличие кровяных выделений в моче;
- образование раковых опухолей.
Способы терапии
В зависимости от степени и тяжести патологии горбатой почки, а также при присоединении сопутствующих заболеваний врач принимает решение о схеме лечения. Очень часто она не вызывает негативных симптомов и совершенно не мешает человеку заниматься спортом, ходить на работу и т.д.
При появлении неприятных признаков стоит сразу обращаться к специалисту. Применяют либо медикаментозную терапию, либо операцию.
Медикаментозное лечение
Данная терапия назначается, если у больного диагностируют параллельно и другие заболевания почек (мочекаменную болезнь, пиелонефрит, цистит и т.д.). В таком случае целесообразно применять:
- антибиотики, их подбирают после точного установления возбудителя инфекционного процесса, курс и длительность приема назначается индивидуально;
- противовоспалительные препараты;
- местные спазмолитики (для купирования болевых приступов);
- уросептики, которые помогают выводить скопившуюся в организме мочу;
- глюкокортикостероиды и иммуномодуляторы (применяются при гломерулонефрите или аутоиммунных воспалительных процессах в почечной паренхиме);
- витаминные комплексы для укрепления общего иммунитета.
Оперативное вмешательство
Применяется очень редко, только в случаях развития серьезных осложнений, которые угрожают полным нарушением работу почек. Например, в случае гидронефроза проводят установку специального катетера, с его помощью из организма выводится лишняя жидкость.
При наличии минеральных отложений больших размеров пациенту проводится лапароскопическая операция по их удалению.
Данная операция также назначается, если пережата нижняя полая вена (в этом случае у человека может отказать почка из-за нарушений кровообращения). О целесообразности проведения хирургического вмешательства принимает решение врач, исходя из клинической картины пациента.
Народная медицина
Поскольку данное заболевание не является серьезной патологией, то не существует уникальных народных средств, которые направлены на ее лечение.
Эта терапия применяется в случае наличия сопутствующих заболеваний. Чаще всего пациенты применяют настои или отвары на основе таких лекарственных растений:
- шиповника;
- зверобоя;
- ромашки;
- медвежьих ушек и др.
Нельзя вылечить эту аномалию с помощью народной медицины, в данном случае возможно только снятие острой симптоматики. Нередко эти методы провоцируют развитие серьезных осложнений, поэтому не стоит увлекаться самолечением.
Причины формирования
Основной причиной появления почечных уплотнений считаются различные заболевания. В 60% случаев первопричиной считается пиелонефрит. Во время проведения УЗИ врач обращает внимание на неровные края органа и на уменьшение его в размере. Помимо этого, может также наблюдаться расширение ЧЛС.
Основные причины появления уплотнений:
- Пиелонефрит – заболевание, при котором у человека наблюдается воспаление почечных лоханок. Причиной появления становятся различные бактерии и болезнетворные микроорганизмы. Заболевание может развиваться при нарушенном оттоке мочи из организма.
- Гидронефроз – заболевание, при котором почечные лоханки постепенно расширяются, а ткань органа атрофируется, постепенно истончаясь и уплотняясь. Гидронефроз возникает из-за мочекаменной болезни, а также при повреждениях мочевыделительной системы. Камни в почках возникают из-за неправильного питания, избыточного веса, при употреблении некоторых медикаментов, а также при нарушенном питьевом режиме. При гидронефрозе у больного могут наблюдаться стриктуры. Стриктура – болезнь, при которой происходит сужение трубчатых органов. Симптомы на первой стадии гидронефроза происходят незаметно, обычно сопровождаются почечной коликой.
- Удвоение ЧЛС не несет в себе никакой угрозы для здоровья пациента. Возникает из-за употребления некоторых медикаментов, алкоголя и табачных изделий. Удвоение ЧЛС может также наблюдаться при нехватке некоторых витаминов в организме. Заболевание может носить врожденный характер, пациент может прожить всю жизнь, даже не подозревая о присутствии данной аномалии.
ПОДРОБНЕЕ ПРО: Стенокардия
Помимо почек, уплотнения могут формироваться в легких и печени. Уплотнения в паренхиме и ЧЛС могут указывать на опухоль. Зачастую воздействию опухоли подвержен правый орган. Распознать опухоль можно по таким симптомам: кровь в моче, нарушенный отток мочи, длительные тянущие боли в области поясницы, тошноты, рвота, а также потеря аппетита и резкое снижение веса.
Чтобы точно диагностировать нарост на почке, необходимо провести ультразвуковое исследование, а также глубокую пальпацию. Опухоль довольно часто путают с горбатой почкой. Горбатая почка – болезнь, при которой контуры органа выпячиваются. Горбатая почка возникает при нарушении развития мочевыделительной системы или является врожденным дефектом. На данный момент точная причина появления аномалии еще не выяснена.
При наличии в урине крови или же при длительных болях в пояснице, следует обратиться к лечащему врачу. Не стоит откладывать лечение почек. Чем быстрее будет обнаружена патология, тем проще ее вылечить.
При исследовании почек на УЗИ можно выявить почти все патологии, которые могут происходить с почками. При этом патологии (изменения) делят на две группы — диффузные и очаговые. Первые затрагивают всю структуру органа, а для вторых присуще только наличие патологии в определенном участке почки, в то время как остальная её ткань остается здоровой и неизмененной.
К диффузным поражениям относят такие патологии:
- Пиелонефрит. При таком заболевании особых изменений не видно, однако специалист может просмотреть отечность мочевыделительного органа, размытость границ между его корковым и мозговым веществами, а также выявить гипоэхогенность почки. В комплексе с жалобами пациента ставится диагноз «пиелонефрит». Если заболевание протекает в хронической форме, то пораженные органы будут уменьшены в размере, ореол паренхими будет гиперэхогенным, а по всей структуре органа будут видны мелкие кистозные образования. Позднее диагностируют наличие рубцов, что видно из втяжения коркового вещества почек.
- Гломерулонефрит. При остром течении болезни паренхима почки будет значительно утолщена (не менее 20 мм). При этом сам орган будет увеличен. Паренхима будет иметь повышенную эхогенность. Если же гломерулонефрит имеет «длинную историю», то к моменту обследования пораженная почка и её паренхима будут уменьшены в размере (паренхима не более 12 мм).
- Туберкулез почек. Характерен поражением пирамидок, которые содержат в себе жидкость. На поздних стадиях паренхима разрушается, а сам орган сморщивается.
- Гидронефроз. Просматривается в увеличенных чашках и лоханках, истонченной паренхиме или узком её ободке. Сама почка имеет вид переполненного мешка с увеличенными чашками.
К очаговым патологиям относят:
- Кистозные образования. Имеют вид анэхогенных (чёрных полностью) образований или пятен. Контуры у таких кист ровные, а форма округлая. При кистах сигнал ультразвука усиливается.
- Абсцесс. Характеризуется нечеткими контурами и размытостью. Содержимое эхогенно. Чаще всего это гной. На начальных стадиях воспаления абсцесс может иметь гиперэхогенность.
- Ангиомиолипома. Имеет чёткие и ровные округлые контуры и повышенную эхогенность.
- Камни. Выглядят как структуры определенного размера, имеющие гиперэхогенность. Конкременты (камни) отлично отражают ультразвук и дают хорошую тень.
Важно: но на УЗИ отчетливо видны камни лишь более 2 мм. Мелкий песок диагностировать с помощью УЗИ невозможно.
Горбатая почка обычно выявляется у человека во время планового обследования, так как не всегда дает какую-либо симптоматику. Лечения патологии, если она не вызывает беспокойства, тоже не требуется, но точный диагноз имеет огромное значение.
В большинстве случаев осложнениями горбатой почки становятся:
- Пиелонефрит;
- Гломерулонефрит;
- Мочекаменная болезнь;
- Гидронефроз;
- Кисты.
Неосложненные случаи патологии имеют благоприятный прогноз. Если присоединяются осложнения, прогноз зависит от их частоты, тяжести, своевременности проводимой терапии.
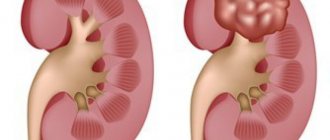
Горбатая почка относится к разряду деформаций почки и чаще всего бывает врожденной, хотя приобретенное изменение контуров органа – тоже не редкость. Внешне горбатая почка выглядит как локальное выбухание одного из ее внешних краев, что первоначально может быть принято специалистом за опухолевое образование.
Приобретенные деформации почек, которые также объединяют термином «горбатая почка», на деле могут иметь неодинаковую форму. Выпячивание на органе делает его похожим на шар, овал, серп, при этом контур может быть прямым или волнообразным, размеры почки способны быть нормальными или увеличенными.
Клинические проявления заболевания присутствуют далеко не всегда: человек живет, не подозревая об имеющейся патологии.
У многих детей и взрослых симптоматика горбатой почки все-таки возникает, и случается она при наличии таких факторов риска:
- Опущение почки или иное аномальное расположение.
- Неподвижность органа из-за наличия фиксирующих сосудов.
- Срастание отделов почки между собой.
- Нарушение кровообращения по артериям и венам почки.
- Травма органа в течение жизни.
При компрессии сосудов, нервов или других органов забрюшинного пространства и брюшной полости могут возникать боли и воспалительный процесс, что вызывает различные клинические проявления. Это – ноющие боли в боках, в животе, запоры, варикоз вен ног, боли в ногах. В тяжелых случаях возможно развитие воспалительных и обменных нарушений.
Горбатая почка
Мрт в санкт-петербурге
Повод для исследования почек как всегда жалобы пациента на боли в пояснице и гематурия (кровь в моче). Примерно в половине случаев гематурия служит признаком опухоли, не обязательно почки, но и любого участка мочевыводящей системы.
Помимо опухоли в почке гематурия из нее может быть связана с васкулитом, гломерулонефритом, тромбозом почечных вен и мочекаменной болезнью. Многие из причин болей и гематурии, не связанных с опухолью, легко исключаются с помощью МРТ почек.
Обычно исследование почек начинают с УЗИ. Это идеальный метод для выявления кист. Таких около 80% и они не нуждаются в дальнейшем исследовании.
Атипичные кисты – с перегородками, кальцинатами, толстыми стенками или солидным компонентом требуют томографических методов, так как чувствительность и специфичность УЗИ по отношению к опухолям недостаточная.
В 10% случаев встречается кистозная форма рака почки. Кроме того, поликистоз также в ряде случаев перерождается в опухоль.
КТ обладает чувстствительностью по отношению к опухолям свыше 90%. Однако МРТ забрюшинного пространства имеет очевидные преимущества: безвредность, многоплоскостное исследование без реформации, отличная контрастность даже без введения контрастного вещества.
Многие центры МРТ СПб не имеют достаточного опыта МРТ забрюшинного пространства. Кроме того, МРТ в СПб заброшенного пространства обычно нами выполняется одновременно с МРТ брюшной полости, что позволяет находить метастазы в перечень и лимфатические узлы.
МРТ характеристика опухоли почек строится по принципу – кистозное-доброкачественное-злокачественное. МРТ почек легко определяет геморрагические кисты (кисты с кровяным содержимым) по типично высокому сигналу на Т1-зависимых МРТ изображениях. Контрастирование при МРТ легко позволяет отличать кисту от опухоли.
Папиллярные доброкачественные раки дают смешанный сигнал на Т1-зависимых МР -томограммах в связи с примесью липидов, кистозным компонентом с примесью белка и крови. После контрастирования они становятся более однородными. На Т2-зависимых МРТ эти раки светлые и также неоднородные.
К доброкачественным опухолям почек относится ангиолипома. Гистологически это периваскулярные эпителиальные опухоли (PECOM). Ангиомиелолипомы в 80% спорадические случаи, в 4 раза чаще у мужчин, чем у женщин.
В оставшихся 20% они служат проявлением болезни туберозному склерозу, нейрофиброматозу 1 типа или болезни Гиппель-Линдау, относящимся к факоматозам. Ангиолипомы имеют жировой компонент, который имеет подчеркнутый контур на внефазном типе МРТ.
При подавлении жира сигнал от него становится темным.
МРТ почки. Т1-зависимая томограмма, увеличение. Ангиолипома.
МРТ почки. Т1-зависимая томограмма с контрастированием и подавлением жира. Ангиолипома.
Еще одна доброкачественная опухоль – онкоцитома, происходит из клеток собирательной системы. Образование солидное, однородное и слабо и неоднородно контрастирующееся, часто в форме “колеса со спицами”. Опухоль часто имеет псевдокапсулу в виде кольца, отделяющего опухоль от окружающей почечной ткани. В центре опухоли при МРТ нередко определяется рубец.
МРТ почки. Т1-взвешенная корональная МРТ с контрастированием. Онкоцитома.
Злокачественные опухоли почек- карциномы составляют примерно 2-3% от всех онкологических заболеваний и занимает примерно 8 место по частоте среди опухолей . проблема состоит в том, что они поздно клинически проявляются и до 50% оказываются случайной находкой при диагностическом исследовании. В целом, 85% опухолей почек являются злокачественными.
Карциномы почек относятся к различным подтипам аденокарцином: светлоклеточный рак – 70-80%, папиллярный рак 13-20%, остальные подтипы наблюдаются очень редко, в том числе крайне агрессивный саркоматоидный почечноклеточный рак. Типично проявляются в возрасте 50-70 лет , отношение М:Ж как 2:1.
Стадирование рака осуществляется по системе TNM или по классификации Робсона.
МРТ почек. Корональные Т1-взвешенные МРТ до и после контрастирования. Переходно-клеточная карцинома.
МРТ почек. Т1-взвешенная корональная МРТ. Почечно-клеточный рак в верхнем полюсе левой почки с тромбозом нижней полой вены.
При МРТ опухоли гетерогенные на Т1- и Т2-зависимых МРТ, содержат солидный, некротический и геморрагический компоненты. Светлоклеточные раки яркие на Т2-зависимых МРТ, папиллярные – темные. Однако, надо иметь ввиду, что не все злокачественные опухоли хорошо контрастируются. Контрастирование, если имеется, быстрое в артериальную фазу.
Темпы накопления контрастного вещества при МРТ не имеют столь важного диагностического значения как при КТ. Около 5% карцином содержат кистозный компонент. В очень редких случаях карциномы содержат незначительные включения жира и могут быть спутаны с ангиолипомами. На МРТ типа ДВИ опухоли почек светлые, хотя не такие яркие как абсцесс.
При МРТ почек и забрюшинного пространства можно также наблюдать тромбоз почечной вены и нижней полой вены. Опухолевый тромбоз обычно контрастируется, причем, его надо отличать от кровяного тромбоза при котором контрастирования сгустка крови не наблюдается.
Распространенность тромба вдоль нижней полой вены наблюдается в 4-10% случаев (стадия Т3), ее очень важно знать для хирурга при планировании объема операции. Точность МРТ в плане оценки прорастания нижней полой вены приближается к 100%.
МРТ почек. Корональная Т1-взвешенная МРТ с контрастированием. Опухоль левой почки с прорастанием почечной вены.
Источник: https://www.mri-kholin.ru/stati/vyyavlenie-obrazovanij-pochek-s-pomoshhyu-mrt/
Прогноз и возможные осложнения
Несмотря на отсутствие выраженной симптоматики, заболевание может спровоцировать развитие серьезных осложнений. Поскольку перешеек находится в районе поясницы, то он давит на мочеточник. Это провоцирует развитие пиелонефрита, мочекаменной болезни, гидронефроза, гломерулонефрита.
ПОДРОБНЕЕ ПРО: Тромбоз глубоких вен нижних конечностей: причины, симптомы и лечение
Из-за давления перешейка на кишечник нарушается нормальная перистальтика, в результате возникает хроническое воспаление кишечника.
Кроме того, у больных с аномальной почкой повышен риск формирования опухолей в почках, в том числе, злокачественных, туберкулеза почки. У пациента может развиться почечная недостаточность. Сдавление сосудов в аномальном органе становится причиной варикоза.
У женщин подковообразная почка может спровоцировать преждевременные роды. Кроме того, растущий плод давит на перешеек, в результате может развиться инфаркт почки, гидронефроз. Подобное состояние несет прямую угрозу жизни матери и ребенка.
Сопутствующие патологические процессы развиваются из-за компрессии соседних органов, сосудов, нервных окончаний.
Возможные нарушения:
- застойные явления в малом тазу;
- варикоз;
- скопление жидкости в брюшной полости.
У женщин репродуктивного возраста возникают трудности с вынашиванием ребенка, возможны преждевременные роды.
Сращение почек сопровождается различными осложнениями. Они развиваются на фоне нарушения оттока мочи, что вызывает изменения в почечных лоханках.
На фоне аномалии строения органа развиваются следующие осложнения:
- пиелонефрит;
- гломерулонефрит – воспалительный процесс в клубочках почек;
- гидронефроз;
- мочекаменная болезнь;
- гипертония.
Особую опасность представляет собой трансформация клеток почечных тканей в раковые клетки. Чаще всего опухоли образуются на перешейке. Подковообразная почка часто сочетается с опухолью Вильмса – высокозлокачественной нефробластомой.
Помимо подковообразной почки, у людей зачастую развиваются другие патологии либо совместно, либо в качестве осложнения. Речь идет о таких состояниях:
- Камнеобразование в почках, которые может привести к закупорке мочеточника.
- Гидронефроз, как результат закупорки мочевых путей. Предполагает аномальное, прогрессирующее изменение почечной пирамидки и лоханки.
- Пиелонефрит — воспаление паренхимы почки, пирамидок и почечной лоханки.
- Опухоль Уильмса — эмбриональные новообразования, сформированное внутриутробно.
- Рак или поликистоз почек.
- Водянка головного мозга (гидроцефалия), развивающаяся совместно или отдельно с расщеплением позвоночника.
- Разные сердечно-сосудистые, желудочно-кишечные патологии, пороки развития аноректальной системы.
- Аномалии скелета — выраженная косолапость, расщелина губы, проблемы с конечностями.
- Артериальная гипертония.
Сжатие перешейком начального отдела мочеточника создает препятствие для оттока мочи из лоханок, что приводит к развитию пиелонефрита (19,4%), образованию камней почки (23,6%), гидронефрозу (41,7%), артериальной гипертензии (15,2%). Существуют сведения, что в перешейке подковообразной почки чаще развивается опухолевая трансформация клеток и рак почки.
Лечение
Определяющее значение при выборе методов лечения почечных проявлений имеет правильно поставленный диагноз. В случае выявления выпячивания на почке необходимо уточнить характер деформации.
Если нет изменений на клеточном уровне, ткани не повреждены, пациент не чувствует ухудшения состояния, он наблюдается у врача без применения медикаментозного лечения. Неосложненные случаи аномалии не требуют врачебного вмешательства.
Терапия с применением лекарственных средств назначается при возникновении осложнений и сопутствующих заболеваниях.
Больному назначается комплекс препаратов, в зависимости от основного заболевания:
- Антибиотики. Назначаются в случае развития бактериальной инфекции.
- Противовоспалительные. Их действие направлено на подавление воспалительного процесса в организме.
- Спазмолитические. Назначаются для снятия болевых ощущений разной интенсивности.
- Диуретики. Прием препаратов способствует выводу лишней жидкости из организма.
- Глюкокортикостероиды. Назначаются при заболеваниях почек аутоиммунного характера.
- Витамины. Назначаются для укрепления иммунитета.
Современная фармацевтика предлагает огромное количество препаратов для лечения почечных заболеваний. Сегодня на прилавках аптек можно найти медикаменты, производители которых обещают вылечить от болезней после нескольких приемов.
Не занимайтесь самолечением. Терапия почечных патологий должна проводиться под наблюдением врача. Он назначит индивидуальное лечение, обследовав пациента для выявления противопоказаний.
Лечение лекарственными препаратами – основной метод лечения. Хирургическое вмешательство применяется редко.
Оно назначается, если выявляются серьезные осложнения, опасные для жизни и здоровья пациента (гидронефроз, нефропатия, острая почечная недостаточность).
При этом почечная функция нарушается, моча не выводится из организма. Больному устанавливают катетер, который помогает вывести жидкость наружу.
Если выявляются конкременты, они удаляются в ходе проведения лапароскопической операции через небольшие отверстия.
При пережатии нижней полой вены также проводят операцию лапароскопическим методом с целью восстановления кровообращения.
При наличии нарушений функции почки помогут отвары и настойки, в состав которых входят цветки ромашки, зверобой, шиповник.
Народные препараты не вылечат почечные болезни, но временно устранят острые проявления функционального нарушения. Самостоятельное назначение и применение отваров без консультации с врачом может привести к развитию осложнений.