Болезни, связанные с почками, довольно распространены в мире. Известно не меньше ста видов заболеваний, при которых страдают эти органы выделительной системы. Среди подобных болезней выделяются нефротический и нефритический синдромы, имеющие различия между собой.
Оба синдрома являются сопутствующими явлениями при многих почечных заболеваниях, в числе которых гломерулонефрит. При данном заболевании воспаляется клубочковый аппарат, следствием чего становится развитие почечной недостаточности.
Что такое нефротический синдром?
Нефротический синдром возникает, когда крошечные кровеносные сосуды в почках, называемые клубочками, не работают должным образом. Клубочки обычно действуют как фильтры, удаляя воду и отходы из крови и отправляя их в мочевой пузырь в виде мочи, позволяя клеткам крови и белкам оставаться в крови. При повреждении клубочков белок может просачиваться через систему фильтров в мочу.
Нефротический синдром включает в себя следующие признаки:
- Альбуминурия
: высокий уровень белка в моче - Гипоальбуминемия
: низкий уровень белка под названием альбумин в крови - Гиперлипидемия
: повышенный уровень жира и холестерина в крови
Эффективные методы лечения
Терапия нефритического синдрома предусматривает обследование пациента на предмет выявления основного заболевания, ставшего причиной патологии. Дифференциальный подход в постановке диагноза основан на применении инструментального метода и осуществляется путем лабораторного анализа. Диагностические мероприятия:
- забор крови на биохимический состав, выявление анемии, лейкоцитоза, скорость СОЭ;
- общий анализ мочи для определения гематурии, плотности биологического материала, протеина, лейкоцитов, слепков белка и элементов клеток;
- УЗИ почек;
- иммунограмма.
Лечение аномалии направлено на устранение заболевания, которое ее вызвало, с учетом формы клинического течения. Острый нефритический синдром требует госпитализации, оказание помощи направлено на выведение пациента из тяжелого состояния: устранение отеков, гематурии, азотемии, протеинурии.
Хроническая форма не требует экстренного помещения больного в стационар, достаточно плановой госпитализации один раз в год. Она проводится для принятия ряда процедур, способствующих окончательному выздоровлению и исключению рецидива.
Обзор препаратов
Терапия проводится с применением:
- Мочегонных средств со слабой выраженностью – «Мидамор», «Спиронолактон», «Триамтерен». Со средней степенью – «Гипотиазид», «Хлорталидон», «Метозалон». Сильнодействующие диуретики – «Торасемид», «Фуросемид», «Ксипамид». Выбор обусловлен выраженностью отеков. Для нормализации артериального давления показаны «Метазолон», «Индапамид», этакриновая кислота.
- Содержащих кальций препаратов – «Кантарен».
- Цитостатических средств – «Азатиоприн», «Циклофосфамид». «Лейкеран».
- Антикоагулянтов, предотвращающих формирование тромбов – «Гепарин», «Антитромбин III», «Протеин С».
- При инфекционной бактериальной этиологии назначаются антибиотики «Амоксициллин»,«Пенициллин», если возбудителем является энтерококк. При гнойных воспалительных процессах в почках применяют «Цефалексин», «Ципролет», «Клафоран». Хроническая форма нефритического синдрома лечится «Моксифлоксацином» «Левофлоксацином» «Нолицином».
- Витаминно-минерального комплекса – «Рутин», аскорбиновая кислота.
При необходимости назначаются препараты седативного и антигистаминного действия.
Народные средства
В комплекс консервативной терапии можно включить рекомендации нетрадиционной медицины. Народные рецепты усилят действие медикаментов, а также их целесообразно применять в целях профилактики. Для лечения патологии используют отвары и настои на основе растительных компонентов:
- Травяной сбор, состоящий из бессмертника, цветов календулы, зверобоя в равных частях (две столовые ложки на 0,5 литра воды). Готовится отвар на паровой бане 15 минут, принимается по 250 мл утром натощак и вечером за три часа до сна.
- Ромашка аптечная, кора крушины (по 20 грамм каждого ингредиента), заливается двумя стаканами кипятка, настаивается в термосе 2 часа, пьется в течение дня небольшими порциями.
- Сушеные плоды шиповника (2 ст. л. на 300 мл воды) кипятятся на медленном огне 10 минут, полученный отвар делится на два приема и употребляется утром и вечером.
- Свежие березовые листья 150 гр на 0,5 литра кипятка заварить в закрытой емкости, настоять 4 часа, профильтровать, принимать по 100 мл 5 раз с одинаковым временным интервалом.
- Полевой хвощ, цветы цикория (по 1 ст. ложке) заварить в 0,5 л воды, дать настояться 60 минут, пить в течение дня в три приема.
Для лечения детей количество компонентов должно быть уменьшено вдвое, следует учитывать возраст и аллергическую реакцию на ингредиенты настоек.
Нефротический синдром — симптомы
Симптомы нефротического синдрома включают в себя:
- отек голеностопных суставов, стоп и голени
- усталость
- потеря аппетита
- увеличение веса
- пенистая моча
Пенообразование, возникающее вследствие присутствия белка в моче, отличается от пузырьков, которые можно заметить в обычной моче. Пена появляется в виде слоев мелких и средних пузырьков, которые не рассеиваются. В отличие от этого, нормальная моча может содержать один слой более крупных пузырьков, которые вскоре исчезают.
Пациенты с нефротическим синдромом могут заметить отек в ногах после долгого стояния или отечность вокруг глаз после пробуждения. По мере прогрессирования заболевания отмечается постоянный отек нижних конечностей и других частей тела.
Основные симптомы заболевания
Клиническая картина патологии имеет определённые особенности, которые позволяют отличить нефритический синдром от всех остальных. Выделяют как общие симптомы (связаны с поражением всего организма), так и местные (затрагивают только почки).
К проявлениям первой группы относят:
- диспепсию (тошнота, рвота, изжога без связи с приёмами пищи);
- общую интоксикацию (головные боли в височной области, слабость, вялость, сонливость);
- повышение артериального давления на 20–40 мм рт столба больше нормы;
- склонность к простудным заболеваниям.
Для местной симптоматики типично:
- наличие болезненности и отёка поясничной области;
- изменение цвета и мутности мочи (покраснение и появление инородных примесей);
- отёчность лица (в особенности век, щёк и шеи);
- уменьшение объёма выделяемой урины (олигурия).
У одного из моих пациентов наблюдалось атипичное течение недуга. У мужчины полностью отсутствовали все явления интоксикации и кровь в моче была обнаружена лишь единожды. Так как больной страдал от артериальной гипертензии, другие врачи не обратили внимание на повышение кровяного давления. Выявить наличие нефритического синдрома удалось только после дополнительного исследования почек.
Нефротический синдром — причины
Врачи классифицируют причину нефротического синдрома как первичную или вторичную.
Первичная причина
Первичными причинами нефротического синдрома являются состояния, которые поражают только почки. Примеры первичных причин включают в себя:
- Фокальный сегментарный гломерулосклероз (ФСГС)
: при ФСГС рубцевание происходит в отдельных участках клубочков. ФСГС встречается чаще у мужчин, чем у женщин, и имеет более высокую распространенность среди афроамериканцев. - Мембранозная нефропатия
: иммунные комплексы накапливаются в клубочках, вызывая повреждение. - Болезнь минимальных изменений (БМИ)
: повреждение клубочков видно только с помощью очень мощного микроскопа. БМИ является наиболее частой причиной нефротического синдрома у детей. У взрослых аллергия, инфекции или некоторые препараты могут вызвать БМИ. - Мембранопролиферативный гломерулонефрит (МПГН)
: иммунная система атакует клетки почек, повреждая клубочки. Иногда другое заболевание, например гепатит С, вызывает МПГН.
Вторичная причина
Вторичными причинами являются состояния, которые поражают весь организм, приводя к нефротическому синдрому. Вот некоторые примеры вторичных причин:
- диабет
- волчанка
- инфекции, такие как гепатит В, С или ВИЧ
- раковые заболевания, такие как болезнь Ходжкина
Нефритический синдром и его виды
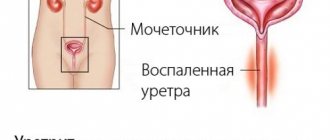
Нефритический синдром представляет собой комплекс характерных симптомов, который развивается на фоне воспалительных заболеваний почек. Синдром сопровождается поражением почечных клубочков. Клубочек представляет собой структурную единицу ткани почки и отвечает за фильтрацию плазмы крови и образование первичной мочи.
В Международной Классификации Болезней 10-го пересмотра (МКБ 10) эта патология выделена в отдельную единицу. Согласно определению Всемирной Организации Здравоохранения (ВОЗ), нефритический синдром может носить первичный характер или развиваться на фоне другого заболевания.
Различают несколько форм патологии:
- Острый нефритический синдром развивается на фоне острых воспалительных заболеваний почек (гломерулонефритов). В основе механизма развития лежат отёк и воспаление почечных клубочков. Формирование процесса занимает от одного до нескольких дней.
- Хронический нефритический синдром обычно развивается на фоне хронического гломерулонефрита или других почечных болезней. При хронической форме возникает склероз (замещение соединительной тканью) почечных клубочков. Патология характеризуется медленным прогрессированием (от нескольких месяцев до нескольких лет). Симптоматика носит стёртый невыраженный характер, может периодически появляться, затем исчезать.
Отдельное место занимает быстропрогрессирующая форма патологии. Её симптомы и течение во многом схожи с острой формой, однако здесь уже через несколько месяцев развивается почечная недостаточность.
Нефротический синдром — диагностика
В дополнение к физическому осмотру и сбору анамнеза, врач обычно диагностирует нефротический синдром с помощью следующих тестов:
- Анализ мочи
: этот тест выявляет повышенный уровень белка в моче. - Анализ крови
: этот тест помогает выявить уровень альбумина, холестерина и других компонентов крови. - Биопсия почки
: ее назначают, чтобы выявить микроскопические изменения в почке. - УЗИ: этот тип визуализации используют, чтобы рассмотреть как выглядят почки.
Профилактические мероприятия
Профилактикой этого состояния служит правильная и своевременная терапия инфекционных заболеваний стрептококковой этиологии (ангин, тонзиллитов и т.д.) в детском возрасте. Специфические меры профилактики не разработаны.
В заключение отметим, что нефритический синдром при гломерулонефрите, может протекать практически бессимптомно в период начала заболевания.
Болезнь чаше всего выявляется уже в период разгара – когда в почках сформировались необратимые изменения, что вызывает ряд симптомов. Большую роль в возникновении этой патологии отводят инфекционным причинам, а особенно хроническим ангинам и тонзиллитам у детей.
Поэтому, важно проводить своевременную и грамотную терапию этих заболеваний, с целью избежать развития поражения почек.
Синдром довольно легко диагностируется современной медициной, но, к сожалению, лечение данной патологии ограничивается лишь купированием и предотвращением дальнейшего поражения клубочкового аппарата почки.
Нефротический синдром — лечение
Лечение нефротического синдрома будет зависеть от причины. Однако терапия обычно включает в себя лекарственные препараты для лечения основной причины, а также изменения в рационе питания.
Некоторые медикаментозные методы лечения:
- Стероиды
: врачи могут назначать гормональные препараты для лечения БМИ у детей или взрослых. - Мочегонные средства
: помогают организму удалить лишнюю жидкость и уменьшить отеки. - Ингибиторы ангиотензинпревращающего фермента или блокаторы рецепторов ангиотензина
: помогают контролировать артериальное давление и снижать содержание белка в моче. - Иммуносупрессивные препараты
: помогают при таких состояниях, как ФСГС, при которых иммунная система атакует клубочки. - Статины
: снижают уровень холестерина. - Пневмококковая вакцина.
Диетические изменения помогают в лечении нефротического синдрома:
- ограничение натрия
- употребление меньшего количества белка
- снижение потребления насыщенных жиров и холестерина
Проявление клинической картины
Симптоматика нефритического синдрома имеет несколько характерных черт, напрямую зависит от стадии течения. Патология имеет и ряд нехарактерных признаков, к таковым можно отнести:
- рвоту, тошноту;
- нарушение оттока мочи и постоянную жажду;
- значительное снижение аппетита и развитие анорексии.
Если разделять симптомы по стадиям, то можно отследить этапы развития патологических изменений в клубочках почек.
Стадии развития
На начальном этапе развития патологии у человека появляется гематурия (урина меняет оттенок, в ней появляются эритроциты).
Беспокоит слабость, повышенная утомляемость, присутствуют признаки скарлатины.
Позднее гематурия прорастает в макрогематурию, при этом явлении моча имеет оттенок мясных помоев. На лице, шеи, веках, ногах появляются отеки. Отёчность беспокоит в вечернее время, нередко возникает утром.
Постепенно человек прибавляет в весе. Такая прибавка считается патологической. Еще повышается уровень артериального давления крови, развивается гипертензия.
На 3, завершающем этапе развития нефритического синдрома человека беспокоит уменьшение в объемах выделяемой мочи, при этом присутствует постоянная жажда. Возникает рвота, тошнота, сильная боль в голове, появляется повышенное потоотделение.
При присоединении осложнений, возникают симптомы острой или хронической почечной недостаточности. Изменяется цвет кожных покровов, больной отказывается от еды, его мучает сильная тошнота и рвота.
Моча отходит плохо или вовсе не отходит, жидкость скапливается в организме, что может привести к отеку легких или мозга.
Осложнения
Осложнения нефротического синдрома часто возникают в результате потери определенных белков в моче. Организму требуются белки для борьбы с инфекциями или контроля свертываемости крови.
Другие осложнения нефротического синдрома могут включать:
- заболевания коронарных артерий
- высокое кровяное давление
- анемия, которая возникает при дефиците здоровых эритроцитов
- гипотиреоз, который возникает, когда щитовидная железа не в состоянии вырабатывать достаточное количество тиреоидных гормонов
- временное снижение функции почек
Механизм развития нефритического симптома
В основе патогенеза нефритического синдрома лежит иммунный воспалительный процесс. Причиной возникновения патологии являются антигены, которые попадают внутрь организма человека из внешней среды или образуются в тканях внутренних органов. Сначала они свободно циркулируют в кровяном русле, но постепенно проникают в различные структуры почек. Вторжение чужеродных белков активизирует иммунную систему — начинается усиленное продуцирование антител для нейтрализации и уничтожения инфекционных агентов.
Сформированные комплексы антиген-антитело оседают под эпителиальными клетками на полупроницаемой мембране клубочковых капилляров. Происходит активация комплекса сложных белков, которые постоянно присутствуют внутри кровяного русла. Они представляют собой каскадную систему протеолитических ферментов и предназначены для защиты от негативного воздействия чужеродных агентов. Такая защита служит важным компонентом формирования ответа иммунной системы.
При нефритическом синдроме в моче появляются эритроциты
При нефритическом синдроме комплемент служит гуморальным медиатором воспалительного процесса, активируется отщеплением или присоединением отдельных участков пептидов. Такое состояние провоцирует:
- повреждение базальной мембраны клубочковых капилляров;
- включает клеточные факторы патологического механизма острого гломерулонефрита (нейтрофилы, Т-лимфоциты, макрофаги, клетки эндотелия).
- задействует пептидные информативные молекулы цитокины (биологически-активные вещества, которые продуцируются иммунными клетками и обеспечивают связь между ними).
Повышенная проницаемость базальной мембраны приводит к проникновению эритроцитов, белков и метаболитов во вторичную мочу. Увеличение концентрации протеинов способствует снижению давления в плазме, ее выходу во внутриклеточное пространство, возникновению отечности.
Ренин, гормон регуляции сосудистого тонуса, продуцируется в избыточном количестве из-за нарушения скорости циркулирующей крови. Такой процесс является главным фактором возникновения артериальной гипертензии и повышенного почечного давления.
Прогноз
Благодаря своевременно проведенной дифференциальной диагностике нефротического синдрома больные получают больше шансов на скорейшее выздоровление без осложнений. В целом прогноз для пациентов благоприятный. Важно обратиться за помощью к специалистам при первых симптомах болезни – грамотная терапия поможет привести в норму функции почек уже через пару месяцев. Течение болезни во многом зависит от стадии недуга, возраста пациента и наличия у него хронических заболеваний, которые могут усугублять клиническую картину.
В большинстве случаев устранение воспалительного процесса автоматически влечет за собой стабилизацию артериального давления, однако так происходит только в том случае, если причиной гипертензии были именно проблемы с почками, а не какое-нибудь другое заболевание, сопровождающееся таким же симптомом.
При течении нефритического синдрома, сопряженного с серьезными осложнениями (уремической комой, острой сердечной недостаточностью, нарушением мозгового кровообращения и др.) прогноз неутешителен. Среди самых распространенных последствий стоит отметить тяжелую форму анемии и повторяющиеся гипертонические кризы.
Есть ли разница между нефритом и нефрозом
Как уже было отмечено, нефритический и нефротический синдромы являются различными комплексами клинических признаков, проявляющихся в процессе развития почечной патологии. Эти два состояния обладают сходными чертами и возникают на фоне имеющихся нарушений или инфекционного поражения. Поскольку оба патологических процесса имеют общую локализацию, симптомы практически одинаковы для нефритического и нефротического синдрома. Отличия будут заключаться в результатах анализов и других признаках поражения выделительной системы. Что касается общих симптомов, то течение нефротического синдрома сопровождается отечностью, общей слабостью, болью в спине и бледностью покровов.
Отеки
Массивная и длительная альбуминурия у больного с НС в конце концов неизбежно вызывает гипопротеинемию, так как потери белка превышают интенсивность его синтеза. Гипопротеинемия ведет к нарушению старлингова равновесия между гидродинамическим, фильтрационным и коллоидно-осмотическим давлением. Это приводит к преобладанию оттока жидкости из артериального русла над притоком. Отеки начинают появляться, когда уровень альбумина плазмы ниже 27 г/л, и развиваются всегда, если гипоальбуминемия достигает 18 г/л.
В патогенезе отеков важную роль играет и вторичный гиперальдостеронизм, типичный для НС. В результате этого в организме задерживается натрий, а следовательно и вода, хотя в крови имеется гипонатриемия.
Гипопротеинемия
Основной причиной гипопротеинемии у больных с НС являются большие потери альбуминов с мочой и перемещение их в ткани. Кроме того, имеют значение повышенный катаболизм альбуминов, нарушение белоксинтезирующей функции печени. Уменьшение содержания у-глобулинов в крови больных прежде всего связано с нарушением их синтеза. Гипоальбуминемия и гиповолемия, дефицит антикоагулянтов — антитромбина III и протеинов С и S, гиперфибриногенемия, гиперлипидемия создают угрозу для тромботических нарушений у больных МИНС.