Благодаря медицинским экспериментам уже давно достоверно известно, что большое число самых разных заболеваний возникают по причине нервного перенапряжения. Дело в том, что когда организм человека находится по постоянным стрессовым воздействием и человек вечно о чем-то переживает, то окружающая информация просто не способна восприниматься адекватно, что приводит к потере внимания и концентрированности. Такие симптомы начинают появляться из-за большого количества кортизола, а это такой гормон, который отвечает функцию гиппокампа. В результате начинается нарушения в работе надпочечников, на это также оказывает влияние нерегулируемое количество гормонов, а за это уже несет ответственность гипоталамус.
Врожденная дисфункция коры надпочечников
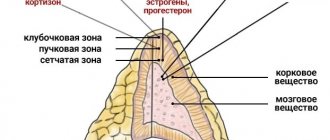
Такая патология, как надпочечниковая недостаточность начинает развиваться в случае нарушения процесса транспортных соединений белкового типа. Именно они принимают активное участие в гормональном производстве кортизола, которые осуществляется в этой области. Для того, чтобы организм рос и развивался, ему необходимы те гормоны, которые выделяют надпочечники. Если такой процесс имеет определенные нарушения, то развиваются недуги наследственного типа. Врожденная дисфункция коры надпочечников иногда называется гиперплазией или синдромом адреногенитального типа. Среди наследственных заболеваний она является одной из самых опасных, она может быть спровоцирована разными факторами, в том числе и гормональным дефицитом.
Недуг, прежде всего, характеризуется тем, что понижается кортизоловый уровень, а значит секреция гормона адренокортикотропного типа начинает увеличиваться, вследствие этого кора начинает становится более толстой. Если говорить о гендерной принадлежности, то такой недуг одинаково часто поражает как мальчиков так и девочек. Такая врожденная патология, как надпочечниковая недостаточность разделяется на шесть вариантов клинической формы. Есть среди них такие варианты, когда организм человека просто лишен возможности функционировать в нормальном режиме. А это становится причиной, что такой недуг, как надпочечниковая недостаточность не редко становится причиной смерти новорожденных детей.
В подавляющем большинстве случаев все эти формы недугов вызваны тем, что имеет белковый эффект 21-гидроксилазы. Примечательно, что на распространенность недуга во многом влияет национальная принадлежность.
Лечение врожденной гиперплазии надпочечников
В основном, проводят заместительную гормональную терапию. Врачи корректируют концентрацию стероидных гормонов, которые вырабатывает кора надпочечников и минералокортикостероидов. Гормональную терапию могут также назначать беременным, если установили диагноз в период гестации. Благодаря ранней диагностике, можно предотвратить неправильное развитие гениталий у девочек. Правда, такое лечение все еще признанно не всеми, ведь у беременной женщины могут возникать: отечность, повышенное артериальное давление, а также лишний вес. О влиянии терапии на плод достоверной информации пока нет.
Дополнительно к гормонотерапии может применятся оперативное вмешательство устраняющее дефект развития гениталий. Врачи рекомендуют проводить хирургическую коррекцию как можно раньше, но все зависит от индивидуального случая, а также от решения родителей.
Каковы причины заболевания и его последовательность
Врожденная дисфункция коры надпочечников имеет наследственную форму, однако, есть определенные факторы, наличие которых существенно повышает риск развития недуга:
- кто-то из родителей имеет патологию;
- родители являются носителями гена, которые провоцирует дефект белков транспортного типа.
Если же оба родителя имеют такой ген, тогда ребенок рискует заболеть в 25 процентов случаев. Когда транспортный белковый процесс подвергается нарушению, то ощущается острый недостаток в кортизоле, а также в коре надпочечников не хватает альдостерона. В результате этого начинает свое развитие надпочечниковая недостаточность, что сопровождается увеличением выработки определенных гормонов.
Если наблюдается гиперплазия, то начинают в усиленном режиме вырабатываться мужские гормоны, которые называются андрогенами. Если таких мужских гормонов в организме человека становится слишком много, то может развиться гиперадрогения. А это заключается в видоизменении половых органов, а также на лице и на теле начинает расти слишком много волос, причем в самых неожиданных местах.
Симптомы
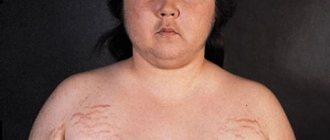
Симптомы врожденной гиперплазии коры надпочечников у детей обычно заметны сразу после рождения. Чаще всего ребёнок рождается с увеличенной массой тела. Нельзя не заметить и аномальные размеры половых органов — так, у мальчиков увеличен пенис, зато яички могут быть слишком мелкими. У девочек практически всегда имеет большие размеры клитор, а половые губы способны по строению напоминать мужскую мошонку.
По мере взросления наблюдаются и другие симптомы заболевания:
- Раннее огрубение голоса;
- Несвоевременное появление волос на половых органах и на теле;
- Несоразмерный с возрастом рост массы тела;
- Угри на коже в детском возрасте;
- Прекращение формирования скелета к 16 годам;
- Низкорослость;
- Постоянная жажда;
- Онемение мышц;
- Снижение памяти;
- Психозы;
- Позднее начало месячных у девочек.
У ребенка с сольтеряющей формой патологии клиническая картина осложняется сбоями водно-солевого обмена. Это приводит к рвоте, жидкому стулу, обезвоживанию со всеми вытекающими последствиями. Без лечения такое состояние может спровоцировать гибель больного.
У взрослых все признаки заболевания обусловлены сбоями работы гипофиза и гипоталамуса, а также, собственно, надпочечников. У женщин ВГКН без лечения приводит к половой дисфункции, сбоям цикла, бесплодию, развитию остеопороза. У мужчин часто повышается артериальное давление, наблюдается атрофия мышц, развивается сахарный диабет. Среди взрослых широко распространены заболевания органов пищеварения, мочевыделительной системы, нарушение работы иммунной системы, выпадение волос, кожные заболевания.
Как себя проявляет дисфункция
Что касается картины клинического характера, то здесь все находится в прямой зависимости от того, какую степень имеют нарушения и все это имеет три формы:
- Форма сольтеряющего типа.
- Форма простая вириальная.
- Форма неклассическая.
Если говорить о степени распространенности, то здесь первое место принадлежит сольтеряющей форме, которые возникает в 75 процентов случаев. Именно такая форма становится причиной блокады белка 21-гидроксилазы. Все это сопровождается нарушением выработки глюкокортикоидов. Причем, начало патологии осуществляется ещё когда ребенок находится в материнской утробе, а все симптомы явственно видны почти всегда сразу по появлении малыша не свет.
Среди первичных признаков можно отметить следующие:
- надпочечниковая недостаточность;
- андрогенный избыток.
Если дело идет о девочках, то у них половые органы развиваются как у мужчин:
- клитор становится больше;
- половые губы начинают сращиваться и становятся похожими на мошонку.
Что касается внутренних половых органов, то особых изменений не претерпевают, то есть их анатомическая форма остается нормальной, иных признаков не наблюдается. Если такую патологию не начать своевременно лечить, то девочки не будут иметь менструального цикла, а гормональная сфера не будет регулироваться.
Если все это начинает развиваться у мальчиков, то у них половой член становится больше, а мошонка подвергается усиленной пигментации. Здесь очень важно вовремя начать процесс корректировки гиперандрогении, тогда недуг не станет быстро прогрессировать. Если все пустить на самотек, то ростовые зоны костей начнут быстро закрываться, а это приводит к крайне низкому роту детей. Причем, мальчики, которые всего 2-3 года от роду могут иметь неестественно грубый голос, мускулатура развивается ненормально, а паховая область начинает покрываться волосами.
Когда развивается простая вирильная форма, то ферментивная активность частично сохраняется, тогда надпочечниковая недостаточность не начинает активно развиваться, а что касается трансформации половых органов, то здесь все аналогично сольтерящей форме. Бывает так, что ферменты гидроксиклазы обладают определенными отклонениями, как правило, незначительного характера. Однако, это может привести к развитию постпубертатной формы болезни, что сопровождается пониженным гормональным уровнем, а что касается концентрации адренокортикотропного гормона, то она увеличивается, но не сильно. Что касается младенцев, то у них в таких случаях нет не надпочечниковой недостаточности, ни изменений половых органов. Такая проблема не редко выявляется только после того, как к врачу обращается женщина по причине бесплодия или у неё есть дисфункция менструального цикла.
А ещё не редко причиной становится рост волос по телу, как у мужчин. Но бывает и так, что дефект генетического типа настолько незначителен, что человек о нем может не знать в течении всей жизни.
Неклассическая форма дефицита Р450с21
Клинические проявления:
- гирсутизм — 60%
- олиго- или аменорея — 54%
- акне — 33%
- бесплодие — 13%
Вирилизации наружных половых органов не наблюдается
Возможен:
- ускоренный рост
- опережение костного возраста относительно паспортного
- раннее закрытие зон роста
- ранняя инициация лобкового и аксиллярного оволосения
Лабораторная диагностика:
- 17-ОН-прогестерон может быть в пределах нормы (базальные значения 170–300 нг/дл могут быть использованы в качестве скрининговых маркеров);
- золотой стандарт — диагностический тест с 1-24 АКТГ (Синактен).
В настоящее время в России используется модификация этого теста с 1 мг 1-24 АКТГ (Синактен-Депо).
Физиологический уровень подъема кортизола и его предшественников должен превышать базальный в 2-3 раза.
Проба с Синаткеном
- Определение базального уровня 17-ОН-прогестерона.
- Введение 0,125 мг 1-24 АКТГ.
- Определение 17-ОН-прогестерона через 60 минут.
- О ВДКН свидетельствует повышение 17-ОН-прогестерона до 1500 нг/дл;
- у пациенток старшего возраста о неклассической ВДКН может свидетельствовать и повышение 1000-1500 нг/дл.
Проба с Синактеном-Депо
- Определение базального уровня 17-ОН-прогестерона.
- Введение 1 мг 1-24 АКТГ.
- Определение 17-ОН-прогестерона через час.
- О ВДКН свидетельствует повышение 17-ОН-прогестерона более 4-5 раз (>45 нмоль/л).
- Аналогичное повышение 17-ОН-прогестерона и 11-ДОК может свидетельствовать о дефиците 11-β гидроксилазы.
- Повышение ДГЭА-С более чем в 3 раза — неклассический вариант 3β-гидроксистероиддегидрогеназной недостаточности. Чрезвычайно высокий уровень ДГЭА-С, неизменяющийся после стимуляции — андрогенсекретирующая опухоль надпочечников.
Окончательное подтверждение диагноза — молекулярно-генетический анализ.
Каковы симптомы патологии
Если у человека имеются нарушения такого рода, то наблюдаются следующие симптомы:
- человек постоянно ощущает себя слабым, быстро устает, причем, не затрачивая значительных усилий;
- начинаются проблемы с аппетитом, кушать человек порой не хочет совсем;
- в области живота наблюдаются болевые ощущения;
- человека часто тошнит и рвет;
- стремительно теряется вес;
- кожный покрыв покрывается сильной пигментацией, то же самое может быть и со слизистой;
- работы кишечника начинает нарушаться;
- человек становится раздражительным и апатичным;
- часто безо всякой видимой причины кружится голова;
- меняется вкусовые ощущения, а также слух и обоняние.
Если провести обследование клинического типа, то в крови можно наблюдать увеличение калия, а также растут шлаки азотистого типа. Что касается давления, то оно снижается, может быть тахикардия. Если речь идет о женщинах, то у них начинаются определенные нарушения в менструальном цикле, бывает бесплодие. Бывают такие случаи, когда симптомы недуга имеет много общего с синдромом поликистозных яичников, это можно выяснить, изучив результаты кровяного анализа. При этом половые органы женщин могут иметь много общего с мужскими, однако внутренние гениталии остаются нормальными. Младенцы сосут грудь матери вяло, у них может быть обезвоживание, их часто рвет и может быть адинамия.
Каким образом можно диагностировать патологию
Методы диагностики могут иметь разный характер, однако, очень важно, чтобы все делалось, как можно раньше. Что касается методов, то они могут быть такими:
- для того, чтобы можно было выявить развитие недуга на ранних стадиях, часто используется скрининг неонатального типа, с помощью которого можно выявить белковый дефицит, тогда терапия заместительного характера начинается вовремя;
- необходимо собрать анамнез и выяснить, имеют ли место такие патологии у членов семьи, после чего проводятся соответствующие исследования лабораторного типа;
- если имеет место сольтеряющая форма болезни, то необходим определить какой уровень альдостеронного дефицита, а для этого необходимо измерить рениновую активность в кровяной плазме;
- надо провести анализ генетического типа и выявить ген, который повреждает ферменты транспортного типа;
- для того, чтобы поставить максимально точный диагноз, необходимо исследовать яичники посредством использования ультразвука.
Врождённая патология должна быть выявлена вовремя, тогда нарушения можно будет лечить существенно эффективнее.
Способы лечения и рекомендации клинического типа
Способов лечения подобной патологии существует немало, однако, перед тем, как назначить лечебный метод, необходимо максимально четко выявить причины возникновения болезни. Чаще всего пациенту назначается гормональная терапия заместительного характера, причем, это на всю жизнь. Таким образом в определенной степени происходить процесс возмещения кортизолового недостатка, а андрогеновое продуцирование в надпочечниках подавляется.
Используемые препараты при этом должны дозироваться в индивидуальном порядке, здесь все находится в прямой зависимости от того, сколько лет человеку и каковы площадь тела. Если речь идет о лечении взрослых людей, то им нужно пользоваться преднизолоном и дексаметозоном. Однако, детям такие препараты давать нельзя, так как они препятствуют нормальному росту, им лучше всего давать глюкокортекоид естественного типа, таких современный рынок выпускает много. Однако, очень важно не перепутать с дозировкой, здесь может её назначать только врач, причем, за основу он берет результаты анализов.
Если патология диагностирована поздно, то есть женские органы развиваются по мужскому типу активно, то не редко принимается решение о хирургическом вмешательстве, которое предусматривает пластику. Если имеет место повышенный рост волос, то нужно прибегать к эпиляции. Если имеет место угревая сыпь, то надо использовать контрацептивы гормонального характера.
Какие особенности при протекании беременности
Если дисфункция имеет постпубертатную форму то могут возникнуть следующие осложнения:
- невынашивание беременности;
- вынужденный аборт или выкидыш;
- плод не развивается.
Если женщина находится в состоянии беременности, то у неё могут быть такие симптомы:
- обезвоживание;
- электролитный баланс нарушается;
- аппетит ухудшается.
Если начать своевременный прием гормональных препаратов, то в течение месяца женщине станет лучше, однако, это не значит, что лечение можно останавливать. Дело в том, что могут возникнуть такие нарушения, как раннее отслоение плаценты, а также беременность может стать перенашиваемой. Надо понимать, что для коры надпочечников роды и период после них является стрессом. Чтобы не допустить серьезных осложнений, необходимо постоянно держать под контролем гормональный уровень в крови.
Лечение
Тактика лечения в подавляющем большинстве случаев сводится к приему определенных гормональных препаратов, которые подбираются исходя из результатов анализов. Заместительная гормональная терапия у маленьких детей включает прием или инъекции Кортизона, тогда как у детей постарше и взрослых показатели кортикостероидов корректируются путем приема Преднизолона или Дексаметазона. По мере достижения необходимых значений гормонов в крови дозировку лекарств снижают. Дополнительно женщинам назначаются эстрогены, мужчинам – андрогены.
Своевременная гормональная коррекция у девочек помогает правильно сформироваться половым органам и предотвратить проблему бесплодия. Во время беременности прием гормонов может быть отменен, что решается индивидуально в каждом случае. При развитии артериальной гипертонии производится лечение специальными препаратами в определенной дозировке и комбинации. Для детей с признаками нарушения водно-солевого баланса потребление соли увеличивается.
Обычно такое вмешательство выполняется не позже годовалого возраста. Гиперплазия надпочечников узелкового типа лечится лишь удалением этого органа, так как частичная резекция быстро приводит к рецидиву. В дальнейшем до конца жизни осуществляется заместительная гормональная терапия.
Меры профилактического характера
Бывает так, что при надпочечниковой дисфункции бесплодие наблюдается 3 года и больше, а лечение при этом не показывает положительных результатов. Тогда возникает необходимость в оперативном вмешательстве, однако, при этом прием глюкокортикоидов нужно продолжать. Если болезнь выявлена на ранних сроках, то чаще всего можно говорить о благоприятном прогнозе, но очень важно грамотно подобрать гормональную дозу.
Что касается специального питания, то здесь оно не предусматривается, однако если наблюдается недостаток альдостеронного гормона, то может иметь место истощение солевого типа. А когда кровь испытывает солевой дефицит, то нужно кушать больше поваренной соли. Если этого не делать, то калиевый уровень в крови начинает повышаться, а кровяное давление снижается. Ещё раз следует сказать о том, что на все негативные симптомы необходимо вовремя реагировать, обращаться за медицинской помощью, в противном случае ВДКН может привести к самым негативным последствиям, которые имеют необратимый характер. Здесь большие проблемы может доставить надпочечниковая недостаточность и другие осложнения.