Нефропатия беременных относится к позднему токсикозу и является осложнением водянки. Нефропатия у беременных женщин наблюдается во второй половине беременности и полностью проходит после родов. Переход водянки в нефропатию беременных может происходить как постепенно, с постоянным усугублением симптомов, так и крайне быстро, практически молниеносно. Существует два вида нефропатии: первичная и вторичная. Первичная нефропатия возникает у беременных женщин с неотягощенным течением токсикоза. Вторичная нефропатия развивается на фоне других заболеваний, таких как гипертоническая болезнь, пиелонефрит, порок сердца и гломерулонефрит.
Причины возникновения и механизм развития
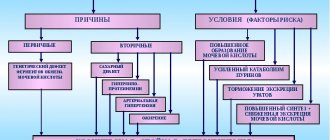
Точные причины появления патологии не установлены. Существующие гипотезы позволяют сформировать перечень существенных факторов риска.
Развитие нефропатии обусловлено:
- Накоплением токсинов, вредных продуктов метаболических процессов в плаценте, матке.
- Ухудшением показателей свертываемости крови.
- Осложнениями гипертонии, пиелонефрита, гломерулонефрита.
- Сердечными пороками.
- Гормональным дисбалансом.
- Гипертиреозом, другими эндокринными недугами.
- Сбоями, касающимися работы нервной системы.
- Переутомлением, стрессовыми перегрузками.
- Заболеваниями, поражающими иммунную систему.
- Иммунными конфликтами матери и малыша.
- Хроническими формами инфекций.
- Гепатитом.
- Холециститом.
- Вегето-сосудистой дистонией.
- Ожирением.
- Диабетом.
- Ранней (до 17 лет) или поздней (после 35 лет) беременностью.
- Многоплодием (развитием двух или более плодов).
- Нефропатией, перенесенной во время предыдущей беременности.
- Ведением малоподвижного образа жизни.
- Витаминным дефицитом.
- Неблагоприятной наследственностью.
- Табакокурением, другими вредными привычками.
Этапы гипотетического развития патологии: артериальный спазм приводит к венозному расширению, росту проницаемости сосудистых стенок, проникновению плазмы в межклеточное пространство, изменению состава крови, дестабилизации маточного и плацентарного кровообращения, гипоксии плода, гипертоническим проявлениям у мамы.
По мере прогрессирования нефропатии сосудистый спазм интенсифицируется, повышается концентрация сывороточного креатинина. Увеличившаяся матка оказывает давление на внутренние органы, что влечет жидкостный застой, усиление отечности, усугубляемой почечной натриевой задержкой. Кровообращение ухудшается, концентрация тромбоцитов увеличивается, поражается печень, головной мозг, плацента, нервная система.
По части гипотез ключевым фактором риска выступает маточная ишемия, накопление в плаценте продуктов жизнедеятельности с выработкой веществ, негативно сказывающихся на работе почек, способствующих нарушению кровообращения.
Причины заболевания
Нефропатия у беременных, что это такое и как проявляется, интересует не только будущих мам, но и будущих дедушек с бабушками. Состояние, имеющее не совсем положительный результат, настораживает всех членов семьи, хлопочущих о здоровье беременной и ее малыша.
Бить тревогу следует, если у женщины:
- первая беременность — неизвестна реакция организма на гормональные изменения, риск диагноза «нефропатия беременных» увеличивается в десятки раз;
- наследственные заболевания мочевыводящих путей, болезней сосудов, аллергии, проявление гестоза по материнской линии и предрасположенность беременной к эндокринным заболеваниям;
- кризисные периоды возраста для первых родов — до 18 лет и старше 35;
- наличие хронических болезней у будущей роженицы — пиелонефрит, аднексит, порок сердца, сахарный диабет, II и III степень ожирения;
- проявление гестоза при первой и второй беременности;
- хронические ToRCH-инфекции — герпес, цитомегаловирус, вирус папилломы человека;
- вредные привычки — курение и употребление алкогольных напитков во время беременности;
- резус-конфликт плода и матери.
В большинстве случаев причиной такой болезни, как нефропатия беременных, являются изменения концентрации гормонов, поступающих в кровь. Такие гормональные нарушения становятся следствием почечной дисфункции.
Зачастую нефропатия беременных проявляется при ожидании первенца и вынашивании близнецов. В группе риска будущие мамы, болеющие хроническим пиелонефритом, гипертонией, ожирением.
Классификация болезни
Различают три стадии недуга (по степени тяжести).
Первая степень – давление не превышает 150/90 мм рт. ст., протеинурия – менее 1 г/л, появляются отеки на ногах.
В случае течения беременности у пациентки постоянно контролируют АД, исследуют мочу и кровь
Вторая стадия (преэклампсия) – давление достигает отметок 170/110 мм рт. ст. (пульсовая разница – не менее 40), белковая концентрация – до 3 г/л. В урине появляются гиалиновые цилиндры, отечность распространяется на переднюю брюшную стенку, диурез – не менее 40 мл/час.
Третья степень (эклампсия) сопровождается показателями давления свыше 170/110 мм рт. ст. с пульсовой амплитудой менее 40, протеинурией свыше 3 г/л. При диагностировании обнаруживается высокая концентрация зернистых цилиндров, наблюдается генерализованная отечность. Скорость диуреза не достигает 40 мл/час. Требуется скорейшая госпитализация.
Первичная нефропатия, проявляющаяся при здоровых почках, прогрессирует на фоне беременности, бесследно устраняясь после родов. Вторичная форма усугубляется почечными недугами, гипертонией, сердечными пороками, сосудистой недостаточностью, патологиями, касающимися работы других систем организма.
Тонкости терминологии и немного теории
Нефропатия беременных – это достаточно неприятное осложнение второй половины беременности, которое в народе принято называть поздним токсикозом. Возникает довольно редко (по разным данным, от 20 до 150 случаев на 1000 беременностей), но из-за тяжести симптомов и прогрессирующего характера развития считается одной из основных причин детской и материнской смертности. Однако здесь стоит чётко понимать, что при своевременной и квалифицированной медицинской помощи подобного сценария развития событий обычно удаётся избежать.
Однако нефропатия беременных (или, если говорить проще, диффузное поражение почек) – это исключительно отечественное «изобретение», так как за рубежом подобное состояние принято называть преэклампсией или протеинурической гипертензией. И если у нас заболевание считается одной из стадий гестоза, то в Западной Европе оно признано самостоятельной нозологической единицей.
Практически всегда нефропатия беременных возникает после 34 недели (то есть почти на финишной прямой), но начинает развиваться примерно с 20 недели. От первых симптомов (о них чуть ниже) до развития тяжёлых и очень опасных осложнений (эклампсия, преэклампсия) проходит от 2 дней до 2–3 недель, потому при первых же симптомах нужно немедленно (!) обратиться к врачу.
Симптомы и проявления
Нефропатические проявления обнаруживаются спустя 4-6-го месяца беременности. Наблюдается отечность разной интенсивности (водянка), повышение давления (диастолического, систолического), нарастающая протеинурия.
Больные жалуются на ухудшение сна, головную боль, перевозбуждение, частую смену настроения, апатичность, головокружение, жажду. К симптомам причисляют одышку, жар, слабость, тошноту, метеоризм, диспепсию. Обнаруживаются болезненные ощущения в поясничной области, зрительные, речевые, слуховые нарушения.
Боли, распространяющиеся на область правого подреберья, указывают на поражение печени. Вторая, третья стадия сопровождаются повышением концентрации мочевой кислоты в урине, снижением почечного кровотока, судорогами, неврологическими нарушениями, нарушенной свертываемостью крови, осиплостью голоса, покашливанием, затруднением носового дыхания, кожным зудом.
Нефропатия беременных: опасности, которые таит диагноз для беременной и плода
В международной классификации болезней 10 пересмотра преэклампсия средней тяжести называется нефропатией беременных. В Российском обществе акушер-гинекологов эта патология имеет название гестоз.
Симптомы нефропатии беременных развиваются после 20 недели гестации.
В основе патологии лежит распространенный спазм микрососудов и нарушение кровоснабжения внутренних органов, что влечет за собой их недостаточность.
Что приводит к развитию нефропатии?
Увеличение количества больных сахарным диабетом, гипертензией и женщин с избыточным весом приводит к росту частоты гестоза в период вынашивания ребенка. Он является основным этиологическим фактором заболеваемости новорожденных и занимает 3 место среди причин материнской смертности.
В развитии нефропатии играют роль 2 фактора:
- Плацентарный. Если в момент формирования плаценты происходит ее неполное прорастание в спиральные артерии матки, то развивается ее недостаточное кровоснабжение и ишемия. Чтобы компенсировать это состояние выделяются сосудисто-активные вещества (медиаторы воспаления, интерлейкины, фактор некроза опухоли). Но постепенно они повреждают сосуды и переходят в кровь матери. Это приводит к развитию дисфункции сосудов в других органах.
- Материнский фактор – это заболевания, которые были у женщины до беременности и усугубляют поражение микрососудов. К ним относятся сахарный диабет, артериальная гипертензия, патологии почек, нарушения обмена жиров.
У некоторых женщин можно прогнозировать формирование нефропатии. Увеличивают риск следующие состояния:
- хронические стрессы приводят к частому выбросу веществ, влияющих на тонус сосудов, при этом нарушаются адаптационные способности организма;
- беременность при имеющихся болезнях сердечно-сосудистой системы, почек, эндокринных патологий (в том числе гипертиреоза), холецистита, гепатита, вегето-сосудистой дистонии и ожирения;
- наследственная предрасположенность, гестозы по материнской линии;
- при болезнях иммунной системы, повышенной аллергизации;
- возраст беременной до 17 лет;
- у женщин, которые перенесли нефропатию во время предыдущего вынашивания ребенка;
- хронические инфекции;
- курение;
- недостаточное питание.
Большое влияние на формирование патологии оказывает дефицит витаминов, малоподвижный образ жизни беременной.
Механизм формирования патологии
Патогенез нефропатии основан на выделении плацентой вазоактивных веществ, что приводит к генерализованному спазму сосудов. В почках снижается кровоток и клубочковая фильтрация. При этом повышается сывороточный креатинин. Натрий задерживается почками, при этом не позволяет уходить воде. Проницаемость для белка увеличивается, он выделяется с мочой.
Почка ощущает ишемию и для устранения проблемы выделяет вещества, которые еще больше усиливают спазм сосудов. Количество альдостерона снижается, но увеличивается проницаемость сосудов, что ведет к выходу жидкости в ткани и формированию отеков. Объем циркулирующей жидкости уменьшается.
Постепенно нарушаются все функции почек: гормональная, выделительная, фильтрационная, резорбционная и регуляторная, количество белка в моче нарастает.
Классификация
На основе клинических проявлений строится классификация нефропатии. Она характеризуется отеками различной степени выраженности. Водянка беременных может быть скрытой и видимой.
Явные отеки делятся на 4 степени:
- Отеки ног.
- Нижние конечности + живот.
- Присоединение отеков лица.
- Анасарка, тотальная отечность.
Степень тяжести непосредственно нефропатии оценивается по шкале Савельевой. Каждому патологическому состоянию присваивается свое количество баллов, их сумма является показателем тяжести. Нефропатия беременных 1 степени – до 7 баллов, средняя тяжесть – 8-11 баллов, тяжелая нефропатия – 12 и более.
Сопутствующими заболеваниями считаются те, которые ухудшают состояние и увеличивают риск развития патологии.
Проявления нефропатии
Основными клиническими признаками, которые отличают нефропатию беременных от легкой степени гестоза, является классическая триада:
- Отеки.
- Протеинурия.
- Артериальная гипертензия.
Симптомы не появляются сразу все вместе, обычно наблюдается постепенное присоединение признаков нефропатии. Часто первыми появляются отеки. Иногда это скрытая форма водянки, которую можно заподозрить по патологической прибавке массы тела.
В неделю вес увеличивается на 600 г и больше. Систолическое давление поднимается на 20-30 мм рт. ст. от исходного, а диастолическое на 15 мм рт. ст. Через некоторое время к первым симптомам присоединяется протеинурия.
Иногда не наблюдается классическая триада признаков, у беременной появляются один или два из них.
При нормальном прогрессировании беременности артериальное давление практически не изменяется. У женщин с гестозом значительное повышение давления может привести к перегрузке левого желудочка сердца и развитию отека легких.
Симптомы сопровождающие нефропатию у беременных
Если нефропатия развивается на фоне имевшейся ранее гипертензии, то ее течение более агрессивное и быстро достигает 3 степени. Изолированный подъем только диастолического давления при невысоком систолическом считается неблагоприятным явлением, которое заслуживает особого внимания.
Повышенное давление приводит к характерным изменениям глазного дна. При этом наблюдаются следующие признаки:
- отек соска зрительного нерва;
- спазм артериол;
- следы кровоизлияний.
Иногда при резко выраженных патологических состояниях глазного дна может быть принято решение о досрочном родоразрешении. Но если давление приходит в норму, то патологические изменения исчезают. Сохранение признаков патологии глаз сохраняются при имеющихся хроническом пиелонефрите или гипертензии.
Белок в моче может сочетаться со следами эритроцитов (микрогематурией) или цилиндрурией. Если гематурия значительно выражена, то нефропатия сочетается с гломерулонефритом.
Нефропатия беременных легкой степени может утяжелять свое течение, при этом появляются дополнительные симптомы:
- головная боль;
- сонливость или состояние возбуждения;
- диспепсические расстройства в виде тошноты, рвоты;
- расстройство поведения, раздражительность, плаксивость, частая смена настроения;
- нарушение зрения, слуха, речи;
- чувство жара.
Появление осиплости голоса, затруднения носового дыхания, покашливания говорит о распространенных отеках и является неблагоприятным признаком. Кожный зуд, появление высыпаний боли в правом подреберье – свидетельства поражения печени.
О том, что состояние 2 степени тяжести прогрессирует и рискует перейти в эклампсию, говорят такие симптомы:
- нарушение сознание различной степени выраженности, крайним состоянием является кома;
- отслоение сетчатки и резкое падение зрения;
- острая почечная недостаточность;
- дыхательная недостаточность и признаки отека легких;
- острая печеночная недостаточность и HELLP-синдром;
- преждевременная отслойка плаценты;
- кровоизлияние в мозг;
- судороги.
Нефропатия после родов, если она не протекает на фоне имеющихся ранее гипертензии и болезней почек, обычно проходит и не приводит к сохранению тяжелых симптомов. В противном случае заболевание может усугубить свое течение.
Осложнения на фоне нефропатии
Патологические состояния, которые возникают в течение беременности, сказываются на состоянии плода. Осложнения могут быть следующими:
- внутриутробная задержка развития плода в сочетании с фето-плацентарной недостаточностью;
- асфиксия и гипоксия плода, которые могут завершиться антенатальной потерей ребенка;
- преждевременная отслойка нормально расположенной плаценты;
- преждевременное родоразрешение или самопроизвольное прерывание гестации в сроке до 22 недель.
Последствия нефропатии беременных проявляются в нарушениях родовой деятельности. Артериальное давление может начать повышаться в родах, что приводит к аномалиям родовой деятельности. Во время родов и послеродовом периоде увеличивается риск развития кровотечения.
Методы диагностики болезни
При каждом посещении гинеколога беременной женщине назначают анализ мочи, измеряют артериальное давление и проявляют наличие отеков на голенях. Обязательным является взвешивание. Эти простые приемы позволяют заметить патологические симптомы еще на ранней стадии и провести соответствующее лечение.
Результаты всех измерений заносятся в карту беременной. Это позволяет динамически наблюдать за течением беременности.
При появлении первых симптомов нефропатии, проводят дополнительное обследование, чтобы выявить степень патологических изменений:
- коагулограмма;
- УЗИ почек, печени;
- биохимический анализ крови;
- измерение суточного диуреза;
- кардиотокография плода после 27 недели гестации;
- УЗИ плода и определение маточно-плацентарного кровотока;
- ЭКГ.
Во многих случаях назначается осмотр окулиста, который оценивает состояние глазного дна. По показаниям проводится консультация нефролога, эндокринолога, кардиолога. Могут использоваться другие методы диагностики, которые зависят от конкретного случая.
Способы лечения
Лечение нефропатии беременных определяется степенью тяжести. При 1-2 степени нужна госпитализация в отделение патологии беременности. При тяжелой нефропатии проводится лечение в отделении реанимации и интенсивной терапии.
В условиях роддома создается лечебно-охранительный режим, который позволяет уменьшить нагрузку на нервную систему. Обязательно соблюдение постельного режима и общее снижение физических нагрузок. Женщине необходим полноценный сон и отдых.
Диета должна быть сбалансированной. Обязательно ограничивается суточное потребление соли до 3 г, количество жидкости уменьшают до 1,3-1,5 литра. При этом учитываются все напитки, супы, сочные фрукты.
Медикаментозное лечение включает в себя препараты, направленные на снижение артериального давления. Для этого проводят внутривенные капельные вливания раствора магния сульфата. Он обладает гипотензивным действием, уменьшает тонус матки, улучшает плацентарный кровоток.
Для уменьшения спазма сосудов назначают спазмолитики: Дротаверин, Папаверин, Платифиллин. Уменьшить отеки помогают диуретики, которые вводят после капельницы, например, Фуросемид, Гидрохлортиазид.
Под контролем коагулограммы для улучшения реологических свойств крови назначают дезагреганты и антикоагулянты. Это могут быть Аспирин в малых дозах, Дипиридамол, Пентоксифиллин. Длительность их использования определяется индивидуально.
Коррекция метаболических и электролитных нарушений, восстановление органного кровотока, количества белка проводится за счет инфузионной терапии.
Вливание плазмы крови позволяет поддерживать в достаточном количестве факторы свертывания крови, что служит профилактикой кровотечения.
Коррекция электролитного состава происходит за счет растворов Полиглюкина, Реополиглюкина, Рингера, декстрозы, солевые растворы.
Лечение нефропатии беременных травами является поддерживающим и отвлекающим методом. Народные методы не способны воздействовать на патологические изменения в сосудах. При использовании только траволечения увеличивается риск перехода болезни в тяжелое состояние.
Выбор срока родоразрешения зависит от эффективности проводимого лечения. При нефропатии легкой степени в течение 2 недель проводится лечение. Если оно не оказывает выраженного воздействия, то показано прерывание беременности.
Лечение нефропатии средней тяжести проводят 5-6 суток. Тяжелая нефропатия подлежит экстренной терапии в отделении реанимации. Если эффекта от лечения нет в течение 3-12 часов, то показано экстренное родоразрешение. Для этого выполняют кесарево сечение, при котором используют эндотрахеальный наркоз.
Профилактика гестоза и его осложнений
Чтобы симптомы нефропатии не стали неожиданностью, необходима своевременная профилактика. Ее нужно начинать до зачатия с обследования и устранения патологии сердечно-сосудистой системы, лечении хронических болезней почек, сахарного диабета. Необходимо добиться стойкой ремиссии этих патологий. Женщинам с избыточным весом рекомендуется диета для его снижения.
Во время беременности женщина должна достаточно времени отдыхать, ложиться спать не слишком поздно. Но при этом нужно не забывать о двигательной активности. Можно самостоятельно или в школах для беременных выполнять некоторые гимнастические упражнения.
Питание на период вынашивания ребенка должно быть сбалансированным по основным нутриентам. Дополнительно принимают комплексы мультивитаминов. Обязательно ограничение поваренной соли. Блюда рекомендуется готовить без соли, а досаливать непосредственно в своей тарелке.
Женщинам из групп риска по формированию нефропатии в критические сроки назначают препараты, улучшающие плацентарный кровоток, уменьшающие тонус. Это Курантил, Магне В6.
Беременным необходимо соблюдать все предписания врача. Если проводимая терапия дает эффект, то беременность пролонгируют до срока зрелости плода.
После перенесенной тяжелой нефропатии женщина должна наблюдаться в течение года у терапевта. Это необходимо чтобы своевременно лечить последствия патологии в виде стойкого повышения давления, поражения почек, изменения глазного дна.
При соблюдении предписаний врача и правильном лечении прогноз при нефропатии благоприятный.
Источник: https://ginekolog-i-ya.ru/nefropatiya-beremennyh.html
Способы диагностики
С точки зрения потенциальных рисков осложнений огромное значение имеет регулярное измерение давления, массы тела, мониторинг диуреза, лабораторные исследования крови, урины, гормональные анализы, обследования глазного дна.
К высокоточным методам диагностики относят допплерографию, фонокардиографию, кардиотокографию, ультразвуковые исследования, электрокардиограмму, исследование маточно-плацентарного кровотока, биопсию, магнитно-резонансную томографию почек.
Для организации максимально эффективных лечебно-профилактических процедур проводятся дополнительные консультации многоопытных специалистов в области кардиологии, неврологии, эндокринологии, нефрологии, офтальмологии.
Механизм формирования патологии
Патогенез нефропатии основан на выделении плацентой вазоактивных веществ, что приводит к генерализованному спазму сосудов. В почках снижается кровоток и клубочковая фильтрация. При этом повышается сывороточный креатинин. Натрий задерживается почками, при этом не позволяет уходить воде. Проницаемость для белка увеличивается, он выделяется с мочой.
Почка ощущает ишемию и для устранения проблемы выделяет вещества, которые еще больше усиливают спазм сосудов. Количество альдостерона снижается, но увеличивается проницаемость сосудов, что ведет к выходу жидкости в ткани и формированию отеков. Объем циркулирующей жидкости уменьшается.
Постепенно нарушаются все функции почек: гормональная, выделительная, фильтрационная, резорбционная и регуляторная, количество белка в моче нарастает.
Лечение и прогнозы
Терапия, проводимая в условиях стационара с учетом степени тяжести болезни, предусматривает применение специализированных препаратов, но и коррекцию суточного режима, направленную на исключение любых видов перегрузок.
Диетотерапия – немаловажный компонент лечения. Больным необходимо ограничить употребление жирной пищи, соли (менее 1,5-2,5 г/сутки), жидкости (до 1000 мл/сутки с учетом всех видов жидкой пищи). Персональное меню целесообразно дополнить овощными, фруктовыми блюдами, сухофруктами, белком, продуктами с высоким содержанием углеводов и калиевых соединений. Полезно организовывать разгрузочные дни с преобладанием молочнокислой продукции. Категорически противопоказаны спиртные напитки.
Лекарственное лечение направлено на восполнение белкового дефицита, нормализацию макро-, микрогемодинамики. Терапия включает применение:
- Спазмолитических комплексов (дротаверина, платифиллина, папаверина).
- Гипотензивных препаратов (сульфата магнезии).
- Калиевых препаратов.
- Диуретических средств.
- Фитолекарств.
- Антиагрегантов.
- Белковых препаратов (альбумина).
- Успокаивающих средств.
- Антигистаминных комплексов.
- Тиоловых препаратов (унитиола).
- Транквилизаторов.
- Поливитаминов.
- Препаратов, способствующих восстановлению клеточного метаболизма.
- Специальных растворов для коррекции электролитных показателей крови.
При необходимости проводятся сеансы гирудотерапии. На тяжелых стадиях, при низкой эффективности медикаментозного лечения, наличии угрозы плацентарного отслоения, гипоксии возникает потребность в ургентном родоразрешении (кесаревом сечении).
Существенную угрозу здоровью мамы и малыша несет самолечение.
При своевременности высокоэффективной терапии симптоматические проявления устраняются после нескольких суток пребывания в стационаре, беременность сохраняется. Помимо обезболивающих и других терапевтических процедур, организовываются мероприятия, направленные на снижение риска гипоксии плода.
Новорожденных наблюдают у неонатолога. У роженицы нормализуется давление, снижается концентрация белка в моче, устраняется отечность, нормализуется функционирование почек.
Профилактические мероприятия
Меры профилактики нефропатии стандартны, важно сообщать врачу об изменениях, беспокойствах, наблюдениях. При сборе анамнеза указывать о наследственных, хронических заболеваниях, чтобы гинеколог мог составить точное представление о пациентке и возможных осложнениях в течение беременности. Строго соблюдать все рекомендации врачей касательно питания, количества питья, физических и психологических нагрузок. Своевременно сдавать все анализы и проходить необходимые исследования. Если обобщить все вышесказанное, то не препятствовать медицинским работникам, которые, как и женщина во время беременности, заинтересованы в удачном и легком завершении беременности и рождении здорового малыша.
Правила питания
Во время беременности режим питания очень важен как для мамы, так и для малыша. Если к этому прибавить нефропатию, то получается, что мама должна сто раз подумать, прежде чем нарушить рекомендации врача касательно продуктов питания. Назначается специальная диета. Так как много белка выводится из организма с мочой, его количество следует восполнять. Он отвечает за нормальное развитие всего плода, да и для мамы не будет лишним, ведь белок необходим для правильного функционирования органов и систем. А вот количество соли стоит сократить. Продукты с повышенным содержанием соли только усугубят ситуацию при нефропатии, что крайне нежелательно для мамы. То есть никаких соленых, копченых, острых деликатесов употреблять категорически нельзя. Лучше заменить их на свежие овощи и фрукты, полезные ягоды, натуральные соки и морсы. Но не стоит увлекаться большим количеством жидкости, так как это тоже чревато появлением отеков. Для каждого индивидуального случая лечащим врачом составляется примерное меню, которое мама должна строго соблюдать.
Режим сна
Беременным знакомо постоянное чувство сонливости, когда спать хочется в любое время дня и ночи. Не стоит потакать своему организму. Нужно придерживаться нормального, физиологичного режима дня, с 8–9-часовым интервалом для сна. Необходимо помнить, что сон с 22.00 наиболее полезен в качестве отдыха, нежели сон с 24.00 и позднее.
Чтобы самочувствие во время беременности было хорошим, а малыш родился здоровым, надо соблюдать рекомендации и предписания специалистов. После своевременного и правильного лечения нефропатия полностью исчезает, как и спектр неприятных симптомов, а роды проходят для женщины нормально, без осложнений.
Осложнения и последствия
Длительно протекающая патология, не устраняемая консервативными методами, сопровождается высоким риском:
- Задержки развития плода.
- Преждевременной плацентарной отслойки.
- Асфиксии.
- Гипоксии.
- Выкидыша.
- Кровотечений, аномалий родовой деятельности.
- Отека головного мозга, инсульта (ишемического, геморрагического).
- Сердечной астмы.
- Некроза печени.
- Острой почечной недостаточности.
- Психических расстройств.
- Остановки дыхания.
- Нарушений сознания.
- Эклампсических (судорожных) приступов.
- Отслоения сетчатки.
- Резкого ухудшения зрения.
- Легочного отека.
Ранняя нефропатия крайне неблагоприятна для здоровья беременной женщины и плода. Высок риск летальных последствий.
Почему формируется нефропатия во время беременности
Доктора уверены, что подобное заболевание имеет в своей основе сразу несколько действующих факторов. Самым главным из них служит беременность — организм полностью изменяется, защитные барьеры становятся крайне уязвимыми. В процессе развития патологии нарушается нормальное кровоснабжение всех жизненно важных органов из-за массивного спазма венозных и артериальных сосудов.
Это может быть спровоцировано следующими причинами:
- стресс и нервно-психическое перенапряжение;
- интенсивные физические нагрузки;
- наличие воспалительных заболеваний органов мочеполовой системы;
- врождённые и приобретённые пороки сердца и сосудов;
- недавно перенесённые инфекции, простуда или грипп;
- недостаточность деятельности иммунной системы;
- травмы и оперативные вмешательства;
- неправильное питание (употребление малого количества жидкости и соли более 5 граммов в сутки);
- вредные привычки (алкоголь, курение, наркотические препараты);
- самовольный приём фармацевтических средств;
- переутомление на работе;
- воздействие неблагоприятных факторов окружающей среды (загрязнение воздуха, воды, почвы).
Профилактика
В течение всего периода беременности следует контролировать показатели давления, вес тела, функционирование почек, мочевыделительной системы, идентифицировать, устранять токсикоз на начальных стадиях.
Снизить риск нефропатии и последствий можно благодаря:
- Своевременной терапии хронических форм почечных, сердечно-сосудистых заболеваний.
- Регулярных прогулок на свежем воздухе, способствующих улучшению работы сердечно-сосудистой системы.
- Поддержания достаточного уровня двигательной активности.
- Оптимизации режима дня, полноценного отдыха.
- Повышения стрессовой устойчивости.
- Употребления витаминных комплексов.
- Ограничения объемов потребляемой соленой пищи.
- Соблюдения предписанного врачом питьевого режима.
Максимум внимания самочувствию, состоянию здоровья нужно уделять пациенткам с предрасположенностью к нефропатии.
Прогноз при нефропатии
Если признаки нефропатии были обнаружены на ранней стадии, то опасное для матери и ребенка состояние достаточно быстро и эффективно поддается лечению. В дальнейшем лишь требуется усиленный контроль и соблюдение профилактических мер.
Более серьезные стадии нефропатии с риском развития преэклампсии, эклампсии и гестоза нуждаются в длительном лечении и постоянном наблюдении врачей. В сложных случаях при неэффективности медикаментозного лечения возможно потребуется срочное родоразрешение. Этот факт обусловлен тем, что тяжелые формы гестоза угрожают не только здоровью, но и жизни женщины.
При эффективном лечении нефропатии беременность удается сохранить и благополучно довести до естественных родов. В процессе родовой деятельности особое внимание уделяется состоянию ребенка, мониторингу развития внутриутробной гипоксии. В послеродовой период требуется дополнительное обследование женщины с тщательной проверкой функции почек и сердечно-сосудистой системы.
Внимание!
Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений: Дата публикации:
Гинекологи — служба поиска и записи к гинекологам Москвы
Особенности ведения беременности
Правильная тактика ведения беременных пациенток с гестозом позволяет продлить беременность до естественного срока родов или хотя бы до того периода, когда жизни женщины и плода ничего не будет угрожать.
Если беременность протекает с осложнениями, со второго триместра требуется постоянно проверять уровень АД, делать анализ крови и мочи.
При установленном гестозе во второй половине беременности используются следующие профилактические меры:
- Бессолевая диета с пониженным объемом жидкости (ежедневная порция калорий – до 3500 ккал, соль – 6-8 г в сутки, жидкость – 1,3-1,5 л).
- Особый постельный режим (нужно лежать на левом боку с 10 до 13 и с 14 до 17 часов, в это время фиксируется самый пик АД).
- Обязательный прием поливитаминов, чтобы предотвратить последствия для будущего ребенка.
- Травяные сборы: мочегонные, успокаивающие, почечные, для нормализации сосудистого тонуса.
- Препараты для восстановления клеточного метаболизма («Аспаркам» и др.).
В отдельных случаях медикаментозная терапия назначается и в первые дни после родов – чтобы предотвратить рецидив гестоза.