Когда назначают УЗИ почек, расшифровка его результатов вызывает интерес у многих пациентов. Заболевания почек на сегодняшний день остаются актуальной проблемой. Если доверять данным медицинской статистки, то людей с этой проблемой с каждым годом становится все больше и больше. Патология почек считается коварным заболеванием и поражать здоровую почку может еще в самом детстве, а потом способна проявить себя на стадии почечной недостаточности. То есть, когда заболевание лечению уже не поддается.
Для обследования почки врачи зачастую прибегают к УЗИ, так как оно считается самым достоверным и безопасным видом диагностики. Боли пациент никакой не ощущает, а самое приятное – то, что никаких противопоказаний для проведения ультразвуковое исследование не имеет. Если заболевание почек выявить на ранних сроках, то у пациента появится шанс на полное выздоровление.
Как подобраться к почкам
Из-за непростого расположения почек, могут возникнуть сложности с их диагностикой, или диагностикой сосудов. Ведь чтобы увидеть почечные сосуды и их стволы, необходимо выбрать оптимальное место для сканирования. Из-за близкого расположения кишечника к почкам, процесс визуализации может быть затруднен. По этому, чтобы определить лучшее место просмотра и сканирования, необходимо регулярно перемешать датчик аппарата УЗИ, для выбора подходящего места. Иными словами, используется полипозиционный метод исследования, в процессе которого происходит изменение положение тела больного, для получения оптимальной проекции органа.
В исследовании почек очень хорошо зарекомендовала себя боковая позиция. Пока пациент лежит на одном боку, специалистом исследуется второй. Надавливание датчиком и регулировка дыхания пациента, помогает добиться хороших результатов при исследовании.
Камни в почках на УЗИ
На УЗИ камень в почке — это гиперэхогенная структура с акустической тенью, размер более 4 мм. Акустическую тень оставляют лишь оксалаты больше 8-10 мм, и то не всегда. Крошечные камни почек и мочеточников при ЦДК дают артефакт мерцания позади. Есть мнение, что можно увидеть скоплений солей мочевой кислоты в виде диффузного накопления точечных сигналов высокой эхогенности по контуру почечных сосочков.
Рисунок. На УЗИ нормальная почка. В нижнем полюсе небольшое гиперэхогенное включение без акустической тени (1, 3); ЦДК мерцающий артефакт (2). Заключение: Мелкий конкремент в малой чашечке нижнего полюса левой почки. Подтвержден на КТ.
Рисунок. Пациент с жалобами на дискомфорт при мочеиспускании. На УЗИ правая почка расположена в малом тазу, сосудистый пучок от подвздошных сосудов (1); в лоханке гиперэхогенное включение с акустической тенью позади, размер 10х10 мм (3, 4). Заключение: Тазовая дистопия правой почки. Эхо-признаки конкремент в лоханке справа. На рентгене (4) по средней линии над S1 позвонком округлое рентгенконтрастное включение.
Рисунок. Пациент с мочекаменной болезнью поступил с острой болью в пояснице слева. На рентгене (1) границы правой почки увеличены, рентгеноконтрастные камни в обеих почках (треугольники). На УЗИ (2, 3) в правой почке чечевицевидное аваскулярное гипоэхогенное образование с неоднородной эхоструктурой сдавливает паренхиму; в зоне ЧЛК гиперэхогенный очаг с дорзальной тенью (треугольник), при ЦДК артефакт мерцания. Заключение: Субкапсулярная гематома правой почки. Конкремент в ЧЛК справа, без признаков обструкции. На КТ в правой почке субкапсулярная гематома и конкремент в лоханке; в левой почке конкремент в мочеточнике и вторичный гидронефроз 2-3 степени.
Рисунок. Когда почечная лоханка и чашечки заполнены плотной кальцинированной массой, камень по форме напоминает коралл. На УЗИ (1) в почке коралловый камень с массивной акустической тенью позади, одна из верхних чашечек расширена.
Рисунок. На УЗИ (1) в правой почке определяется округлая полость анэхогенным и гиперэхогенным компонентом, которые меняют форму при поворотах пациента. На рентгене в положении лежа (2) в верхнем полюсе правой почки округлое рентгенконтрастное образование; в положении стоя (3) видно рентгенконтрастный уровень. Заключение: Киста почки с кальциевым молочком. Чаще всего кальциевое молоко скапливается в простых кистах паренхимы или дивертикулах чашечки. Если киста заполнена полностью, постановка диагноза проблематична.
Рисунок. У 37% здоровых новорожденных в первые сутки жизни на УЗИ определяются гиперэхогенные пирамидки без акустической тени. Преципитация белка Тамма-Хорсфалла и мочевой кислоты вызывает обратимую обструкцию канальцев. К 6 неделям жизни проходит без лечения.
Рисунок. Пациентка с жалобами на боли в пояснице. На УЗИ в обеих почках гиперэхогенные пирамидки без дорзальной акустической тени; в верхнем полюсе правой почки гиперэхогенное округлое образование с акустической тенью, размер 20 мм. Заключение: Медуллярный нефрокальциноз. Конкремент в верхней чашечки правой почки. Акустическая тень позади гиперэхогенных пирамидок определяется в крайних случаях медуллярного гиперкальциноза. Причины медуллярного нефрокальциноза: паратиреоз — 40% случаев, тубулярный канальцевый ацидоз (дистальный тип 1) — 20%, медуллярная губчатая почка — 20%.
Почечные стандарты
Почка взрослых людей имеет определенные стандарты, возможны незначительные отклонения, которые будут считаться нормой. Если эти отклонения значительны, то можно утверждать о патологических изменениях, которые происходят в почках.
Длина почки колеблется от 10 до 12 см, ширина от 5,0 до 6,0 см, а толщина от 4,0 до 5,0 см. Паренхима почки имеет толщину 1,5 — 2,5 см. Она имеет свойство истончаться, данное изменение напрямую зависит от возраста. Чем больше возраст человека, тем меньше плотность паренхимы. У лиц, чей возраст больше 61 года она способна достигать 1 см.
Гидронефроз на УЗИ
Мочеточник, малые и большие чашечки в норме не видно на УЗИ. Существует три типа расположения лоханок: интраренальный, экстраренальный и смешанный тип. При интраренальном строение просвет лоханки в раннем возрасте до 3 мм, в 4-5 лет — до 5 мм, в пубертате и у взрослых — до 7 мм. При экстраренальном и смешанном типе строения — 6, 10 и 14 мм, соответственно. При переполненном мочевом пузыре лоханка может увеличиваться до 18 мм, но через 30 минут после мочеиспускания сокращается.
При нарушении оттока мочи лоханка и мочеточник выше места обструкции расширяются. Если расширена лоханка — это пиелоэктазия; вместе с лоханкой расширены чашечки — гидронефроз; в добавок расширен мочеточник — уретеропиелоэктазия или уретерогидронефроз. Исход гидронефроза — всегда гибель нефронов и атрофия паренхимы почки.
У мужчин гидронефроз развивается при опухолях простаты, у женщин чаще связан с беременностью и опухолями малого таза. Частые причины гидронефроза у детей — врожденный стеноз или сегментарная дисплазия мочеточника, подковообразная почка, неправильное отхождение мочеточника или добавочный сосуд. Гидронефроз может развиваться из-за пузырно-мочеточникового рефлюкса или при усиленном диурезе после приема мочегонных.
Расположение почки
Сама почка располагается во внутренней части капсулы, во время проведения ультразвукового исследования, она будет отображаться как сверхплотная линия, проходящей по границе паранефральной клетчатки и коркового вещества. Как правило, если почка здорова, у нее ровная поверхность, при этом возможно присутствие волнообразного контура. При условии, если эмбриональная дольчатость паренхимы сохранена.
Аппарат может различить плотность синуса почки или паренхимы, которая его окружает. В которой может наблюдаться присутствие мозгового и коркового вещества.
Плотность коркового вещества немного меньше печени или селезенки. При норме может быть кортико-медуллярная дифференциация. Плотность ткани пирамид будет ниже плотности самого коркового вещества, особенно у лиц молодого возраста. Они выглядят как отдельные структуры треугольной формы с уменьшенной плотностью ткани, которые располагаются началом в сторону к корковому слою.
При использовании ультразвукового метода с иодсодержащим веществом, если кровоток сосудов нормальный и не нарушен, на данном месте исключают развитие отклонений.
Чтобы оценить структуру, вычисляют соотношение размеров паренхимы к центральной уплотненности. Этот процесс в медицине получил название индекс паренхимо-пиелический. В норме данный индекс должен быть два к одному.
Показания для ультразвукового обследования почек
Такую диагностику желательно проходить всем людям один раз в год, даже в том случае если вас ничего не беспокоит.
Внеплановое ультразвуковое обследование проводят в следующих случаях:
- Болевые ощущения в поясничной части тела.
- Если в результате анализа мочи нашли повышенные или пониженные показатели.
- Когда у человека наблюдается недержание мочи.
- Приступы почечной колики.
- У человека отсутствует мочеиспускательная функция.
- Во время мочеиспускания возникает боль.
- Когда у врача возникают подозрения по поводу образований в органе.
- Наличие воспалительного процесса в нижней части тела.
- Если имеется воспалительный процесс половых органов.
- После получения травм в нижней части спины.
- При изменении цвета мочи.
- Если ваша почка становится донором.
- При нахождении на учете по заболеванию почек.
- Во время профилактических осмотров.
- Можно проводить комплексный осмотр, когда пациента направляют для выявления другого рода заболевания.
Возрастные изменения
С возрастом организм претерпевает ряд изменений, которые не могут ни сказаться на функциональных способностях органов. По причине хронического заболевания артерий, возникшего из-за нарушения обмена липидов и сопровождающегося отложением холестериновых бляшек по внутренней стенке сосудов, могут спровоцировать изменения в паренхиме. Может происходить необратимый процесс их истончения. Также это может возникнуть из-за развития воспалительных заболеваний.
В случае если у пациента в момент проведения ультразвукового исследования наблюдается увеличение мочи, это поможет четче визуализировать чашечно-лоханочную систему. По этому, пациенту могут рекомендовать пройти УЗИ исследование на полный мочевой пузырь, для получения точной информации.
Редактор
Дата обновления: 21.07.2018, дата следующего обновления: 21.07.2021
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Когда назначают УЗИ почек, расшифровка его результатов вызывает интерес у многих пациентов. Заболевания почек на сегодняшний день остаются актуальной проблемой. Если доверять данным медицинской статистки, то людей с этой проблемой с каждым годом становится все больше и больше. Патология почек считается коварным заболеванием и поражать здоровую почку может еще в самом детстве, а потом способна проявить себя на стадии почечной недостаточности. То есть, когда заболевание лечению уже не поддается.
Для обследования почки врачи зачастую прибегают к УЗИ, так как оно считается самым достоверным и безопасным видом диагностики. Боли пациент никакой не ощущает, а самое приятное – то, что никаких противопоказаний для проведения ультразвуковое исследование не имеет. Если заболевание почек выявить на ранних сроках, то у пациента появится шанс на полное выздоровление.
За какие-то полчаса врач сможет оценить орган визуально: изучить его структуру, эхогенность, узнать имеются ли отклонения от нормы.
Данная процедура позволит диагностировать наличие новообразований, кисты, изменение размеров почки.
Нужно запомнить, что если врач вас направил на такой метод обследования, то необходимо идти, так как благодаря ему можно установить или заподозрить такие заболевания, как пиелонефрит, гломерулонефрит, гидронефроз, поликистоз почки, амилоидоз и другие.
Кисты почки на УЗИ
Простые кисты почки на УЗИ — анэхогенные бессосудистые округлые образования с гладкой тонкой капсулой и усилением сигнала позади. У 50% людей старше 50 лет есть простая киста в почках.
Сложные кисты часто неправильной формы, с внутренними перегородками и кальцинатами. Если киста имеет неровный и даже бугристый контур, толстые перегородки, тканевой компонент, то риск злокачественных новообразований 85%-100%.
Рисунок. Классификация кист почек по Bosniak. Кисты тип 1 и 2 доброкачественные и не требуют дальнейшей оценки. Кисты тип 2F, 3 и 4 требуют дополнительных исследований.
Рисунок. На УЗИ простая (1, 2) и сложная (3) кисты почки. При отсутствии выхода мочи паренхима симметрично раздвигается во все стороны, образуя округлые паренхиматозные кисты. Паренхиматозные кисты никуда не исчезнут, могут только разорваться.
Рисунок. На УЗИ (1) в правой почке анэхогенное округлое образование, с четким и ровным контуром, в стенке гиперэхогенное тканевое включение. Заключение: Киста почки 2F тип по Bosniak. По результатам биопсии почечно-клеточная карцинома.
При поликистозе почек множественные кисты различного размера заполняют практически всю почку. На поздних стадиях заболевания, почки увеличены и отсутствует кортикомедулярная дифференцировка. Подробнее смотри Поликистоз почек на УЗИ.
Рисунок. На УЗИ (1, 2) и КТ (2) множественные кисты в обеих почках. Это аутосомно-доминантный поликистоз почек.
Патологии, выявляемые при ультразвуковом исследовании
С помощью ультразвукового исследования можно выявить признаки многих аномалий и заболеваний почек у детей. Мы кратко рассмотрим типичные эхографические признаки наиболее распространенных выявляемых патологий и используемые при этом термины, которые может вносить при этом в заключение врач УЗД. У детей могут встречаться различные варианты развития: дополнительная почка, внутрипочечная перегородка, гипертрофированный почечный столб или колонна Бертена. Все они являются анатомическими особенностями конкретного ребенка и не имеют никакой опасности для его здоровья.
Дополнительная почка
Дополнительная почка определяется как образование по форме и структуре сходное с нормальной почкой, но значительно меньшего размера. Врач проводит в этом случае дифференциальную диагностику с опухолью.
Соединительнотканный дефект
Соединительнотканный дефект или внутрипочечная перегородка в паренхиме почки при ультразвуковом исследовании определяется как гиперэхогенное (белое) образование треугольной или округлой формы, идущее от передневерхней или задненижней поверхности почки, или как тонкий гиперэхогенный линейный сигнал от поверхности почки до ее ворот. Эти структуры в три раза чаще выявляются в правой почке и могут быть приняты за рубец, наличие которого заставляет думать о последствиях травмы или процессе сморщивания.
Гипертрофированный почечный столб Бертена
Гипертрофированный почечный столб Бертена, как правило, выявляется в центре почки и имеет вид однородного образования треугольной или округлой формы с четкими границами, эхогенность которого превышает эхогенность окружающей ткани. Гипертрофированный столб может быть принят за опухоль. При допплеровском исследовании выявляется огибание сосудами этого участка.
Синдром Фрейли
Еще одним из вариантов развития считается расширение верхней чашечки, не превышающее 8 мм — синдром Фрейли, возникающий в результате аномального расположения сосуда, пережимающего шейку чашечки и затрудняющего пассаж мочи. При этом на эхограммах определяется расширенная верхняя чашечка.
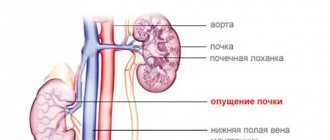
Блуждающая почка
При слабости фиксирующего аппарата почки могут смещаться («блуждающая почка»). На вдохе смещаемость почек у детей младшего возраста составляет в среднем 1 см, у детей старшего возраста от 1,5 до 2-х см. В положении стоя нормальное опущение почки составляет до 1,8% от роста ребенка. Смещаемость в пределах от 1,8% до 3% расценивается как избыточная подвижность, а больше 3% — как нефроптоз.
При аномалиях развития УЗИ почек не всегда в полной мере информативно. Отсутствие почки в типичном месте может быть обусловлено агенезией (полное отсутствие эмбрионального зачатка органа), аплазией (эмбрионально нарушенный, но обнаруживаемый нефункционирующий зачаток почки), дистопией (смещение органа в нетипичное место), аномалией сращения и требует дополнительных лучевых методов исследования.
Удвоение
Различные типы удвоения почки – самая частая форма врожденной патологии. Далеко не всегда при ультразвуковом исследовании удается заметить два собирательных комплекса. Первым признаком удвоения является различная длина почек. Отсутствие симметрии, разница по длине более чем 5 мм чаще всего обусловлена удвоением большей почки. Асимметрия размеров также может быть обусловлена другой патологией – гипоплазией, сморщиванием одной из почек и, соответственно, викарным увеличением другой. Окончательный ответ устанавливается после экскреторной урографии.
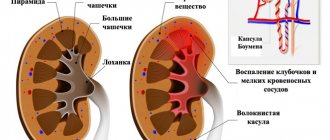
Пиелонефрит и абсцесс
В отличии от взрослых у детей острый пиелонефрит почти всегда достоверно виден при УЗИ. Он характеризуется утолщением стенок лоханки на фоне нечеткости или утраты кортико-медуллярной дифференцировки в виде нечеткости или отсутствия визуализации пирамидок. При нем может наблюдаться расширение чашечно-лоханочной системы.
Абсцесс в почке выглядит как зона неправильной округлой формы с неровными нечеткими контурами, гипоэхогенным центром.
Хронический атрофический пиелонефрит эхографически представлен фрагментарным истончением паренхимы, уменьшением размеров почки, небольшим расширением чашечно-лоханочной системы. Контуры почки становятся неровными, могут появляться втяжения.
Нефросклероз
Нефросклероз или «сморщенная почка» является конечной стадией практически любого поражения почки и приводит к хронической почечной недостаточности. При этом почка значительно уменьшена в размерах, эхогенность паренхимы повышена, кортико-медуллярная дифференциация не определяется.
Камни и конкременты
Формирование камней и конкрементов в почках бывает даже у грудных детей. Конкремент описывают как гиперэхогенную структуру, дающую четкую акустическую тень.
Кисты
Кисты почек бывают самыми разнообразными. Чаще всего выглядят как анэхогенные структуры (полностью черные) округлой формы с четкими ровными контурами, с дистальным акустическим усилением. Если выявляется множество мелких кист, то это может быть проявлением поликистоза «взрослого типа», который часто сочетается с кистами в печени и поджелудочной железе.
У детей грудного возраста может обнаруживаться поликистоз ювенильного типа. При нем вся паренхима почек утолщена и представлена совокупностью мелких кистозных включений с формированием «губчатой» структуры.
Гломерулонефрит
Острый гломерулонефрит при УЗИ проявляется увеличением почки в размере, повышением эхогенности паренхимы, нечеткостью рисунка пирамидок. Но эти признаки могут наблюдаться и при других заболеваниях, поэтому однозначно только с помощью ультразвукового исследованию установить диагноз гломерулонефрита нельзя.
Травмы и опухоли
Травмы почек часто хорошо видны с помощью ультразвука. Небольшие разрывы определяются как гипоэхогенные или анэхогенные участки на фоне повышенной эхогенности паренхимы. После заживления в этой области образуется рубец.
Более тяжелые повреждения характеризуются нечетким контуром органа, скоплением гетерогенного содержимого вокруг, снижением кортико-медуллярной дифференциации и зонами пониженной эхогенности в паренхиме почки.
Опухоли почек у детей встречаются редко и не имеют точных ультразвуковых признаков. Они могут быть очень разными по своей структуре и эхогенности. УЗИ в этом случае используется только как скрининговый метод их выявления, а дальнейшая диагностика проводится с помощью КТ или МРТ, а также биопсии.
Гидронефротическая патология
У новорожденного ребенка резкое расширение лоханки и чашечек (гидронефротическая патология) может быть вызвано пороками развития любого отдела мочевыделительной системы, что приводит к нарушению оттока мочи из почек. Причиной обструкции, приводящей к такой патологии, также может быть камень, опухоль, последствия тяжелого воспаления, травм, пузырно-мочеточниковый рефлюкс. Ультразвуковая диагностика ПМР возможна, когда моча забрасывается до лоханки (3–4 степень процесса).
Клиническая характеристика
Первые симптомы у большинства пациентов проявляются в неонатальном периоде.
Почки При осмотре: увеличение правых и левых боковых областей живота, где пальпируются объемные образования. Объем выделяемой мочи обычно уменьшен, хотя при нарушении концентрационной функции почек могут иметь место явления полиурии и полидипсии. Тяжелые формы с развитием острой почечной недостаточности (ОПН) будут проявляться олигурией, гипонатриемией, увеличением креатинина и азота мочевины в крови. Но с возрастом благодаря развитию нормальной почечной ткани происходит улучшение почечной функции и уменьшение проявлений ОПН. Несмотря на это, примерно у 50 % пораженных в первую декаду жизни болезнь прогрессирует в терминальную почечную недостаточность. Симптомы тяжелой артериальной гипертензии, которая дебютирует с первых дней, также становятся менее тяжелыми с течением времени.
Печень С развитием методов заместительной терапии функций почек и трансплантологии улучшается долгосрочная выживаемость пациентов. Благодаря этому гепатобилиарные клинические проявления становятся основной проблемой старших возрастных групп. Врожденный фиброз печени приводит к прогрессирующей портальной гипертензии, что проявляется варикозно расширенными венами пищевода, желудка, геморроидальных вен, гепатоспленомегалией, энтеропатией с потерей белка и желудочно-кишечными кровотечениями.
Синдром Кароли— необструктивная дилатация внутрипеченочных желчных протоков и общего желчного протока, встречающаяся более чем в 60 % случаев ПКБ-АР. Недостаточность дренажной функции желчной системы предрасполагает к развитию бактериального восходящего холангита и сепсиса. Мальабсорбция из-за холестаза приводит к дефициту жирорастворимых витаминов (A, D, E и K). У взрослых пациентов гиперплазия желчевыводящих путей предрасполагает к возникновению добро- и злокачественных опухолей.
ЦИСТАДЕНОМА ПОЧЕК (опухоль Перельмана)
Почечная цистаденома (мультилокулярная кистозная нефрома) доброкачественная внутрикапсульная опухоль в виде множественных миксоматозных кист.
Мальчики (<4 лет) и пожилые женщины (50-70 лет)
МР—признаки
МРТ без контрастного усиления:
- Инкапсулированное многокамерное кистозное образование
- Размеры от 3 до 30 см
- Миксоматозная жидкость (белковая жидкость)
- Толстые фиброзные перегородки
МРТ с контрастированием:
- Капсула опухоли чаще накапливает КВ
- Тонкие перегородки чаще умеренно накапливают КВ
- Просвет кист не сообщается с ЧЛК почки
- Иногда деформирует ЧЛК с обструкцией
Особенности результатов у новорожденного
Восприятие результатов УЗИ почек у новорожденных имеет свои особенности, потому что у них сохраняются черты незавершенной структуры почки.
У новорожденных детей почки располагаются ниже, чем у детей старшего возраста, и почти параллельно позвоночнику, а затем постепенно поднимаются выше к диафрагме и сближаются верхними полюсами.
Контур почек у новорожденных обычно бугристый, потому что они имеют дольчатое строение. Оно может сохраняться до 2-х лет, а по некоторым данным и до 5 лет.
У детей до 6 месяцев жизни эхогенность коркового слоя паренхимы выше, чем у детей старшего возраста, и превышает эхогенность печени и селезенки.
У новорожденного может определяться эхографический признак «белых пирамидок», проявляющийся гиперэхогенностью нескольких пирамидок в паренхиме почек. Он определяется как норма до 1-2 месяцев. Собирательная система на эхограммах, если она не расширена, у новорожденных и детей до 6 месяцев жизни не видна
Особенности нарушения
Лимфаденопатия сопровождается болью в грудной клетке, вызывает одышку и затрудненное дыхание
Внутригрудная лимфаденопатия – это увеличение узлов средостения. Средостением называется пространство между сердцем и бронхами (средняя часть груди). В этой зоне расположено много лимфатических узлов, которые могут увеличиваться под действием различных факторов.
По МКБ-10 лимфаденопатия обозначается кодом R59. При этом нарушение не классифицируется по локализации увеличенных узлов.
Для внутригрудной лимфаденопатии характерен ряд симптомов, позволяющих быстро дифференцировать это нарушение. Причем симптоматика зависит от локализации пораженных узлов. В целом увеличение лимфатических узлов в грудном отделе рассматривается как единое нарушение, однако выделяют следующие виды патологии:
- лимфаденопатия легких;
- медиастинальная лимфаденопатия;
- надключичная, или паратрахеальная, лимфаденопатия.
Лимфаденопатия легких (называется также бронхопульмональная лимфаденопатия) часто имеет опухолевую природу. Это очень опасный симптом, требующий своевременного обращения в клинику.
Медиастинальная лимфаденопатия, при которой поражается средостение, – это общий термин, описывающий увеличение любых лимфатических узлов в грудной клетке. Паратрахеальная форма заболевания – это увеличение узлов, расположенных вдоль стенки трахеи, которые также называются надключичными.
Патологическая анатомия
Макроскопическое строение
Плод имеет характерный внешний вид (лицо Поттера): узкие щели век, характерная борозда под линией века, микрогнатия, приплюснутый нос, мягкие большие уши аномальной формы. Почки увеличены в размерах, при этом сохраняют свою бобовидную форму, но не могут выполнять свою функцию. Плохо функционирующие почки не производят достаточное количество фетальной мочи, что приводит к маловодию и гипоплазии легких. Гидростатическое давление амниотической жидкости обеспечивает нормальное развитие дыхательной системы.
Рисунок 1 | Плод, 23 недели. Смерть плода после преждевременных родов наступила из-за гипоплазии легких, причиной которой является маловодие вследствие ПБП. Увеличение обеих почек со смещением органов брюшной полости в сочетании с гипоплазией легкого.
Рисунок 2 | Продольный срез почки с ПКБ.
Микроскопия
Почки Радиально ориентированные расширенные собирательные канальцы формируют почечные кисты диаметром 1–2 мм, между которыми видны нормальные клубочки и канальцы. Размеры кист могут варьировать в зависимости от возраста. На ранних стадиях болезнь дебютирует с микрокист, которые затем растут и превращаются в макрокисты. Кистозное поражение почек сопровождается незначительным интерстициальным фиброзом паренхимы почек.
Рисунок 3 | Микропрепарат почки пациента с ПБК-АР. Двадцатикратное увеличение, окраска гематоксилин-эозин. ✱ — радиальные почечные кисты; ▼— почечная капсула. Стрелками обозначены нормальные клубочки между расширенными собирательными канальцами.
Печень Гистологические изменения печени включают следующие пороки развития дуктальной пластинки: гиперплазию желчевыводящих путей, билиарную эктазию и перипортальный фиброз. Нарушения морфогенеза развития желчных путей приводит к их дилатации. С последующим прогрессированием заболевания расширенные протоки превращаются в макрокисты, связанные нормальными протоками, что позволяет достаточно хорошо их верифицировать с помощью МРХПГ.
Рисунок 4 | Патологические изменения печени. a) Строение нормально разветвленной портовенозной и решетчатой систем желчных путей (слева) нарушается вследствие дефекта развития дуктальной пластинки и ошибок в терминальной дифференцировке холангиоцитов (справа); b) Корональное Т2-взвешенное изображение брюшной полости: — стрелкой показано кистозное веретенообразное расширение желчных протоков; — стрелкой по типу наконечника стрелы — нефромегалия с маленькими цистами; ✱ — спленомегалия. c) Препарат фрагмента печени, окраска гематоксилин-эозин, увеличение в 40 раз:
✱ — обширный фиброз портальной области;
стрелка — расширенные извилистые желчные протоки; стрелка по типу наконечника стрелы — гипоплазия притоков портальной вены.
Энциклопедия УЗИ и МРТ
В настоящее время УЗИ почек у детей – это самый часто назначаемый инструментальный метод диагностики патологии этой области. Он имеет множество преимуществ, среди которых неинвазивность, безболезненность, быстрота проведения, достаточно высокая точность, относительно небольшая стоимость. Этот метод имеет широкое применение не только при наличии симптомов почечных заболеваний, но и в качестве первого метода обнаружения врожденных аномалий и заболеваний почек у ребенка.
Как расшифровываются результаты?
Как выполняется расшифровка УЗИ почек? Многие, наверное, делали разные варианты диагностики и всем хорошо известно, что после процедуры на руки пациенту выдается лист, где написано много непонятных слов и в конце заключение. Правда, не всех устраивает такой вариант, ведь хочется знать, что именно там написано.
Количество почек. У всех здоровых людей их две. Но, правда, такой показатель не всегда можно встретить, так как многие живут всю жизнь с одной и даже не знают об этом. Почка – это такой орган, который может отсутствовать с рождения или быть недоразвитой. Нельзя исключать и тот вариант, что ее могут удалить хирургическим путем. Но есть еще и уникальные люди, у которых их больше двух. Такие аномалии почек иногда встречаются, но зачастую дополнительные органы не функционируют.
Размер и контур почки. У взрослого здорового человека орган имеет такие параметры: длина 10-12 см, ширина 5-6 см, толщина 4-5 см. Если вам в заключении написали, что орган отличается в размере, то необходимо начинать искать причину этого явления. Если вам ставят диагноз “хронический гломерулонефрит”, то в этом случае почка теряет свои размеры. А во время гидронефроза она, наоборот, увеличивается в размерах. Норма – когда контур органа ровный.
Расположение. В нормальном состоянии правая почка располагается на уровне 12 и 2 поясничного позвонка, а левая – на 11 и 1. Бывают такие случаи, когда орган опускается или, наоборот, находится далеко от привычного места локализации. Встречаются ситуации, когда почка находится в малом тазу.
Толщина паренхимы. Эта часть органа отвечает за образование мочи, являясь функциональной составляющей почки. В паренхиме находятся нефроны, которые отвечают за ее структурное образование. В нормальном состоянии толщина ее составляет 18-25 мм. Если наблюдается ее увеличение, это свидетельствует о воспалительном процессе или отеке, а, уменьшение, наоборот, о дистрофическом изменении органа.
Важной является и корково-медуллярная дифференциация. В нормальном состоянии ее границы видны отчетливо. Примером можно привести такой случай, когда у пациента диагностируется гидронефроз, при этом дифференциация исчезает.
Структура паренхимы является важным показателем состояния почки. Для того чтобы понять, имеются ли изменения в ней, нужно знать, что такое повышенная, нормальная или пониженная эхогенность.
УЗИ можно пройти в многопрофильных городских больницах ли специальных лечебных заведениях. Подобную процедуру проводят и в частных клиниках, там еще существует такая услуга, как вызов сонолога на дом с портативным оборудованием.
В Московском регионе в среднем ультразвуковое исследование почек составляет от 600 до 1200 рублей, но если требуется дополнительный осмотр мочевыделительной системы, то цена достигает 1500 рублей. Вызов на дом до 6 вечера обойдется в 3000 рублей, а стоимость оплаты достигает при этом 4000-5000 рублей. Цены актуальны на 2015 год.
Современная медицина предлагает довольно удобный метод диагностики органов мочевыделительной системы — ультразвуковую диагностику. С его помощью оценивается и кортико-медуллярная дифференциация почек.
Сегодня практически не осталось таких людей, которые хотя бы раз не испробовали на себе принцип действия ультразвуковой аппаратуры в кабинете у врача. Метод является безопасным и при этом довольно достоверным. С его помощью можно выявить ряд опасных патологий.
Во время исследования обязательно уделяется внимание кортико-медуллярной дифференциации (КМД). Это рисунок двух слове почек — мозгового и коркового. Данная зона занимает ⅔ всего почечного рисунка.
Если у человека есть жалобы на какие-либо патологии органов мочевыделительной системы, тогда ему назначают УЗИ. Для получения правильной картины человек должен лечь так, чтобы специалист смог подробно рассмотреть почки.
Поэтому врач будет просить пациента менять положение тела, пока не найдется такое, при котором достаточно хороший обзор. Обычно останавливаются на боковой позе, поскольку так доступны сосуды и каждая сторона почки.
Заболевания, при которых КМД не изменяется
Существуют патологии почек и мочевыводящей системы, когда границы кортико-медуллярной дифференциации не изменяются. Сюда относят:
- Нефрит (поражение тканей почек)
- Васкулиты аллергического характера (проявляющиеся на фоне инфекционного поражения, интоксикации организма, приема лекарственных препаратов с выраженным побочным действием)
- Лейкемия.
- Острый тубулярный некроз.
- Хронический гломерунефрит.
- Тромбоз почечных вен (односторонний и двухсторонний)
- Закупорка почечных канальцев и почечная недостаточность.
- Поражение почек после красной волчанки.