Из всех видов злокачественных поражений парных органов выделительной системы светлоклеточный рак почки является самым распространенным. На его долю приходится чуть более 80% среди всех случаев канцерогенных патологий в данной области.
Нередко в литературе можно встретить другие названия этой болезни – гипернефрома или гипернефроидный рак – все они обозначают одно и тоже. Название обусловлено внешним видом опухоли – при разрезе ткань выглядит более светлой благодаря высокой концентрации скапливаемого жира в атипичных клетках.
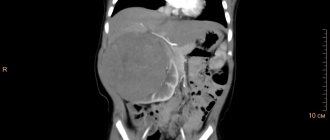
Макропрепарат почки при светлоклеточном раке
Особенности
Говоря про данный вид рака важно упомянуть отличительные черты, характерные только для гипернефромы. Обычно для этих опухолей не свойственно парное развитие, т. е. поражается только одна почка. Ранние новообразования более успешно поддаются терапии, но уже с третьей стадии прогноз будет неблагоприятный.
Важно выделить следующие моменты:
- светлоклеточный рак почки чаще регистрируется у мужчин, женщины болеет реже, что связывают с образом жизни и труда;
- неоплазии, как правило, локализованы на одном органе, и довольно редко переходят на здоровую почку, что может случится на поздних этапах развития канцерогенеза;
- течение болезни проходит крайне тяжело, что особенно касается поздних этапов;
- гиперневроидный рак существенно легче поддается терапии, нежели иные злокачественное новообразование почек;
- прогноз 3 и 4 стадии неблагоприятен, в последнем случае лечение носит исключительно паллиативный характер;
- опухоль на ранних стадиях имеет четко визуализируемую капсулу, отделяющую ее от здоровых органов и тканей;
- уровень злокачественности рака остается одинаковом на всех этапах развития канцерогенеза (т. е. агрессивность не возрастает).
Обратите внимание. Светлоклеточный рак почки получил такое название благодаря светло-жёлтой окраске при разрезе опухоли. Это обусловлено скоплением большего числа липидов, в сравнении со здоровыми клетками. При обработке изъятого образца ткани гематоксилином и эозином она окрашивается в красные или розовые оттенки.
Какой прогноз при гипернефроидном раке почки?
Гипернефрома почки ― злокачественное образование, способное поразить метастазами ряд органов и привести к летальному исходу. В зависимости от того, на каком этапе развития было диагностировано заболевание, зависит дальнейший прогноз:
- Выявление опухоли на начальном этапе развития при условии полноценной терапии позволяет вылечить 9 из 10 пациентов.
- Лечение, начатое со второй стадии болезни, приводит к продолжительной ремиссии у 50% больных.
- Метастазирование в другие органы позволяет прожить более пяти лет только 15% пациентов.
- При прорастании почки и поражении окружающих органов прогноз неблагоприятный.
Причины
Светлоклеточный рак почки
Гипернефрома чаще развивается у лиц старших возрастов (60-80 лет). Жители городов или регионов с плохой экологической обстановкой более подвержены риску развития карциномы почки, нежели люди, проживающие в сельской местности.
Факторами риска являются:
- загрязнение окружающий среды промышленными отходами;
- радиоактивное облучение;
- вредные привычки, особенно табакокурение;
- некачественное питание, увлечение жареной, острой, соленой, копченой и пищей из ресторанов быстрого питания;
- работа на вредных предприятиях, постоянный контакт с токсическими химическими веществами;
- хронические эндокринные заболевания, например, сахарный диабет;
- длительный или бесконтрольный прием определенных групп лекарственных препаратов, например, гормональных или мочегонных средств;
- лишний вес;
- генетическая предрасположенность;
- гендерный признак (мужчины болеют чаще);
- пожилой возраст;
- травмы почек или затяжные хронические процессы, которые могут стать причиной малигнизации здоровых клеток (перерождение в раковые), длительный диализ (провоцирует кистообразование, а это повышает риски рака).
Обратите внимание. Как показывает медицинская практика, лечение лиц молодого возраста (до 40 лет) проходит значительное труднее, нежели пожилых пациентов, поэтому при прогнозировании выживаемости должен учитываться и возрастной критерий.
Светлоклеточный почечноклеточный рак: лечение, диагностика, прогноз
За последний век рак почки сменил несколько названий: гипернефрома, светлоклеточный рак, почечноклеточный рак.
Сегодня официальное его наименование – почечноклеточный рак, а светлоклеточный вариант – один из его морфологических видов, встречающийся в 80 – 90% случаев всех онкологических патологий почек.
Прогноз при этом типе зависит как от уровня злокачественности самой опухоли, так и от стадии, на которой обнаружено заболевание, и десятилетняя выживаемость после удаления новообразования варьирует от 30 до 85%.
Клиническая картина
Кровь в моче – один из признаков рака
Начальные этапы протекают скрыто. Когда опухоль небольшая ее можно обнаружить лишь случайно, поскольку какие-либо характерные проявления отсутствуют.
Первым признаком, по которому можно заподозрить рак является гематурия, но раньше могут быть различные неприятные ощущения в спине. Чаще на это не обращают должного внимания, принимая негативные признаки за радикулит или мышечную простуду.
Более выраженная симптоматика наблюдается при разрастании опухоли, когда патогенные клетки распространяются за капсулу:
- наличие крови в моче;
- болевой сидром различной интенсивности в нижней части спины;
- почечные колики;
- признаки интоксикации: повышение температуры, тошнота, слабость, головокружение и другие;
- повышение артериального давления из-за усиленного образования ренина;
- беспричинное похудение;
- утрата аппетита;
- беспокойный сон;
- отеки нижних конечностей;
- учащение позывов к мочеиспусканию.
Начиная с третьей стадии начинается метастатический процесс, поэтому по мере образования вторичных очагов, начинают проявляться дополнительные признаки, например, при поражении легких возникает кашель, боли в позвоночнике свидетельствуют о поражении костной ткани. В это время может быть пожелтение кожи, гипертония, которая не сбивается медикаментозными препаратами, что может означать поражение ткани надпочечника. Расстройства психики, ухудшении памяти и умственной работы говорят о вторичном раке мозга.
Важно. Варикозное воспаление яичковых вен у мужчин может быть следствием опухоли почек. Чаще подобный признак проявляется с правой стороны ранее основной патологии, поэтому при варикоцеле обязательно нужно сделать УЗИ всех органов выделительной системы. У женщин одним из признаков может быть варикоз на ногах. Реже о злокачественном поражении почек свидетельствует развитие геморроя с открытым кровотечением.
В особых случаях новообразование удается пальпировать, что удается сделать у худощавых пациентов. Кроме этого, характерно проявление общих признаков для любого вида онкологии: слабость, тошнота, повышенная утомляемость, потеря веса тела, бледность кожных покровов, субфебрилитет без наличия инфекционной составляющей. В последнем случае температура, как правило, наблюдается в вечерние часы, а утром ее нет.
Каковы симптомы патологии?
При гипернефроидном раке почки симптомы могут возникнуть только на последнем этапе развития патологии, когда происходит метастазирование в другие органы.
В начале развития опухоли признаки болезни отсутствуют. Патология способна прогрессировать в течение десятков лет, никак себя не обнаруживая. При постепенном увеличении гипернефроидного рака возникают болевые ощущения в области почки, в моче периодически появляется кровь. Если в это время не начать лечение, может развиться хроническая почечная колика.
Онкологическое заболевание проявляется ухудшением аппетита у больного.
Наряду с этим наблюдается:
- общая слабость;
- ухудшение аппетита;
- повышение АД;
- повышение температуры тела;
- ряд признаков, характерных для поражения метастазами тех или иных органов.
Классификация
Билатеральный рак почек
При рассмотрении вида рака учитывается гистологическая картина, особенности локации, метастазы, прорастание в сосуды. Стадийность определяют по стандартной в таких случаях системе TNM, где первая буква обозначает наличие новообразования, вторая – пораженность лимфоузлов, а третья – наличие и количество метастаз.
При развернутом описании светлоклеточного рака почки часто используют классификацию, которая показывает дифференцировку патогенных клеток, что говорит от злокачественности процесса. Для этого используют буквенное обозначение G и цифру – чем она больше, тем хуже будет прогноз.
Ранжирование по степени дифференцировки:
- G1 (высокая дифференцировка) – диагностируется довольно редко, примерно в 12-13% случаев в среднем. При этом клетки схожи с обычными, они имеют небольшие ядерные структуры с достаточно плотным хроматином. Последний представляет собой деконденсированную хромосому (ДНК в комплексе с особыми белками). Такая разновидность развивается медленно и в сравнении с иными видами рака существенно лучше реагирует на предлагаемую терапию.
- G2 – встречается чаще всего (35–55% случаев). Для клеток этих опухолей характерны несколько увеличенные ядра не совсем правильной формы с мелким разрозненным хроматином. Канцерогенез уже будет более агрессивных форм, чаще образует вторичные очаги в других органах, плохо поддается лечению цитостатическими препаратами и радиотерапией, что связано с тем, что неоплазии способны вырабатывать специфические блокирующие компоненты.
- G3 – низкодифференцированная опухоль. Такая форма встречается примерно у трети больных. Канцерогенные клетки имеют большие ядерные структуры, нуклеусы в виде неправильного шара или овала, границы неровные, хроматин представлен в виде рыхлых крупных глобул.
- G4 (недифференцированная опухоль) – редкая, но весьма агрессивная форма светлоклеточного рака почки, регистрируется примерно у 7–15% пациентов. В данном случае ядра будут самые большие, а их содержимое представлено в виде больших и четко различимых глыбообразных форм. Опухоль характеризуются стремительным развитием и самым быстрым распространением метастаз. Прогноз – крайне негативный.
Как и при других видах онкологии при светлоклеточном раке почки различают четыре стадии и нулевую или предрак, который обнаружить практически невозможно. Последнее случается крайне редко и является большой удачей для пациента.
Основные стадии, следующие:
- первая (внутрикапсулярная опухоль) – размер неоплазии не превышает 7 см, она не распространяется за орган;
- вторая – опухоль также не более 7 см, но ее клетки уже есть в паренхиме почки;
- третья – регистрируются признаки метастаз в регионарных лимфатических узлах или патогенные клетки поражают кровеносные сосуды (опухоль прорастает в фиброзную капсулу органа);
- четвертая или терминальная – метастазы активно распространяются по организму, вторичные опухоли регистрируются в ближних и отдаленных органах.
Стадии
Для лечения почечно клеточной карциномы необходимо знать стадию ее развития и степень злокачественности клеток. Существует четыре стадии болезни:
- При первой стадии размер опухоли не превышает четырех сантиметров, а тело новообразования не прорастает в окружающие здоровые ткани;
- Вторая стадия характеризуется опухолью больше семи сантиметров, которая также не инфильтрует в окружающие структуры;
- Во время третьей стадии новообразование выходит за пределы пораженной почки и переходит на расположенные вблизи ткани, и иногда поражает один лимфатический узел;
- При четвертой последней стадии обнаруживаются метастазы в иных органах, отдаленных от почек, а также в дальних лимфатических узлах.
При определении степени злокачественности клеток, доктора указывают английскую букву G с цифровым индексом, обозначающим дифференцировку опухоли. При цитологическом исследовании опухоли врачи могут выявить следующее:
- G1 изменения в клетках почти не происходят, ткань похожа на здоровую и высоко дифференцирована;
- G2 почечноклеточный рак имеет умеренную степень дифференцирования;
- G3 степень означает наличие низкодифференцированных клеток;
- G4 ткань опухоли отличается от нормальной – клетки не дифференцируются;
- Gx невозможно определить, какую степень дифференцировки имеет новообразование.
Рекомендуем к прочтению Симптомы рака щитовидной железы, его первые признаки, прогноз и лечение
Высокая цифра обозначает большую агрессивность новообразования и плохой прогноз.
Диагностика
КТ-томограф
Врач проводит физикальный осмотр больного, выслушивает историю болезни, изучает беспокоящие симптомы. Признаками рака может быть искривление позвоночника (указывает на метастазы), варикоз вен мошонки у мужчин, ощутимые при пальпации опухоли почки у худых людей.
К неспецифическим анализам относят общее исследование крови, (повышение СОЭ, анемию) и мочи (увеличенное число эритроцитов при гематурии). Биохимический анализ крови у лиц с раком часто выявляет увеличение ферритина гаптоглобина, активности щелочной фосфатазы и лактатдегидрогеназы, а также другие отклонения, которые, впрочем, не могут считаться специфическими. Для выяснения обстоятельств болезни и проведения дифференциальной диагностики назначаются исследования, обозначенные в нижерасположенной таблице.
Таблица. Диагностика рака почки:
| Метод | Комментарии |
| Позволяет оценить границы, плотность и однородность паренхимы, выявить анатомические аномалии органа. Метод является безопасным. Низкая цена и высокая информативность делают его обязательным первичным анализом при подозрении на рак. |
| Применяют статическую нефросцинтиграфию. Принцип выявления канцерогенеза основан на том, что в злокачественном новообразовании не накапливается радиоактивное вещество, т. е. изображение на фото будет искажаться или полностью отсутствовать при полном поражении органа. |
| Рентген с контрастом почечных кровеносных сосудов. Врач может видеть аномальное увеличение артерий, ненормальную васкуляризацию в опухолевой массе (виде паутинообразной сетки), агрегацию рентгенконтрастного вещества в виде мелких скоплений и прочие патологии. |
| Позволяет выявить ненормальные преобразования в тканевой структуре почек и распространение канцерогенеза на соседние органы. |
| Это современные высокоточные диагностические методы. Клиницист получает множественные послойные снимки с разных ракурсов, что дает представление о мельчайших деталях рака (до 1–2 см). При надобности используют контрастное вещество, магнитно-резонансная томография не использует рентгеновские лучи. Методы важны при поиске метастазов. |
| Полученные образцы ткани подвергается цитогистологическому анализу, что позволяет подтвердить злокачественность и выяснить вид опухоли. |
Важно. Светлоклеточный рак почек следует дифференцировать от солитарной кисты, новообразований надпочечников (разного качества), поликистоза, туберкулеза, абсцесса и других патологических состояний.
Гипернефрома
Гипернефрома
– это злокачественная эпителиальная опухоль почки, разновидность почечно-клеточного рака. Проявляется местными и парапластическими (общими) симптомами: макрогематурией, болью в области почки, пальпируемым опухолеподобным образованием, ухудшением общего состояния, слабостью, похуданием и т. д.
Для распознавания гипернефромы и дифдиагностики используется экскреторная урография, ретроградная пиелография, почечная ангиография, УЗИ почек, КТ и МРТ, тонкоигольная биопсия почки. Лечение проводится с соблюдением онкологических принципов, включает нефрэктомию с лимфаденэктомией, лучевую и лекарственную химиотерапию.
Гипернефрома (светлоклеточная аденокарцинома, опухоль Гравица, гипернефроидный рак) составляет 2-5% от злокачественных новообразований в целом, а в клинической урологии – до 85% всех случаев рака почки.
Гипернефрома относится к опухолям эпителиального происхождения и может развиваться практически из любой структуры нефрона: капсулы клубочка, петли Генле, дистальных и проксимальных канальцев. У мужчин гипернефрома выявляется в 2,5-3 раза чаще, чем среди женщин.
В 2/3 случаев встречается у пациентов в возрасте 40–70 лет. TNM-стадии развития гипернефромы аналогичны таковым при почечно-клеточном раке.
Гипернефрома
Причины развития неоплазии остаются неизвестными, однако врачи-нефрологи выделяют определенные факторы, влияние которых значительно увеличивает вероятность возникновения рака почки. Известно, что гипернефрома в 2 раза чаще выявляется у лиц мужского пола и курильщиков.
Курение считается главным фактором риска возникновения опухолей урологической локализации – рака мочевого пузыря и почек. Между тем, отказ от курения приводит к снижению данного риска на 15% в течение 25 лет.
Неблагоприятное влияние на почечный эпителий оказывает воздействие различных химикатов: бензина, асбеста, кадмия, органических растворителей, гербицидов, фенацетинсодержащих лекарственных препаратов и др.
Замечено, что частота выявления гипернефромы коррелирует с такими заболеваниями, как ожирение, артериальная гипертензия, сахарный диабет, а также патологией самих почек (хроническим пиелонефритом, нефролитиазом, туберкулезом, дистопией, поликистозом, нефросклерозом и др.).
Более предрасположены к развитию новообразования пациенты с почечной недостаточностью, вынужденные находиться на длительном гемодиализе.
Отмечается повышенный риск возникновения гипернефромы у больных с генетической патологией (болезнью Гиппеля-Линдау), отягощенным семейным анамнезом (наследственной папиллярно-клеточной карциномой, гипернефроидным раком).
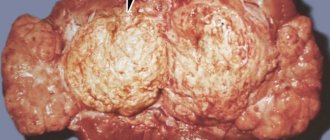
Гипернефрома представляет мягковатый узел пестрой окраски с псевдокапсулой, при микроскопическом изучении которого обнаруживаются светлые полигональные и полиморфные клетки, содержащие липиды, многочисленные митозы. Опухолевые клетки объединяются в альвеолы и дольки, сливающиеся в тубулярные и сосочковые структуры.
Строма выражена слабо, типичны кровоизлияния и некрозы опухоли. В 45% случаев обнаруживается инвазивный рост гипернефромы, прорастание ею лоханки, распространение в виде опухолевых тромбов по венам.
Метастазирование неоплазии лимфогенное (в лимфатические узлы) и гематогенное (в легкие, контрлатеральную почку, печень, кости).
От момента возникновения опухоли в почке до развития первых клинических симптомов может пройти несколько лет.
Клиника гипернефромы характеризуется классической почечной триадой (гематурией, болью, пальпаторно определяемой опухолью) и внепочечными проявлениями. Первое, что обычно отмечают 2/3 пациентов – это появление в моче примеси крови (гематурия).
Как правило, гематурия развивается внезапно и не сопровождается болью; может быть преходящей, носить незначительный, тотальный или профузный характер.
Часто повторяющаяся или интенсивная гематурия приводит к резкой анемизации больного. В некоторых случаях имеет место микрогематурия, которая может быть выявлена только при исследовании мочи.
Образование кровяных сгустков может вызывать окклюзию мочеточника и острый приступ почечной колики. Весьма характерным для гипернефромы является появление болей вслед за гематурией, а не перед ней, как при почечнокаменной болезни.
Чаще боль бывает постоянной и носит тупой ноющий характер.
Пальпировать измененную почку через переднюю брюшную стенку или поясницу удается только в половине случаев. Сдавление вен (почечной, нижней полой, яичковой) у мужчин может приводить развитию варикоцеле. К парапластическим (общим) проявлениям гипернефромы относится беспричинная лихорадка с ознобами, миалгия, артралгия, слабость, снижение аппетита, похудание, тошнота и рвота.
Выявление и дифференциальная диагностика гипернефромы требует проведения детального урологического обследования, включающего экскреторную урографию, ретроградную пиелографию, почечную ангиографию, УЗИ почек, КТ почек и МРТ, тонкоигольную биопсию почки и морфологический анализ опухоли. Уже во время осмотра пациента могут быть выявлены характерная асимметрия живота, усиление венозного рисунка на передней брюшной стенки в виде «головы медузы», расширение вен семенного канатика, отеки на нижних конечностях.
В клиническом анализе крови обращает снимание повышение СОЭ, анемия, полицетемия; в общем анализе мочи – эритроцитурия.
Для исключения источника кровотечения в мочевом пузыре (камней, дивертикула, опухолей) может потребоваться выполнение цистоскопии.
На первом этапе УЗИ и УЗДГ сосудов почек позволяют получить информацию о расположении и размерах объемного образования, вероятности инвазии сосудов.
Внутривенная урография обнаруживает деформацию или дефект заполнения чашечно-лоханочной системы, оттеснение мочеточника к позвоночному столбу.
При выраженном снижении функции почек и невозможности получения экскреторных урограмм прибегают к выполнению ретроградной пиелографии. Для исследования заинтересованности почечных сосудов опухолевой инвазией проводят почечную ангиографию и флебографию.
С помощью КТ или МРТ детализируется размер, степень распространенности гипернефромы, выявляются увеличенные лимфоузлы.
С целью дооперационной морфологической верификации диагноза и стадирования онкопроцесса выполняется биопсия почки или биопсия лимфоузла с определением гистотипа опухолевого образования. Чтобы исключить вероятность метастазов гипернефромы в отдаленных органах проводится остеосцинтиграфия, рентгенография грудной клетки, УЗИ печени.
При обнаружении опухоли может быть предпринято хирургическое лечение, рентгеновское облучение или системная химиотерапия.
При удовлетворительной функции второй почки и операбельности гипернефромы производится радикальная нефрэктомия, включающая удаление почки с надпочечником, окружающей клетчаткой и лимфоузлами.
При I стадии опухолевого процесса (неоплазия диаметром менее 7 см, не выходящая за пределы капсулы), плохом функционировании или отсутствии другой почки может выполняться частичная нефрэктомия.
В случае невозможности радикального вмешательства может быть предпринята артериальная эмболизация, направленная на блокировку кровеносных сосудов почки, питающих опухоль.
Рентгеновская или химиотерапия при гипернефроме могут применяться изолированно или в сочетании с хирургическим этапом.
Такие методы, как криотерапия, радиочастотная аблация, HIFU-терапия высокоэнергетическим фокусированным ультразвуком имеют экспериментальное значение.
В целом отдаленные результаты при гипернефроме такие же, как при почечно-клеточном раке.
Для профилактики следует исключить вредные канцерогенные воздействия (курение, химические и лекарственные агенты), своевременно устранять имеющуюся патологию почек.
Залогом раннего выявления новообразования может стать регулярное проведение УЗИ почек практически здоровым людям. При появлении крови в моче, болей в пояснице необходимо детальное обследование.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_urology/hypernephroma
Лечение
Нефроэктомия – удаление всей или части почки
Терапия при гипернефроидном типе рака характеризуется определенными особенностями. Она хоть и имеет комплексный характер, однако, следует заметить, что основным и самым эффективным способом лечения является радикальное удаление опухоли.
Параллельно с этим назначается химиотерапия (как до, так и после операции), но в данном случае ее эффективность будет низкой, в сравнении с другими онкологическими заболеваниями. Еще ниже чувствительность патогенных клеток к радиотерапии. Последние два метода чаще применяются на поздних стадиях, в качестве паллиативных мер.
Другие виды лечения, например, таргентная, гормональная или иммуннотерапия проводятся достаточно редко. Есть данные, что они у определенного круга лиц могут улучшить состояние больного и продлить длительность жизни на 15-20 процентов.
Хирургическое лечение
Выбор методики будет зависеть от вида светлоклеточного рака, его локации и стадии, причем наличие отдельных метастаз, как правило, не является противопоказанием для проведения операции.
Используемые методики могут быть следующие:
- Нефрэктомия – тотальное удаление больной почки, надпочечника, мочеточника, прилежащей клетчатки совместно с региональными лимфатическими узлами. Показана при значительных размерах новообразования и отсутствии многочисленных близко расположенных метастаз. Если есть отдаленные вторичные очаги операция не проводится.
- Частичное удаление органа (резекция, частичной нефрэктомия) может быть выполнена на ранней стадии, когда опухоль имеет небольшие размеры и нет прорастания в соседние ткани.
- Абляции – низко инвазивные способы устранения небольших новообразований при полном отсутствии метастатического процесса. Есть несколько разновидностей: крио-, радиочастотная и микроволновая абляция. Суть методик достаточно схожа – к неоплазии подводятся электроды или небольшие трубки, через которые оказывается губительное воздействие на раковые клетки. Все манипуляции во время процедуры отслеживаются при помощи ультразвука или томографа.
Вопрос о целесообразности частичной резекции до сих пор остается дискуссионным. Ряд исследователей отмечает, что лучшие результаты удается получить исключительно после тотальной нефроэктомии.
Большая часть медиков склоняется к возможности проводить органосохраняющие операции, при размере опухоли до четырех сантиметров и отсутствии признаков метастазирования, но часть из них придерживается мнения насчет того, что рак более двух сантиметров имеет более высокие шансы рецидива. При любом выборе клиницисты должны проводить многочисленные скрупулёзные исследования и на основе детальной диагностики выбирать способ хирургического вмешательства.
Обратите внимание. Операции при онкологических поражениях почки можно выполнять и лапароскопическим способом, однако, такая методика на данный момент не получила широкого распространения.
Эмболизация артерий
Эмболизация почечной артерии
Суть метода заключается в остановке кровотока в сосудах, питающих раковую опухоль. Это помогает стабилизировать или существенно замедлить рост неоплазии. Закупорка артерий может выступать как самостоятельный вид терапии, но чаще предшествует нефроэктомии.
Суть процедуры состоит во введении катетера через бедренную артерию, который доставляет в нужное место эмболы, баллоны или склерозанты, перекрывающие кровоток в сосуде. Все манипуляции отслеживаются под контролем рентгенологического оборудования.
Иммунотерапия
Методика относится к консервативным способам лечения и больше применяется для поздних стадий, когда невозможно удалить рак хирургическими способами. Обычно применяют интерлейкин-2, альфа-интерферон их аналоги (или препараты комбинируют), что позволяет в определенных случаях повысить эффективность всех мер терапии при светлоклеточном раке до 20% и увеличить период ремиссии.
Важно. При саркомах иммунные препараты не эффективны.
Химиотерапия
Доксорубицин – химиотерапевтический препарат используемый при раке
Использование цитостатических препаратов (Капецитабин, Доксорубицин, Сорафениб, Винбластин и 5-Флуороурацил и других) при лечении рака почек не так важно, как при других видах рака, но при наличии рецидивов и метастаз их назначение облегчает состояние больного. Подобные средства часто используют в комплексе с иммуннотерапевтическим лечением.
Слабая эффективность действия цитостатиков в данном случае обуславливается мультилекарственной резистентностью опухолей благодаря присутствию особых генов. На данном этапе исследователи занимаются изучением этого феномена путем применения специальных ингибиторов (Верапамил и производных Циклоспорина).
Гормональная и радиотерапия
Ранее более широко использовали препараты прогестерона, но в последнее время от них практически отказались из-за низкой эффективности. Тоже относится и к облучениям. Злокачественные новообразования почек, как показала практика, обладают устойчивой резистентностью к данным видам терапии.
Прогноз
При своевременной диагностике и адекватном лечении на первой стадии заболевания, у 90% пациентов наблюдается полное выздоровление. Ухудшается прогноз при прорастании опухоли в фасцию, в окололежащую клетчатку, лимфоузлы, сосуды.
В случае же позднего выявления рака, отказе от лечения или проведении его в неполной мере прогноз крайне неблагоприятный. Также плохой прогноз отмечается при некоторых гистологических изменениях в светлоклеточной карциноме, например при наличии саркоматоидных или рабдоидных элементов.
Прогноз и профилактика
На первой и второй стадиях светлоклеточного рака большая часть прооперированных пациентов живет 5-10 лет (70-88%), но на более поздних стадиях прогноз неблагоприятен по причине распространения метастаз и высокого риска развития рецидивов.
Профилактика заключается в отказе от вредных привычек, соблюдении здорового способа жизни и правильного питания, недопущении контакта с радиацией и химическими токсинами, например, асбестом, производными кадмия и другими. Немаловажными остаются регулярные профилактические осмотры у профильного врача. Последнее особенно актуально для лиц, входящих в группы риска.
Факторы риска
К основным причинам, провоцирующим опухолевый рост относятся:
- курение на протяжении длительного периода (почечно-клеточный рак встречается в 4–5 раз чаще);
- наследственный фактор;
- ожирение, неправильное питание с употреблением большого количества быстроусвояемых углеводов (сахар, сладости, газированные напитки), молока, жирной пищи;
- производственные вредности;
- длительное употребление антибиотиков, цитостатиков, ГКС и других лекарственных средств;
- артериальная гипертензия;
- почечная недостаточность.